Хронический вторичный панкреатит это
Вторичный панкреатит – это реактивный ответ поджелудочной железы на воспаление в соседних органах. Поговорим об особенностях этого заболевания в нашей статье.
Причины
Реактивный панкреатит развивается в ответ на раздражение протоков поджелудочной железы. Чаще всего таким фактором агрессии становится заброс желчи из пузыря, попадание пузырных камней, стимуляция кислым кишечным содержимым. Также вторичный хронический панкреатит может возникнуть на фоне опухолевых заболеваний.
Реактивный панкреатит может появляться в результате действия следующих факторов:
- сдавления протоков извне (такой хронический процесс развивается на фоне растущей опухоли или отека ткани самой железы). Клиническая картина возникает при раке головки поджелудочной железы, опухоли двенадцатиперстной кишки или раке желчных протоков;
- повышения давления в двенадцатиперстной кишке (причиной может стать язвенная болезнь);
- инфекция (гепатиты, паразиты и некоторые бактериальные инфекции провоцируют воспаление в поджелудочной железе, формируя панкреатит);
- закупорка протоков камнем (ее инициирует хронический калькулезный холецистит);
- заброс инфицированной желчи (при холангите – остром воспалительном процессе желчных протоков).
Хронический панкреатит следует за основным заболеванием. Поэтому симптомы болезни будут накладываться друг на друга. При патологии желчных протоков хронический панкреатит проявляет себя на 2-3 день от начала основного заболевания. Симптомы, как правило, яркие, сходные с острым приступом. При инфекционных процессах панкреатит может протекать в латентной (скрытой) форме и заявить о себе только после 2-3 недель после начала основной болезни.
Клиническая картина
Симптомы заболевания будут зависеть от патологии, которая спровоцировала хронический панкреатит. В клинической картине преобладают следующие синдромы:
- Болевой. Боль сначала локализуется в надчревной области, может появляться в правом подреберье. После этого болезненность переходит в левое подреберье, носит опоясывающий характер (симптомы панкреатита). Как правило, она сопряжена с приемом пищи.
- Расстройство пищеварения. Характеризуют этот синдром следующие симптомы: тошнота, рвота, привкус горечи во рту, вздутие живота, расстройство стула (от поноса до запоров). Чаще всего такие проблемы появляются после приема жирной, жареной пищи.
- Интоксикационный. Симптомы этой патологии – слабость, вялость, сонливость, апатия. При невыраженных изменениях появляется снижение работоспособности, ощущение постоянной усталости.
- Температурный. Лихорадка появляется в случае инфекционного воспаления (холангит, холецистит). Субфебрильная температура без выраженных повышений – это симптомы онкологических заболеваний и вирусных гепатитов.
- Нарушения переваривания пищи. Хронический панкреатит характеризуется снижением активности ферментов. В фазу обострения они выходят в кровь и вовсе перестают выполнять свои функции. Поэтому в кале обнаруживаются частицы жира и волокна клетчатки.
Симптомы панкреатита могут быть незаметными на фоне остроты основного заболевания. В этом случае необходимо применять дополнительные методы исследования (лабораторные анализы и инструментальную диагностику).
Диагностика
Для определения болезни используются следующие методы:
- анализ на амилазу крови;
- тест на диастазу мочи;
- определение уровня липазы;
- ультразвуковая диагностика (выявление отека тканей железы, очагов деструкций, образований, похожих на кисты);
- магнитно-резонансная томография;
- компьютерная томография;
- диагностические операции.
Терапия вторичного панкреатита
Хронический реактивный процесс в железе нуждается в назначении дополнительных препаратов. Первоначально необходимо назначить адекватное лечение основного заболевания. Часто при консервативной терапии лекарственные средства дублируют друг друга. Кроме того, хронический реактивный панкреатит часто оканчивается операцией. Такое лечение позволяет быстро избавиться от причин обострения и нормализовать отток панкреатического сока. О главных методах терапии расскажем ниже.
Лечение начинается с «голодной» диеты. Она назначается для разгрузки железы. Диета актуальна и для язвенной болезни, и для холецистита. Однако, в последнее время хирурги отказываются от такой тактики, заменяя ее парентеральным питанием.
Парентеральное питание – это введение питательных веществ внутривенно, минуя желудочно-кишечный тракт.
Лечение панкреатита требует уменьшения кислотности желудочного сока (ведь он стимулирует выработку ферментов железы). На хронический процесс назначают антациды или блокаторы протонной помпы в таблетках и капсулах. Обострение требует введения препаратов внутривенно (Омепразол, Пантопразол, Лансопразол). Аналогичное лечение проводится при язвах, гастритах, холециститах.
В последнее время в терапии чаще используются антисекреторные препараты. Лечение Сандостатином стало популярным в большинстве крупных клиник страны. Это лекарство угнетает секрецию желез внутренней секреции. Сандостатин уменьшает количество тяжелых форм болезни и способствует улучшению прогноза при панкреатите. Современное лечение предполагает использование антиферментных препаратов (Контрикал, Гордокс).
Лечение включает в себя назначение антибактериальных препаратов. Особенно это актуально тогда, когда первопричиной панкреатита стал холецистит, холангит или другой микробный процесс.
Иногда, чтобы быстро устранить симптомы болезни, консервативное лечение дополняют операцией. Такое вмешательство актуально при панкреатите, возникшем на фоне камней в желчном пузыре. Тактика хирургов заключается в проведении малого оперативного приема, который позволит убрать острые симптомы. А в «холодный период» можно выполнить классическую операцию по удалению желчного пузыря. Основные методики – это катетеризация желчных протоков, проведение ЭРХПГ.
ЭРХПГ – это лечебно-диагностический прием, при котором через эндоскоп в желчные протоки вводят контрастное вещество. При этом расширяются суженные протоки, вымываются мелкие камни и выполняются снимки желчной системы.
При опухолевых поражениях врачи придерживаются аналогичной тактики – сначала болезнь лечат малыми вмешательствами и лекарствами, а во время стихания острых симптомов проводят радикальную операцию.
Оперативное лечение при язвенной болезни, осложненной панкреатитом, проводится только по жизненным показаниям: пенетрация, прободение и кровотечение из дефекта.
Источник
Панкреатит – воспаление поджелудочной железы бывает первичной природы – это самостоятельное заболевание, очаг воспалительного процесса в самой железе и вторичной природы – реактивный ответ ПЖ на наличие патологического процесса в близлежащих органах и тканях.
При вторичной форме болезни ключевые клинические проявления – симптоматика основной патологии, а клиника самого панкреатита отходит на второй план (как и других сопутствующих недугов, если они имеются в анамнезе пациента).
Классификация болезни на первичный и вторичный тип характеризуется большим практическим значением, поскольку нацеливает медицинского специалиста на излечение основной болезни, ведь без ее искоренения нельзя добиться успеха в терапии.
Рассмотрим, почему развивается вторичный панкреатит, какими симптомами сопровождается заболевание, как лечиться?
Причины развития вторичного панкреатита
Реактивная форма воспалительного процесса в железе – это ответ органа на раздражение каналов ПЖ. В большинстве клинических картин провоцирующим фактором выступает заброс желчи из пузыря, наличие конкрементов в протоках либо желчном пузыре, стимуляция ПЖ кислым содержимым желудка.
 Вторичный хронический панкреатит в некоторых случаях развивается вследствие опухолевых новообразований в организме человека. Место локализации – органы пищеварительной системы.
Вторичный хронический панкреатит в некоторых случаях развивается вследствие опухолевых новообразований в организме человека. Место локализации – органы пищеварительной системы.
Иногда причина развития патология кроется в совокупности нескольких провоцирующих факторов, которые привели к сдавливанию каналов извне. Например, из-за отечности поджелудочной железы либо опухоли, которая увеличивается и начинает сдавливать близлежащие ткани. Это может быть рак 12-перстной кишки, желчных каналов, либо головчатый панкреатит, вызванный онкологией.
Причины вторичного панкреатита:
- Рост давления в 12-перстной кишке (непосредственная причина – язвенное поражение желудка либо двенадцатиперстной кишки);
- Инфекционные процессы в организме, паразитарные заболевания, некоторые бактериальные патологии приводят к воспалительному процессу, вследствие чего формируется панкреатит;
- Закупорка каналов конкрементами (первоисточник – калькулезная форма холецистита);
- Заброс инфицированной желчи (холангит – острое воспаление в желчных каналах);
- При поражении печени и желчевыводящих каналов развивается билиарный (билиарнозависимый) панкреатит;
- Нарушение оттока желчи при ЖКБ (желчекаменная болезнь).
Если у пациента панкреатоз, код МКБ-10 – К86.1, то симптоматика болезни накладывается друг на друга. При закупорке желчных протоков заболевание проявляется спустя несколько суток от начала основной патологии.
Симптоматика выраженная и яркая, похожа на острый приступ панкреатита. При инфекционных процессах в организме воспаление ПЖ может протекать в скрытой форме, обостряется спустя 2-4 недели.
Клинические проявления
Уровень сахара
Мужчина
Женщина
Укажите Ваш сахар или выберите пол для получения рекомендаций
Панкреатоз по течению воспалительного процесса бывает легкой, среднетяжелой и тяжелой степени. При первой стадии болезни признаки внешнесекреторного и внутрисекреторного нарушения не выявляются.
Панкреатит 2 степени протекает уже с симптомами этих расстройств.
 Панкреатит 3 степени характеризуется упорными и длительными поносами, наблюдается прогрессирующее истощение человека, лабораторные исследования показывают дефицит полезных витаминов и минеральных компонентов.
Панкреатит 3 степени характеризуется упорными и длительными поносами, наблюдается прогрессирующее истощение человека, лабораторные исследования показывают дефицит полезных витаминов и минеральных компонентов.
Как уже отмечалось, клиника зависит от конкретной болезни, соответственно, именно со стороны пораженного органа и будут преобладать симптомы.
Синдромы вторичного панкреатита:
- Болевой. Болезненные ощущения наблюдаются в надчревной зоне, могут проявляться в области правого ребра. После боль «перебирается» под левое подреберье, характеризуется опоясывающей природой. Часто боль усиливается после потребления алкогольных напитков, пищи – развивается через несколько часов.
- Пищеварительный синдром связан с нарушением функциональности пищеварительной системы. Пациенты жалуются на постоянное подташнивание, многократную рвоту, привкус горечи в ротовой полости. Часто выявляется повышенное газообразование, жидкий стул чередуется с продолжительными запорами. Проблемы обостряются после потребления жирных и острых блюд.
- Интоксикационный синдром сопровождается выраженной слабостью, вялостью и сонливостью, апатией. При слабых проявлениях у пациента понижается работоспособность, он жалуется на постоянную усталость.
- Температурный синдром. Если у пациента инфекционное воспаление желчных каналов вследствие холангита, холецистита и др. заболеваний, то проявляется лихорадочное состояние. Субфебрильная температура присуща опухолевым новообразованиям, вирусному гепатиту (контакт с больным на определенном этапе инкубации заразен).
При такой симптоматике у пациента всегда диагностируется дисбиоз – состояние микрофлоры кишечника, при котором выявляется недостаточное количество полезных бактерий и избыточная концентрация патогенных микроорганизмов. Дисбактериоз проявляется из-за понижения активности ферментов. В период острого воспаления поджелудочной железы они попадают в кровь и не выполняют свои функции, соответственно, пища плохо переваривается, организму не хватает питательных компонентов. В каловых массах присутствуют волокна растительной клетчатки, много жира.
Клиника панкреатита может быть незаметной на фоне остроты основной патологии.
В такой ситуации требуется применить вспомогательные методы диагностики – лабораторные анализы и инструментальные обследования.
Диагностика и лечение вторичного панкреатита
Чтобы вылечить человека, нужно поставить правильный диагноз. Для этого используют различные методы исследования. Пациент сдает кровь на определение амилазы, урину на выявление диастазы, обязательно определяется уровень липазы. УЗИ помогает обнаружить отечность тканей поджелудочной железы, деструктивные участки, новообразования, схожие с кистами.
В качестве дополнительных методов применяют рентгенографию, МРТ, компьютерную томографию и диагностические оперативные вмешательства (например, лапароскопия).
Хронический панкреатит требует назначения медикаментозного лечения. Но в первую очередь цель терапии – нивелировать основное заболевание. Это главное условие успешного излечения, ведь если не убрать первоисточник, излечиться не получится.
Консервативная терапия начинается с диеты, вернее, полного голодания, что позволяет снизить нагрузку с ПЖ. Такая рекомендация актуальна при панкреатите, остром холецистите, язвенном поражении желудка и 12-перстной кишки.
Поскольку желудочный сок стимулирует продуцирование пищеварительных ферментов, необходимо уменьшить его кислотность. Для этого назначают ингибиторы протонной помпы и антацидные средства в капсульной и таблетированной форме:
- Омез;
- Омепразол;
- Пантопразол;
- Лансопразол.
Дополнительно назначают статины, помогающие снизить концентрацию холестерина. Последние исследования показали, что эти препараты не оказывают воздействия на поджелудочную железу, поэтому их можно использовать при панкреатите.
В современной медицинской практике применяются антисекреторные лекарства. Прием препарата Сандостатин ориентирован на угнетение секреции внутренних желез. Таблетки уменьшают количество осложнений при панкреатите, улучшают самочувствие больного, а также прогноз заболевания.
Используют антиферментные медикаменты, например, Гордокс. Лекарство не рекомендуется при беременности, индивидуальной непереносимости. Препарат применяется только в стационарных условиях, вводится внутривенно.
Если первопричина кроется в холецистите, холангите и др. бактериальных патологиях, то назначаются антибиотики:
- Ампиокс.
- Цефиксим.
- Левомицетин.
- Амоксиклав.
Если виной всему опухоль, то изначально назначается консервативное лечение, чтобы снизить выраженность клинических проявлений. Когда они стихнут, проводится радикальное хирургическое вмешательство. При язвенной патологии, которая осложнена панкреатитом, операцию делают только жизненным показаниям – кровотечение, пенетрация. Курс и тактика лечения всегда отличаются, зависят от основной болезни. Только соблюдение всех рекомендаций доктора позволит добиться стойкой ремиссии.
Информация о хроническом панкреатите предоставлена в видео в этой статье.
Уровень сахара
Мужчина
Женщина
Укажите Ваш сахар или выберите пол для получения рекомендаций
Последние обсуждения:
Источник
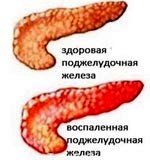
Хронический панкреатит – прогрессирующее воспалительно-деструктивное поражение поджелудочной железы, приводящее к нарушению ее внешне- и внутрисекреторной функции. При обострении хронического панкреатита возникает боль в верхних отделах живота и левом подреберье, диспепсические явления (тошнота, рвота, изжога, вздутие живота), желтушность кожных покровов и склер. Для подтверждения хронического панкреатита проводится исследование ферментов пищеварительной железы, УЗИ, РХПГ, биопсия поджелудочной железы. Основные принципы терапии включают соблюдение диеты, прием медикаментов (спазмолитиков, гипосекреторных, ферментных и др. препаратов), при неэффективности – оперативное лечение.
Общие сведения
Хронический панкреатит – это воспалительное заболевание поджелудочной железы длительного рецидивирующего течения, характеризующееся постепенным патологическим изменением ее клеточной структуры и развитием функциональной недостаточности. В гастроэнтерологии на долю хронического панкреатита приходится 5-10 % всех заболеваний органов пищеварения. В развитых странах в последнее время хронический панкреатит «молодеет», если ранее он был характерен для лиц 45-55 лет, то теперь пик заболеваемости у женщин приходится на 35-летний возраст.
Мужчины страдают хроническим панкреатитом несколько чаще, чем женщины, за последнее время доля панкреатита на фоне злоупотребления алкоголем возросла с 40 до 75 процентов среди факторов развития этого заболевания. Также отмечен рост возникновения злокачественных новообразований в поджелудочной железе на фоне хронического панкреатита. Все чаще отмечают прямую связь хронических панкреатитов с повышением заболеваемости сахарным диабетом.
Хронический панкреатит
Причины
Так же как и в случае острого панкреатита, основными причинами развития хронического воспаления поджелудочной железы являются злоупотребление алкоголем и желчекаменная болезнь.
Алкоголь является непосредственно токсическим для паренхимы железы фактором. При желчекаменной болезни воспаление становится результатом перехода инфекции из желчных протоков в железу по сосудам лимфатической системы, развитием гипертензии желчевыводящих путей, либо непосредственным забросом желчи в поджелудочную железу.
Другие факторы, способствующие развитию хронического панкреатита:
- стойкое повышение содержания ионов кальция в крови;
- муковисцидоз;
- гипертриглицеринэмия;
- применение лекарственных средств (кортикостероиды, эстрогены, тиазидные диуретики, азатиоприн);
- продолжительный стаз секрета поджелудочной железы (непроходимость сфинктера Одди вследствие рубцовых изменений дуоденального сосочка);
- аутоиммунный панкреатит;
- генетически обусловленный панкреатит;
- идиопатический панкреатит (неясной этиологии).
Классификация
Хронический панкреатит классифицируют:
- по происхождению: первичный (алкогольный, токсический и др.) и вторичный (билиарный и др.);
- по клиническим проявлениям: болевой (рецидивирующий и постоянный), псевдотуморозный (холестатический, с портальной гипертензией, с частичной дуоденальной непроходимостью), латентный (клиника невыраженная) и сочетанный (выражено несколько клинических симптомов);
- по морфологической картине (кальцифицирующий, обструктивный, воспалительный (инфильтративно-фиброзный), индуративный (фиброзно-склеротический);
- по функциональной картине (гиперферментный, гипоферментный), по характеру функциональных нарушений могут выделять гиперсекреторный, гипосекреторный, обтурационный, дуктулярный (секреторную недостаточность также делят по степени выраженности на легкую, среднюю и тяжелую), гиперинсулинизм, гипоинсулинизм (панкреатический сахарный диабет);
Хронический панкреатит различают по тяжести течения и структурных нарушений (тяжелый, средней степени тяжести и легкий). В течение заболевания выделяют стадии обострения, ремиссии и нестойкой ремиссии.
Симптомы хронического панкреатита
Зачастую первоначальные патологические изменения в тканях железы при развитии хронического панкреатите протекают без симптомов. Либо симптоматика слабовыражена и неспецифична. Когда возникает первое выраженное обострение, патологические нарушения уже довольно значительны.
Основной жалобой при обострении хронического панкреатита чаще всего является боль в верней части живота, в левом подреберье, которая может приобретать опоясывающий характер. Боль либо выраженная постоянная, либо носит приступообразный характер. Боль может иррадиировать в область проекции сердца. Болевой синдром может сопровождаться диспепсией (тошнота, рвота, изжога, вздутие живота, метеоризм). Рвота при обострении хронического панкреатита может быть частой, изнуряющей, не приносящей облегчения. Стул может иметь неустойчивый характер, поносы чередоваться с запорами. Снижение аппетита и расстройство пищеварения способствуют снижению массы тела.
С развитием заболевания частота обострений, как правило, увеличивается. Хроническое воспаление поджелудочной железы может приводить к повреждению, как самой железы, так и смежных тканей. Однако могут пройти годы, прежде чем появятся клинические проявления заболевания (симптомы).
При внешнем осмотре у больных хроническим панкреатитом часто отмечают желтушность склер и кожных покровов. Оттенок желтухи коричневатый (обтурационная желтуха). Побледнение кожных покровов в сочетании с сухостью кожи. На груди и животе могут отмечаться красные пятнышки («красные капли»), не пропадающие после надавливания.
Живот при пальпации умеренно вздут в эпигастрии, в области проекции поджелудочной железы может отмечаться атрофия подкожной жировой клетчатки. При пальпации живота – болезненность в верхней половине, вокруг пупка, в левом подреберье, в реберно-позвоночном углу. Иногда хронический панкреатит сопровождается умеренной гепато- и спленомегалией.
Осложнения
Ранними осложнениями являются: обтурационная желтуха вследствие нарушения оттока желчи, портальная гипертензия, внутренние кровотечения вследствие изъязвления или прободения полых органов ЖКТ, инфекции и инфекционные осложнения (абсцесс, парапанкреатит, флегмона забрюшиннной клетчатки, воспаление желчных путей).
Осложнения системного характера: мультиорганные патологии, функциональная недостаточность органов и систем (почечная, легочная, печеночная), энцефалопатии, ДВС-синдром. С развитием заболевания могут возникать кровотечения пищевода, снижение массы тела, сахарный диабет, злокачественные новообразования поджелудочной железы.
Диагностика
Для уточнения диагноза гастроэнтеролог назначает лабораторные исследования крови, кала, методы функциональной диагностики.
Общий анализ крови в период обострения, как правило, показывает картину неспецифического воспаления. Для дифференциальной диагностики берут пробы на активность ферментов поджелудочной железы в крови (амилаза, липаза). Радиоиммунный анализ выявляет повышение активности эластазы и трипсина. Копрограмма выявляет избыток жиров, что позволяет предположить ферментную недостаточность поджелудочной железы.
Исследовать размер и структуру паренхимы поджелудочной железы (и окружающих тканей) можно с помощью УЗИ органов брюшной полости, КТ или МРТ поджелудочной железы. Сочетание ультразвукового метода с эндоскопией – эндоскопическая ультрасонография (ЭУС) позволяет детально исследовать ткань железы и стенки ЖКТ изнутри.

КТ органов брюшной полости. Множественные кальцинаты в области хвоста и тела поджелудочной железы (последствия множественных острых эпизодов панкреатита)
При панкреатите используют эндоскопическую ретроградную панкреатохолангиографию – рентгеноконтрастное вещество вводят эндоскопически в дуоденальный сосочек.
При необходимости уточнить способность железы к выработке тех или иных ферментов назначают функциональные тесты со специфическими стимуляторами секреции тех или иных ферментов.
Лечение хронического панкреатита
Лечение осуществляется консервативно или хирургическим путем в зависимости от тяжести течения заболевания, а также от присутствия или развития осложнений.
Консервативная терапия
- Диетотерапия. Больным хроническим панкреатитом в период тяжелого обострения рекомендовано воздержаться от энтерального питания, при стухании назначают диету № 5Б. При хроническом панкреатите употребление алкоголя категорически запрещено, из рациона убирают острую, жирную, кислую пищу, соленья. При панкреатите, осложненном сахарным диабетом, – контроль сахаросодержащих продуктов.
- Обострение хронического панкреатита лечат так же, как и острый панкреатит (симптоматическая терапия, обезболивание, дезинтоксикация, снятие воспаления, восстановление пищеварительной функции).
- Для панкреатитов алкогольного генеза отказ от употребления спиртосодержащих продуктов является ключевым фактором лечения, в легких случаях приводящим к облегчению симптоматики.
Показаниями к хирургическому лечению хронического панкреатита могут стать гнойные осложнения (абсцесс и флегмона), обтурация желчных и панкреатических протоков, стеноз сфинктера Одди, выраженные тяжелые изменения в тканях железы (склероз, обызвествления), кисты и псевдокисты поджелудочной железы, тяжелое течение, неподдающееся консервативной терапии.
Хирургические операции при хроническом панкреатите:
- сфинктеротомия при закупорке сфинктера Одди;
- иссечение камней в протоках поджелудочной железы при конкрементной обтурации;
- вскрытие и санация гнойных очагов (абсцессов, флегмон, кист);
- панкрэктомия (полная или частичная);
- вазэктомия, спланхэктомия (операции иссечения нервов, регулирующих секрецию железы), частичное иссечение желудка (резекция);
- удаление желчного пузыря при осложнениях со стороны большого желчного протока и желчного пузыря;
- техники создания окружных желчных оттоков для снятия нагрузки с основных панкреатических протоков (вирсунгодуоденостомия и др.).
Профилактика
Меры первичной профилактики:
- ограничение употребление алкоголя, рациональное питание, сбалансированная диета без приступов переедания, ограничение в жирной пище, углеводистых продуктах;
- отказ от курения;
- употребление достаточного количества воды (не менее полутора литров в сутки);
- достаточное количество витаминов и микроэлементов в рационе;
- своевременное обращение к врачу по поводу нарушений работы ЖКТ, адекватное и полное лечение болезней органов пищеварения.
Для профилактики обострений хронического панкреатита необходимо соблюдать все рекомендации врача по режиму питания и образа жизни, регулярно (не реже 2-х раз в год) проходить обследование. Важную роль в продлении ремиссии и улучшении качества жизни больных хроническим панкреатитом играет санаторно-курортное лечение.
Прогноз
При следовании рекомендациям по профилактике обострений хронический панкреатит протекает легко и имеет благоприятный прогноз выживаемости. При нарушении диеты, приеме алкоголя, табакокурении и неадекватном лечении прогрессируют дистрофические процессы в ткани железы и развиваются тяжелые осложнения, многие из которых требуют хирургического вмешательства и могут привести к летальному исходу.
Источник

