Хронический паренхиматозный панкреатит стадии обострения
Такое заболевание, как паренхиматозный панкреатит, диагностируют все чаще. Оно связано с воспалительными процессами в тканях поджелудочной железы, в результате чего происходит нарушение ее секреторной и эндокринной функций. Эти патологические изменения оказывают негативное влияние на работу всего организма: ухудшается процесс пищеварения, нарушается синтез инсулина и регуляция энергетического обмена.

Паренхиматозный панкреатит неизлечим, но адекватная терапия способна предупредить развитие осложнений.
Болезнь неизлечима, но адекватная терапия и своевременные профилактические мероприятия способны предупредить развитие осложнений.
Что такое
Главная особенность хронического паренхиматозного состояния – волнообразное протекание, т.е. стадии обострения постоянно сменяются ремиссиями, на время которых больной ощущает некоторое облегчение. Опасность связана с обострениями, когда в организме происходят необратимые изменения: ткани поджелудочной железы рубцуются, нарушается проходимость протоков и пр.
Различают острое и хроническое паренхиматозное воспаление. Для острой формы заболевания характерно быстрое и болезненное развитие. Хронический панкреатит – это вялое течение без выраженной симптоматики.

При хроническом паренхиматозном панкреатите стадии обострения постоянно сменяются ремиссиями.
Существует и другая классификация. Заболевание имеет код по МКБ-10 – К86, выделяют следующие подвиды хронической паренхиматозной патологии:
- паренхиматозный вид (бессимптомное протекание);
- рецидивирующий вид (сильный болевой синдром, особенно в период обострения);
- индуративный вид (развивается на фоне частых рецидивов острого панкреатита).
Паренхиматозная патология может спровоцировать развитие осложнений, поэтому важно выявить заболевание на начальной стадии и не допустить его дальнейшего развития. Главная задача больного – максимально продлить период ремиссии.
Причины возникновения
Существует такое понятие, как первичное паренхиматозное воспаление. Заболевание вызывается внешними факторами, которые никак не связаны с работой поджелудочной железы.

К возможным осложнениям паренхиматозного панкреатита можно отнести: абсцесс, кальцификаты, опухоль, кисту.
Спровоцировать развитие паренхиматозной патологии могут постоянные стрессы, несбалансированное питание, курение, употребление алкоголя и т.д. Если болезнь была вызвана другими заболеваниями организма (такими как острый панкреатит, язва желудка, некоторые кишечные заболевания), то это вторичная форма паренхиматозной патологии.
Причины возникновения болезни:
- употребление алкоголя (более половины больных страдают алкоголизмом);
- нарушение обменных процессов (развитие дисметаболического панкреатита может спровоцировать муковисцидоз или повышенное содержание в крови жира);
- проблемы с желчевыводящей системой (билиарнозависимый, или билиарный, панкреатит может быть спровоцирован такими заболеваниями, как гепатит, холецистит, дистония желчных путей, желчнокаменная болезнь);
- вирусные инфекции (в случае проникновения инфекции в поджелудочную железу);
- аутоиммунные нарушения (иммунная система выделяет антитела для уничтожения клеток поджелудочной железы, так как воспринимает их как чужеродные);
- токсическое отравление лекарствами;
- нарушение оттока желчи и секрета поджелудочной железы;
- наследственный фактор.
Иногда установить точную причину паренхиматозного воспаления невозможно.
Симптомы и клинические проявления
Для паренхиматозной патологии в стадии ремиссии отсутствие показательных симптомов – это норма. Выраженные клинические проявления будут наблюдаться только при обострении состояния. При этом симптоматика будет зависеть от сопутствующих патологических изменений в организме.
Самые распространенные признаки паренхиматозного воспаления, характерные для острой фазы:
- Боли в животе. Ноющие ощущения возникают в левой стороне под ребрами после переедания или распития алкоголя.
- Расстройство пищеварения, что выражается нестабильным стулом, вздутием живота, тошной, рвотой. В кале больного можно увидеть непереваренные остатки пищи.
- Рассеянность, ощущение слабости, сонливость.
- На животе могут проявиться красные пятна.
- Кожа может иметь желтоватый оттенок.
- Резкое похудение, что может быть связано со внешнесекреторной недостаточностью. Сниженная выработка пищеварительных ферментов влияет на переваривание пищи, в результате чего организм недополучает необходимые питательные вещества. Кроме того, из-за постоянных болей после еды больной ест реже.
- Сахарный диабет. Заболевание развивается при глобальном поражении поджелудочной ткани (80% и более).
Если признаки наблюдаются периодически, то диагностируют хроническую форму паренхиматозного воспаления, для которой характерно следующее:
- фаза обострения наступает через 4-5 месяцев;
- если придерживаться строгой диеты, то клинические симптомы будут проявляться в легкой форме.
Чтобы диагностировать паренхиматозную патологию, необходимо обратиться к доктору, особенно если имеется сразу несколько признаков.
Диагностика
Для подтверждения диагноза хроническое паренхиматозное воспаление необходимо будет пройти обследование:
- Больному назначают сдачу анализов на лабораторное исследование, которое включает общий и биохимический анализ крови, копрограмму, анализ мочи.
- Параллельно назначается инструментальное исследование. Больному дают направление на УЗИ, рентгенографию, лапароскопию.
При обострении паренхиматозной патологии общий анализ крови покажет лейкоцитоз и повышенный уровень СОЭ. Кроме того, гемоглобин будет низким. Анализ кала подтвердит проблемы в пищеварительном тракте, если обнаружатся фрагменты нейтрального жира, мышечные волокна, крахмал.
УЗИ поджелудочной железы покажет изменение размеров этого органа пищеварения, выявит структурные нарушения. С помощью рентгена можно определить изменение формы железы, а лапароскопия подтвердит воспаление в тканях.
Лечение
На прием к врачу приходят, когда паренхиматозное заболевание обостряется, что потребует лечения в стационарных условиях вплоть до наступления ремиссии. Терапия в этот период будет иметь следующую направленность:
- снять болевой синдром (назначаются анальгетики и спазмолитики);
- снизить отечность железы;
- детоксикация организма;
- восполнить электролитный состав крови;
- подавить ферментную активность;
- терапия антибактериальными препаратами;
- лечение сопутствующих патологий;
- восполнение дефицита витаминов.
Иногда больному назначается оперативное вмешательство, что позволит избавиться от пораженных тканей или дренировать выводящий проток.
Если у пациента диагностировано нарушение внешнесекреторной функции, то для нормализации процесса пищеварения ему назначаются ферментные препараты.
Диета
Во время обострения пациента ограничивают в еде. В первые дни рекомендован голод, а затем разрешено есть пресные каши на воде. Соль и любые специи – под запретом. Рекомендуется пить много воды, желательно минеральной. Если у пациента наблюдается сильное уменьшение массы тела, то его кормят внутривенно.
Какой диеты придерживаться, когда беспокоит хронический панкреатит? Об этом читайте тут.
Соблюдая диету можно уменьшить воспаление и восстановить функции железы. Кроме того, предотвращается раздражение желудка и кишечника. При подтверждении паренхиматозного заболевания необходимо придерживаться пожизненной диеты. Правильное питание является основой эффективной терапии. Если этим условием пренебречь, любое медикаментозное лечение не даст результата.

В первые дни обострения паренхиматозного панкреатита пациенту назначают лечебное голодание.
Кроме того, запрещено курение и употребление алкоголя. Чтобы продлить фазу ремиссии, больному необходимо будет нормализовать режим питания и наладить распорядок дня.
Особенности правильного питания
При паренхиматозной патологии важно правильно питаться, так как строгое соблюдение специальной диеты позволит надолго забыть о клинических проявлениях воспаления. При этом диета намного важнее, чем медикаментозное лечение.
При паренхиматозном воспалении употребление пищи должно базироваться на таких принципах:
- есть не реже 5-6 раз в сутки;
- пить 1,5-2 л жидкости;
- питаться маленькими порциями;
- блюда должны быть низкокалорийными;
- запрещено есть горячее или холодное (пища должна иметь оптимальную температуру);
- при приготовлении продукты максимально перетирают, чтобы они не раздражали ЖКТ (запрещено использовать волокнистые продукты с грубой структурой, клетчатку);
- блюда готовят на пару, тушат и отваривают;
- ориентируются на белковые продукты, тогда как жиры и углеводы необходимо употреблять по минимуму.
В рацион нельзя включать жирное мясо и рыбу, сдобную выпечку, копчености, бобовые продукты и соленья. Острая пища также под запретом.
В рационе необходимо делать акцент на:
- овощи и фрукты;
- нежирные сорта мяса и рыбы;
- протертые каши;
- слизистые супы (они должны присутствовать в меню каждый день);
- овощные пюре.
Продукты подбирают таким образом, чтобы блюда насыщали организм необходимыми витаминами и микроэлементами.
Диета в период ремиссии будет не такой жесткой, как при обострении, и должна предупредить развитие воспалительных процессов.
Меню расширяют. Список продуктов, которые можно есть, должен рекомендовать доктор, руководствуясь анализами пациента.
Осложнения
Важно выявить паренхиматозную патологию как можно раньше. Лучше, если это будет период первого обострения. Адекватное медикаментозное лечение и соблюдение диеты позволят восстановить нормальную функциональность железы, предупредят развитие сопутствующих заболеваний. Паренхиматозное воспаление опасно своими осложнениями, так как они плохо поддаются лечению. При симптоматической терапии часто прибегают к хирургическому вмешательству.

Самым опасным осложнением панкреатита считается рак.
Паренхиматозное заболевание может спровоцировать развитие различных патологий:
- сахарный диабет;
- новообразование в тканях железы, которое имеет доброкачественную природу;
- самый неблагоприятный вариант – рак;
- эрозия желудка, которая может перейти в язву;
- желчнокаменная болезнь;
- колит (толстая кишка воспаляется);
- холецистит;
- гепатит хронической формы и пр.
В стадии ремиссии паренхиматозное заболевание диагностируется редко, так как симптомы почти отсутствуют. Выявить воспаление паренхимы удается только при острой фазе, когда клиническая картина проявляется характерными симптомами.
Профилактика
Часто причиной паренхиматозной патологии является неправильный образ жизни и пренебрежительное отношение к своему здоровью. Любое заболевание лучше поддается лечению на начальной стадии развития, поэтому важно регулярно проходить плановые осмотры у лечащего врача.
Чтобы поджелудочная железа была здоровой и полноценно функционировала, необходимо питаться правильно, отказаться от вредных привычек, стараться избегать стрессовых ситуаций.
Отзывы
Анна, 47 лет, Орел
Придерживаюсь диеты постоянно, только иногда позволяю вкусненькое. На завтрак ем овсянку на воде и бутерброд с сыром, а в обед – обязательно суп.
Катя, 28 лет, Воронеж
Питаюсь, как и раньше, но стараюсь есть поменьше жареного. Соленое и острое тоже ограничиваю. При болях несколько дней ничего не ем. Помогает.
Юрий, 33 года, Кемерово
После обострения соблюдал жесткую диету около 3 месяцев. Сейчас ем все, на обед обязательно что-то жидкое. Боли бывают, только когда выпью спиртного. Стараюсь себя ограничивать, но не всегда сдерживаюсь.
Похожие статьи:

Источник
Теоретические сведения о паренхиматозном панкреатите. Статья не является руководством к действию.
Панкреатит представляет собой изменения воспалительного и деструктивного характера в поджелудочной железе. Проявляющаяся более двух раз в год острая форма хронического панкреатита дает основания полагать наличие воспаления паренхимы поджелудочной железы, которое развилось в результате злоупотребления алкоголем, нерегулярного и бессистемного питания, хронических болезней желудочно-кишечного тракта и острых инфекций, а не из-за блокирования главного панкреатического протока или нарушений в функционировании системы протоков поджелудочной железы.
Паренхиматозный хронический панкреатит часто протекает на фоне пенетрации язвы желудка, желчнокаменной болезни, атеросклеротичного разрушения стенок сосудов поджелудочной железы, а также дефицита витаминов и белков в организме.
При паренхиматозном панкреатите воспалительные процессы в поджелудочной железе прогрессируют крайне медленно и бессистемно. В итоге орган атрофируется, и возникает недостаточность панкреатического сока и ферментов.

Атрофия паренхимы поджелудочной железы
Этиология паренхиматозного панкреатита
Воспалительные процессы в поджелудочной железе инициируются секрецией панкреатического сока, а также липазы и трипсина, ферментов входящих в его состав. В результате их активации происходит увеличение соединительной ткани, аутолиз поджелудочной железы и рубцевание. При таких условиях через некоторое время поджелудочная железа склеротируется, а кровообращение в ней нарушается.
Различают следующие морфологические формы паренхиматозного панкреатита:
- калькулезный паренхиматозный панкреатит;
- склеротирующий панкреатит;
- отечный паренхиматозный панкреатит.
Воспаление поджелудочной железы может быть ограниченным, при котором поражается только ее головка или хвост, либо иметь диффузный характер, охватывающий железу в целом.

Стрелка указывает на диффузную кальцификацию поджелудочной железы
В патогенезе заболевания выделяют следующие факторы:
- недостаточность сфинктера Одди;
- воспалительный стеноз;
- патология фатерова соска;
- спазмы.
Симптомы паренхиматозного панкреатита
Симптоматика заболевания характеризуется следующими признаками:
- рвота, тошнота, повышенное газообразование, вздутие живота;
- болевые ощущения в левом подреберье или в эпигастрии;
- запоры, нарушения стула, понос;
- существенное уменьшение массы тела;
- возникновение сахарного диабета.
Диспепсические признаки являются сопутствующими паренхиматозному панкреатиту. Диспепсия имеет различные формы проявления. Например, она может выражаться, как в неприятии жирной и высококалорийной пищи, так и в прямо противоположном проявлении, а именно: в булимии и повышенной жажды. Жажда и постоянное чувство голода при паренхиматозном панкреатите, как правило, указывают на развитие сахарного диабета.
В острой форме хронического панкреатита интенсивность боли высокая. Характер болевых ощущений может быть опоясывающим, либо ирридирующим в область сердца или спины.
Диагностирование паренхиматозного панкреатита
Диагностика заболевания осуществляется методами лабораторного и аппаратного исследования. Поскольку болевой синдром в хронической стадии паренхиматозного панкреатита не имеет ярко выраженной окраски, данное заболевание может быть ошибочно диагностировано гастроэнтерологами как энтероколит, либо энтерит.
Посредством рентгенограммы устанавливается увеличение головки поджелудочной железы и деформации петли 12-перстной кишки. Общий анализ крови показывает гипохромную анемию средней степени при развитии паренхиматозного панкреатита. Диспротеинемия, гипопротеинемия, нейтрофильный лейкоцитоз и повышенный уровень СОЭ наблюдается в острой фазе паренхиматозного панкреатита.
Гликозурия и гипергликемия присутствует в крови в случае развития сахарного диабета, сопутствующего паренхиматозному панкреатиту.
В результате эхографической диагностики устанавливается размер поджелудочной железы, а также интенсивной ее тени, соответствующий клинической картине заболевания в конкретный момент времени.

Ультразвуковая эндоскопия при паренхиматозном панкреатите
Лечение паренхиматозного панкреатита
Медикаментозная терапия паренхиматозного панкреатита осуществляется только в стационаре. Лечебный курс назначается и проводится опытными гастроэнтерологами. Совместно с комплексом терапевтических мер, направленных на купирование болевого синдрома, и восстановление нормальной деятельности главного панкреатического протока, а также поджелудочной железы в целом, больному назначается диетотерапия.
В случае нарушения внешнесекреторного функционирования поджелудочной железы, а его симптомами являются: потеря веса, стеаторея и повышенное газообразование, проводится заместительное лечение медикаментами с высоким уровнем липазы для содействия быстрому всасыванию витаминов. Антисекреторные и ферментные лекарственные средства имеют выраженный противоболевой эффект. В результате их применения уменьшается давление в главном панкреатическом протоке, уменьшается секреция панкреатического сока и увеличивается количество протеаз в кишечнике.
Если у больного, страдающего паренхиматозным панкреатитом, диагностированы осложнения различного характера, их лечение осуществляется путем оперативного вмешательство в отделении хирургии, либо в клинике гастроэнтерологии.
Лечебная диета при паренхиматозном панкреатите

В период медикаментозного лечения заболевания назначается стандартная диетотерапия, о которой подробно изложено в этой статье.
При обострении паренхиматозного хронического панкреатита в первые 2-3 дня рекомендовано полное голодание и выпивание 2,5 литров чистой воды в день. Питательные вещества, физраствор и глюкозу вводят больному внутривенно. В четвертый и последующие дни пациент принимает приготовленную на пару или отварную пищу без соли и специй, небольшими порциями, 6-7 раз в день. Рекомендуется употреблять в пищу перетертые продукты. Полезно пить травяные и ягодные отвары и настои домашнего приготовления.
После стихания болевого синдрома и купирования воспалительных процессов ассортимент лечебного питания может быть расширен. Подробно о разрешенных и запрещенных продуктах при диетотерапии читайте в этой статье.
Источник
Хронический паренхиматозный панкреатит — это очень распространенное заболевание, которое связано с воспалением поджелудочной железы. Недуг протекает волнообразно: ремиссии сменяются стадиями обострения после чего, даже несмотря на лечение, происходит рубцевание ткани. Это в свою очередь нарушает проходимость протоков и вызывает изменение функций поджелудочной железы, особенно секреторной и эндокринной. Последствием таких состояний может стать нарушение синтеза инсулина и всего процесса пищеварения. В результате недополучения жизненно важных веществ нарушается работа и других органов, а также происходит изменение всех обменных процессов.
Чтобы снизить негативные последствия от недуга требуется рассмотреть клиническую картину заболевания, специфику лечения и возможные профилактические мероприятия.
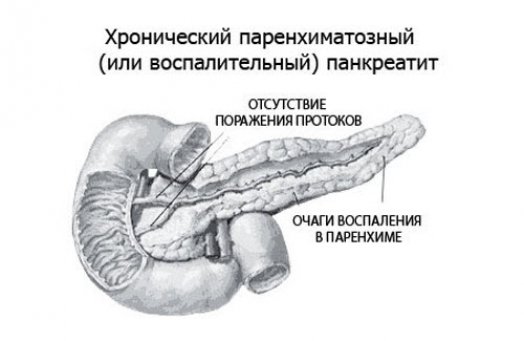
Причины и формы заболевания
Основной причиной паренхиматозного панкреатита является невнимательное отношение к состоянию своего здоровья, а точнее неправильный образ жизни: несбалансированное нерегулярное питание, курение, стрессы, чрезмерное употребление жирной, острой и соленой еды, недостаток витаминов и белков в рационе и другое. Часто недуг может быть следствием других заболеваний. В таких случаях он обычно развивается на фоне острого панкреатита, язвы желудка, алкоголизма и некоторых кишечных заболеваний.
В зависимости от причин будут определяться и формы болезни. Выделяют первичный панкреатит, когда заболевание было вызвано внешними факторами, никак не связанными с поджелудочной железой. И вторичный — развивается на фоне заболеваний близлежащих к железе органов.
К главным факторам, которые могут вызывать развитие паренхиматозного панкреатита, относятся:
- Одна из самых главных причин недуга — чрезмерное употребление алкоголя (алкоголизм обнаружен у 60% пациентов). Это алкогольный панкреатит.
- Дисметаболический панкреатит развивается на фоне нарушения обменных процессов. Недуг может быть следствием муковисцидоза или повышенного содержания жира в плазме крови.
- Заболевание, которое возникает из-за проблем с желчевыводящей системой, называют билиарнозависимым или билиарным панкреатитом. Развивается обычно на фоне гепатита, холецистита, дистонии желчных путей, желчекаменной болезни.
- Причиной развития инфекционного панкреатита являются вирусные инфекции. Заболевание возникает, когда инфекция контактным путем попадает в поджелудочную железу.
- Аутоиммунный панкреатит развивается тогда, когда иммунная система начинает воспринимать клетки поджелудочной железы как чужеродные, выделяя антитела для их уничтожения.
- Заболеть паренхиматозным панкреатитом можно в результате длительного приема препаратов, которые оказывают токсическое действие на ткани поджелудочной железы. Прием таких лекарственных средств должен обязательно проходить под контролем лечащего врача.
- Нарушение оттока секрета в кишечник.
- Наследственность.
Еще следует подчеркнуть тот факт, что около 30% случаев заболевания не имеют конкретной причины. Тогда говорят об идиопатической форме паренхиматозного панкреатита.
Симптоматика и клиническая картина болезни
Симптомы заболевания иногда слабо проявляются, особенно в период ремиссии. Более выраженные признаки недуга можно наблюдать при обострении. Тогда симптомы буду зависеть от состояния больного и сопутствующих патологий.

Среди главных симптомов острой фазы заболевания, выделяют:
- Болезненные ощущения. Могут наблюдаться опоясывающие боли (слева под ребром). По характеру — ноющие, по силе — не очень сильные. Среди особенностей можно выделить тот факт, что боли обычно возникают на фоне переедания, употребления жирной тяжелой пищи или после злоупотребления алкоголем.
- Диспепсическое расстройство. Оно проявляется через нестабильный стул, когда у пациента чередуется запор и диарея. При этом в кале больного можно увидеть непереваренные частички пищи. Тошнота и рвота — дополнительные симптомы состояния.
- Снижение массы тела. На фоне уменьшения выработки количества пищеварительных ферментов еда не может перевариться должным образом, а значит, питательные вещества из пищи не всасываются. Это и вызывает потерю веса. Еще одним факторам снижения веса являются болевые ощущения после трапезы, за счет чего больной старается кушать реже.
- Развитие сахарного диабета. Наличие такого симптома свидетельствует об обширном поражении тканей поджелудочной железы (более 80%). Диабет развивается, так как нарушается выработка инсулина, за счет чего клетки не могут сами усваивать глюкозу.
Если перечисленные симптомы наблюдаются у человека не впервые, а возникают периодически, то можно говорить о хронической форме заболевания.
При хроническом паренхиматозном панкреатите клиническая картина может складываться из таких симптомов:
- диарея (испражнение происходит почти сразу после еды), при этом запах кала отличается резкостью и зловонностью;
- частые рвоты, которые не приносят облегчения;
- по утрам тошнота;
- резкое похудение;
- может развиться механическая желтуха;
- кожные высыпания геморрагического характера;
- усиленное потоотделение и слюноотделение.
Среди особенностей хронического рецидивирующего панкреатита выделяют следующее:
- обострение состояния наблюдается 2–3 раза в год;
- обострение протекает в легкой форме, особенно при соблюдении строгой диеты;
- осложнения у пациентов встречаются редко.
При наличии симптомов следует показаться доктору, чтобы при необходимости начать лечение.
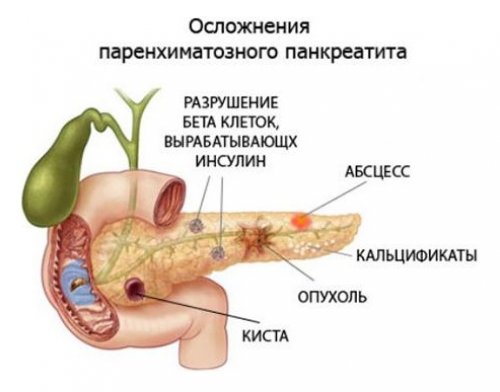
Диагностика и возможные осложнения
Доктор сможет поставить диагноз панкреатит уже по симптоматике после осмотра и опроса больного, но чтобы подтвердить, что пациент имеет дело конкретно с хроническим паренхиматозным панкреатитом, необходимо будет пройти обследование.
Чтобы провести диагностику по всем правилам потребуется сдать анализы на лабораторное исследование (общий и биохимический анализ крови, копрограмма) и пройти инструментальное исследование (узи, рентгенография, лапароскопия). По результатам можно будет установить точный диагноз, и начать лечение.
Если заболевание удастся распознать на начальной стадии, и как можно раньше начать терапию, то эффективность лечения может быть очень высокой. Если же пациент запустил болезнь, то это чревато развитием различных патологий. Опасность заключается в том, что осложнения плохо поддаются терапии и иногда требуют хирургического вмешательства. Могут привести и к летальному исходу.
Запущенный панкреатит может вызывать такие осложнения:
- часто развивается сахарный диабет, который опасен гипогликемическими кризами;
- могут возникать различные образования, которые затрагивают функциональные ткани поджелудочной железы (кисты, абсцессы, свищи);
- один из самых опасных вариантов — злокачественные образования;
- может развиться гастрит, язва (желудка или двенадцатиперстной кишки), желчекаменная болезнь, холецистит, хронический гепатит и другие.
Если заболевание не лечить, то последствия для пациента могут быть очень печальными.
Специфика лечения
Поскольку для паренхиматозного панкреатита характерно чередование обострения и ремиссии, то и терапия в эти периоды будет отличаться.
Лечение на стадии обострения должно быть направлено на решение таких проблем:
- снизить болевые ощущения;
- снять отечность железы;
- провести детоксикацию организма;
- проводить восполнение жидкости и электролитного состава крови;
- снизить ферментную активность;
- антибактериальная терапия;
- симптоматическое лечение;
- витаминотерапия.
При обострении первое, что рекомендуют врачи — максимально разгрузить поджелудочную железу. Обычно назначают голодную диету (несколько дней только на воде) и холод на живот. Дальнейшее питание должно быть очень щадящим: только варенная и тушеная еда. Пить разрешается часто, но небольшими порциями. Во время ремиссии диету продолжают соблюдать, но меню можно расширить (под контролем доктора, с учетом проведенных анализов крови и кала). Медикаментозную терапию также подбирает доктор.
Если заболевание перешло в хроническое, то полностью излечиться не получится. Главное, что необходимо в этой ситуации — стараться избегать обострений и продлить ремиссию на максимально длительный срок.
Источник


