Хронический паренхиматозный панкреатит можно вылечить
Теоретические сведения о паренхиматозном панкреатите. Статья не является руководством к действию.
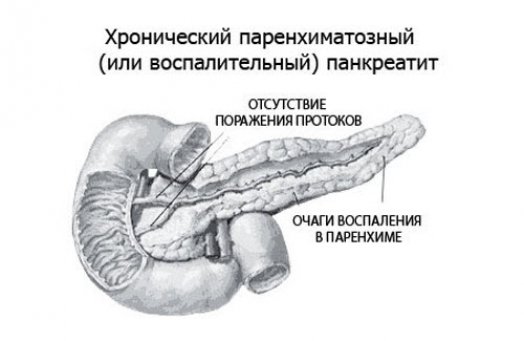
Панкреатит представляет собой изменения воспалительного и деструктивного характера в поджелудочной железе. Проявляющаяся более двух раз в год острая форма хронического панкреатита дает основания полагать наличие воспаления паренхимы поджелудочной железы, которое развилось в результате злоупотребления алкоголем, нерегулярного и бессистемного питания, хронических болезней желудочно-кишечного тракта и острых инфекций, а не из-за блокирования главного панкреатического протока или нарушений в функционировании системы протоков поджелудочной железы.
Паренхиматозный хронический панкреатит часто протекает на фоне пенетрации язвы желудка, желчнокаменной болезни, атеросклеротичного разрушения стенок сосудов поджелудочной железы, а также дефицита витаминов и белков в организме.
При паренхиматозном панкреатите воспалительные процессы в поджелудочной железе прогрессируют крайне медленно и бессистемно. В итоге орган атрофируется, и возникает недостаточность панкреатического сока и ферментов.

Атрофия паренхимы поджелудочной железы
Этиология паренхиматозного панкреатита
Воспалительные процессы в поджелудочной железе инициируются секрецией панкреатического сока, а также липазы и трипсина, ферментов входящих в его состав. В результате их активации происходит увеличение соединительной ткани, аутолиз поджелудочной железы и рубцевание. При таких условиях через некоторое время поджелудочная железа склеротируется, а кровообращение в ней нарушается.
Различают следующие морфологические формы паренхиматозного панкреатита:
- калькулезный паренхиматозный панкреатит;
- склеротирующий панкреатит;
- отечный паренхиматозный панкреатит.
Воспаление поджелудочной железы может быть ограниченным, при котором поражается только ее головка или хвост, либо иметь диффузный характер, охватывающий железу в целом.

Стрелка указывает на диффузную кальцификацию поджелудочной железы
В патогенезе заболевания выделяют следующие факторы:
- недостаточность сфинктера Одди;
- воспалительный стеноз;
- патология фатерова соска;
- спазмы.
Симптомы паренхиматозного панкреатита
Симптоматика заболевания характеризуется следующими признаками:
- рвота, тошнота, повышенное газообразование, вздутие живота;
- болевые ощущения в левом подреберье или в эпигастрии;
- запоры, нарушения стула, понос;
- существенное уменьшение массы тела;
- возникновение сахарного диабета.
Диспепсические признаки являются сопутствующими паренхиматозному панкреатиту. Диспепсия имеет различные формы проявления. Например, она может выражаться, как в неприятии жирной и высококалорийной пищи, так и в прямо противоположном проявлении, а именно: в булимии и повышенной жажды. Жажда и постоянное чувство голода при паренхиматозном панкреатите, как правило, указывают на развитие сахарного диабета.
В острой форме хронического панкреатита интенсивность боли высокая. Характер болевых ощущений может быть опоясывающим, либо ирридирующим в область сердца или спины.
Диагностирование паренхиматозного панкреатита
Диагностика заболевания осуществляется методами лабораторного и аппаратного исследования. Поскольку болевой синдром в хронической стадии паренхиматозного панкреатита не имеет ярко выраженной окраски, данное заболевание может быть ошибочно диагностировано гастроэнтерологами как энтероколит, либо энтерит.
Посредством рентгенограммы устанавливается увеличение головки поджелудочной железы и деформации петли 12-перстной кишки. Общий анализ крови показывает гипохромную анемию средней степени при развитии паренхиматозного панкреатита. Диспротеинемия, гипопротеинемия, нейтрофильный лейкоцитоз и повышенный уровень СОЭ наблюдается в острой фазе паренхиматозного панкреатита.
Гликозурия и гипергликемия присутствует в крови в случае развития сахарного диабета, сопутствующего паренхиматозному панкреатиту.
В результате эхографической диагностики устанавливается размер поджелудочной железы, а также интенсивной ее тени, соответствующий клинической картине заболевания в конкретный момент времени.

Ультразвуковая эндоскопия при паренхиматозном панкреатите
Лечение паренхиматозного панкреатита
Медикаментозная терапия паренхиматозного панкреатита осуществляется только в стационаре. Лечебный курс назначается и проводится опытными гастроэнтерологами. Совместно с комплексом терапевтических мер, направленных на купирование болевого синдрома, и восстановление нормальной деятельности главного панкреатического протока, а также поджелудочной железы в целом, больному назначается диетотерапия.
В случае нарушения внешнесекреторного функционирования поджелудочной железы, а его симптомами являются: потеря веса, стеаторея и повышенное газообразование, проводится заместительное лечение медикаментами с высоким уровнем липазы для содействия быстрому всасыванию витаминов. Антисекреторные и ферментные лекарственные средства имеют выраженный противоболевой эффект. В результате их применения уменьшается давление в главном панкреатическом протоке, уменьшается секреция панкреатического сока и увеличивается количество протеаз в кишечнике.
Если у больного, страдающего паренхиматозным панкреатитом, диагностированы осложнения различного характера, их лечение осуществляется путем оперативного вмешательство в отделении хирургии, либо в клинике гастроэнтерологии.
Лечебная диета при паренхиматозном панкреатите

В период медикаментозного лечения заболевания назначается стандартная диетотерапия, о которой подробно изложено в этой статье.
При обострении паренхиматозного хронического панкреатита в первые 2-3 дня рекомендовано полное голодание и выпивание 2,5 литров чистой воды в день. Питательные вещества, физраствор и глюкозу вводят больному внутривенно. В четвертый и последующие дни пациент принимает приготовленную на пару или отварную пищу без соли и специй, небольшими порциями, 6-7 раз в день. Рекомендуется употреблять в пищу перетертые продукты. Полезно пить травяные и ягодные отвары и настои домашнего приготовления.
После стихания болевого синдрома и купирования воспалительных процессов ассортимент лечебного питания может быть расширен. Подробно о разрешенных и запрещенных продуктах при диетотерапии читайте в этой статье.
Источник
Паренхиматозный панкреатит — заболевание, которое характеризуется воспалительным процессом тканей поджелудочной железы. Считается одной из самых распространённых болезней этого органа. Исходя из клинической картины патологии, симптоматики и продолжительности течения, панкреатит имеет несколько видов, но главное место занимает хронический тип или паренхиматозный панкреатит.
Хронический панкреатит может обостряться несколько раз в год из-за постоянных недугов, инфекций, алкоголя и нарушения диеты. Заболевание может привести к атрофии органа и сбою во всех основных функциях.
Развиться хронический паренхиматозный панкреатит может по нескольким причинами, таким как:
- частое употребление алкоголя;
- запущенный острый панкреатит;
- инфекции;
- воспаления в жёлчном пузыре;
- курения;
- нестабильного питания;
- стрессов.

Причины паренхиматозного панкреатита
Заболевание может проявляться различной симптоматикой. Довольно часто оно никак не проявляет себя, и клиническая картина не выражена никакими признаками.
В период обострения патология характеризуется такими симптомами:
- боль в эпигастрии, под левым ребром;
- тошнота и рвота;
- неустойчивый стул;
- резкое похудение;
- прогрессирование сахарного диабета;
- повышенное выделение слюны.
Также больной может ощущать постоянную сонливость и слабость.
Для постановки правильного диагноза и назначения адекватной терапии доктору нужно обследовать больного.
Изначально пациенту нужно сдать анализ крови, мочи, кала. Это основные составляющие обследования.
Дополнительно назначаются:
- посев кала на наличие болезнетворных бактерий;
- УЗИ;
- рентген органов брюшной полости;
- томография;
- лапароскопия;
- ангиография (используется довольно редко).
Паренхиматозный панкреатит — патология, которая может протекать без проявлений и обостряться, поэтому лечение чаще всего направлено на предотвращение рецидивирования. Если же у пациента бывают частые обострения, то обязательно нужно придерживаться диеты. При хронической форме панкреатита есть ряд своих правил и особенностей терапии, которых нужно придерживаться как во время обострения, так и во время ремиссии, в целях профилактики.
Больному нужно соблюдать такие рекомендации доктора:
- не употреблять алкоголь;
- максимально убрать из рациона жиры;
- снизить калорийность продуктов за счёт уменьшения жиров;
- раздельное питание;
- пить много воды;
- умерить употребление солёного, острого и жареного, а лучше, вообще, исключить такие продукты из рациона.

Правила питания для восстановления поджелудочной железы
Все продукты нужно выбирать максимально щадящие для желудка, без специй, приправ и большого количества соли. Лучше употреблять варенную, тушенную и паровую пищу. Нежелательно употреблять:
- дрожжевые продукты;
- сладости;
- яйца;
- инжир;
- финики;
- бананы;
- грибы;
- бобовые.
На этапе ремиссии больному также нужно проводить санаторно-курортное лечение. Во время такой терапии пациенту нужно делать такие процедуры:
- пить много минеральной воды;
- придерживаться диеты;
- психотерапевтическое лечение.
В момент обострения диета у пациента становится более жёсткой. В первые несколько дней рецидива больному лучше полностью воздержаться от еды, только пить воду. С момента улучшения состояния можно понемногу начинать есть привычные продукты, но в облегчённом варианте и маленькими порциями. В продуктах питания должно быть много белка.
Хронически протекающий панкреатит невозможно вылечить или облегчить состояние пациента без медикаментов. Поэтому в период повторного воспаления доктор назначает больному медикаментозную терапию.
В ходе такого лечения человеку назначаются:
- блокаторы протонной помпы;
- блокаторы Н2-гистаминовых рецепторов;
- спазмолитики;
- противовоспалительные;
- препараты-ферменты.
Все эти лекарства направлены на то, чтобы снять воспаление и снизить болевые приступы, а ферментативные препараты помогают переваривать съеденную пищу.
Для лечения заболевания хирургическим методом доктору нужно иметь весомые аргументы. К примеру, медикаментозное лечение оказалось неэффективным или появились осложнения. В таком случае оперативная помощь может быть задействована. Во время хирургического вмешательства доктор удаляет поражённую часть органа.
Лечение травами и другими народными средствами можно использовать только после консультации с доктором, особенно на этапе обострения. В рамках домашней терапии можно использовать такие средства:
- отвар из шиповника;
- сок картошки;
- гречка;
- разные травы.

Осложнения паренхиматозного панкреатита
Хронический паренхиматозный панкреатит при неправильном и несвоевременном лечении может спровоцировать развитие осложнений:
- сахарный диабет;
- гипогликемическая кома;
- выпотной плеврит;
- рак поджелудочной железы;
- асцит.
Для профилактики повторных обострений помимо правильного питания и диеты пациенту нужно придерживаться:
- режима работы и отдыха;
- умеренной физической нагрузки;
- избегания стрессов;
- регулярно проходить обследование.
Пациентам стоит помнить, что здоровье напрямую зависит от способа жизни, поэтому за его правильностью стоит следить и не злоупотреблять негативными привычками.
Источник
Хронический паренхиматозный панкреатит — это очень распространенное заболевание, которое связано с воспалением поджелудочной железы. Недуг протекает волнообразно: ремиссии сменяются стадиями обострения после чего, даже несмотря на лечение, происходит рубцевание ткани. Это в свою очередь нарушает проходимость протоков и вызывает изменение функций поджелудочной железы, особенно секреторной и эндокринной. Последствием таких состояний может стать нарушение синтеза инсулина и всего процесса пищеварения. В результате недополучения жизненно важных веществ нарушается работа и других органов, а также происходит изменение всех обменных процессов.
Чтобы снизить негативные последствия от недуга требуется рассмотреть клиническую картину заболевания, специфику лечения и возможные профилактические мероприятия.
Причины и формы заболевания
Основной причиной паренхиматозного панкреатита является невнимательное отношение к состоянию своего здоровья, а точнее неправильный образ жизни: несбалансированное нерегулярное питание, курение, стрессы, чрезмерное употребление жирной, острой и соленой еды, недостаток витаминов и белков в рационе и другое. Часто недуг может быть следствием других заболеваний. В таких случаях он обычно развивается на фоне острого панкреатита, язвы желудка, алкоголизма и некоторых кишечных заболеваний.
В зависимости от причин будут определяться и формы болезни. Выделяют первичный панкреатит, когда заболевание было вызвано внешними факторами, никак не связанными с поджелудочной железой. И вторичный — развивается на фоне заболеваний близлежащих к железе органов.
К главным факторам, которые могут вызывать развитие паренхиматозного панкреатита, относятся:
- Одна из самых главных причин недуга — чрезмерное употребление алкоголя (алкоголизм обнаружен у 60% пациентов). Это алкогольный панкреатит.
- Дисметаболический панкреатит развивается на фоне нарушения обменных процессов. Недуг может быть следствием муковисцидоза или повышенного содержания жира в плазме крови.
- Заболевание, которое возникает из-за проблем с желчевыводящей системой, называют билиарнозависимым или билиарным панкреатитом. Развивается обычно на фоне гепатита, холецистита, дистонии желчных путей, желчекаменной болезни.
- Причиной развития инфекционного панкреатита являются вирусные инфекции. Заболевание возникает, когда инфекция контактным путем попадает в поджелудочную железу.
- Аутоиммунный панкреатит развивается тогда, когда иммунная система начинает воспринимать клетки поджелудочной железы как чужеродные, выделяя антитела для их уничтожения.
- Заболеть паренхиматозным панкреатитом можно в результате длительного приема препаратов, которые оказывают токсическое действие на ткани поджелудочной железы. Прием таких лекарственных средств должен обязательно проходить под контролем лечащего врача.
- Нарушение оттока секрета в кишечник.
- Наследственность.
Еще следует подчеркнуть тот факт, что около 30% случаев заболевания не имеют конкретной причины. Тогда говорят об идиопатической форме паренхиматозного панкреатита.
Симптоматика и клиническая картина болезни
Симптомы заболевания иногда слабо проявляются, особенно в период ремиссии. Более выраженные признаки недуга можно наблюдать при обострении. Тогда симптомы буду зависеть от состояния больного и сопутствующих патологий.

Среди главных симптомов острой фазы заболевания, выделяют:
- Болезненные ощущения. Могут наблюдаться опоясывающие боли (слева под ребром). По характеру — ноющие, по силе — не очень сильные. Среди особенностей можно выделить тот факт, что боли обычно возникают на фоне переедания, употребления жирной тяжелой пищи или после злоупотребления алкоголем.
- Диспепсическое расстройство. Оно проявляется через нестабильный стул, когда у пациента чередуется запор и диарея. При этом в кале больного можно увидеть непереваренные частички пищи. Тошнота и рвота — дополнительные симптомы состояния.
- Снижение массы тела. На фоне уменьшения выработки количества пищеварительных ферментов еда не может перевариться должным образом, а значит, питательные вещества из пищи не всасываются. Это и вызывает потерю веса. Еще одним факторам снижения веса являются болевые ощущения после трапезы, за счет чего больной старается кушать реже.
- Развитие сахарного диабета. Наличие такого симптома свидетельствует об обширном поражении тканей поджелудочной железы (более 80%). Диабет развивается, так как нарушается выработка инсулина, за счет чего клетки не могут сами усваивать глюкозу.
Если перечисленные симптомы наблюдаются у человека не впервые, а возникают периодически, то можно говорить о хронической форме заболевания.
При хроническом паренхиматозном панкреатите клиническая картина может складываться из таких симптомов:
- диарея (испражнение происходит почти сразу после еды), при этом запах кала отличается резкостью и зловонностью;
- частые рвоты, которые не приносят облегчения;
- по утрам тошнота;
- резкое похудение;
- может развиться механическая желтуха;
- кожные высыпания геморрагического характера;
- усиленное потоотделение и слюноотделение.
Среди особенностей хронического рецидивирующего панкреатита выделяют следующее:
- обострение состояния наблюдается 2–3 раза в год;
- обострение протекает в легкой форме, особенно при соблюдении строгой диеты;
- осложнения у пациентов встречаются редко.
При наличии симптомов следует показаться доктору, чтобы при необходимости начать лечение.
Диагностика и возможные осложнения
Доктор сможет поставить диагноз панкреатит уже по симптоматике после осмотра и опроса больного, но чтобы подтвердить, что пациент имеет дело конкретно с хроническим паренхиматозным панкреатитом, необходимо будет пройти обследование.
Чтобы провести диагностику по всем правилам потребуется сдать анализы на лабораторное исследование (общий и биохимический анализ крови, копрограмма) и пройти инструментальное исследование (узи, рентгенография, лапароскопия). По результатам можно будет установить точный диагноз, и начать лечение.
Если заболевание удастся распознать на начальной стадии, и как можно раньше начать терапию, то эффективность лечения может быть очень высокой. Если же пациент запустил болезнь, то это чревато развитием различных патологий. Опасность заключается в том, что осложнения плохо поддаются терапии и иногда требуют хирургического вмешательства. Могут привести и к летальному исходу.
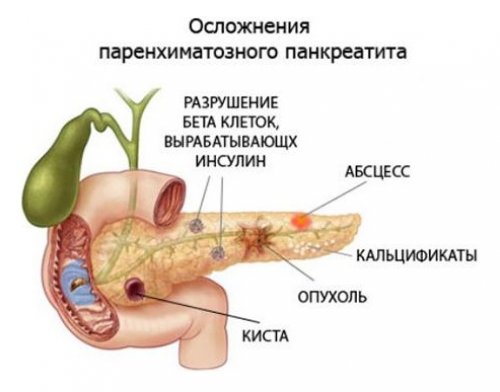
Запущенный панкреатит может вызывать такие осложнения:
- часто развивается сахарный диабет, который опасен гипогликемическими кризами;
- могут возникать различные образования, которые затрагивают функциональные ткани поджелудочной железы (кисты, абсцессы, свищи);
- один из самых опасных вариантов — злокачественные образования;
- может развиться гастрит, язва (желудка или двенадцатиперстной кишки), желчекаменная болезнь, холецистит, хронический гепатит и другие.
Если заболевание не лечить, то последствия для пациента могут быть очень печальными.
Специфика лечения
Поскольку для паренхиматозного панкреатита характерно чередование обострения и ремиссии, то и терапия в эти периоды будет отличаться.
Лечение на стадии обострения должно быть направлено на решение таких проблем:
- снизить болевые ощущения;
- снять отечность железы;
- провести детоксикацию организма;
- проводить восполнение жидкости и электролитного состава крови;
- снизить ферментную активность;
- антибактериальная терапия;
- симптоматическое лечение;
- витаминотерапия.
При обострении первое, что рекомендуют врачи — максимально разгрузить поджелудочную железу. Обычно назначают голодную диету (несколько дней только на воде) и холод на живот. Дальнейшее питание должно быть очень щадящим: только варенная и тушеная еда. Пить разрешается часто, но небольшими порциями. Во время ремиссии диету продолжают соблюдать, но меню можно расширить (под контролем доктора, с учетом проведенных анализов крови и кала). Медикаментозную терапию также подбирает доктор.
Если заболевание перешло в хроническое, то полностью излечиться не получится. Главное, что необходимо в этой ситуации — стараться избегать обострений и продлить ремиссию на максимально длительный срок.
Источник

