Хронический паренхиматозный билиарнозависимый панкреатит что это такое
Поджелудочная железа это орган желудочно-кишечного тракта, выполняющий экзокринную и эндокринную функцию. Железа находится в брюшной полости человека и выполняет много функций, среди которых выделение ферментов для переваривания еды и продукция инсулина, для расщепления глюкозы крови.
Что такое хронический паренхиматозный панкреатит
Хронический паренхиматозный панкреатит – это заболевание желудочно-кишечного тракта, которое поражает ткань поджелудочной железы. Заболевание при несвоевременном лечении имеет прогрессирующий характер и значительно снижает функциональные способности железы.
Паренхиматозный панкреатит характеризуется тем, что длительное время протекает бессимптомно, при этом в железе происходит вялотекущее воспаление паренхимы, что приводит к атрофическим изменениям самой ткани. Периоды обострения чередуются с периодами полного здоровья – ремиссии.
Симптомы паренхиматозного панкреатита
Рассмотрим симптомы хронического паренхиматозного панкреатита:
- Тошнота после еды, особенно при употребление в пищу алкоголя, жирной, жареной еды;
- Боль опоясывающего характера после еды;
- Вздутие и спазматические боли над всей поверхностью живота;
- Послабление стула – кашицеобразный с жирными пятнами и не переваренными волокнами.
При длительном течении заболевания наблюдается похудение, вследствие, нарушения переваривания пищи.
Симптомы билиарнозависимого панкреатита
Один из видов заболевания поджелудочной железы – это хронический паренхиматозный билиарнозависимый панкреатит. Этот вид панкреатита составляет треть всех случаев заболевания. Развивается как следствие хронического заболевания желчевыводящих путей.
Причина билиарного панкреатита:
- Холецистит;
- Желчекаменная болезнь и калькулезный холецистит;
- Холангит – вопаление желчевыводящих протоков.
Симптомы хронического билиарнозависимого паренхиматозного панкреатита:
- Боль в эпигастрии, появляющаяся через 2 часа после еды;
- Тошнота и рвота после погрешностей в диете;
- Горечь во рту и обложеность языка грязно-белым или желтым налетом;
- Запоры чередующиеся с послаблением стула;
- Повышение температуры тела до 37 градусов;
- Вздутие живота и спазмы кишечника.
Помимо основных жалоб, добавляются еще и симптомы холецистита или желчекаменной болезни – боль в правом подреберье после употребления жирной пищи, иррадиация боли в правую лопатку, спину, чувство тяжести в правом подреберье, возможно появление желтухи, сочетание болевого синдрома с желчной коликой.
История болезни при хроническом паренхиматозном билиарнозависимом панкреатите начинается с выявления хронического не леченого холецистита.
Диагностичекие критерии панкреатита
Диагностика панкреатита начинается с опроса, а также комплексного обследования в условиях поликлиники. Рассмотрим изменения, специфические для панкреатита:
- Анализ кала на копрологию – в анализе кала выявляют не переваренный волокна пищи, а также наличие жирных капель;
- Биохимический анализ крови – повышения уровня амилазы;
- Анализ мочи на амилазу – повышение уровня в несколько раз;
- Ультразвуковое обследование органов брюшной полости (УЗО ОБП) – выявляют диффузные изменения в паренхиме поджелудочной железы. При билиарнозависимом панкреатите еще выявляют хроническое воспаление желчного пузыря, его протоков и возможно камней.
- Анализ крови на глюкозу – достаточно часто, при паренхиматозном поражение поджелудочной железы, поражается и ее секреторный аппарат. Таким образом развивается недостаточная продукция инсулина и развивается сахарный диабет 2-го типа.
В клиническом анализе крови и мочи, как правило, изменения, специфические для панкреатита, отсутствуют.
Лечение паренхиматозного и билиарнозависимого панкреатита
Лечение панкреатита начинается с подбора диетического питания и исключения алкогольных напитков в любом виде.
Группы медикаментов, которые включают для лечения панкреатита:
- Препараты, уменьшающие выработку соляной кислоты в желудке – Омепразол, Рабепразол, Эзомепразол;
- Спазмолитическая терапия показана при болевом синдроме. Применяют Но-шпу, Платифиллин, Папаверин;
- Прокинетики при атонии желудочно-кишечного тракта — Домперидон, Метоклоправид. Они улучшают моторику кишечника и ускоряют прохождение пищевого комка через кишечный тракт. Таким образом, сводятся к минимуму процессы брожения и застоя.
- Заместительная терапия проводится ферментативными препаратами. Для этого используют протеолитические, липолитические и амилолитические ферменты, которые расщепляют белки, жиры, углеводы.
При билиарнозависимом панкреатите параллельно проводят лечения желчного пузыря и заболеваний печени.
Профилактика
Профилактика заболеваний поджелудочной железы состоит в регулярном диетическом питании, употребление в еду сбалансированной пищи и полное исключение алкоголя. А также, своевременное лечение других заболеваний желудочно-кишечного тракта.
Источник
Поджелудочная железа выполняет внешнюю и внутреннюю секреторную функцию в организме. При различных воздействиях орган перестает в полном объеме выполнять функции – вырабатывать панкреатический сок и ферменты, участвующие в обмене веществ.
расположение поджелудочной в организме
Воспалительный процесс пораженного органа часто перетекает в форму хронического панкреатита. При длительно текущих и вялых симптомах проявления болезни хронический паренхиматозный панкреатит часто остается не диагностируемым. При отсутствии должного лечения хронического процесса заболевание приведет к сахарному диабету, раку поджелудочной железы и другим осложнениям.
Причины паренхиматозного панкреатита
Воспалительный процесс в поджелудочной железе будет как локализованным – в определенном месте нарушена паренхима, или смешанным, когда страдает весь орган.
диффузные изменения паренхимы
Факторы, приводящие к развитию хронического заболевания считаются:
- Этиология заболеваний органов желудочно-кишечного тракта – жирная, жареная, острая пища не по времени и в больших количествах, алкоголь, а также сопутствующая патология этих органов.
- Стрессы длительного характера, влияющие на эмоциональный фон.
- Паразиты в организме.
- Инфекционные заболевания.
- Сосудистые заболевания.
- Прием антибиотиков в течение длительного периода.
- Травматизация области живота.
А также причиной паренхиматозного панкреатита является врожденное заболевание поджелудочной железы.
Развитие воспаления паренхимы заключается в усиленной выработке ферментов поджелудочной железы. Те, в свою очередь, агрессивно воздействуют на ткани поджелудочной железы и приводят к замещению на соединительную ткань. Проявляется это в рубцевании и дальнейшей атрофии органа.
Морфологически выделяют следующие виды хронического паренхиматозного панкреатита:
- отечная;
- склерозирующая;
- калькулезная.
Для отечной формы характерно развитие яркой симптоматики: рвота, которая не приносит облегчения, острые боли в области живота. Большое количество жидкости в клетках паренхимы способствует развитию интоксикации организма. Склерозирующая форма проявляется болью в области живота, аллергической реакцией в виде кожного зуда и жаждой.
камни в протоках поджелудочной
Калькулезная форма сопровождается образованием камней в протоках, что опасно такими осложнениями как патология развития злокачественного заболевания, а также полная закупорка протока.
Помимо этого выделяют хронический панкреатит с внешнесекреторной недостаточностью и билиарнозависимый панкреатит.
Панкреатит с нарушенной внешнесекреторной функцией развивается из-за невозможности органа полностью функционировать. Это происходит потому, что не вырабатываются в достаточном количестве пищеварительные ферменты.
паренхима-железистая ткань поджелудочной железы
Хроническое воспаление поджелудочной железы неразрывно связано с нарушением паренхимы органа. Билиарный тип хронического панкреатита часто вызывают сопутствующие заболевания: дефекты желчного пузыря и его протоков, нарушения структуры печени, спазмы и патологические сужения протоков. Перечисленные факторы влияют на обратный заброс желчи, что приводит к нарушению тканей. Ощущение горечи во рту- явный признак гепатобилиарного типа хронического панкреатита.
Симптомы паренхиматозного панкреатита
Основные клинические проявления, характерные для любого вида панкреатита: боль, диспепсические явления и отсутствие аппетита. Конкретная симптоматика зависит от определенной формы заболевания и характера развития (стремительно или вялотекущего).
Хронический паренхиматозный билиарнозависимый панкреатит проявляется острой болью в левом подреберье, которые носят приступообразный характер и часто иррадиируют в правую сторону. Развивается рвота, метеоризм и «жирный» понос, запах кала при этом зловонный. Также видоизменяется цвет кожи и приобретает желтоватый оттенок.
При несвоевременном обращении к врачу начинает падать вес из-за невозможности нормального усвоения пищи и обезвоживания организма. Повышение уровня глюкозы в крови говорит о нарушении секреторной функции поджелудочной железы. Горечь во рту символизирует о забросе желчи в протоки, симптом может быть постоянным или зависеть от приема еды.
острая боль в левом подреберье проявление паренхиматозного панкреатита
Симптомы паренхиматозного панкреатита схожи с клинической картиной других заболеваний поджелудочной железы.
Отличительными признаками хронического процесса являются:
- боли не острые, а ноющие, приступообразные, зависящие от приема еды. Усиливаются при нарушении диеты – при употреблении продуктов, которые нельзя есть при панкреатите; при переедании; приеме алкоголя;
- зловонный стул кашицеобразного характера; рвота, понос. Жидкий стул чередуется с запором;
- отсутствие аппетита, как следствие потеря веса;
- кожные проявления в виде сухости (из-за недостатка питательных веществ) и желтушного оттенка (из-за нарушений работы желчных протоков).
При наличии подобной симптоматики обратитесь к гастроэнтерологу и провести дополнительные лабораторно-инструментальные методы обследования для наиболее точной постановки диагноза.
Диагностика
При выявленных жалобах пациенту назначается дополнительное обследование, которое включает в себя:
- Общий анализ крови, в котором врач определяет повышение концентрации скорости оседания эритроцитов, повышенным количеством нейтрофилов и сахара. Понижается уровень гемоглобина, что приводит к анемии, и снижается уровень белка.
- Дуоденальное зондирование покажет большое количество ферментов (и желчного содержимого при билиарном панкреатите). Однако при тяжелых формах концентрация ферментов, наоборот, снижена, что говорит о наличии атрофических процессах в железе.
диагностика паренхиматозного панкреатита
Диагностика паренхиматозного панкреатита дополняется рентгенографией и УЗИ для выявления деформации и размеров поджелудочной железы.
Рационально обследование при сопутствующей симптоматике проводить в условиях стационара под наблюдением врача.
Лечение паренхиматозного панкреатита
Терапию хронической болезни поджелудочной железы проводят комплексно. При обострении заболевания целесообразно наблюдение в гастроэнтерологическом отделении с соблюдением строгой диеты и приемом лекарственных средств. А также есть возможность оперативного вмешательства при наличии осложнений. Лечение паренхиматозного хронического панкреатита в стадии ремиссии проводится с помощью народных средств, не забывая о правильном питании, щадящим образом влияющим на поджелудочную железу.
голодание во время обострения
В период обострения исключается употребление еды, кроме воды и слабого сладкого чая на первые 2-3 дня. Затем постепенно вводят продукты, подвергшиеся тщательной термической обработке: овощи, бульоны, жидкие каши. Полностью исключается жирное мясо, птица, густые супы, молочные продукты, алкоголь во избежание ухудшения состояния пациента. Список, что можно есть при панкреатите в стадию ремиссии обширен, так же как и предлагаемые рецепты.
Из лекарственных средств назначают нестероидные противовоспалительные, спазмолитики, ферменты, противорвотные и противодиарейные средства. При необходимости применяют антибиотики и витамины.
лечение паренхимального панкреатита медикаментами и народными методами
При воспалении поджелудочной железы можно ли использовать лекарственные травы? Можно, но начиная с 7 дня выздоровления и в стадию ремиссии. К ним относятся ромашка, череда, шиповник, бессмертник, мята перечная и другие.
Помните что при несвоевременном обращении к врачу состояние больного быстро ухудшается, что приведет к развитию панкреонекроза поджелудочной железы, к сахарному диабету, раку органа, сепсиса, полной дисфункции почек и асцита.
Источник
Панкреатит — это заболевание, которое развивается на фоне дисфункции поджелудочной железы. Причиной этого является проникновение в орган бактерий из двенадцатиперстной кишки, крови, желчных путей, а также в результате негативного влияния провоцирующих факторов извне. Одним из распространенных видов патологии является паренхиматозный панкреатит. Эта хроническая форма заболевания, развитие которой обусловлено поражением паренхимы органа с прогрессирующими факторами, что при отсутствии лечения приводит к ее атрофии.
Паренхиматозная форма панкреатита — что это?
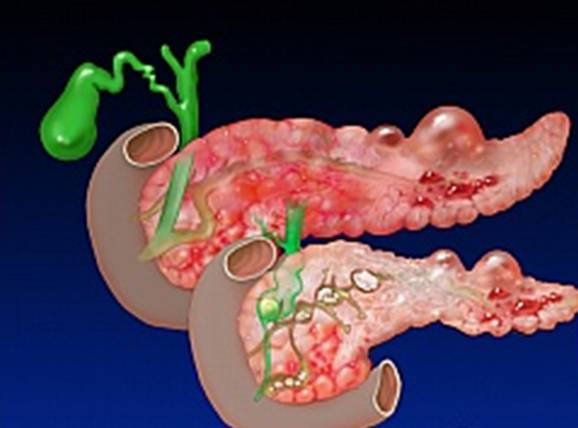
Эта форма заболевания характеризуется вялотекущим воспалительным процессом, причиной которого является нарушение процесса синтеза ферментов, производимых поджелудочной железой. Избыточная ферментная концентрация провоцирует самопереваривание тканей паренхимы с последующим их рубцеванием и сморщиванием.
В результате этого происходят диффузные изменения органа. Это выражается в постепенном замещении пораженных участков ткани на соединительные сегменты с последующей потерей функциональности поджелудочной железы. В результате этого снижается синтез пищеварительных ферментов в организме.
В медицине различают два вида воспалительного процесса паренхимы:
- диффузный (обширный) — затрагивает большую часть;
- ограниченный — поражается частично головка или хвост.
Опасность паренхиматозного панкреатита в том, что он трудно диагностируется на начальной стадии развития. Это связано с тем,что болезнь не имеет ярко выраженных симптомов и лишь проявляется иногда незначительными периодами обострения. В результате болезнь постепенно прогрессирует и при отсутствии адекватной терапии может привести к атрофии поджелудочной железы.
Основные формы
Паренхиматозный панкреатит подразделяется на три основные формы. Каждая из них характеризуется определенными клиническими признаками и течением патологического процесса:
- Отечная. Данная форма развивается вследствие чрезмерного скопления жидкости в тканях органа. Провоцирующим фактором выступают погрешности в питании, что усугубляется алкоголем. В редких случаях отечная форма развивается как осложнение патологий пищеварительного тракта. Клинические признаки выражены вследствие тяжелой интоксикации. Лечение не требует хирургического вмешательства и характеризуется благоприятным прогнозом.
- Склерозирующая. Развивается на фоне закупорки железистых протоков, реже по причине сопутствующих заболеваний органов пищеварения. Данной форма характеризуется образованием склеротических изменений в органе, что приводит к значительному расширению его протоков. Распространенные симптомы поражения: боль в области левого подреберья, наличие глюкозы в моче, частые позывы к мочеиспусканию, жажда. 5 % диагностируемых случаев развиваются полностью бессимптомно. Для лечения применяются традиционные методы лечения.
- Калькулезная. Характеризуется отложением нерастворимых солей кальция в железистых протоках, что может спровоцировать полную закупорку просвета. Данная форма значительно прогрессирует и может спровоцировать образование злокачественной опухоли.
Подвид с внешнесекреторной недостаточностью
Помимо морфологических форм заболевания специалисты выделяют два подвида. Каждый из них характеризуется определенными патологическими изменения, которые приводят к частичной или полной потере функциональности поджелудочной железы.
Диагноз «паренхиматозный панкреатит с внешнесекреторной недостаточностью» устанавливается при снижении синтеза пищеварительных ферментов. В результате поражения орган не способен вырабатывать необходимые ферменты в достаточном количестве. Это провоцирует их дефицит в организме, что негативно отражается на работе органов пищеварения.
Выявить подвид патологии помогают лабораторные и аппаратные исследования, которые подтверждаются жалобами пациента.
Хронический паренхиматозный билиарнозависимый панкреатит — что это такое?
Другой распространенный подвид — билиарнозависимый, который нуждается в пристальном внимании. Он составляет 50 % от выявленных случаев панкреатита. Развитие паренхиматозного билиарнозависимого панкреатита является следствием гепатобилиарных нарушений различного характера.
Заболевание тесно связано с вялотекущим воспалением поджелудочной железы, которое развивается на фоне врожденных и приобретенных патологий органа.
Хронический паренхиматозный билиарнозависимый панкреатит — что это такое? Это заболевание характеризуется частичным или полным снижением работоспособности железы по производству пищеварительных ферментов и гормонов.
При панкреатите билиарнозависимого типа отток желчи из двенадцатиперстной кишки происходит обратно в протоки поджелудочной железы. Это в итоге приводит к изменению структуры тканей. Данному подвиду присущи постоянные рецидивы, которые грозят серьезными осложнениями для здоровья. Характерным признаком патологии является постоянное или частое ощущение горечи во рту.
Возможные осложнения вследствие развития паренхиматозного билиарнозависимого панкреатита:
- закупорка желчных протоков;
- сахарный диабет;
- дальнейшее распространение воспалительного процесса на прилегающие органы и ткани;
- дефицит ферментов, что приводит к сбою работы всех пищеварительных органов.
При билиарнозависимом панкреатите возможно критическое снижение функциональности поджелудочной железы до 70 %.
Тревожные симптомы

Патологические признаки заболевания зачастую распознать довольно сложно, так как они схожи со многими заболеваниями пищеварительного тракта. При этом симптоматика имеет не яркий характер, на что многие люди попросту не обращают внимание.
Симптомы паренхиматозного панкреатита:
- Тупая боль в левом подреберье с иррадиацией в спину, чаще всего ощущается после употребления острой и жирной пищи, алкоголя и в результате переедания.
- Тошнота с частыми приступами рвоты.
- Расстройство стула, причем запоры чередуются диареей, испражнения характеризуются зловонным запахом, имеют кашицеобразную консистенцию и непереваренные остатки продуктов.
- Чрезмерный метеоризм.
- Постоянная сонливость, рассеянность внимания, что не дает возможности сконцентрироваться на работе.
- Значительная потеря веса, что происходит в результате недостатка пищеварительных ферментов, поэтому многие питательные вещества не способны усваиваться организмом и проходят транзитом на выход.
- Повышенная сухость кожи, красные пятна в области живота, что обусловлено гипертрофическими изменениями подкожного жирового слоя.
Появление двух или нескольких патологических признаков является поводом обратиться к врачу и пройти обследование. Не стоит сразу надумывать себе диагноз, так как данные симптомы являются характерными для многих патологий. И только опытный специалист способен выявить причины их появления.
Причины развития
Хронический паренхиматозный панкреатит развивается под воздействием определенных провоцирующих факторов.
Самыми распространенными из них являются:
- холецестит, в результате чрезмерного оседания холестерина на стенках воспаляется и отекает желчный пузырь, что приводит к снижению оттока кислоты и забросу ее обратно в желчные протоки;
- мочекаменная болезнь, в результате чего частично или полностью перекрываются пути оттока кислоты;
- образование опухолей доброкачественного и злокачественного свойства;
- снижение моторики желчевыводящих путей;
- чрезмерное употребление алкоголя, а также жирной и соленой пищи;
- дефицит в рационе белков и витаминов;
- регулярные стрессы;
- сбой функции щитовидки;
- бесконтрольный прием медикаментов;
- регулярные обморожения или тепловые удары;
- травма органа;
- хронические заболевания органов пищеварения.
В некоторых случаях паренхиматозный панкреатит развивается как осложнение после перенесенного гриппа, скарлатины, ангины.
Диагностика
Для выявления патологии врач предварительно проводит опрос пациента на наличие характерных признаков. Кроме того, применяется осмотр с пальпацией и перкуссией, что позволяет выявить болезненную область в левом подреберье.
Для подтверждения диагноза назначаются следующие виды анализов и исследований:
- анализ крови для определения уровня эритроцитов, лейкоцитов, концентрации ферментов, а также для выявления уровня кальция, натрия и калия;
- исследование кала на содержание определенных ферментов и фрагментов непереваренной пищи;
- анализ мочи для выявления микрогематурии, протеинурии, цилиндрурии;
- УЗИ — самый информативный метод, позволяющий выявить диффузные изменения в поджелудочной железе;
- КТ с контрастным пигментом, позволяет точно определить наличие камней в желчных протоках.
Как лечить?

Лечение хронического паренхиматозного панкреатита проводится в соответствии с выявленной стадией патологии. На начальном этапе достаточно провести назначенный курс медикаментозной терапии и впоследствии придерживаться определенной диеты, чтобы полностью восстановить здоровье.
Если патология является запущенной, что привело к необратимым последствия для поджелудочной железы, назначается хирургическая операция по отсечению пораженного участка с целью предотвращения дальнейшего ухудшения ситуации.
Медикаментозное лечение
Подбор необходимых лекарств проводится лечащим врачом на основе тяжести выявленной патологии. Их дозировка и курс приема назначаются с учетом индивидуальных особенностей больного.
Основные виды медикаментов, которые применяются для лечения паренхиматозного панкреатита:
- препараты, снижающее выработку желудочного сока («Омепразол», «Эзамепразол»);
- спазмолитики для снятия боли («Но-Шпа», «Папаверин»);
- прокинетики, улучающие моторику кишечника и способствующие быстрому прохождению пищевого комка («Домперидон», «Метоклоправид»);
- заместительные препараты, восполняющие образовавшийся дефицит ферментов.
Специальная диета

Как лечить хронический паренхиматозный панкреатит с помощью диеты? Избавиться от патологии без соответствующей корректировки рациона не удастся. Поэтому рекомендуется придерживаться следующих правил в питании:
- Отказаться от алкоголя, курения, а также от жирной, соленой, копченой, жареной и острой пищи.
- Свести к минимуму употребление сахара и соли.
- Вся еда должна быть отварная и приготовленная на пару, при этом ее следует измельчать до консистенции пюре.
- При обострении рекомендуется больше пить кисели и компоты.
- Каши следует готовить на воде.
- Пища не должна быть холодной или горячей.
- Фрукты можно употреблять практически все, но они не должны быть кислыми.
- Запрещено употреблять свежий хлеб. Его лучше заменить на сухари, хлебцы, крекер.
- Мясо и рыба должны быть нежирными. Их следует отваривать.
- Молочные продукты должны иметь жирность менее 2 %, не допускается употребление творожной массы с высоким содержанием сахара и пальмового масла.
- Рекомендуется придерживаться дробного питания, употребляя пищу небольшими порциями 5-6 раз в день.
- Блюда следует готовить из небольшого количества компонентов.
Соблюдать строгую диету при паренхиматозном панкреатите следует в течение 1-2 месяцев после проведенного курса медикаментозной терапии.
Терапия целебными травами
Фитотерапия также является эффективным методом лечения данного заболевания. Лекарственные травы применяют в период ремиссии для предупреждения рецидивов патологии. Вылечить патологию сугубо лекарственными сборами невозможно, так как заменить основное лечение они не способны.
Приобрести готовые смеси лекарственных трав можно в аптеке. Но также при необходимости их можно приготовить самостоятельно. Для этого потребуется смешать компоненты в равных пропорциях.
Допустимые варианты лекарственных сборов:
- полынь, пустырник, зверобой, мята;
- сушеница, полынь, зверобой, ромашка, тысячелистник;
- укроп, мята, бессмертник, боярышник, ромашка;
- зверобой, полынь, шалфей, девясил, корень лопуха, календула, хвощ.
Для приготовления отвара следует залить 30 г травяной смеси 250 мл кипятка. Настоять 40 мин, очистить. Пить напиток в течение дня равными порциями. Полный курс — 3 недели.
Физические упражнения как профилактика обострений

Лечебная физкультура также помогает человеку забыть о патологии и вернуться к привычному образу жизни. Наиболее эффективные упражнения назначает лечащий врач в соответствии с индивидуальными особенностями больного.
Но существует несколько рекомендаций, которых следует придерживаться:
- Больше физической активности, поэтому лучше лучше отдать предпочтение ходьбе, велотренажеру, простым физическим упражнениям.
- Не использовать упражнения на задержку дыхания: приседания, жимы ногами.
- Запрещено применять утягивающие пояса во время тренировки.
- Прием пищи проводить за 60-90 минут до начала упражнений.
Заключение
Паренхиматозный панкреатит является серьезным заболеванием, которое требует своевременного и адекватного лечения. Игнорирование назначений врача или самолечение грозит серьезными осложнениями для здоровья. Следует также понимать, что таблетки не смогут решить проблему без корректировки рациона питания и отказа от вредных привычек. Только комплексная терапия способна предупредить повторные рецидивы.
Источник

