Хронический панкреатит учебное пособие
Министерство
здравоохранения и социального развития
ГОУ ВПО Иркутский
государственный медицинский университет
Учебное пособие
Иркутск
2010
Утверждено ФМС Иркутского медицинского
университета 11.12..2006 г.
протокол № 3
Рецензент:
доцент кафедры пропедевтики внутренних
болезней ИГМУ Т.В.Аснер
Редактор серии:
зав.
кафедрой факультетской терапии, проф.,
д.м.н. Козлова Н.М.
Козлова Н.М.
Хронический панкреатит. Иркутск:
Издательство ИГМУ; 2009.
20 с.
Учебное пособие
посвящено диагностике и лечению одного
из частых заболеваний органов
желудочно-кишечного тракта – хронического
панкреатита и предназначено для студентов
медицинских вузов, интернов, клинических
ординаторов и практических врачей.
Издательство:
Иркутск ООО “Форвард”
© Н.М. Козлова, 2009
Иркутский государственный медицинский
университет
Клиническая
анатомия и физиология поджелудочной
железы
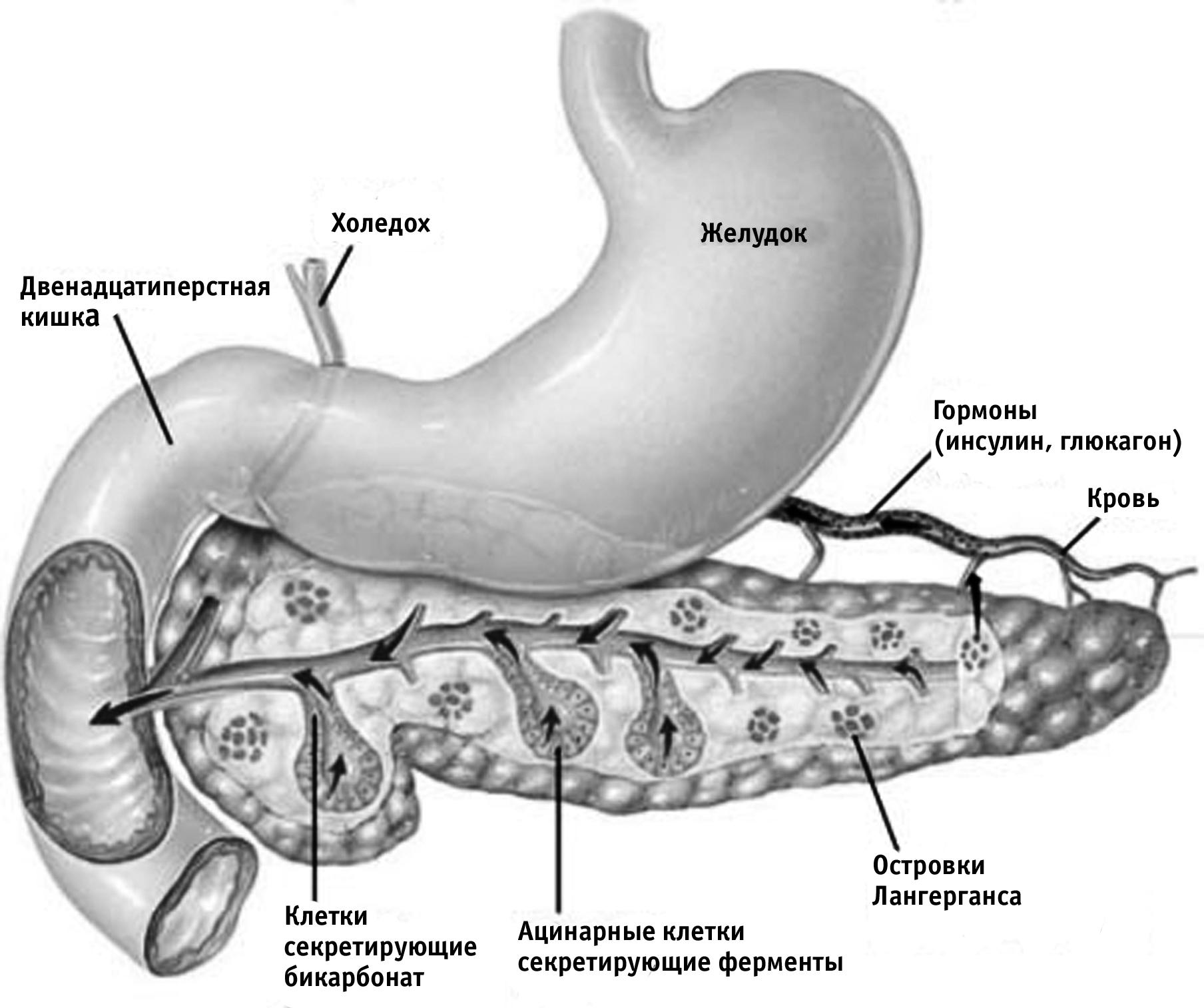
Рисунок 1. Анатомия
поджелудочной железы.
Поджелудочная
железа (ПЖ) – железа пищеварительной
системы, вырабатывающая панкреатический
сок и обладающая одновременно
эндокринной функцией. Расположена в
верхней половине живота, в забрюшинном
пространстве на уровне I-II
поясничных позвонков, позади задней
стенки желудка. Имеет форму уплощенного
тяжа, в котором различают головку,
тело, хвост. Длина ПЖ составляет 14-23 см,
ширина 3-7,5 см (в области головки), ширина
тела 2-5 см, хвоста 0,3-3,4 см, масса 65-105 г.
Большая часть паренхимы ПЖ (экзокринная
часть) выделяет необходимые для
пищеварения ферменты. Они поступают
в панкреатический проток, сливающийся
часто в конечной части с общим желчным
протоком и открывающийся в нисходящий
отдел двенадцатиперстной кишки на
верхушке фатерова соска (большого
сосочка двенадцатиперстной кишки).
Фатеров сосочек имеет сфинктер
печеночно-поджелудочной ампулы (сфинктер
Одди), регулирующий поступление
панкреатического сока и желчи в
двенадцатиперстную кишку. Меньшая часть
(эндокринная) сгруппирована в виде
мельчайших островков (островки
Лангерганса) и вкраплена в паренхиму
экзокринной части железы. Островки
Лангерганса образованы группами
секреторных клеток (инсулоцитов).
Выделяют
четыре типа клеток: α-клетки, вырабатывающие
глюкагон, β-клетки, вырабатывающие
инсулин, γ-клетки, вырабатывающие
соматостатин; рр-клетки, продуцирующие
панкреатический полипептид. Значительно
больше панкреатических островков
находится в хвостовой части ПЖ.
Иннервируют
ПЖ нервы, идущие от печеночного,
селезеночного, чревного и
верхнебрыжеечного сплетений и ветвей
блуждающего нерва. В их состав входят
чувствительные и секреторные волокна.
Кровоснабжение
ПЖ обеспечивают в основном ветви обшей
печеночной, верхней брыжеечной и
селезеночной артерий. Венозная кровь
оттекает по одноименным венам в воротную
вену. Лимфоотток осуществляется в
регионарные лимфатические узлы.
Внешнесекреторная
функция ПЖ заключается в выработке
клетками экзокринной части железы
панкреатического сока, содержащего
ферменты, необходимые для переваривания
белков (протеазы), жиров (липазы) и
углеводов (гликозидазы). Основные из
них (трипсиноген, химотрипсиноген)
секретируются в неактивной форме и
активируются только в двенадцатиперстной
кишке, превращаясь под влиянием
энтерокиназы в трипсин и химотрипсин.
Наряду с ферментами с панкреатическим
соком поступают вода, электролиты и
прежде всего гидрокарбонаты и большое
количество белка. Гидрокарбонат придает
панкреатическому соку щелочную реакцию,
необходимую для ферментативного
расщепления нутриентов. Отделение
панкреатического сока осуществляется
за счет разности давления в проксимальном
и дистальном отделах протока ПЖ, а
также и в двенадцатиперстной кишке и
происходит периодически, усиливаясь
при воздействии условно-рефлекторных
(вид и запах пиши) и безусловно-рефлекторных
раздражителей (жевание и глотание).
Различают
3 фазы секреции панкреатического сока:
сложнорефлекторную, происходящую под
влиянием упомянутых выше раздражителей;
желудочную, которая связана с растяжением
желудка при наполнении его пищей;
кишечную, имеющую гуморальную природу.
Гуморальная регуляция осуществляется
в основном кишечными полипептидными
гормонами — секретином и панкреозимином.
Они выделяются особыми гормонпродуцирующими
клетками слизистой оболочки
двенадцатиперстной кишки при поступлении
в нее из желудка соляной кислоты, а также
продуктов частичного переваривания
белка. На секрецию ПЖ влияют также
гормоны гипофиза, щитовидной железы,
надпочечников и некоторые другие.
Нервный центр, регулирующий секрецию
панкреатического сока, находится в
продолговатом мозге. Гормональная
функция осуществляется островками
Лангерганса, которые выделяют гормоны
(инсулин и глюкагон), регулирующие
углеводный обмен, а также соматостатин
и панкреатический полипептид, являющиеся
гормональными регуляторами некоторых
функций пищеварительной системы. При
поражении островков Лангерганса в
первую очередь нарушается углеводный
обмен — развивается сахарный диабет.
Определение
Хронический
панкреатит (ХП) — длительное воспалительное
заболевание поджелудочной железы,
проявляющееся необратимыми
морфологическими изменениями, которые
вызывают боль и/или
стойкое снижение функции. При ХП
морфологические изменения
поджелудочной железы сохраняются после
прекращения воздействия
этиологического фактора.
Эпидемиология
Распространенность
хронического панкреатита по данным
вскрытий составляет от 0,01 до 5,4%, в среднем
0,3—0,4%. Частота выявления хронического
панкреатита составляет 3,5—4 на 100 000
населения в год. Заболевание обычно
начинается в среднем возрасте (35—50
лет).
Этиология и
патогенез
Наиболее частая
причина заболевания — употребление
алкоголя (до 90% взрослых пациентов);
обычно заболевают лица, принимающие в
день 150—200 мл чистого алкоголя в среднем
в течение 10 лет и более, однако сроки
возникновения панкреатита у разных
людей могут значительно различаться.
Кроме того, возможен наследственный
панкреатит—заболевание, наследуемое
по аутосомно-доминантному типу с
пенетрантностью 80%. Наследственный
панкреатит связан с мутацией гена,
кодирующего синтез трипсина, что вызывает
нарушение механизма защиты от
внутриклеточной активации трипсина.
Панкреатит возникает у 3% больных с
гиперпаратиреоидизмом, при обструкции
протока поджелудочной железы (ПЖ)
(стеноз, конкременты, рак), врожденных
аномалиях: кольцевидная ПЖ, раздвоенная
ПЖ (pancreas divisum), при дивертикулах
двенадцатиперстной кишки. Редко
хронический панкреатит возникает
вследствие стеноза протока, возникшего
при остром, в частности билиарном,
панкреатите.
В
патогенезе хронического панкреатита
играют роль несколько факторов.
Одним из основных является обструкция
главного панкреатического
протока при конкрементах, воспалительном
стенозе или опухолях. При алкогольном
панкреатите повреждение поджелудочной
железы связано с повышением содержания
белка в панкреатическом
секрете, что приводит к возникновению
белковых
пробок и обструкции мелких протоков
железы. Другим фактором, участвующим
в патогенезе алкогольного панкреатита,
является
изменение тонуса сфинктера Одди: его
спазм вызывает внутрипротоковую
гипертензию, а релаксация способствует
рефлюксу дуоденального содержимого и
внутрипротоковой активации панкреатических
ферментов.
Кальцификация
поджелудочной железы возникает как при
алкогольном,
так и при неалкогольном панкреатите
чаще всего после
травматического повреждения при
гиперкальциемии, опухолях островковых
клеток. Значительную роль в этом играет
белок конкрементов поджелудочной
железы, ингибирующий преципитацию
перенасыщенного раствора карбоната
кальция, количество этого
белка в панкреатическом секрете
детерминировано генетически.
Наблюдается несколько фаз кальцификации
поджелудочной
железы: нарастание, стабильная фаза,
которая наступает через несколько
лет и снижение степени кальцификации
(наблюдается у 30% больных), несмотря на
прогрессирующее снижение экзокринной
функции органа.
Разрушение
экзокринной части поджелудочной железы
вызывает
прогрессирующее снижение секреции
бикарбонатов и ферментов,
однако клинические проявления нарушения
переваривания пищи
развиваются лишь при деструкции более
90% паренхимы органа.
В первую очередь возникают проявления
недостаточности липазы,
которые проявляются нарушением всасывания
жиров, жирорастворимых витаминов A,
D,
Е и К, что нечасто проявляется поражением
костей, расстройствами свертывания
крови. При ХП вследствие
дефицита протеаз нарушается расщепление
связи витамин
В12
— R-белок
и снижается секреция кофакторов,
определяющих
всасывание витамина В12,
однако клинические симптомы этого
наблюдаются редко.
У
10-30%
больных ХП развивается сахарный диабет,
обычно на поздних
стадиях заболевания, гораздо чаще
наблюдается нарушение
толерантности в глюкозе. Для таких
больных характерно развитие
гипогликемических реакций на инсулин,
недостаточное питание или прием
алкоголя. Кетоацидоз развивается редко,
что связано с одновременным снижением
продукции инсулина и глюкагона.
Таблица
1.
Этиопатогенез
хронического панкреатита
(по
P.Layer
и U.
Melle
2005 г.)
Алкогольный
Мутации
в SPINK1
(serine
protease
inhibitor
kazal
type1),
гене трипсиногена или CFTR
(cystic
fibrosis
transmembran
regulator)
генах?
Вызванный курением
Наследственный
Мутация
гена трипсиногена.
Аутоиммунный
Метаболический
/ алиментарный.
•
Гиперкальциемия
•
Гиперпаратиреоз
•
Приобретённая
или наследственная гипертриглицеридемия
Тропический
(мутации SPINK1)
•
Тропический
калькулезный панкреатит
•
Фибрознокалькулезный
панкреатогенный диабет
Идиопатический
• Ранее
начало (мутации SPINK1)
•
Позднее
начало
Обструктивный.
Лёгкая
обструкция ГПП
•
Травматическая
стриктура
•
Стриктура
после некроза
•
Стеноз
сфинктера Одди
•
Дисфункция
сфинктера Одди
• Камни
•
Дуоденальная
обструкция (диверкул, кисты дуоденальной
стенки)
Злокачественная
стриктура протока ПЖ.
Панкреатическая,
ампулярная и дуоденальная кальцинома.
Классификация
хронического панкреатита
В
настоящее время используется классификация
хронического панкреатита,
предложенная Ивашкиным В.Т., Хазановым
А.И. и др. (1990
г), основанная на предложенной в Марселе
в 1983 г. и в Риме в 1989
г.
Соседние файлы в папке metodichki
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Глава 23
ЗАБОЛЕВАНИЯ ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ
ХРОНИЧЕСКИЙ ПАНКРЕАТИТ
Хронический
панкреатит — это прогрессирующее заболевание поджелудочной железы,
преимущественно воспалительной природы, характеризующееся необратимыми
дегенеративными, деструктивными изменениями в структуре органа, которые
являются причиной рецидивирующего болевого синдрома и/или постоянного
снижения функции поджелудочной железы, в первую очередь —
пищеварительной.
Распространенность
Заболеваемость
хроническим панкреатитом составляет примерно 8-10 человек на 100 000
населения. В России распространенность хронического панкреатита у детей
составляет 9-25 случаев, у взрослых — 27,4-50 случаев на 100 000
населения. В развитых странах в последние годы хронический панкреатит
заметно «помолодел»: средний возраст с момента установления диагноза
снизился с 50 до 39 лет, среди заболевших на 30% увеличилась доля
женщин.
Летальность после
первичного установления диагноза хронический панкреатит составляет до
20% в течение первых 10 лет и более 50% — через 20 лет. Частота
выявления хронического панкреатита на аутопсии варьирует от 0,01 до
5,4%, в среднем 0,3-0,4%. 15-20% больных ХП погибают от осложнений,
связанных с атаками панкреатита, другие — вследствие вторичных нарушений
пищеварения и инфекционных осложнений.
Классификация
По Марсельско-Римской классификация хронического панкреатита выделяют следующие его морфологические варианты:
• обструктивный;
• кальцифицирующий;
• воспалительный (паренхиматозный);
• фиброзно-индуративный панкреатит.
Этиология и патогенез
Ведущими
провоцирующими факторами развития заболевания являются алкоголь и
курение. Общепринятой считается связь хронического панкреатита с
патологией системы желчевыводящих путей, желудка, двенадцатиперстной
кишки. Немаловажное значение в развитии хронического панкреатита играют
нарушение питания, особенно переедание, дефицит антиоксидантов в пище,
рацион питания бедный на белок и витамины, воздействие различных
медикаментов и химических факторов, ведущих к повреждению поджелудочной
железы (азатиоприн, эстрогены, тиазидные диуретики и др.). Отмечают
наследственную предрасположенность к заболеванию.
У
больных с хроническим калькулезным холециститом в 60-65% имеется
хронический панкреатит с явлениями пищеварительной недостаточности
поджелудочной железы, а у 70-80% пациентов и после удаления желчного
пузыря, особенно при несвоевременно сделанной операции, сохраняются
патология желчеотделения и признаки хронического панкреатита. Нарушение
желчеотделения препятствует нормальному поступлению желчи и сока
поджелудочной железы в двенадцатиперстную кишку, что не только приводит к
сохранению жалоб на боли в животе, но и не снимает угрозу
прогрессирования хронического панкреатита, нарушений пищеварения.
Клинические проявления
Клиническая
картина хронического панкреатита характеризуется двумя ведущими
синдромами: болевым и/или синдромом нарушенного пищеварения.
Рецидивирующий или постоянный болевой синдром в клинических проявлениях
хронического панкреатита является наиболее ярким признаком патологии
поджелудочной железы. Боль часто не имеет четкого места локализации,
возникая в верхнем или среднем отделе живота слева или посередине,
нередко отдает в спину, иногда приобретая опоясывающий характер.
В
некоторых случаях боль исходно ощущается больным в области спины. Более
чем у половины больных болевой синдром имеет высокую интенсивность,
сохраняется длительное время. Боли усиливаются через 30 мин после приема
пищи, у части пациентов появление боли может быть не связано с едой.
Диспепсический синдром характеризуется отрыжкой, изжогой, тошнотой.
Синдром
нарушенного пищеварения обусловлен экзокринной недостаточностью
поджелудочной железы и проявляется поносами, сте-атореей, метеоризмом,
отрыжкой, тошнотой, потерей аппетита, похуданием.
В настоящее время в клинической картине хронического панкреатита выделяют два периода:
• начальный период (обычно до 10 лет), характеризующийся чередованием периодов обострений и ремиссий;
• период внешнесекреторной недостаточности (чаще после 10 лет течения хронического панкреатита).
Существует осложненный вариант течения хронического панкреатита, который может возникнуть в любом периоде заболевания.
В
начальном периоде основным проявлением болезни является болевой
абдоминальный синдром разной интенсивности и локализации, ему
сопутствует обычно и диспепсический синдром.
Во
втором периоде на первое место в клинической картине заболевания
выходит синдром диспепсии, болевой синдром становится менее выраженным
или даже может отсутствовать. В дальнейшем появляются симптомы
прогрессирующей недостаточности питания из-за развивающегося синдрома
мальабсорбции, связанного с ферментативной недостаточностью
поджелудочной железы.
Лабораторные и инструментальные методы исследования
Общий анализ крови: возможны лейкоцитоз и увеличение СОЭ.
Биохимический
анализ крови: повышение содержания (активности) панкреатических
ферментов — липазы и амилазы (у части больных за счет уменьшения массы
ацинарных клеток уровень этих ферментов может быть нормальным),
трипсина, пептида активации трипсиноге-на, фосфолипазы,
холестеролэстеразы и эластазы.
Зондовые
методы изучения экзокринной функции поджелудочной железы: прямые
(стандартный секретин-панкреозиминовый тест); непрямые (тест Лунда).
Беззондовые
методы выявления внешнесекреторной недостаточности: тесты на активность
панкреатических ферментов, при которых в моче или выдыхаемом воздухе
определяют продукты гидролиза разных субстратов (NBT-PABA тест,
панкреато-лауриловый, йодолипо-ловый); тесты на недорасщепленные и
невсосавшиеся компоненты пищи в кале (копрограмма, содержание жира в
кале); оценка содержания панкреатических ферментов (эластазы,
химотрипсина) в кале.
Оценка инкреторной функции поджелудочной железы (определение содержания С-пептида в крови, проба Штауба-Трауготта и др.).
УЗИ: позволяет оценить размеры, структуру поджелудочной железы.
Дифференциальный диагноз проводят
с раком поджелудочной железы, язвенной болезнью, желчно-каменной
болезнью, хроническим холециститом, воспалительными заболеваниями тонкой
и толстой кишки, абдоминальным ишемическим синдромом.
Осложнения
• Абсцесс и псевдокисты поджелудочной железы.
• Механическая желтуха.
• Холангит.
• Дуоденостаз.
• Экссудативный плеврит.
• Сахарный диабет.
• Эрозивно-язвенное поражение желудка и двенадцатиперстной кишки.
• Рак поджелудочной железы.
• Тромбоз селезеночной вены.
• Тромбофлебит нижних конечностей.
• Панкреатический асцит.
• Анемия.
• Энцефалопатия.
• Синдром мальабсорбции с выраженной трофологической недостаточностью.
Лечение
Для
полноценной терапии хронического панкреатита в настоящее время
используются современное медикаментозное (консервативное) лечение,
эндоскопическое и хирургическое вмешательства. Основными принципами
консервативного лечения являются:
• купирование болевого абдоминального синдрома;
• создание функционального покоя поджелудочной железе;
• уменьшение секреторной активности ПЖ;
• коррекция экскреторной недостаточности ПЖ;
• коррекция углеводного обмена;
• коррекция синдрома мальабсорбции.
Снятие
боли является наиболее важной задачей в лечении больных хроническим
панкреатитом, и ее решение должны обеспечивать следующие основные
мероприятия:
• регистрация интенсивности и ритма боли, качества жизни;
• исключение алкоголя, назначение ненаркотических анальгетиков и спазмолитиков;
• лечебное
питание — диета с низким содержанием жира (при обострении процесса
тяжелой степени назначаются голод на 3-5 дней и парентеральное питание);
• полиферментные препараты в высокой дозе и оптимальном режиме приема + ингибиторы выработки HCl.
Для
устранения боли назначают препараты аналгезирующего действия и
спазмолитики: 50% раствор анальгина и 2% раствор папаверина в сочетании с
антигистаминными препаратами. В дальнейшем показан прием спазмолитиков
внутрь (мебеверин). При отсутствии обезболивающего эффекта в течение 3-4
ч возможно назначение нейролептиков (дроперидол с фентанилом). Для
снижения секреторной активности поджелудочной железы, инактивации
холецистокинин-рилизинг фактора, назначают ферментные препараты
панкреатина, не содержащие компонентов желчи (панкреатин, мезим-форте,
креон). Для эффективного купирования болевого синдрома, создания покоя
поджелудочной железе при обострении хронического панкреатита также
применяют антисекреторные средства (рабепразол).
Другой
важной составляющей консервативной терапии хронического панкреатита,
особенно во второй период течения болезни, является терапия синдрома
внешнесекреторной недостаточности, осуществляемая:
• переводом на энтеральное питание;
• применением современных микрокапсулированных ферментных препаратов в кишечно-растворимой оболочке (креон);
• продлением
приема ферментных препаратов до 8 нед с коррекцией дозы (при расширении
диеты дозу препарата целесообразно увеличить на несколько дней с
постепенным ее снижением);
• продлением приема ингибиторов протонной помпы;
• полным исключением алкоголя на 6 мес и более.
При
недостаточной эффективности консервативной терапии хронического
панкреатита, особенно его билиарнозависимой формы, показано
хирургическое и эндоскопическое лечение: обычно выполняются прямые
(панкреатодуоденальная, субтотальная либо дистальная резекция
поджелудочной железы; наложение цистовирсунгоэнтероанастомоза) или
санирующие вмешательства на желчном пузыре и протоках, а также на
двенадцатиперстной кишке и желудке. Кроме того, по показаниям могут
выполняться дренирующие вмешательства на фатеровом сосочке
(сфинк-теротомия, вирсунготомия) и дренирование кист под контролем УЗИ.
Профилактика
В настоящее время достаточно широко используются меры вторичной профилактики, играющие важную роль в борьбе с рецидивами
болезни
и ее прогрессированием. Вторичная профилактика начинается с
установления этиологической характеристики заболевания.
Били-арнозависимый панкреатит требует санации билиарной системы. Она
включает ряд мероприятий:
• строгое
соблюдение диеты для уменьшения вероятности спазма желчного пузыря с
последующей миграцией мелких камней и возможным развитием обструкции
вирсунгова протока разной продолжительности;
• проведение литолитической терапии (препараты урсодезоксихо-левой кислоты);
• проведение хирургической санации, включающей холецистэкто-мию, нередко выполняемую с папиллосфинктеротомией.
При хроническом алкогольном панкреатите основной мерой вторичной профилактики является алкогольная абстиненция.
В
целом, профилактика обострений обеспечивается полноценной
поддерживающей терапией, в первую очередь соблюдением диеты, исключением
алкоголя и курения, а также постоянным приемом адекватных доз
современных полиферментных средств.
Прогноз при
хроническом алкогольном панкреатите зависит в первую очередь от наличия
или отсутствия абстиненции. Так, при полном отказе от алкоголя
длительность жизни достигает 10 лет. Имеет значение и соблюдение
рекомендаций по поддерживающей терапии. При билиарнозависимом
панкреатите прогноз зависит от эффективности лечения основного
заболевания.
Источник


