Хронический панкреатит с увеличением головки поджелудочной железы
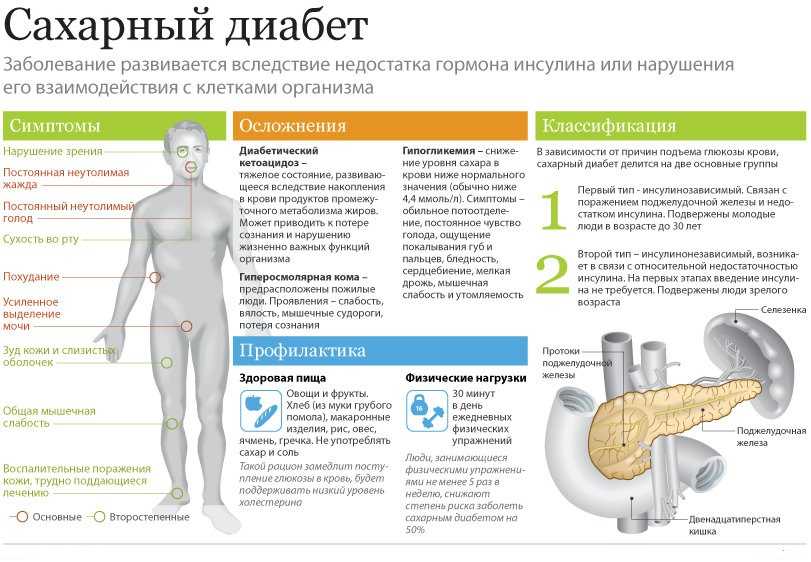
Виды воспаления поджелудочной железы.
Головчатый панкреатит выявляется назначением компьютерной томографии или УЗИ (ультразвукового исследования). Данный вид заболевания является разновидностью хронического панкреатита, и получил свое название из-за увеличившейся в результате патологии головки поджелудочной железы.
Для головчатого панкреатита характерен такие симптомы, как острый болевой синдром, осложнения поджелудочной железы, максимальное увеличение головки железы. Основным клиническим синдромом панкреатита головки поджелудочной выделена механическая прогрессирующая желтуха. Нарушения проходимости главного протока железы отсутствуют.
При анамнезе более пяти лет наблюдаются характерная экзокринная недостаточность. Чаще всего она проявляется при алкогольном панкреатите. Клиническая картина описывается похудением в течение относительно непродолжительного периода времени, при повышении, или, как минимум, сохранении аппетита и количестве употребляемых в пищу продуктов.

Характерными для головчатого панкреатита при ультразвуковом сканировании являются следующие признаки:
- Поджелудочная железа имеет неоднородную структуру.
- Ее головка имеет размер более четырех сантиметров.
- Наблюдается возникновение кист, локализованных вне паренхимы.
- Вирсунгов проток и общий желчный проток значительно расширены.
- Очевидные неровности контура головки железы.
Этиология головчатого панкреатита определяет две формы заболевания:
Протоковый головчатый панкреатит
Причина его возникновения — нарушение оттока панкреатического сока и ферментов из головки железы, обусловленное обтурацией устья дополнительного протока в случае, если этот проток не анастомозирован с основным протоком железы, либо обтурацией протока головки в месте его соединения с вирсунговым протоком. Как правило, обтурация вызвана опухолью, малый размер которой вызывает технические трудности для ее диагностики.
Холецистогенный головчатый панкреатит
Данная форма заболевания характеризуется индуративным воспалением головки поджелудочной железы, очаг которого расположен в желчных путях, и далее воспалительный процесс распространяется по прямым лимфатическим путям на поджелудочную железу.
Хирургическое лечение панкреатита головки поджелудочной железы
Лечение головчатого панкреатита в большинстве случаев производится путем оперативного вмешательства. Распространен хирургический способ терапии, включающий срединную лапаротомию с иммобилизацией головки железы по Кохеру. По передней поверхности головки производится вскрытие поверхностного слоя паренхимы и капсулы. Далее тканевая масса удаляется интрапаренхиматозно из головки. При этом оставляют капсулярно-паренхиматозный каркас. Для анастомозирования и выделения тонкой кишки вскрывают панкреатический проток. При таких условиях протоки поджелудочной железы возможно дренировать наиболее оптимальным образом, исключающим деформацию интрапанкреатической области холедоха, и сохраняющим сосуды поджелудочной железы.
Недостатком данного способа является: повышенная травматичность, сложность технического исполнения, а также неполное дренирование протоков и сдавливания двенадцатиперстной кишки и холедоха для обеспечения пассажа пищи.
Источник
 Если при обследовании выявлено, что увеличена поджелудочная железа (ПЖ), необходимо выяснить причины и приступать к лечению. Важно это сделать своевременно, поскольку размеры органа могут изменяться при различной патологии, включая онкологические заболевания. Учитывая, что ПЖ является уникальным органом с двойной функцией — пищеварительной и эндокринной, ее топографическое расположение (забрюшинно), симптомы хронической болезни проявляются не сразу.
Если при обследовании выявлено, что увеличена поджелудочная железа (ПЖ), необходимо выяснить причины и приступать к лечению. Важно это сделать своевременно, поскольку размеры органа могут изменяться при различной патологии, включая онкологические заболевания. Учитывая, что ПЖ является уникальным органом с двойной функцией — пищеварительной и эндокринной, ее топографическое расположение (забрюшинно), симптомы хронической болезни проявляются не сразу.
Почему увеличивается поджелудочная железа?
По данным исследований, превышение нормальных размеров ПЖ может быть проявлением аномального развития. В таких случаях железа функционирует нормально, признаков отклонений не наблюдается, никаких жалоб на состояние здоровья у человека нет. Если самочувствие ухудшилось, и вдруг обнаружилось и что-то выпирает в области поджелудочной железы, нужно начинать детальное обследование у гастроэнтеролога. Сроки обращения помогут ускорить правильную постановку диагноза и повысить шанс на положительный результат лечения.
К причинам увеличения относятся обычно патологические состояния. Чаще всего это поражение:
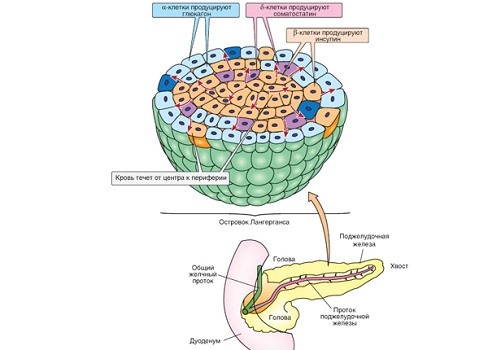
- паренхимы органа, клетки которой участвуют в секреции ферментов и выработке поджелудочного сока (экзогенная функция),
- части железы, образованной островками Лангерганса, ответственной за синтез важных гормонов (эндогенная функция).
Развивается тотальное или локальное изменение размеров при наличии:
- панкреатита,
- аутоиммунных заболеваний,
- муковисцидоза,
- опухолей в разных отделах железы или метастазы из соседних органов,
- конкрементов, кист,
- отравлений,
- травм.
При тотальном увеличении ПЖ происходит равномерное поражение тканей. При локальном – в патологические изменения вовлекаются отдельные части органа. Это выражается клиническими проявлениями или проходит бессимптомно.
Локальное увеличение ПЖ
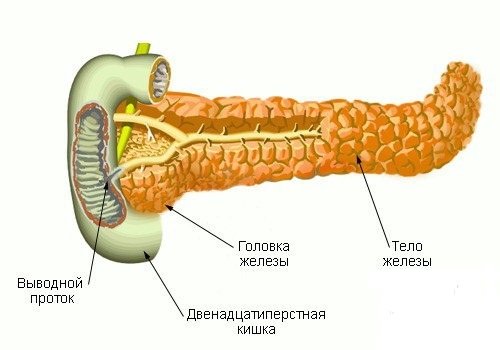
Поджелудочная железа условно делится:
- головка,
- тело,
- хвост.
Изменение в объеме любой из этих частей является проявлением патологии, которую необходимо уточнить при детальном обследовании. Структура, размеры и функции остальных областей ПЖ остаются в пределах нормы.
Самой распространенной причиной отклонения размеров является панкреатит, который в начале заболевания поражает ПЖ локально. Существуют и другие патологические состояния, которые приводят к таким нарушениям.
Увеличение головки
Размеры головки зависят от состояния самой поджелудочной железы и заболеваний органов, непосредственно к ней прилегающих.
Ряд факторов, которые приводят к незначительному, умеренному или сильному увеличению головки ПЖ, связаны с патологией двенадцатиперстной кишки. К ним относятся:
- образование (опухоль) малого сосочка ДПК, при котором нарушается проходимость поджелудочного сока,
- рубец малого сосочка,
- дуоденит как источник воспаления для ПЖ.
Другие причины, вызывающие изменения головки:
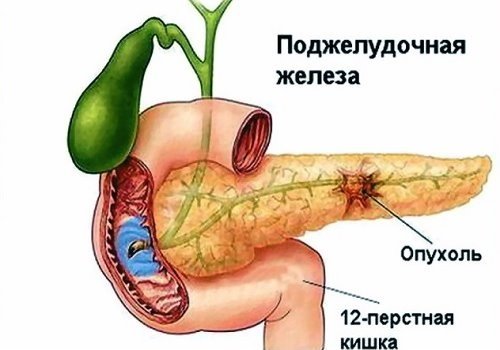
- опухоли,
- псевдокиста как осложнение острого панкреатита,
- абсцесс,
- злокачественная опухоль другой части ПЖ с локальным отеком в головке.
Увеличение головки опасно из-за расположения поджелудочной железы: к ней прилегают крупные сосуды, и она тесно граничит с желудком, двенадцатиперстной кишкой, селезенкой, левой почкой. Хвост и тело редко приводят к компрессии тканей окружающих органов. Головка, имеющая наибольшие размеры, может сдавливать двенадцатиперстную кишку, вызывая кишечную непроходимость или прилегающую стенку желудка с образованием пенетрации.
Увеличение тела
Тело, как и другие части ПЖ, изменяется в размерах:
- при воспалительных и опухолевых процессах,
- при возникновении кист, псевдокист, инсуломы,
- при локальном гнойном процессе в виде осумкованного образования (абсцесса).
Детальное обследование выявляет и другие причины:
- соединительная или рубцовая ткань, которая грубо изменяет контуры и размеры органа в области тела,
- множественные кальцинаты в границах тела.
Увеличение хвоста
Размеры хвоста увеличиваются в случаях:
- образования камня в вирсунговом протоке в области тела железы,
- опухоли хвоста, исходящей из клеток островков Лангерганса, сконцентрированных в хвосте в больших количествах (инсуломы),
- кистозной аденомы с локализацией в хвостовой части,
- псевдокисты или абсцесса как осложнений панкреонекроза.
Причины возникновения тотального изменения размеров
Тотальное увеличение происходит за счет отека или компенсаторного разрастания тканей вследствие недостаточности функций. ПЖ увеличивается диффузно при панкреатите, который развивается:
- при злоупотреблении алкоголем,
- при инфекциях,
- при травмах,
- при закупорке конкрементом или опухолью общего протока ПЖ,
- при токсическом воздействии медикаментов или химических веществ,
- при аутоиммунном процессе,
- при патологии других органов пищеварения (язвенная болезнь желудка и ДПК, дискинезия желчевыводящих путей, желчнокаменная болезнь).
Симптомы и проявления недуга
Увеличение размеров поджелудочной железы не является заболеванием. Это одно из проявлений патологического процесса, для уточнения которого нужно провести дополнительную диагностику. С этой целью необходимо в первую очередь выяснить жалобы, чтобы учитывая данные объективного осмотра, назначить необходимые исследования.

Если развился острый панкреатит или обострился хронический воспалительный процесс, при своевременной терапии сроки лечения и реабилитации значительно уменьшатся. При панкреатите клинические симптомы проявляются быстро, о нем свидетельствуют жалобы:
- боли в левом подреберье опоясывающего характера или с иррадиацией в спину, левую руку,
- понос,
- тошнота,
- рвота, не приносящая облегчения,
- горечь во рту и отрыжка,
- отсутствие аппетита,
- высокая температура тела.
Одновременное появление всех симптомов больше характерно для острого процесса, который, помимо панкреатита, может быть вызван:
- отравлением,
- обострением язвенной болезни желудка или луковицы ДПК,
- травмой живота с повреждением ткани ПЖ.
При опухолевом образовании с увеличенной поджелудочной железой симптоматика нарастает медленно. Даже если размеры органа превысили все нормативы, кроме слабости, вялости, общего недомогания, взрослого человека может ничего не беспокоить. В таком состоянии редко обращаются к доктору, пытаясь вылечить себя самостоятельно.
Длительное время бессимптомно может протекать рост кисты или множества кист, а также псевдокист. Несмотря на то что размеры ПЖ увеличиваются, субъективных ощущений это не вызывает. Часто изменения обнаруживаются как находка на УЗИ при обследовании, которое проводится по другому поводу.
Образования проявляют себя, когда начинают активно расти. Появляются симптомы, свойственные патологиям поджелудочной железы: боли в левом подреберье, тошнота, рвота, понос, сниженный аппетит, астенические проявления. Это происходит, когда размеры псевдокисты превышают 5 см (описаны случаи ее размеров, достигающих 40 см). Подобная симптоматика возникает при поликистозе (а это может быть врожденная патология), если кисты образуются не только в ПЖ, но и сопредельных органах — печени, селезенке, левой почке, и со временем их размеры, а также самой поджелудочной железы увеличиваются.
Кроме выработки ферментов, поджелудочная железа выполняет эндокринные функции. Специальные клетки продуцируют гормоны (инсулин, глюкагон, соматостатин, панкреатический полипептид, гастрин и еще несколько важных для жизни человека активных веществ). Опухоли из этих клеток как доброкачественные (аденомы), так и злокачественные (аденокарциномы), приводят к увеличению размеров железы (в основном, хвостовой части) и имеют определенные клинические проявления. Симптомы зависят:
Локальное увеличение ПЖ в совокупности с клиническими признаками дает возможность заподозрить наличие этой патологии, а затем подтвердить ее дальнейшими исследованиями.
Известны следующие виды инсуломы:
- инсулинома,
- глюкагонома,
- гастринома,
- соматостатинома.
Инсулинома в 2 раза чаще наблюдается у женщин, характеризуется высокой продукцией инсулина, гипогликемией. Ее признаки:
- астенический синдром: слабость, апатия, немотивируемая утомляемость, сонливость днем при обычном режиме сна, головные боли,
- вегетативные приступы: сердцебиения, профузная потливость, сухость во рту, тошнота, рвота.
Симптомы выражены неярко, развиваются постепенно. В дальнейшем появляется рассеянность, снижение концентрации внимания. При прогрессировании возникают элементы психомоторного возбуждения (дискоординация движений, невозможность общения), спутанность сознания с нарушением ориентации, состояния, неосознанные действия.
Глюкагонома приводит к развитию сахарного диабета. Глюкагон, вырабатываемый опухолью в больших количествах, расщепляет запасы гликогена в мышцах и печени и повышает уровень сахара в крови. Опухоль может озлокачествляться и быстро расти.
Гастринома синтезирует гастрин, влияющий на клетки желудка, вызывает развитие синдрома Золлингера-Эллисона, клинически проявляется язвами и диареей, встречается у мужчин в возрасте 50 лет. Среди инсулом − самые частые злокачественные (в 70%) функционирующие эндокринные опухоли ПЖ.
Соматостатинома — редкая опухоль, образует множественные метастазы с диффузным увеличением ПЖ и соседних органов (в 74%), относится к генетическим нарушениям. Специфическая картина отсутствует из-за множественного поражения: возникает желчнокаменная болезнь, сахарный диабет, анемия, диарея с быстрой дегидратацией, снижение веса.
Методы диагностики заболевания
Определить увеличение ПЖ при объективном осмотре нельзя: из-за забрюшинного расположения железа не поддается пальпации. Скрининговым методом является ультразвуковое исследование (УЗИ). С его помощью определяются:
- размеры,
- четкость границ,
- эхогенность (плотность) тканей − повышенная или сниженная,
- наличие образований,
- расширение общего протока.
При необходимости, проводятся:
- рентгенологическое исследование,
- КТ (компьютерная томография) с введением контрастного вещества,
- эндоскопическая резонансная холангиопанкреатография,
- магнитно-резонансная холангиопанкреатография.
Дополнительно назначается ЭФГДС (эзофагофиброгастродуоденоскопия) для исследования состояния желудка и луковицы ДПК и pH-метрия для определения кислотности желудочного сока.
Лабораторные методы исследования включают анализы крови:
- общеклинический,
- на сахар,
- нагрузочные тесты с углеводным завтраком, инсулином,
- амилазу,
- инсулин во время спонтанного приступа инсулиномы,
- глюкагон,
- гастрин натощак.
Все исследования рекомендуется делать только по назначению специалиста. Их объем, необходимый для верификации диагноза, определяет врач. Он также анализирует, что могут означать результаты анализов, при необходимости, назначает препараты, которыми можно полечить выявленную патологию.
Способы лечения недуга
Способ лечения зависит от выявленной патологии. При наличии образований в ПЖ применяются оперативные методы. Объем хирургического вмешательства зависит от заболевания и его тяжести.
При воспалительных процессах используют комплексную терапию с применением медикаментозных средств, диеты, физиотерапевтических методов. При острых состояниях или увеличении ПЖ, обусловленной опухолью, псевдокистой, конкрементом или отеком при панкреонекрозе, лечение проводится в стационаре. Тактика в каждом случае индивидуальна, зависит от многих факторов. При неясной патологии, требующей оперативного вмешательства, вопрос о конкретном методе хирургического вмешательства решается коллегиально врачами нескольких специальностей. Необходимо это из-за высокой сложности таких операций, тяжелых осложнений и длительного послеоперационного лечения.
Обострение хронических форм, не представляющих опасности для жизни, лечится в домашних условиях под наблюдением врача.
Медикаментозная терапия
Медикаментозное лечение при воспалительном процессе в поджелудочной железе направлено:
- на купирование боли,
- на временное блокирование ферментной активности ПЖ (при обострении хронического панкреатита),
- на уменьшение секреции желудка, желчного пузыря,
- на снятие спазма и повышение проходимости протоков,
- на подавление патогенной микрофлоры,
- на детоксикацию,
- на дезинтоксикацию,
- на профилактику кровотечений и подавление секреции ПЖ,
- на предупреждение инфекций путем применения средств антибактериальной терапии.

Терапия индивидуальна, зависит от установленного диагноза, тяжести состояния пациента, направлена на восстановление функций поджелудочной железы и смежных с ней органов пищеварительного тракта.
С этой целью применяется ряд медикаментозных средств:
- обезболивающие препараты — спазмолитики, холинолитики, анальгетики,
- искусственный соматотропин – гормон роста (Октреоцид, Сандостатин), для уменьшения зоны некроза и блокирования синтеза ферментов поджелудочной железой,
- ингибиторы протонной помпы для снижения кислотности желудочного сока (Париет, Контролок, Омез),
- блокаторы Н2-гистаминовых рецепторов (Квамател, Циметидин),
- растворы электролитов и белковые препараты крови (Гемодез, Реополиглюкин, Альбумин) − с целью борьбы с интоксикацией и шоком,
- антибиотики для лечения или предупреждения инфекции (цефалоспорины, фторхинолоны),
- противомикробные препараты (Метронидазол),
- антигистамины (Димедрол, Супрастин),
- диуретики (Лазикс),
- ферменты в качестве заместительной терапии,
- инсулин при развившемся сахарном диабете,
- глюкозу при инсулиноме для того, чтобы повышать сахар в крови,
- препараты, подавляющие инсулин: Диазоксид, Октреотид и гормон ПЖ — Глюкагон.
Хирургическое вмешательство
Во многих случаях при увеличенной ПЖ необходимо хирургическое лечение. Его применяют при наличии различных образований (камни, опухоли, кисты, абсцессы), панкреонекрозе, стенозах. Сегодня существует много современных медицинских технологий проведения малоинвазивных и бескровных оперативных вмешательств. Они максимально сохраняют орган, сводят к минимуму развитие осложнений, укорачивают сроки реабилитации, улучшают прогноз и качество жизни пациента. В тяжелых и запущенных ситуациях используются классические лапаротомические (со вскрытием брюшной полости) и люмботомические (со вскрытием забрюшинного пространства) методы лечения.
Народные средства
Поджелудочная железа – центральный орган не только пищеварительной и эндокринной системы, но и всего организма. При ее патологии могут быстро развиться необратимые изменения с неблагоприятным прогнозом для жизни с высокой смертностью.
Лечение должно проводиться высококвалифицированными специалистами, в условиях медицинского учреждения или домашних под контролем врача. При увеличении размеров ПЖ, даже при отсутствии клинических проявлений, любой народный метод лечения опасен прогрессированием или обострением патологического процесса, возникновением аллергических реакций.
Диета при увеличенной ПЖ
Если на УЗИ выявлено небольшое превышение размеров ПЖ, она немного выступает за границы допустимых норм, имеет выпуклую границу в месте патологического образования, эффективность лечения зависит не только от правильно подобранной терапии, но и от питания пациента.
Каждому больному с увеличенной ПЖ необходима диета, если это увеличение неврожденное или физиологическое, а признак патологии. От употребляемой человеком пищи зависит качество его жизни. Диетическое питание может предотвратить развитие болезни или ее тяжелых осложнений, приостановить прогрессирование процесса. При уже имеющихся функциональных нарушениях и больших размерах ПЖ ограничения в определенных продуктах могут назначаться на длительный срок. Иногда их приходится соблюдать всю жизнь, поскольку полное излечение пораженной поджелудочной железы невозможно. Погрешности в назначенной диете провоцируют развитие болезни или рецидив.
Диетическое питание назначается индивидуально, зависит от заболевания, тяжести состояния, этапа лечебного процесса. Специально разработанные лечебные диеты, которые учитывают эти правила, используются при изменениях в паренхиме поджелудочной железы (столы № 5, 1 по Певзнеру в различных вариантах). При сахарном диабете, когда поражена часть ПЖ, отвечающая за продукцию инсулина, назначается стол № 9, и придерживаться его необходимо всю жизнь.
Лучшая профилактика увеличения поджелудочной железы – правильное питание, отказ от вредных привычек, своевременное обращение за медицинской помощью.
Тест: на определение риска сахарного диабета 2 типа

Источник

