Хронический панкреатит рекомендации для пациентов
Хронический панкреатит – серьезное заболевание ЖКТ, связанное, по большей части, с образом жизни больного и способное вызвать множество опасных осложнений.
 Под хроническим панкреатитом понимают группа заболеваний поджелудочной железы, для которых характерно возникновение в ней участков некроза на фоне сегментарного фиброза.
Под хроническим панкреатитом понимают группа заболеваний поджелудочной железы, для которых характерно возникновение в ней участков некроза на фоне сегментарного фиброза.
Все это вызывает ухудшение ее функции различной степени выраженности.
Дальнейшее прогрессирование патологии приводит к дефициту выработки пищеварительных ферментов, атрофии тканей ПЖ и замещению клеток ее паренхимы соединительной тканью.
Рассмотрим хронический панкреатит — клинические рекомендации по его диагностике и лечению.
↯
Больше статей в журнале
«Заместитель главного врача»
Активировать доступ
Определение
Хронический панкреатит – это длительное воспаление поджелудочной железы, вызывающее со временем необратимые изменения в ее тканях, провоцирующие сильную боль и стойкое снижение ее функции.
Классификация
Выделяют следующие виды хронического панкреатита:
Токсический (метаболический), вызванный следующими факторами:
- злоупотребление спиртным;
- курение;
- повышенный уровень кальция в плазме крови;
- повышенный уровень паратиреоидного гормона в крови;
- хроническая почечная недостаточность;
- прием некоторых медикаментов;
- отравление сильнодействующими веществами;
- пищевые отравления.
✔ Определение клинической стадии ХП с оценкой прогноза в Системе Консилиум
 Скачать документ
Скачать документ
Идиопатический:
- раннего начала (проявляется сильной болью);
- позднего начала (боль отсутствует у половины больных, характерно развитие кальцификации, а также экзокринной и эндокринной недостаточности);
- тропический: тропический кальцифицирующий панкреатит; фиброкалькулезный панкреатический диабет.
Наследственный:
- аутосомно-доминантный тип (мутации катионического трипсиногена в кодонах 29 и 122);
- аутосомно-рецессивный тип: мутации CFTR; мутации SPINK1; мутации катионического трипсиногена (кодоны 16, 22, 23); a1-антитрипсин.
Аутоиммунный:
- изолированный;
- ассоциированный с другими аутоиммунными заболеваниями.
Возникший вследствие рецидивирующего и тяжелого острого панкреатита:
- постнекротический;
- рецидивирующий;
- ишемический;
- лучевой.
Обструктивный:
- стеноз сфинктера Одди;
- вызванный обструкцией протока (опухолью, кистами 12-перстной кишки и др.);
- возникший вследствие аномалий строения поджелудочной железы;
- посттравматические рубцы панкреатических протоков (осложнения после эндоскопических процедур, удаления конкрементов и др.).
Этиология и патогенез
Интоксикация
Исследования показывают, что в большинстве случаев токсического хронического панкреатита решающую роль играет употребление спиртных напитков.
Если человек ежедневно употребляет 60-80 мл алкоголя, то в течение 10-15 лет практически гарантированно у него разовьется хроническое воспаление поджелудочной железы.
Базовую роль, помимо алкоголизма, также играют половозрастные и наследственные факторы – поэтому понятие «токсический панкреатит» не обязательно означает хронический алкоголизм.
Доказано, что курение усиливает губительное воздействие этанола на клетки ПЖ, повышая тем самым риск развития и прогрессирования хронического панкреатита.
Значение курения в возникновении ХП может быть даже более существенным, чем злоупотребление алкогольными напитками.
Существуют два современных способа выявления лиц, злоупотребляющих спиртным:
- тест на нарушения, вызванные употреблением алкоголя (AUDIT);
- паддингтонский алкогольный тест;
- опросник CAGE.
Курение
Курение является независимым фактором развития хронического панкреатита. Относительный риск связан с количеством выкуриваемых в день сигарет – у лиц, расходующих в день пачку и более, он выше, чем у тех, кто курит менее пачки в день.
Также на риск развития ХП влияет стаж курильщика. У лиц, бросивших курить, риск снижается, и это подтверждает важность отказа от этой вредной привычки для предотвращения развития и прогрессирования хронического воспаления поджелудочной железы.
Питание
Не установлена связь между хроническим панкреатитом и белково-энергетической недостаточностью, присутствием в рационе каких-либо продуктов питания, а также гипертриглицеридемией и другими гиперлипидемиями.
✔ Обоснование протокола ведения пациента с хроническим панкреатитом в Системе Консилиум
 Скачать документ
Скачать документ
Наследственные факторы
Развитие наследственной формы хронического воспаления поджелудочной железы обусловлено наличием мутации гена катионического трипсиногена.
У пациентов с наследственным ХП симптомы возникают очень рано – в возрасте до 20 лет, заболевание прогрессирует стремительно, что, в свою очередь, повышает риск развития злокачественных опухолей поджелудочной железы.
Обструкция протоков ПЖ
Обструктивный хронический панкреатит провоцируют:
- Травмы поджелудочной железы.
- Конкременты.
- Ложные кисты.
- Опухоли.
Связь хронического панкреатита с аномалиями строения ПЖ и нарушением функции сфинктера Одди не установлена.
Эпидемиология
Распространенность хронического панкреатита в странах Европы – 25-26 случаев на 100 тысяч населения, в России – 27-50 случаев на 100 тысяч населения.
Заболеваемость ХП в экономически развитых странах с высоким уровнем жизни не превышает 5-10 случаев на 100 тысяч населения. Средний мировой показатель – 23 случая на 100 тысяч населения.
Смертность после первичного диагностирования ХП:
- 20% — в течение 10 лет;
- более 50% — в течение 20 лет.
15-20% пациентов умирают от осложнений, развивающихся при обострении хронического панкреатита, однако большая часть смертей от этого заболевания связана с инфекциями и вторичными расстройствами пищеварения.
В статье вы найдете только несколько готовых образцов и шаблонов.
В Системе «Консилиум» их более 5000.
Успеете скачать всё, что нужно, по демодоступу за 3 дня?
Активировать
Симптомы
Клинические рекомендации по хроническому панкреатиту разработаны экспертами Российской ассоциации гастроэнтерологов.
Это практическое руководство, в основу которого легли данные научной литературы и Европейских доказательных консенсусов по диагностике и лечению ХП.
Рекомендации предназначены для специалистов стационарных и амбулаторных лечебных учреждений
Типичными для хронического панкреатита клиническими проявлениями являются:
- боли в верхней части живота;
- недостаточность функции поджелудочной железы.
В ряде случаев заболевание манифестирует с клинической картины осложнений.
Основным симптомом хронического панкреатита является боль в животе – она присутствует у 80-90% больных.
У остальной части пациентов наблюдается так называемый «безболевой» вариант патологии. Боль локализуется в эпигастральной области, отдает в спину, усиливается после еды и уменьшается при наклоне и в положении сидя. Боль способна рецидивировать.
Признаки нарушения всасывания жиров:
- наличие жирных кислот в каловых массах;
- вздутие живота;
- потеря массы тела без дополнительных усилий.
При панкреатите алкогольного генеза признаки мальдигестии возникают, в среднем, через 10 лет после постановки диагноза.
Также в редких случаях имеет место явление мальабсорбции жирорастворимых витаминов и витамина В12.
Диагностика
Врач может заподозрить ХП на основании условно специфичных приступов боли в животе, а также клинических проявлений недостаточности функции поджелудочной железы у больного, злоупотребляющего курением или спиртными напитками.
На наличие заболевания указывает отягощенный семейный анамнез.
Исследование экзокринной функции поджелудочной железы
Исследование эндокринной функции ПЖ включает в себя:
- ЭУЗИ со стимуляцией секретином.
- Определение концентрации жирных кислот в каловых массах.
- Определение активности эластазы-1 в каловых массах.
- Дыхательный тест.
Согласно клиническим рекомендациям по панкреатиту, классические зондовые методы определения объема панкреатического сока и концентрации в нем ферментов и бикарбонатов следует применять ограниченно.
В ряде случаев их применение целесообразно при проведении дифференциальной диагностики стеатореи.
Исследование эндокринной функции поджелудочной железы
Диагностика эндокринной недостаточности включает:
- определение уровня гликогемоглобина;
- определение уровня глюкозы крови натощак;
- глюкозотолерантный тест.
☆ Диагностика хронического панкреатита. Стандарт медицинской помощи в Системе Консилиум.
Оценка нутритивного статуса
Клинические рекомендации по хроническому панкреатиту 2019 года предписывают проводить оценку нутритивного статуса всем пациентам с ХП.
Это позволяет увидеть тяжесть протекания воспалительного процесса, а также спрогнозировать риски осложнений и неблагоприятных исходов.
Оценка включает:
- расчет ИМТ;
- констатацию факта потери массы тела и ее выраженности;
- оценку косвенных факторов трофологической недостаточности – анемию, нарушения трофики кожного покрова, квашиоркор.
Инструментальная диагностика
При диагностике ХП рекомендовано применение следующих инструментальных методик:
- УЗИ органов брюшной полости;
- эндоскопическое УЗИ;
- мультиспиральная компьютерная томография;
- МРХПГ с секретиновым тестом;
- ЭРХПГ.
Обзорную рентгенографию брюшной полости сегодня считают устаревшим и малоинформативным методом – благодаря ему возможно выявить лишь кальцификацию поджелудочной железы.

Лечение
Как правило, лечение ХП носит консервативный характер. Оперативное лечение показано лишь при неэффективности медикаментозной терапии или развитии осложнений.
Консервативное лечение
Консервативная терапия ХП направлена на снятие симптомов и профилактику осложнений.
Ее задачи:
- Отказ от алкоголя и табака.
- Выявление причин абдоминальной боли, снижение ее выраженности.
- Устранение внешнесекреторной недостаточности поджелудочной железы.
- Коррекция эндокринных расстройств на ранних стадиях.
- Нутриционная поддержка.
- Скрининг аденокарциномы поджелудочной железы (особенно актуально при наследственном панкреатите, наследственном раке ПЖ, длительном анамнезе доказанного ХП и пожилом возрасте).
✔ Лечение хронического панкреатита из расчета 21 день. Стандарт медицинской помощи в Системе Консилиум
 Скачать документ
Скачать документ
Хирургическое лечение
Согласно клиническим рекомендациям по панкреатиту 2019 года, оперативное вмешательство при ХП показано:
- для снятия болевого синдрома;
- при ХП с нарушением трудоспособности, вызванной сильной некупируемой гастралгией;
- при неэффективности консервативных терапевтических методик в течение трех месяцев и высоком риске развития лекарственной зависимости;
- при подозрении на онкологический процесс в поджелудочной железе;
- при наличии осложнений (псевдокист, обструкций, кровотечений, непроходимости 12-перстной кишки).
Осложнения
К осложнениям хронического панкреатита относят:
- псевдокисты;
- фиброз перипанкреатической клетчатки;
- эрозивный эзофагит;
- нарушение оттока желчи;
- синдром Маллори-Вейсса;
- гастродуоденальные язвы;
- хроническую дуоденальную непроходимость;
- абдоминальный ишемический синдром;
- портальную гипертензию;
- нарушение толерантности к глюкозе, панкреатогенный СД;
- панкреонекроз;
- протоковую аденокарциному поджелудочной железы.
Панкреонекроз и протоковая аденокарцинома – наиболее тяжелые и опасные для жизни осложнения панкреатита.
Профилактика
Категорический отказ от алкоголя и курения – фактор, существенно снижающий риск прогрессирования ХП.
Основные меры профилактики хронического панкреатита:
- дробное питание небольшими порциями;
- разнообразный рацион, включающий продукты с низким содержанием насыщенных жиров и холестерина;
- употребление достаточного количества пищевых волокон (овощи, фрукты, зелень, злаковые);
- соблюдение баланса между количеством употребляемой пищи и физическими нагрузками;
- контроль массы тела.
Материал проверен экспертами Актион Медицина
Источник
Панкреатит – если при обследовании вам поставили этот диагноз, придется срочно пересмотреть систему питания. Что можно есть при панкреатите? От чего придется отказаться? Рекомендации по питанию На протяжении дня
 Панкреатит – если при обследовании вам поставили этот диагноз, придется срочно пересмотреть систему питания. Что можно есть при панкреатите? От чего придется отказаться?
Панкреатит – если при обследовании вам поставили этот диагноз, придется срочно пересмотреть систему питания. Что можно есть при панкреатите? От чего придется отказаться?
Рекомендации по питанию
На протяжении дня рекомендуется поесть 5-6 раз (оптимальный интервал между трапезами – 2-3 часа). Продукты можно отваривать, готовить на пару, запекать (жарить нельзя). В приоритете протертая или измельченная пища. Противопоказано все горячее и холодное. Норма жиров ограничивается до 80 г/сутки, норма углеводов – до 300-350 г (из них – около 40 г сахара). Количество белка остается на уровне 100-120 г/сутки. На протяжении дня больной может использовать около 10 г соли. Норма свободной жидкости – 1.5 л.
На время обострения заболевания необходимо отказаться от любой пищи – в этот период нужно пить негазированную минеральную воду (нехолодную). На голодание отводится 2-3 дня.
Рацион питания
Что можно кушать при панкреатите? Ниже приведен список рекомендуемых продуктов и напитков.
• Яйца (белок – до 2-х шт. в день и желток – 0.5 шт. в день)
• Некрепко заваренный чай с добавлением заменителя сахара, молока или лимона
• Натуральные плодово-ягодные соки, разбавленные кипяченой водой
• Отвар шиповника
• Кисломолочные напитки
• Нежирный, свежий, некислый кальцинированный творог, а также творожные пудинги и пасты
• Молоко (при хорошей переносимости)
• Протертые компоты
• Муссы и желе на заменителе сахара
• Сухари, подсушенный или несвежий пшеничный хлеб
• Несладкое сухое печенье
• Слизистые и протертые каши на воде или на разбавленном молоке, приготовленные из гречневой крупы, риса, овсянки, манной крупы
• Крупяные запеканки, пудинги, суфле (их можно готовить с добавлением творога)
• Отварные макаронные изделия
• Отварное или приготовленное на пару мягкое, нежирное мясо без грубых частей (телятина, говядина, крольчатина, индейка, курятина)
• Блюда на основе мясного фарша (суфле, пюре, паровые котлеты, кнели)
• Нежирные виды рыбы в отварном виде или изделия из фарша
• Постные протертые супы с кабачками, тыквой, картофелем, морковью, вермишелью, хорошо разваренными крупами
• Некислые, хорошо вызревшие ягоды и фрукты (протертые)
• Печеные яблоки
• Запеченные и отварные крахмалистые овощи в протертом виде
При панкреатите норма жиров подлежит жесткому контролю. Сметану можно добавлять при приготовлении блюд, но в минимальном количестве (1 ч.л. на порцию). Сливочное масло также добавляют в блюда (на хлеб его намазывать нельзя – это может спровоцировать приступ). Разовая порция – 1/3 ч.л. Сливочное масло должно быть натуральным, без растительных добавок. Норма растительного масла также несколько ограничивается. Жирное молоко полагается разводить водой (1:1).
Продукты, находящиеся под запретом:
• Виноградный сок
• Газированные напитки
• Какао
• Алкогольные напитки
• Жирные молочные продукты
• Холодные напитки
• Блюда из цельных яиц
• Кофе
• Слоеная или сдобная выпечка
• Ржаной и любой свежий хлеб
• Жирные виды мяса
• Колбасы, копчености, консервы
• Жирная, соленая, копченая рыба
• Субпродукты
• Ячневая, перловая, кукурузная крупа, пшено
• Бобовые культуры
• Супы, приготовленные на рыбном, грибном, мясном бульонах
• Холодные супы, борщи, щи, супы на цельном молоке
• Инжир, бананы, виноград, финики
• Любые пряности
• Кондитерские изделия, мороженое, шоколад, варенье
• Непротертые фрукты и свежие овощи
• Редька, белокочанная капуста, шпинат, грибы, репа, редис, лук, баклажаны, чеснок, щавель, сладкий перец
• Любые жиры, кроме сливочного и растительного масла
Примерное меню при панкреатите
На протяжении дня:
• До 20 г сливочного масла
• 200 г хлеба вчерашней выпечки или подсушенного
• Около 30 г сахара
• До 8-10 г поваренной соли
Примерное меню:
• Завтрак: негустое картофельное пюре, паштет из отварного мяса, слабо заваренный чай
• Второй завтрак: паровой белковый омлет, ломтик хлеба, молоко
• Обед: суп-пюре, паровая рыба, протертые паровые кабачки, ломтик хлеба, компот
• Полдник: кисель
• Ужин: паровая котлета, овсяная каша, морковное пюре, чай с добавлением молока
Понравилась статья? Напишите свое мнение в комментариях.
Подпишитесь на наш ФБ:
,
чтобы видеть ЛУЧШИЕ материалы у себя в ленте!
Источник
 Хронический панкреатит рекомендации
Хронический панкреатит рекомендацииКогда выявляется хронический панкреатит, рекомендации специалистов необходимы для применения правильной схемы лечения с учетом всех особенностей болезни и человеческого организма. Рекомендации для медицинского персонала по хроническому панкреатиту разрабатываются Российской гастроэнтерологической ассоциацией и соответствующими международными организациями. Данная патология является достаточно сложной как в надежном диагностировании, так и эффективном лечении. Именно профессиональные клинические рекомендации по лечению хронического панкреатита дают возможность разобраться с возникающими ситуациями.
Сущность патологии
Хронический панкреатит считается болезнью с неоднородностью патологического процесса и клинической картины. К этому добавляются до сих пор невыясненные некоторые этиологические нюансы. Все это вызывает разногласия у специалистов уже на стадии диагностирования заболевания. Эти разногласия требуют выработки единого подхода, что и отражается в официальных рекомендациях.
Когда рассматривается хронический панкреатит, рекомендации начинаются уже с выработки единого определения болезни.
Обратите внимание! Принято считать, что хронический панкреатит является длительно текущим заболеванием поджелудочной железы воспалительного типа, приводящим к необратимым морфологическим изменениям с нарушением функции железы и выраженным болевым синдромом.
Данная патология считается достаточно распространенной, к тому же опасной своими осложнениями. К осложнениям на раннем этапе заболевания следует отнести механическую желтуху, формирование кист и псевдокист. В более поздний период при прогрессировании болезни можно ожидать появления признаков мальдигестии (кашицеобразный кал) и мальабсорбции (нарушение процессов всасывания в кишечнике).
 Хронический панкреатит считается болезнью с неоднородностью патологического процесса и клинической картины
Хронический панкреатит считается болезнью с неоднородностью патологического процесса и клинической картины
Этиологический механизм
Несмотря на все старания ученых во всем мире, до конца установить этиологические процессы, порождающие болезнь, не удается, а для эффективного лечения знание причин патологии очень важно. В связи с этим, когда анализируется хронический панкреатит, рекомендации международной ассоциации гастроэнтерологов дают классификацию болезни по этиологическим признакам. Выделяются такие разновидности патологии:
- токсический (метаболический) панкреатит, здесь особо выделяются алкогольный (более 2/3 всех случаев) и лекарственный тип;
- идиопатический;
- инфекционный;
- билиарнозависимый, наследственный;
- аутоиммунный;
- обструктивный.
В целом хронический панкреатит может развиваться как продолжение острого панкреатита, так и непосредственно как хроническая разновидность. Помимо алкогольной интоксикации рекомендуется учитывать следующие наиболее распространенные причины: желчекаменная болезнь, отравление химическими веществами, инфекционные болезни (паратит, гепатит и т.д.), неправильное или неполноценное питание; локальные нарушения кровообращения (спазмы, тромбы), почечная недостаточность, различные воспалительные процессы.
Особенности проявления болезни
Когда выявляется хронический панкреатит, клинические рекомендации важны в классификации признаков болезни. Рекомендуется выделять следующие клинические формы проявления заболевания: болевые, диспептические, сочетанные и латентные признаки; а по характеру течения болезни – редко и часто рецидивирующий, а также постоянно проявляющийся тип. По морфологическим признакам выделяются такие подвиды патологии: интерстициально-отечный, паренхиматозный, фиброзно-склеротический, гиперпластический и кистозный панкреатит. Наконец, патология подразделяется по возможным осложняющим факторам: с нарушением желчеотделения; подпеченочная гипертензия; с развитием эндокринных патологий.
В качестве первичных клинических признаков рекомендуется выделять болевой синдром и дисфункцию поджелудочной железы. Характерный симптом — боль в области живота. Этот признак требует особого анализа при первичной диагностике. Боли наиболее явно проявляются в правой зоне эпигастральной области, если воспалилась железистая головка; слева — когда очаг воспаления располагается в теле поджелудочной железы, и в подреберье с левой стороны — при поражении хвоста органа. Часто иррадиация боли отмечается в спину (боль опоясывающего характера); вдоль края ребер до позвоночника; в область сердца (напоминая стенокардию); в лопатку и плечо с левой стороны; вниз в подвздошную зону.
Дисфункция железы вызвана нарушением усвоения жиров и белков. Она проявляется в виде диспептических признаков (метеоризм, вздутие живота, стеаторея), похудения, признаков мальдигестии и мальабсорбции. В запущенной стадии выделяются нарушения эндокринного характера.
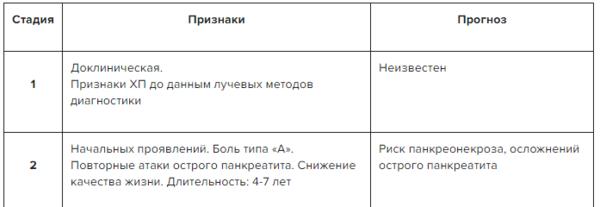
Рекомендуется различать следующие стадии хронического панкреатита:
- стадия 1 — предклиническая фаза — когда симптомы еще не носят выраженного характера;
- стадия 2 — период начального проявления — периодические обострения с выраженными симптомами, продолжительность периода – 5-8 лет;
- стадия 3 характеризуется постоянным проявлением болевого синдрома, пропадает аппетит, наблюдается похудение;
- стадия 4 — атрофия железы — наблюдаются функциональные нарушения, эндокринная недостаточность, могут порождаться опасные осложнения.
Рекомендации по диагностике болезни
Важно! Первичный диагноз хронического панкреатита ставится при наличии специфических приступообразных болей и признаков дисфункции поджелудочной железы.
Уточняющее диагностирование проводится с помощью следующих методик: рентгенография брюшной полости; трансабдоминальное УЗИ; эндоскопическое УЗИ (ЭУЗИ); компьютерная томография с контрастированием органа; эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ); магнитно-резонансная томография (МРТ).
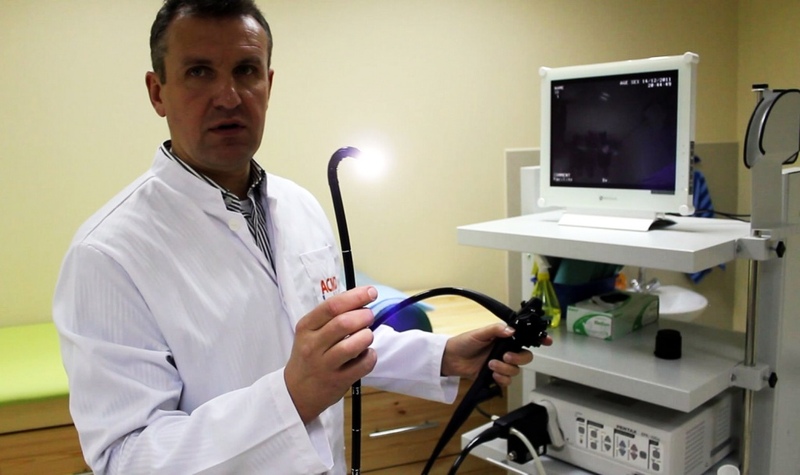 Уточняющее диагностирование может проводиться с помощью эндоскопии
Уточняющее диагностирование может проводиться с помощью эндоскопии
Функциональные нарушения в поджелудочной железе исследуются прямым и косвенным способами. При прямом методе берутся образцы ткани непосредственно из органа. При осуществлении косвенных методик рекомендуются такие исследования: выявление жира в каловой массе; анализ поведения эластазы-1 в кале; дыхательное тестирование; определение уровня эндокринных ферментов.
Рекомендации по лечению патологии
Когда врач диагностирует болезнь и назначает лечение хронического панкреатита, рекомендации носят комплексный характер, учитывающий профилактические меры. Консервативное лечение следует осуществлять с учетом следующих рекомендаций:
- Прежде всего накладывается строгий запрет на алкогольные напитки и курение.
- Обеспечивается панкреатическая диета с дробным частым питанием, исключением из меню жирной, острой, жареной пищи.
- Принимаются меры по купированию болевого синдрома в области живота. Вначале рекомендуются анальгетики (Парацетамол) и противовоспалительные препараты нестероидного типа (Трамадол).
- Назначение препаратов для нормализации секреторных функций. Рекомендуется микротаблетированный или мини-микросферический Панкреатин. При использовании ферментных средств следует одновременно принимать препараты, обеспечивающие блокирование продуцирования кислоты, а именно, H2-блокаторы или ингибиторы протонной помпы.
 Назначение препаратов (Панкреатин) для нормализации секреторных функций
Назначение препаратов (Панкреатин) для нормализации секреторных функций - Действенность консервативных методов лечения должна определяться по прибавке веса тела и уменьшения симптоматического проявления. Если возникают хотя бы малейшие сомнения в правильности лечебной схемы, то необходимо обеспечить проведение лабораторных и инструментальных исследований эффективности заместительной терапии с использованием ферментов.
- Положительный результат при заместительной терапии достигается только при правильном подборе дозировки. Она должна учитывать степень болезни, возраст больного и индивидуальные особенности организма.
- Для исключения психологического фактора и повышения эффективности анальгетиков рекомендуются трициклические антидепрессанты.
Важно! Если консервативное лечение не дает нужного эффекта, несмотря на все принимаемые меры, в т.ч. при увеличенной дозировке препарата, то врач-гастроэнтеролог совместно с хирургом принимает решение о необходимости оперативного лечения.
Хронический панкреатит имеет различные варианты патогенеза и клинического проявления. Для того чтобы облегчить диагностирование, разрабатываются рекомендации по оценке, классификации и лечению болезни.
Источник