Хронический панкреатит отсутствие аппетита
04 апреля 2011 г.
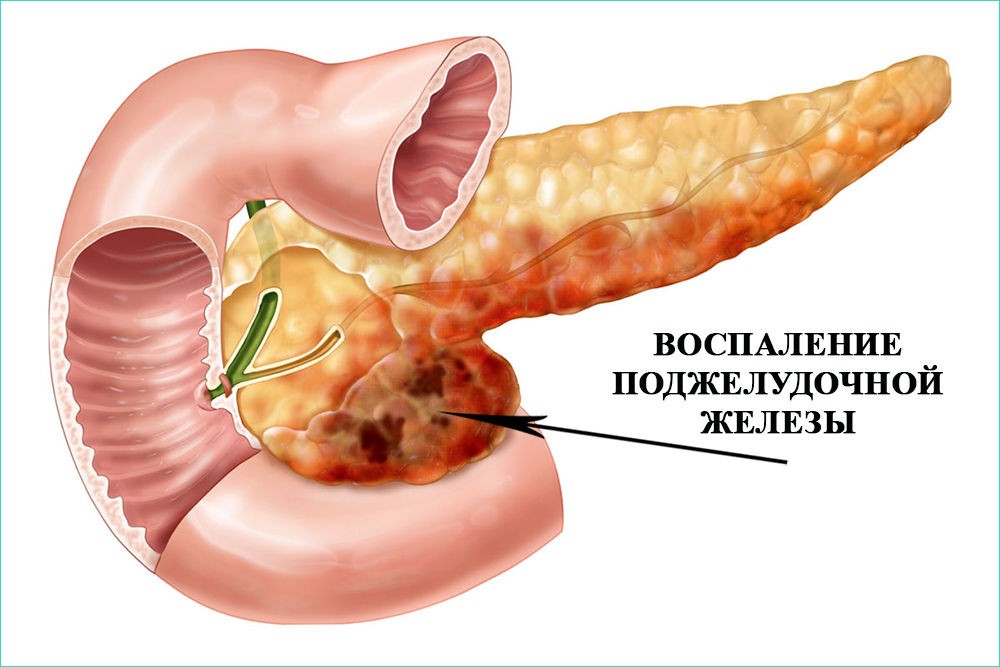
Хронический панкреатит – это прогрессирующее заболевание поджелудочной железы, которое во время обострения сопровождается признаками острого воспалительного процесса, развитием боли и диспепсией.
В результате заболевания часть клеток поджелудочной железы погибает и замещается соединительной тканью. Нарушения выработки пищеварительных ферментов поджелудочной железой ведут к плохому усвоению пищи, нарушается обмен веществ, вплоть до развития сахарного диабета.
Изменения, которые развиваются в поджелудочной железе, сохраняются и после обострения заболевания. За последние 30 лет в мире отмечен двукратный рост числа больных острым и хроническим панкреатитом.
Причины возникновения хронического панкреатита
- Поражения органов желудочно-кишечного тракта – билиарный тракт (желчные ходы и желчный пузырь), ЖКБ (желчнокаменная болезнь).
- Травмы поджелудочной железы, в том числе оперативные вмешательства.
- Поражение желудка и 12-перстной кишки.
- Сахарный диабет.
- Заболевания чревного ствола и его ветвей, питающих поджелудочную железу.
- Алкоголизм.
- Курение.
- Диета с повышенным содержанием жиров.
- Недоедание.
- Стойкое повышение содержания ионов кальция в крови.
- Муковисцидоз.
- Гипертриглицеридемия (повышенное содержание триглицеридов в плазме крови).
- Вирусные инфекции (паротит, гепатит В).
- Эндокринные заболевания (гиперпаратиреоз).
- Воздействие лекарственных средств (кортикостероиды, эстрогены, тиазидные диуретики, азатиоприн, цитостатики, тетрациклины, сульфаниламиды и др.).
Симптомы хронического панкреатита
- Боль в области живота (чаще в левом подреберье, реже – в правом, иногда с отдачей в спину, за грудину, лопатку), обычно возникает или усиливается через 40-60 минут после еды (особенно после обильной, острой, жирной, жареной), может усиливаться в положении лежа и ослабевать в положении сидя, при небольшом наклоне вперед.
- Ухудшение аппетита.
- Потеря веса.
- Отрыжка.
- Тошнота.
- Рвота.
- Вздутие и урчание живота.
- Диарея.
- Метеоризм.
Этапы заболевания хроническим панкреатитом
Хронический панкреатит отличается медленным течением. Начальный этап заболевания может составлять до 10 лет (в среднем 1-5 лет). В это время наиболее специфичным признаком хронического панкреатита является боль различной степени интенсивности в верхней части правой стороны живота, в эпигастральной области, в левом подреберье, гораздо реже – боли опоясывающего характера.
На среднем этапе развития хронического панкреатита (в среднем 5-10 лет) наблюдается не только боль, но и признаки внешнесекреторной недостаточности:
- Плохая переносимость жирной пищи, особенно жареной и копченой.
- Панкреатическая стеаторея (выделение с калом жира).
- Вздутие живота, коликообразная боль.
- Боли в костях, повышенная ломкость костей.
- Судорожные сокращения мышц (гиповитаминоз D).
- Нарушения в системе свертывания крови в виде кровоточивости (гиповитаминоз К).
- Повышение сухости кожи (гиповитаминоз А).
- Склонность к инфекциям.
- Снижение либидо, потенции (гиповитаминоз Е).
- Бледность кожных покровов.
- Одышка.
- Учащенное сердцебиение.
- Быстрая утомляемость, снижение работоспособности.
- Снижение массы тела.
Осложнения хронического панкреатита
В отсутствие лечения через 7-15 лет после начала заболевания активный патологический процесс стихает, наблюдается адаптация больного (в 2/3 случаев), у 1/3 больных могут развиться следующие осложнения:
- Панкреатическая протоковая гипертензия (повышение давления в просвете главного панкреатического протока).
- Кисты и псевдокисты поджелудочной железы.
- Холестаз (застой желчи).
- Инфекционные осложнения (воспалительные инфильтраты, гнойные холангиты, перитониты, септические состояния).
- Обструкция 12-перстной кишки.
- Тромбоз портальной и селезеночной вен.
- Подпеченочная портальная гипертензия.
- Кровотечения (эрозивный эзофагит, синдром Мэллори-Вейса, гастродуоденальные язвы).
- Выпотной плеврит.
- Панкреатический асцит.
- Гипогликемические кризы.
- Абдоминальный ишемический синдром.
Диагностика хронического панкреатита
- Общий анализ крови.
- Общий анализ мочи.
- Биохимический анализ крови с определением амилазы, липазы, эластазы в сыворотке крови.
- Копрограмма.
- Анализ крови на сахар или определение глюкозы в биохимическом анализе крови.
- УЗИ органов брюшной полости.
- МРТ или КТ поджелудочной железы.
- Ангиография.
- ФГДС.
Диета при хроническом панкреатите
В первые дни обострения назначают голод и минеральную воду, без газа. Далее больного переводят на щадящую диету. Прием пищи должен быть дробным – 4-5 раз в день. Ограничивается прием продуктов, способных стимулировать секрецию – жирных, кислых, молочных продуктов.
Запрещается употребление алкоголя, консервов, острой пищи, газированных напитков, кислых фруктов и ягод, соков. Из медикаментозной терапии используются препараты, снижающие панкреатическую секрецию и нормализующие моторику желудочно-кишечного тракта. Заместительная терапия (ферментативная) может назначаться пожизненно, в зависимости от степени тяжести воспаления поджелудочной железы.
Прогноз хронического панкреатита благоприятен при строгом соблюдении диеты, отказе от употребления алкоголя, адекватности терапии. Все это снижает частоту и выраженность обострений.
Лечение хронического панкреатита в ГУТА КЛИНИК
Осложнения хронического панкреатита очень серьезны, в связи с чем лечение хронического панкреатита рекомендовано проводить только в специализированных стационарах под наблюдением врача.
Лечение хронического панкреатита в ГУТА КЛИНИК основано на нескольких принципах: индивидуальная лечебная диета, купирование болевых синдромов, стабилизация функции поджелудочной железы. При необходимости применяются медикаментозные средства.
При тяжелых формах хронического панкреатита, рубцово-воспалительном стенозировании общего желчного и панкреатического протоков, абсцессе или кисте поджелудочной железы рекомендовано хирургическое лечение.
Гастроэнтерологи ГУТА КЛИНИК имеют большой опыт лечения хронических панкреатитов различных стадий и степеней сложности, являются членами профессиональных врачебных сообществ, используют самые передовые лечебные методики лечения хронического панкреатита, позволяющие нормализовать функцию поджелудочной железы и избавить пациента от приступов за сравнительно небольшой промежуток времени.
При условии строгого соблюдения рекомендаций лечащего врача мы гарантируем успешный прогноз лечения заболевания.
Гастроэнтерологи утверждают: лечение хронического панкреатита – в руках самого больного хроническим панкреатитом. Отказ от употребления алкоголя, желание скорректировать свой образ жизни и действительно избавиться от заболевания – залог выздоровления
Источник
Одни и те же симптомы могут быть признаками разных заболеваний, а болезнь может протекать не по учебнику. Не пытайтесь лечиться сами — посоветуйтесь с врачом.
Консервативная терапия панкреатита включает в себя комплекс мер. В основу терапии положены следующие принципы:
- соблюдение диеты;
- коррекция недостаточности поджелудочной железы;
- устранение болевого синдрома;
- предупреждение осложнений.
При лечении панкреатита необходимо исключить употребление алкоголя, прием лекарственных препаратов, способных оказывать повреждающее воздействие на поджелудочную железу (антибиотики, антидепрессанты, сульфаниламиды, диуретики – гипотиазид и фуросемид, непрямые антикоагулянты, индометацин, бруфен, парацетамол, глюкокортикоиды, эстрогены и многие другие). Чрезвычайно важно проводить лечение заболеваний желудочно-кишечного тракта и своевременную профилактику инфекционных заболеваний, вызывающих поражение поджелудочной железы (вирусных гепатитов В и С, эпидемического паротита).
Нарушения питания, такие как переедание, злоупотребление алкоголем, алиментарная белковая недостаточность, пищевая аллергия могут быть непосредственной причиной панкреатита.
Без применения диетотерапии трудно рассчитывать на достаточный лечебный эффект. Правильно организованное питание может предотвратить развитие осложнений, обострений болезни и ее прогрессирование.
Лечение обостренной формы панкреатита
При обострении панкреатита больные нуждаются в госпитализации с ежедневным в течение первой недели контролем параметров крови, водного баланса, числа лейкоцитов, уровня ферментов в сыворотке крови, кислотно-щелочного равновесия.
Подавление секреции поджелудочной железы является важнейшим мероприятием в лечении обострения панкреатита. С этой целью применяются следующие методы:
- холод на подложечную область;
- в первые 1–3 дня обострения панкреатита рекомендуются голод, прием щелочных растворов каждые 2 часа (например, щелочные минеральные воды);
- применение периферических М-холинолитиков (гастроцепин)
- назначение аналога соматостатина – сандостатина с целью уменьшения секреции поджелудочной железы, устранения болей в животе, снижения потребности в обезболивающих. Сандостатин назначается в дозе 100 мкг подкожно 1–3 раза в сутки (максимально до 600 мкг/сут) на срок от нескольких дней до нескольких недель;
- снижение кислотности желудочного содержимого для обеспечения функционального покоя поджелудочной железы. С этой целью применяют антацидные препараты, блокаторы Н2-гистаминовых рецепторов (циметидин), а также блокаторы «протоновой помпы» обкладочных клеток (омепразол);
- торможение функции поджелудочной железы: даларгин по 1 мл внутримышечно 2 раза в день в течение 22–24 дней; перспективным представляется применение перитола (по 4 мг 3 раза в день внутрь в течение 8–10 дней)
- ингибиторы ферментов применяются после определения индивидуальной переносимости препарата больным. Применяют следующие препараты: трасилол, контрикал, гордокс. Их вводят внутривенно одномоментно в 5% растворе глюкозы или капельно в изотоническом растворе натрия хлорида. Аллергические реакции на введение этих препаратов наблюдаются с частотой 10–12%;
- противомикробная терапия. Используется при обострении панкреатита, протекающем с повышением температуры, интоксикацией, а также для профилактики осложнений. Обычно применяются антибиотики широкого спектра действия – пенициллины или цефалоспорины (ампициллин, оксациллин, ампиокс, кефзол, клафоран и другие) в течение 5–7 дней в обычных суточных дозировках.
Недостаточность функции поджелудочной железы проявляется синдромом нарушенного кишечного всасывания. По современным представлениям данный синдром не проявляется при хроническом панкреатите до тех пор, пока секреция ферментов не снизится до 10% своего исходного потенциала. Лечение недостаточности поджелудочной железы сводится к назначению диеты и заместительной ферментной терапии. При этом доза ферментного препарата подбирается каждому больному индивидуально.
Основным критерием эффективности лечения является динамика количества жира в кале и массы тела больного. Обычно лечение начинают с 3-х таблеток до, после и во время основных приемов пищи. При тяжелых формах количество препарата может достигать 20 и более таблеток ежедневно. Ферментные препараты при хроническом панкреатите назначаются на очень длительное время, часто пожизненно. Возможно добиться снижения их дозы при соблюдении строгой диеты с ограничением жира и белка. Однако при расширении диеты дозы ферментных препаратов должны увеличиваться.
Физиотерапия оказывает болеутоляющий эффект и определенное противовоспалительное действие. Как правило, физиолечение применяется в фазе затихания обострения. Чаще всего применяются:
- электрофорез 5–10% раствора новокаина или даларгина
- диадинамические токи
- синусоидальные модулированные токи
В фазе ремиссии широко применяют бальнеотерапию в виде углекисло-сероводородных, углекисло-радоновых, углекислых, «жемчужных» или сульфидных ванн. Они принимаются при температуре 36–37°С, продолжительность – 10–15 минут, курс лечения – 8–10 процедур.
Санаторно-курортное лечение проводится в стадии компенсации вне обострения на курортах Ессентуки, Трускавец, Железноводск, а также в санаториях Республики Беларусь (Нарочь, Речица).
Источник
Если верить статистике, то в 97% случаев люди, страдающие этой патологией, в период обострения практически полностью теряют аппетит, чувствуют отвращение к пище.
Существует комплекс методик, которые были разработаны учеными специально для повышения аппетита при этой болезни. О них поговорим в данной статье.
Вам понадобятся:
соблюдение диеты;
белковые продукты;
прием витаминов;
настои и отвары;
1
Зачем нужна диета при панкреатите
Следствием панкреатита есть нарушение основных функций пищеварительной системы. Именно поэтому ни одно лекарство не поможет, если не соблюдать необходимый рацион. Врач, скорее всего, пропишет диету № 5. Ее основные правила:
- Регулярный сбалансированный прием пищи не менее 3 раз в день;
- небольшие порции;
- температура употребляемой еды средняя;
- блюда должны быть измельчены, чтобы не создавать трудности желудку;
- никакого фаст-фуда, жаренного, жирного, спиртного.
Данная диета будет эффективной при пониженном аппетите, ведь прием пищи не вызовет тошноту и боль. К тому же, кушать маленькими порциями намного легче.
2
Продукты с содержанием белка
Повышение желания кушать при панкреатите можно вызвать изменением баланса белков, жиров и углеводов в рационе.
Диетологи утверждают, что при низком уровне жира и углевода в пище, желудочно-кишечному тракту намного проще ее перерабатывать.
Больной будет чувствовать легкость и приливы энергии после приемов еды. В качестве рекомендованных продуктов можно использовать нежирное мясо (обычно курица), яичный белок, творог.
В рационе, кроме белка, разрешено оставить сложные углеводы. Употреблять их необходимо до обеда и в небольших количествах. Именно поэтому на завтрак принято кушать каши.
3
Витамины и минералы
Витамины и минералы – обязательная составляющая правильного питания. При панкреатите это особенно важно. Организму необходимы все питательные вещества для полноценного восстановления.
В связи с тем, что данное заболевание не позволяет пациентам кушать некоторые овощи и фрукты из-за большого содержания кислот, врачи часто прописывают комплексы витаминов: В1, В12, С, Е.
Нередко больному рекомендуют употреблять натуральный кефир и йогурт самостоятельно приготовленный на закваске. Это позволяет возобновить баланс микрофлоры кишечника.
4
Протеиновые коктейли
Повышать аппетит можно протеиновыми средствами, но с ними стоит быть предельно осторожными. Употребление некоторых белковых коктейлей может быть опасно.
Американскими учеными доказано, что в 30% данных препаратов присутствуют вещества, которые не перерабатываются поджелудочной железой.
Это значит, что коктейли могут вполне стать причинами панкреатита. Рекомендуем не экспериментировать с ними, а проконсультироваться с врачом.
5
Народные средства при панкреатите
Народная медицина нашла собственные методы борьбы с панкреатитом и его проявлениями.
Отвар ромашки
- Сушенные цветы ромашки
100 г - Кипяток
1 л
Настой употреблять три раза в день по 1 стакану перед едой.
Настой репешка
- Трава репешка
100 г - Вода
1 л
Траву залить водой и кипятить на слабом огне, чтобы средство упарилось на треть от первоначального объема. Принимать по 100-200 грамм дважды в день (утром и вечером).
Настой клевера лугового
- Цветы клевера
3 ст.л. - Кипяченная вода
1 ст.
Отвар кипятить на водяной бане 30 минут, процедить и долить воды до первоначального объема. Принимать 1 ст.л. 4-5 раз в день до приема пищи.
- Добавление в напитки имбиря.
- Добавление в блюда семя льна.
6
Правила приготовления блюд при воспалении
При панкреатите не стоит игнорировать основные правила по приготовлению блюд. Это позволит пище быть полезной, насыщенной витаминами и вызывать аппетит. Данные рекомендации следующие:
- Используйте пароварку или мультиварку. Тушенные/вареные продукты сохранят больше микроэлементов, и их употребление не будет нагрузкой для поджелудочной железы.
- Готовьте красочные блюда и подавайте их в привлекательной посуде. Никто не отказывается от красивой пищи.
- Не пересаливайте еду и не увлекайтесь специями. Острое будет раздражать стенки кишечника, а лишняя соль замедлит метаболизм.
- Не добавляйте масло в салат.
- Используйте молочные продукты с минимальным процентом жира.
Заключение
Заключение
Не забывайте, что человек, который отказывается от приема пищи, может не просто усугубить свой панкреатит, но и «в придачу» получить другие заболевания. Это грозит анорексией, психическими расстройствами на фоне недуг и даже гибелью. Не откладывайте данную проблему в долгий ящик.
Видео к материалу
Если вы увидели ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Источник
Хронический панкреатит слабость потеря аппетита
Причины возникновения слабости во время панкреатита
Каждое заболевание имеет свои особенности. Одни патологии проявляются болевыми ощущениями, другие способствуют повышению температуры, но есть и те, которые протекают с ярко выраженной слабостью. В частности, так происходит при панкреатите, особенно в его хронической форме.
Как правило, заболевание начинается резко, но, в то же время, не исключены случаи, когда острая фаза протекает вяло и болезнь выявляется уже тогда, когда в органе начались дистрофические изменения. Для того чтобы вовремя начать лечить патологию, нужно внимательно относиться к своему организму, а вот устранить слабость можно, только выяснив механизм ее возникновения.
Этиология патологии
При панкреатите характерным симптомом является боль. В хронической фазе больные особенно часто жалуются на повышенную утомляемость и снижение работоспособности. Особенно часто вялотекущая форма, проявляющаяся только слабостью, развивается в следующих случаях:
- злоупотребление алкоголем (встречается чаще у мужчин);
- патология желчного пузыря (свойственна женщинам);
- как осложнение при муковисцидозе (выявляется у детей);
- чрезмерное употребление лекарственных препаратов, в частности, Аспирина и Гипотиазида;
- выраженная белковая недостаточность;
- гормональные нарушения;
- инфекционные патологии;
- травмы.
Помимо перечисленного, панкреатит может развиться на фоне таких заболеваний, как гиперпаратиреоз, циркуляторные расстройства, а также после оперативных вмешательств.
Если при наличии данных патологий появилась нехарактерная для них слабость, не позволяющая выполнять привычные дела, следует обратиться к врачу и пройти обследование для исключения панкреатита.
При появлении того или иного симптома, важно выяснить, по какому принципу он развивается. Если при простуде и инфекционных заболеваниях слабость может появиться в результате повышения температуры, то при панкреатите ситуация выглядит немного иначе.
Патогенез симптоматики
При воспалении железы происходит повышенная выработка протеолитических ферментов. Это приводит к тому, что орган начинает саморазрушаться. В результате этого через мелкие сосуды в кровь впитывается некоторое количество ферментов, вызывая интоксикацию организма. Именно по этой причине помимо слабости у пациентов нередко появляются синюшные пятна, обусловленные скоплением фермента в слоях кожи.
Помимо этого, фермент негативно сказывается на работе почек и печени. Именно эти органы ответственны за выведение всех токсических веществ из организма и нарушение их работы также способствует развитию интоксикации, что проявляется снижением работоспособности.
Важно отметить и то, что при саморазрушении железы возникает выраженный отек. Это нарушает отток не только панкреатического сока, но и желчи. Соответственно, в кровь теперь попадают не только ферменты железы, но и элементы желчи, что усугубляет состояние пациента, вызывая все симптомы отравления, в том числе и слабость.
Особенно выражен этот симптом в том случае, если при панкреатите не соблюдается запрет на алкогольные напитки. Уже в результате приема напитка, эквивалентного 80 миллилитрам чистого спирта, возникает повышение скорости выработки фермента железы, причем с очень высоким содержанием бикарбонатов. Это, в свою очередь, приводит к формированию кальцинатов, которые закупоривают протоки. Также важно подчеркнуть и то, что под влиянием алкоголя повышается риск развития некроза тканей железы и последующего жирового перерождения.
У людей, злоупотребляющих алкоголем, слабость является практически единственным симптомом при панкреатите, так как патология развивается медленно.
Схожая ситуация возникает у пациентов с холециститами и дуоденитами. При воспалении этих органов происходит заброс секрета или желчи в протоки поджелудочной железы. Компоненты действуют раздражающе, вызывая ответную выработку ферментов железы. Кроме того, при таком течении клиника, как правило, неярко выраженная и снижение работоспособности является единственной жалобой. Но при обследовании выявляются камни в желчном пузыре, стенозированные участки и псевдокисты. Также могут появиться участки фиброзного перерождения в железе.
Вирусы и травмы
Отдельно можно рассмотреть механизм появления слабости на фоне вирусной патологии или после перенесенных травм. В первом случае вирусное заболевание протекает со своей клиникой и если его правильно лечить, оно полностью устраняется. Но проблема в том, что вирусы очень часто действуют поражающе на панкреоциты. При этом никаких характерных симптомов не появляется, но процесс формирования фиброзного перерождения уже запущен.
Схожая ситуация возникает при врожденных патологиях, в частности, при микротромбозах, гиперлипидемии и так далее. Патологии протекают с формированием тромбов в протоках железы. Подобная клиника с выраженной слабостью и нарушением оттока панкреатического сока может развиться в результате длительного применения контрацептивных средств.
В то же время, при панкреатите, развивающемся на фоне иных патологий, мало шансов на прогрессирование, так как пациент проводит лечение основного заболевания, препараты которого оказывают влияние и на состояние железы. Совершенно иначе выглядит ситуация при травмах. Как правило, после удара в живот или падения с высоты исключаются разрывы внутренних органов и переломы. При их отсутствии пациент получает симптоматическое лечение и отправляется на реабилитацию в домашних условиях. Но может оказаться и так, что через 3-4 дня на фоне нормализации состояния появляется выраженная слабость. Она может быть связана именно с нарушениями, возникающими при панкреатите.
Дело в том, что в результате травмы может нарушиться проходимость Вирсунгова протока. Это приводит к нарушению оттока фермента. Патология при этом развивается медленно, так как воспалительный процесс охватывает определенный участок, а не всю железу.
Устранение слабости
Для того чтобы нормализовать свое состояние, важно провести полноценное лечение при панкреатите. Для подбора препаратов необходимо устранить причину появления заболевания. В связи с этим назначаются дополнительные виды обследования.
У пациентов с вялотекущим воспалением могут быть следующие признаки, указывающие на панкреатит:
- слабая болезненность при пальпации живота;
- выраженная слабость и снижение работоспособности;
- отсутствие аппетита;
- периодическая тошнота после приема пищи.
Уже при наличии этих признаков нужно провести инструментальное обследование, в результате которого чаще определяются участки фиброзного перерождения, некроз тканей, инфильтраты и стенозы. Соответственно, лечение будет подбираться исходя из результатов, полученных при обследовании пациента. В то же время, не стоит ожидать улучшения самочувствия сразу после начала лечения. Чтобы слабость больше не беспокоила, нужно полностью восстановить орган и нормализовать его функцию.
Как справиться с усталостью и слабостью — это можно узнать в видео ниже:
peptic.ru
Ссылки по теме:
Нет аппетита народные средства . Что нужно есть если нет аппетита . Есть хочется но нет аппетита . Что может означать когда слабость и нет аппетита . Лекарство для повышения аппетита для взрослых .
Источник