Хронический панкреатит описание микропрепарата
| Алгоритм и примеры описания микропрепаратов поджелудочной железы. |
1. Состояние кровенаполнения (очаговое или диффузное венозно-капиллярное полнокровие, умеренное кровенаполнение, слабое кровенаполнение, неравномерное кровенаполнение), нарушения реологических свойств крови (эритростазы с диапедезными микрогеморрагиями, лейкостазы, разделение крови на плазму и форменные элементы, плазмостазы). Состояние сосудистых стенок (не изменены, утолщены за счёт склероза, гиалиноза, плазматического пропитывания).
2. Наличие отёка стромы, кровоизлияний, характеристика последних (диапедезные, деструктивные, диапедезно-деструктивные, мелко-, средне- и крупноочаговые, сливающиеся друг с другом, цвет, наличие и степень выраженности гемолиза эритроцитов, клеточная реакция в виде реактивного лейкоцитоза, макрофагальной реакции, пролиферации фибробластов).
3. Склероз (очаговый, сетчатый, очагово-диффузный, распространённый фиброз с очагами круглоклеточной инфильтрации).
4. Очаги некроза железистой ткани, клеточная реакция.
5. Очаги липоматоза железы (мелкие, средней величины, крупные, сливающиеся друг с другом).
6. Состояние инсулярных островков Лангерганса (средней величины, мелкие в состоянии атрофии, крупные, с признаками гиперплазии, с отёком стромы, в небольшом, умеренном и большом количестве на площади изученных срезов).
7. Состояние протоков (стенки не изменены или утолщены за счёт склероза, острого гнойного или продуктивного воспаления, в состоянии дистонии, спазма, перидуктальный склероз). Содержимое просветов протоков (слущенный эпителий, бледно-розовое гомогенное содержимое, уплотнённое насыщенно-розовое содержимое, гнойный экссудат и др.).
8. Патологические состояния (опухоли и др.).
Пример№1.
ПОДЖЕЛУДОЧНАЯ ЖЕЛЕЗА (1объект) — резко выраженное диффузное венозно-капиллярное полнокровие, эритростазы, диапедезные микрогеморрагии и мелкоочаговые диапедезно-деструктивные кровоизлияния насыщенно-красного цвета, с небольшим количеством лейкоцитов. В отдельных сосудах разделение крови на плазму и форменные элементы, плазмостазы. Строение железистой ткани не нарушено. Отдельные протоки в состоянии нерезкого спазма, стенки их не изменены. Инсулярные островки Лангерганса в данных срезах не представлены.
Пример№2.
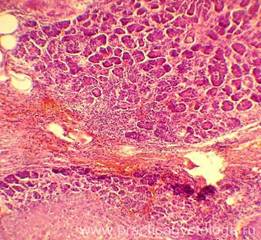
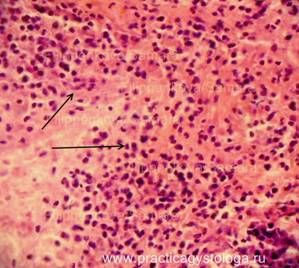
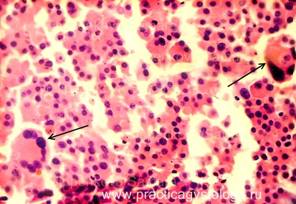
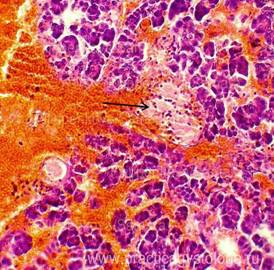
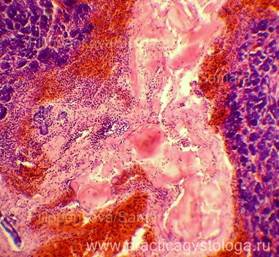
ПОДЖЕЛУДОЧНАЯ ЖЕЛЕЗА (1объект, в анамнезе сахарный диабет 1 типа, тяжёлое течение) —очагово-диффузное венозно-капиллярное полнокровие. Слабо-умеренный отёк стромы. Выраженный диффузный склероз типа, с очаговым слабым-умеренным продуктивным воспалением. Средне- и крупноочаговый липоматоз железы. Умеренно выраженный перидуктальный склероз, стенки протоков со слабым-умеренным склерозом, диффузным слабо-умеренным продуктивным воспалением. Инсулярные островки Лангерганса в состоянии атрофии различной степени выраженности, в умеренном количестве на площади изученных срезов. Немногочисленные островки Лангерганса резко увеличены в размерах за счёт гиперплазии. Картина хронического склерозирующего панкреатита.
|
|
Рис. 1, 2. Картина хронического склерозирующего панкреатита. Выраженная гиперплазия ряда инсулярных островков Лангерганса (стрелки). Окраска: гематоксилин и эозин. Увеличение х100 и х250. | |
Пример№3.
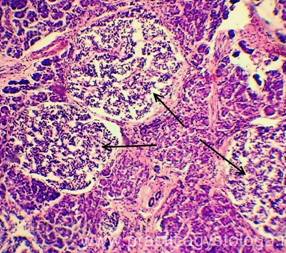
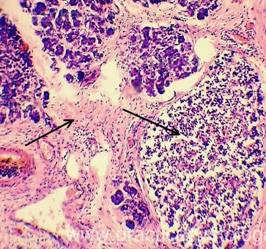
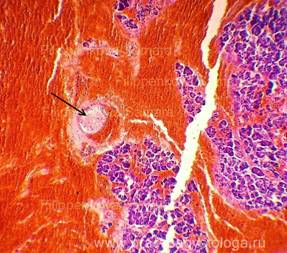
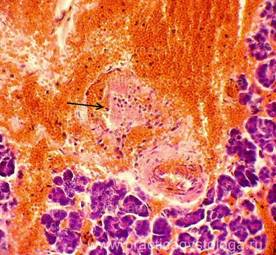
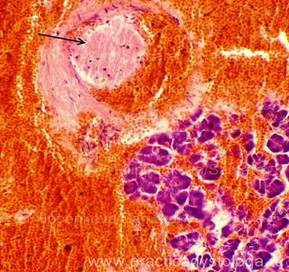
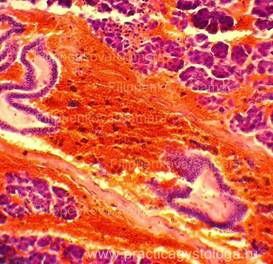
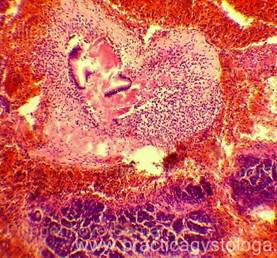
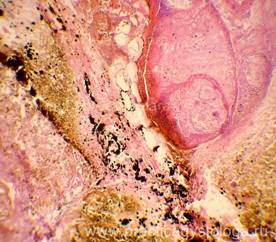
ПОДЖЕЛУДОЧНАЯ ЖЕЛЕЗА (1объект) — неравномерное кровенаполнение сосудов (участки слабого кровенаполнения граничат с очагами выраженного венозно-капиллярного полнокровия с эритростазами, внутрисосудистым лейкоцитозом, диапедезными микрогеморрагиями). Стенки отдельных сосудов слабо и умеренно утолщены за счёт слабого и умеренного склероза, в состоянии дистонии. Резко выраженный диффузный отёк стромы. Умеренно выраженный сетчатый склероз с диффузно расположенными небольшими очагами слабой и умеренной круглоклеточной инфильтрации. В ряде полей зрения расположены средней величины очаги некроза ткани железы с выраженной перифокальной лейкоцитарной инфильтрацией. Инсулярные островки Лангерганса средней величины и с признаками слабой-умеренной их гиперплазии. Картина обострения хронического склерозирующего панкреатита в виде очагового острого гнойно-некротического воспаления.
|
|
Рис. 3, 4. Картина очагового острого гнойно-некротического панкреатита. На фоне сетчатого склероза, выраженного отёка стромы очаги некроза ткани железы с выраженной лейкоцитарной инфильтрацией (стрелки). Окраска: гематоксилин и эозин. Увеличение х100 и х250. | |
Пример№4.
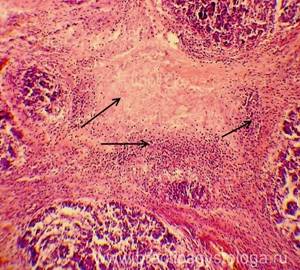
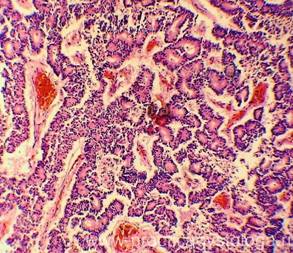
ПОДЖЕЛУДОЧНАЯ ЖЕЛЕЗА (1объект) — преобладает неравномерно выраженное венозно-капиллярное полнокровие, эритростазы. Стенки ряда сосудов со слабым и умеренным склерозом, в состоянии дистонии, нерезкого спазма. На большей площади срезов разрастание атипичной ткани с гистологической картиной аденокарциномы инфильтрирующего типа роста. На фоне неравномерно выраженной стромы, её отёка расположено большое количество мелких желёз с полиморфизмом клеток, наличием гигантских многоядерных уродливых клеток. В просветах ряда железистых структур — бледно-розовое гомогенное содержимое. Немногочисленные мелкие очаги некроза опухолевой ткани со слабой и умеренной реактивной лейкоцитарной инфильтрацией.
|
|
Рис. 5, 6. Аденокарцинома поджелудочной железы. Окраска: гематоксилин и эозин. Увеличение х100. | |
|
|
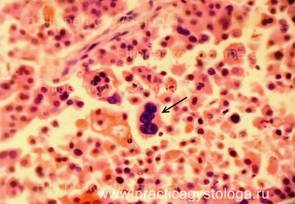
Рис. 7, 8. Уродливые гигантские многоядерные клетки в толще аденокарциномы поджелудочной железы (стрелки). Окраска: гематоксилин и эозин. Увеличение х400. | |
|
|
|
|
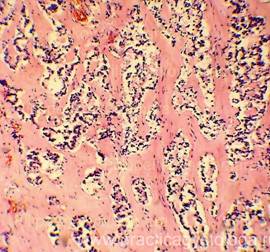
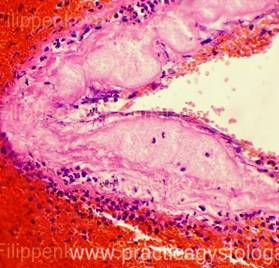
Рис. 9-14. Распространенные деструктивные кровоизлияния в ткани поджелудочной железы на фоне выраженного отёка её стромы. Кровоизлияния тёмно-красного цвета, с неравномерным частичным гемолизом эритроцитов, очаговым лейкоцитозом, включениями рыхлого фибрина с расположением лейкоцитов по ходу его нитей, свежими внутрипросветными тромбами, фибриноидным некрозом стенок отдельных сосудов. Окраска: гематоксилин и эозин. Увеличение х100, х250, х400. | |
|
|
|
|
| Рис. 15-17. Картина панкреонекроза. Некроз, распространенные диапедезно-деструктивные кровоизлияния, выраженная очагово-диффузная лейкоцитарная инфильтрация в толще железистой ткани. В прсветах протоков уплотнённое содержимое. Окраска: гематоксилин и эозин. Увеличение х100, х250 |
Источник
.
Острый панкреатит — Острое,
как правило, асептическое воспаление
поджелудочной железы,
часто приводящее к некрозу ацинарной
ткани и окружающей
жировой
клетчатки.
Причины
острого панкреатита: желчнокаменная
болезнь
и алкоголизм
(вызывают
более 80% всех
случаев заболевания), инфекционные,
лекарственные
и травматические факторы.
При
желчнокаменной болезни основное значение
имеки закупорка камнем панкреатического
протока на уровне фатерова соска,
периампулярное воспаление и/или
продолжительный спазм сфинктера. Это
вызывает застой панкреатическою сока
и, как правило восходящее
инфицирование протока.
Закупорка фатерова
соска вызывает заброс жёлчи в
панкреатический проток.
Происходит разрыв
тонких стенок мелких панкреатических
протоков, активированный секрет попадает
в паренхиму железы, вызывая
её
самопереваривание, геморрагии и
сгеатонекроз. При
повреждении
ацинарных клеток под действием цитокиназы
происходит активация трипсина,
химотрипсина,
фосфолипазы А, липазы,
калликреина, усиливающих разрушение
ткани железы. Алкоголь стимулирует
секрецию поджелудочного сока, одновременно
вызывая спазм сфинктера.
Формы острого
панкреатита
Интерстициальный
(межуточный).
Характерны серозное воспаление
(серозный панкреатит) и отёк
железы, расширение меж- ацинарных
пространств, незначительная
лейкоцитарная инфильтрация.
Ацинарные клетки в основном сохранены.Геморрагический
с геморрагическим пропитыванием
некротизи- рованных участков железы.Некротический
(панкреонекроз).
При панкреонекрозе
железа увеличена в размерах, с участками
жировых некрозов, пропитанных кровью.
Микроскопически виден выраженный
диффузный лейкоцитарный инфильтрат,
разрушение многих ацинарных клеток.
Выраженные изменения происходят в
окружающих железу тканях — некроз
забрюшинной жировой клетчатки и большого
сальника.
Клиническая
картина острого панкреатита.
Характерны боли в верхних отделах
живота, иногда опоясывающие, интоксикация
(тошнота, рвота, диарея, повышение
температуры), резкое повышение активности
в плазме крови амилазы и липазы,
гипергликемия, лейкоцитоз, метаболический
ацидоз. Часто бывает гипокальциемия. У
60% больных панкреатит протекает в лёгкой
(серозной) форме. В тяжёлых случаях
(геморрагический панкреатит, панкреонекроз)
развиваются грубые изменения в окружающей
жировой клетчатке, сальнике и перитонит
(фибринозный, а затем гнойный). Возможен
коллапс из-за поступления в кровь
продуктов аутолиза поджелудочной
железы (прежде всего кининов), что
заканчивается летальным исходом
почти у половины больных.
Осложнения
острого панкреатита:
перитонит (асептический, а затем
бактериальный), шок, вызванный
интоксикацией, острая почечная
недостаточность, респираторный
дистресс-синдром, образование абсцессов
и псевдокист поджелудочной железы.
При присоединении кишечной инфекции
возможно развитие гнойного воспаления
поджелудочной железы.
119. Понятие о «хирургических болезнях» брюшной полости. Перитонит.
.
В хирургической практике к воспалительным
заболеваниям органов брюшной полости
относятся заболевания, объединяющиеся
в симптомокомплекс. Острый живот. Этим
термином обозначают
клинический
симптомокомплекс, развивающийся при
повреждениях и острых заболеваниях
органов брюшной полости при которых
требуется или может потребоваться
срочная хирургическая помощь.
Классификация:
выделяют 2 группы воспалительных
заболеваний органов брюшной полости.
В основе синдрома
острого живота чаще всего лежит патология,
требующая экстренного хирургического
лечения и эти заболевания составляют
первую группу:
перитонит;
непроходимость
кишечная;
кровотечение в
брюшную полость;
нарушение
кровоснабжения органов брюшной полости
Вторую группу
воспалительных заболеваний органов
брюшной полости составляют заболевания,
не требующие хирургического лечения:
острый и
хронический гепатит;
цирроз печени;
мезаденит;
абдоминальная
ангина.
Перитонит,
или
воспаление брюшины, нередко осложняет
болезни органов пищеварения: прободение
язвы желудка или двенадцатиперстной
кишки, язвы кишечника при брюшном тифе,
неспецифический язвенный колит,
дизентерию; он встречается как осложнение
при аппендиците, болезнях печени,
холецистите, остром панкреатите и др.
Перитонит
может быть ограничен тем или иным отделом
брюшной полости — ограниченный
перитонит или
быть распространенным — разлитой
перитонит. Чаще
это острый
экссудативный перитонит,
иногда он может быть каловым,
желчным. Висцеральная
и париетальная брюшина при этом резко
гиперемирована, с участками кровоизлияний,
между кишечными петлями видны скопления
экссудата, который как бы склеивает
петли.. Стенка кишечника дряблая, легко
рвется, в просвете имеется много жидкого
содержимого и газов.
При
разлитом перитоните организация гнойного
экссудата сопровождается образованием
осумкованных межкишечных скоплений
гноя — «абсцессов»; при ограниченном
перитоните в области диафрагмы появляется
поддиафрагмальный «абсцесс». В исходе
фибринозного перитонита образуются
спайки в брюшной полости, в ряде случаев
развивается хронический
слипчивый перитонит (спаечная
болезнь), что ведет к кишечной
непроходимости.
Иногда
хронический
перитонит возникает
«первично». Обычно он ограниченный:
перигастрит
при язвенной
болезни желудка, периметрит
и перисальпингит
после родов
или при длительно текущей инфекции
(гонорея),перихолецистит
при калькулезе
желчного пузыря, периаппендицит
без клинических
проявлений аппендицита в анамнезе. В
таких случаях обычно на ограниченном
участке брюшины появляется склероз,
образуются спайки, нередко нарушающие
функцию органов брюшной полости.
Соседние файлы в папке К экзамену
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Прижизненное морфологическое исследование ПЖ (биопсию) выполняют редко, что связано с трудностью забора материала, обусловленной глубоким забрюшинным расположением органа, опасностью его травматизации, сопровождающейся активацией ферментов и угрозой развития острого посттравматического панкреатита. Возможно проведение пункционной биопсии ПЖ под контролем УЗИ или КТ. В большинстве случаев её выполняют для дифференциальной диагностики индуративных панкреатитов и очагового поражения ПЖ (опухоли, паразитарное поражение, туберкулёз, очаговая форма аутоиммунного панкреатита и др.).
Разработаны критерии определения тяжести ХП по результатам УЗИ, КТ, ЭРХПГ, позволяющие с достаточной точностью определить выраженность структурных нарушений. При ОП риск от выполнения инвазивного вмешательства (пункции) значительно превышает диагностическую значимость морфологического исследования, особенно если принять во внимание высокую точность современных методов визуализации ПЖ и весь арсенал современных биохимических методов исследования (диагностика феномена уклонения ферментов в кровь, определения уровня экспрессии цитокинов и др.), позволяющих достоверно диагностировать ОП.
Необходимо отметить, что в большинстве случаев выполняют тонкоигольную биопсию ПЖ, позволяющую провести только цитологическое исследование, т.е. получить отдельные группы клеток, что неактуально для диагностики панкреатитов. Пункция ПЖ толстой иглой, позволяющая осуществить забор значительного количества материала для гистологического исследования, чрезвычайно травматична и грозит серьёзными осложнениями (деструктивный постманипуляционный панкреатит). Именно поэтому в настоящее время считают, что прямых показаний к проведению пункции ПЖ у больных панкреатитами нет.
Прижизненное морфологическое исследование проводят во всех случаях после резекции ПЖ, панкреатэктомии и открытой биопсии ПЖ. Подавляющее большинство исследований, посвященных изучению патоморфологии панкреатитов, выполнено на аутопсий ном материале.
Острый панкреатит
Первое систематическое описание морфологии ОП было сделано R. Fitz ешё в 1889 г. Спустя семь лет Н. Chiari выдвинул предположение, состоящее в оценке ОП как процесса самопереваривания.
При ОП возникают изменения в структуре ацинарных клеток и нарушение их функции, развивается острая местная и системная воспалительная реакция. Основой патоморфологических изменений при ОП считают повреждение ацинарных клеток, в результате которого возникает интерстициальный отёк. При этом ПЖ увеличивается в размерах, могут возникать небольшие зоны очагового некроза, располагающиеся как в самом органе, так и вокруг него (в забрюшинной клетчатке).
Острая воспалительная реакция прогрессирует достаточно быстро (в течение нескольких минут). Начальный иммунный клеточный ответ характеризуется периваскулярной полиморфноклеточной инфильтрацией в ПЖ. В течение часа начинается прогрессирующая миграция мононуклеарных лейкоцитов (включая макрофаги и лимфоциты) в очаг воспаления. Радикалы кислорода и другие вещества, выделяемые фагоцитами, усугубляют повреждения, воздействуя, в частности, на эндотелиальные клетки капилляров ПЖ. В результате увеличивается проницаемость сосудов, что облегчает доступ циркулирующим форменным элементам крови (нейтрофилам, моноцитам, тромбоцитам) и различным гуморальным факторам (например, компонентам комплемента и цитокинам) к микроокружению ацинарных клеток.
Микроскопически отёк может быть как интерлобулярным, так и интралобулярным. Скопления ацинарных клеток выглядят рассредоточенными и разделёнными прослойками сравнительно редкой соединительнотканной матрицы (см. рис. 4-1). Хотя ОП в большинстве случаев завершается благоприятно для больного и морфологически характеризуется только отёком, в 5—10% случаев он прогрессирует до панкреонекроза — необратимого локального процесса, в ряде случаев сопровождающегося полиорганной недостаточностью.

Рис. 4—1. Гистологические изменения при остром панкреатите (микрофотограмма): а — перидуктальная воспалительная реакция; б — воспаление ограничено периметром долек, видны небольшие очаги некроза
В этом случае возникает длительная нетрудоспособность, высока частота летальных исходов. Гистологически обнаруживают обширные некрозы паренхимы, зоны микроабсцессов, тромбоз в микрососудистом русле, очаговые кровоизлияния (см. рис. 4-2). Все указанные нарушения, как правило, прогрессируют из первичных отёчных изменений.

Рис. 4—2. Гистологические изменения при остром деструктивном панкреатите (микрофотограмма): а — панлобулярный некроз; б — острый геморрагический панкреатит; экзокринная ткань поджелудочной железы (слева) в значительной степени сохранена, в то время как прилежащая жировая ткань (в центре и справа) распадается, при этом видны только клеточные остатки и кровоизлияние. Некротизированный жир имеет сильное сродство к кальцию, который быстро откладывается в нём; базофилия некротизированной ткани (внизу) — показатель наличия кальция
При прогрессирующем ОП деструктивно-воспалительные изменения обнаруживают не только в ПЖ (собственно панкреатит), но и в забрюшинной клетчатке (парапанкреатит), брюшине (перитонит) и её связках (лигаментит), большом и малом сальнике (оментит), сальниковой сумке (оментобурсит), жировых подвесках толстой кишки (эпиплоит). Нередко панкреатические ферменты повреждают жёлчный пузырь, в результате чего возникает ферментативный острый холецистит.
В развитии морфологических изменений при прогрессирующем ОП выделяют четыре периода и восемь фаз (табл. 4-1). Начальными считают периоды альтерации паренхимы ПЖ с возможным формированием очагов некроза, что выражается интенсивной экссудацией в интерстиций органа, забрюшинное клеточное пространство (иногда с геморрагическим пропитыванием) и полость брюшины. Во втором периоде происходит тромбирование сосудов ПЖ и забрюшинной клетчатки с резким ослаблением и прекращением экссудации. Завершающая фаза второго периода морфологических изменений при ОП — образование некрозов и их эволюция.
Таблица 4-1. Периоды тканевой деструкции при остром панкреатите

За периодом образования очагов некрозов следует период реактивных изменений в них, приводящих к развитию перифокального воспаления. В его первой фазе наблюдают воспалительный отёк и инфильтрацию, а в последующих — ферментативное расплавление, инфильтрацию и секвестрацию некротизированных тканей. Присоединение эндогенной или экзогенной инфекции при неоправданных ранних хирургических вмешательствах на повреждённой ПЖ превращает зоны повреждения в очаги гнойно-гнилостного расплавления (нагноение клетчаточных пространств) и секвестрации. Если альтерация ПЖ и возникает в этих обстоятельствах, то её считают вторичной.
В периоде репарации структура паренхимы и функция ПЖ могут восстановиться полностью (отёчный панкреатит) либо частично, с формированием рецидивирующего панкреатита, свищей, псевдокист ПЖ или сочетанием этих изменений (см. рис. 4-3). В последнем случае возможно развитие функциональных нарушений

Рис. 4—3. Псевдокиста поджелудочной железы, возникшая в исходе острого панкреатита (фотография при лапаротомии): округлая полость с геморрагическим содержимым
В соответствии с клинико-морфологической классификацией выделяют различные морфологические формы ОП.
• Интерстициальный ОП:
— серозный;
— серозно-геморрагический.
• Некротический ОП:
— преимущественно жировой;
— преимущественно геморрагический.
• Гнойно-некротический ОП.
Указанные морфологические формы могут последовательно переходить друг в друга.
Под влиянием благоприятных факторов (например, раннего полноценного лечения уже на догоспитальном этапе) развитие морфологических изменений может остановиться на ранней стадии отёка и интерстициального ОП. При некротическом ОП в ранние сроки в ПЖ обнаруживают смешанный некроз с преобладанием геморрагического или жирового компонента (см. рис. 4-4). Происходит достаточно быстрая резорбция геморрагического компонента некроза.

Рис. 4—4. Смешанный панкреонекроз с преобладанием геморрагического компонента (макропрепарат): обширные зоны некроза паренхимы, фокусы кровоизлияний и небольшие очаги стеатонекроза
На поздних сроках обнаруживают преимущественно жировой некроз, который в асептических условиях рассасывается очень медленно. Эффективное лечение может предупредить переход некротической формы в гнойно-некротическую (наиболее опасную) и обеспечить быстрое наступление периода реституции.
Паренхиматозный некроз, характеризующийся преимущественным поражением ацинарных клеток, относят к разряду колликвационного. Обычно он протекает с выраженными геморрагическими изменениями не только в ПЖ и забрюшинной клетчатке, но и в отдалённых отделах брюшной полости. Некротизированные ткани при такой форме некроза быстро расплавляются, образуя гноевидную серую массу с большим содержанием протеолитических ферментов.
Жировой некроз (стеатонекроз) вызывает фосфолипаза. Чаще всего он возникает в условиях лимфостаза, нарастающего по мерс развития альтерации в ПЖ. Его обнаруживают как в самой ПЖ, так и в тканях, содержащих большое количество клетчатки, чаще — в забрюшинном пространстве и большом сальнике (см. рис. 4-5). Стеатонекроз, относящийся к разряду коагуляционного (сухого) некроза, вызывает резкую перифокальную воспалительную реакцию. В отличие от кровоизлияний стеатонекрозы рассасываются медленно, в местах их локализации образуются мелкие или крупные перифокальные инфильтраты. Массивные жировые некрозы могут вызывать реактивный асептический перитонит.

Рис. 4—5. Жировой некроз при остром панкреатите (макропрепарат при аутопсии): а — большие зоны некроза, захватывающие сальник и хвост поджелудочной железы; б — множественные просовидные фокусы стеатонекроза на брыжейке и сальнике
При тяжёлом течении прогрессирующего ОП наблюдают признаки системного воспалительного ответа или синдрома множественных органных дисфункций. Возникают панкреатогенные поражения сердца, лёгких, печени, почек и других органов.
Маев И.В., Кучерявый Ю.А.
Опубликовал Константин Моканов
Источник