Хронический панкреатит обострение формулировка диагноза
1. Хронический панкреатит алкогольной этиологии, интерстициально-отечный, болевой вариант, часто рецидивирующий, осложненный тромбозом селезеночной вены и синдромом портальной гипертензии, фаза обострения. Панкреатогенный сахарный диабет, декомпенсация.
2. Хронический панкреатит дисметаболический, фиброзно-склеротический, латентный вариант, персистирующий, фаза ремиссии.
3. Хронический панкреатит билиарнозависимый, псевдотуморозный, болевой вариант, редко рецидивирующий, осложненный нарушением оттока желчи, фаза обострения.
Лечение ХП.Принципиально можно разграничить лечение ХП при обострении и лечение в межприступный период (период ремиссии). При обострении основные направления лечения включают борьбу с болью, диспепсией и осложнениями, в ремиссию — проводится заместительная терапия.
Лечение в период обострения. Основные направления борьбы с болью: 1) снижение секреции ПЖ; 2) неспецифическое обезболивание; 3) снижение спазмов в выводящей системе.
Снижение секреции поджелудочной железы.
Голодание: чем сильнее обострение (боль), тем длительнее период голодания. Больной переводится на парентеральное питание. Пероральное питание разрешается с 3-7 дня, когда уменьшаются боль и резистентность живота, восстанавливается перистальтика кишечника и появляется чувство голода. Назначается дробное частое питание (каждые 3 часа), с ограничением жиров (менее 60 г/сутки). Затем больной постепенно расширяет диету.
Холод на область проекции ПЖ незначительно снижает ее секрецию. Только простота и дешевизна метода объясняет сохранение его популярности.
Соматостатин (октреотид, сандостатин) – современное эффективное средство, резко снижающее секрецию ПЖ (уменьшает стимулированную секрецию ПЖ путем прямого воздействия на эндокринную ткань и уменьшения высвобождения секретина и панкреозимина). Соматостатин вводится подкожно по 100 мкг 3 раза в день первые пять дней, лечение можно продолжить и далее.
Кислотоснижающие препараты. Соляная кислота желудка при взаимодействии с клетками 12-перстной кишки стимулирует выработку последними холецистокинина и панкреозимина. Используются блокаторы Н2-гистаминовых рецепторов и блокаторы протонной помпы (в/в фамотидин 20 мг каждые 20 часов или омепразол 40 мг на 100 мл физраствора или 5% глюкозы каждые 12 часов). В последующем рекомендован переход на пероральный прием препаратов (фамотидин 20 мг 2 раза в день или омепразол, эзомепразол, рабепразол 20 мг или пантопразол 40 мг, лансопразол 30 мг 2 раза в день — до 2-3 недель).
Ферментные препараты уменьшают выработку секрета ПЖ по типу «обратной связи», взаимодействуя с рецепторами 12-перстной кишки. Для этого на 2-5 день лечения, при стихании обострения и при переходе на пероральное питание, назначаются ферментные препараты («простые» препараты панкреатина, без кислотоустойчивого покрытия — Мезим-форте, панкреатин и т.д.), под прикрытием антисекреторных препаратов. Основными действующими ферментами являются протеазы (трипсин). При обострении хронического панкреатита категорически запрещается принимать ферментные препараты, содержащие компоненты желчи (такие, как Фестал, Дигестал, Энзистал).
Неспецифическое обезболивание и спазмолитическая терапия. При интенсивных болях применяются наркотические анальгетики: промедол (1 % раствор — 1-2 мл п/к, в/м, осторожно — в/в). Традиционно для лечения хронического панкреатита не рекомендуется использование морфина (опасность спазма сфинктера Одди). Другие обезболивающие препараты (и их комбинации), также используемые для купирования боли при ХП: анальгин 50% -2 мл с 2 мл 2% папаверином, или 5 мл баралгина (в/в или в/м); новокаин 0, 5% 50 мл (или 100 мл 0,25% раствора) в/в; атропин 0,1% 1 мл 2-3 раза в день п/к; можно использовать внутрь по 8-10 капель 3 р/д.; эуфиллин 2,4% 10 мл на 10 мл физ-ра в/в (уменьшение спазмирования сфинктера Одди); нитровазодилятаторы (амилнитрит, нитроглицерин, моночинкве) также снижают спазм сфинктера Одди.
В отечественной медицине широко популярны так называемые «смеси», или «литические коктейли». В западной медицине подобный подход имеет ограниченное применение, так как целесообразность и эффективность комбинации лекарств в основном отражают эмпирический подход, являются проявлением полипрагмазии и не исследованы в рамках доказательной медицины. Ниже указаны некоторые лекарственные «коктейли»:
1) Новокаин 0,25% — 100 мл, атропина сульфат 0,1% — 2мл, контрикал 30 000-40 000 ЕД, эуфиллин 2,4% 10 мл, аскорбиновая кислота 5% — 6 мл, вит. В6 5% — 2 мл, кокарбоксилаза 100 мг на растворе натрия хлорида (0,9 %-400 мл) внутривенно капельно.
2) Папаверин 2% -2-4мл, баралгин 5 мл, димедрол 1% -1-2 мл, магния сульфат 25% — 5 мл, аскорбиновая кислота 5% — 5 мл, новокаин 0,5% — 20-50 мл на растворе натрия хлорида (0,9 % 400 мл) внутривенно капельно.
Дополнительными мерами по уменьшению болей являются абсолютный отказ от алкоголя, прием амитриптилина (или других антидепрессантов), даларгина (5-6 мг/сут), чрезкожная электростимуляция нервов, интраплевральная аналгезия, блокада чревного сплетения стероидами или алкоголем (эффект последнего метода сохраняется до нескольких месяцев). Перспективным представляется применение антагонистов холецистокинина-панкреозимина (локсиглумид). В некоторых случаях используются оперативные методы или малоинвазивные вмешательства под УЗ-контролем.
При наличии мучительных болей в области солнечного сплетения обычно подозревается присоединение солярита. Для лечения солярита возможно применение ганглерона (1,5% — 1-2 мл), бензогексония (2% — 1-1,5 мл), в последующем — кватерона 20 мг 3 р/д (после приема медикаментов пациенту рекомендуется находиться 2 часа в горизонтальном положении во избежание ортостатической гипотонии).
Подавление активности антиферментных препаратов. В отечественной медицине при обострениях хронического панкреатита (как и при остром панкреатите) могут использоваться так называемые «ингибиторы протеолитических ферментов», к которым относят производные апротинина (гордокс, трасилол, контрикал). В раде стран (например, в США) эти препараты исключены из стандартов лечения панкреатита в связи с их неэффективностью.
С этой же целью применяются химические ингибиторы трипсина: метилурацил (0,5 г) или пентоксил (0,2 г) — 4 раза в день в течение 3-4 нед. Более эффективна эпсилон-аминокапроновая кислота (5% раствор — 100-200 мл), которая вводится внутривенно капельно, на курс 10-12 вливаний, или принимается внутрь по 1г 4 раза в день. Аминокапроновая кислота является ингибитором плазмина и тормозит переход трипсиногена и химотрипсиногена в трипсин и химотрипсин. Антикининовой активностью обладает продектин (пармидин) — по 0,25-0,5 г 3 раза в день, курс 1-2 мес. Перитол в дозе 4 мг внутрь 3 раза в день снижает уровень гистамина и серотонина, а также трипсина и амилазы в крови, устраняет тошноту и рвоту и тем самым способствует купированию болевого приступа. В тяжелых случаях используются цитостатики (5-фторурацил) в/в по 15 мг/кг веса в 5% растворе глюкозы через день, до 3-5 инфузий.
Для уменьшения «синдрома уклонения ферментов» в острую фазу болезни внутривенно вводят до 2-4 л жидкости (физраствор, 5-10% глюкоза, полиглюкин, гемодез).
С целью купирования тошноты и рвоты используются прокинетики (в острую фазу — метаклопрамид парентерально, или сублингвальная форма домперидона; при стихании обострения — пероральный прием прокинетиков).
Вопрос о целесообразности антибиотикотерапии (в т.ч. с профилактической целью) не решен. Некоторыми авторами предлагается, при активности процесса, наличии высокой температуры, интоксикации в течении 7-10 дней назначать парентерально антибиотики (полусинтетические пенициллины, цефалоспорины, аминогликозиды, фторхинолоны, карбенициллины).
Дата публикования: 2014-10-25; Прочитано: 2670 | Нарушение авторского права страницы | Заказать написание работы
studopedia.org — Студопедия.Орг — 2014-2020 год. Студопедия не является автором материалов, которые размещены. Но предоставляет возможность бесплатного использования
(0.001 с)…![]()
Источник
— хроническое
прогрессирующее воспалительно-дистрофическое
заболевание железистой ткани поджелудочной
железы с нарушением проходимости его
протоков, приводящее к склерозу
паренхимы органов с утратой его
эндокринной и экзогенной функции.
Основные
клинические проявления
Приступообразные
или постоянные изнуряющие боли в
эпигастральной области в левом подреберье,
носящие опоясывающий характер,
усиливающиеся в положении на спине,
после приема жирной, сладкой, горячей
или холодной пищи, алкоголя. Отмечаются
симптомы интоксикации (субфебрильная
температура, общая слабость,
раздражительность, недомогание),
нарушение аппетита, иногда умеренная
желтуха, снижение массы тела,
болезненность в надчревной области
и левом подреберье при пальпации живота:
положительные симптомы Мейо-Робсона,
Савощенко, Воскресенского, Катча, Кэрте
и др.
Классификация (по Марсельской, 1963)
а) Рецидивирующий
хронический панкреатит:
б)
безболевой с экзокринной и (или)
эндокринной недостаточностью;
в) с постоянной
болью.
По состоянию
пищеварения: а) компенсация; б)
декомпенсация.
Классификация (по а. А. Шалимову, 1988)
1.
Хронический фиброзный панкреатит без
нарушения проходимости главного
панкреатического протока.
2.
Хронический
фиброзный панкреатит с нарушением
проходимости главного панкреатического
протока, дилатацией протоков поджелудочной
железы и гипертензией панкреатического
сока.
3.
Хронический фиброзно-дегенеративный
панкреатит.
Марсельско-Римская
класификация (1989)
1. Хронический
кальцифицирующий панкреатит
2. Хронический
обструктивный панкреатит
3. Хронический
фиброзно-индуративный панкреатит
4. Хронические кисты
и псевдокисты поджелудочной железы
Классификация
(по А.С.Логинову)
1.
Хронический рецидивирующий панреатит
(частые рецидивы, напоминающие клинику
острого панкреатита)
2. Хронический
панкреатит с болевым синдромом
3.
Латентный, безболевой хронический
панкреатит (преимущественное нарушение
экзокринной функции поджелудочной
железы)
4. Псевдотуморозный
хронический панкреатит
Диагностические
критерии
1)
Воспалительно-деструктивный синдром
(симптомы: болевой, интоксикации,
диспепсический, холестатический); 2)
синдром нарушения внешней секреции:
(потеря массы, обменные нарушения,
трофические расстройства, диспепсический
симптом); 3) синдром нарушения внутренней
секреции (клинические проявления
сахарного диабета, развитие
гипогликемического состояния).
Примеры
клинического диагноза
1.
Хронический рецидивирующий панкреатит
с умеренным нарушением внешнесекреторной
функции поджелудочной железы в стадии
ремиссии.
2. Хронический панкреатит с выраженным
болевым синдромом и нарушением
внешнесекреторной функции в стадии
обострения.
Список
рекомендуемой литературы: 1. Белоусов
А. С Дифференциальная
диагностика болезней органов пищеварения
М.: Медицина, 1984. 287 с. 2. Белый
И. С., Десятерик В.И., Валтангишвили Р. Ш.
Деструктивный
панкреатит. К.: Здоровье, 1986. 127 с. 3 Бенол
Е. А., Екисенина Н. И. Хронические
энтериты и колиты. М.: Медицина, 1975. 320 с.
4. Богер
М. М. Язвенная
болезнь. Новосибирск: Наука, 1986. 257 с. 5.
Бурчинский
Г. И. Клиническая
гастроэнтерология. К.: Здоровье, 1978. 639
с. 6. Галкин
В. А. Хронический
калькулезный холецистит. М.: Медицина,
19§6. 125 с. 7 Гастроэнтерология.
4.3.
Толстая кишка /Пер в англ; Под ред. Дж.
Александера-Вильямса, Дж. Биндера. М.:
Медицина, 1988. 320 с. 8. Гастроэнтерология.
4.2.
Тонкая кишка /Пер. с англ.: Под ред. В. С.
ЧаДвика, С. Ф. Филлипса. М.: Медицина,
1988. 384 с. 9. Гастроэнтерология
/Под
ред Дж. X
Барона, Ф. Т. Муди. М.: Медицина, 1982. 293 с.
10 Григорьев
П. Я. Диагностика
и лечение язвенной болезни желудка и
двенадцатиперстной кишки. М.: Медицина,
1986. 223 с. 11. Губергриц
А Я. Хронические
болезни поджелудочной железы К:
Здоровье, 1984 127 с. 12 Дегтярева
И. И., Кушнир В. Е Язвенная
болезнь. К.: Здоровье, 1983. 288 с. 13 Дедерер
Ю. М., Крылова Н. П., Устинов Г. Г.
Желчнокаменная
болезнь. М.: Медицина, 1983. 174 с 14. Василенко
В. X.,
Гребенев А. Л. Болезнь
желудка и двенадцатиперстной кишки.
М.: Медицина, 1981. 341 с. 15. Кузин
М. И., Данилов М. В., Благовидов Д. Ф.
Хронический
панкреатит. М.: Медицина, 1985. 368 с. 16.
Логинов
А. С., Блок Ю Е. Хронические
гепатиты и циррозы печени. М.: Медицина,
1984. 480 с. 17. Масевич
И. Г., Рысс С М. Болезни
органов пищеварения. Л.: Медицина, 1975.
688 с. 18. Неспецифичесчий
язвенный
колиг /Ю. В. Балайтис, В. Е. Кушнир, А. И.
Корсуновский, В. А Жельман, Ю. Г. Лукь-яненко
К.: Здоровье, 1986. 192 с 19. Серов
В. В., Лапши К. Морфологическая
диагностика заболеваний печени. М.:
Медицина, 1989. 336 с. 20. Скуя
Н. А. Заболевание
холангиодуоденопанкре-агической зоны.
Рига: Зинатяе, 1982. 218 с. 21. Сочетание
заболевания
органов дуоденохоледопанкреатической
системы / Ф И. Комаров, В. А. Галкин, А.
И. Иванов, В. А. Максимов. М: Медицина,
1983. 255 с. 22. Фшизон-Ршс
Ю. И., Рысс Е. С. Гастро-дуоденальные
язвы. Л.: Медицина, 1978. 229 с. 23. Фролькис
А. Ф. Хронический
энтероколит. М.: Медицина, 1975. 500 с. 24.
Хазанов
А. И. Функциональная
диагностика болезней печени. М.: Медицина,
1988. 302 с.
Источник
Классификация хронического панкреатита
(ХП).
По морфологическим признакам:
интерстициально-отёчный;
паренхиматозный;
фиброзно-склеротический (индуративный);
гиперпластический (псевдотуморозный);
кистозный.
По клиническим проявлениям:
болевой вариант;
гипосекреторный;
астеноневротический (ипохондрический);
латентный;
сочетанный.
По характеру клинического течения:
редко рецидивирующий;
часто рецидивирующий;
персистирующий.
По этиологии:
билиарнозависимый;
алкогольный;
дисметаболический (сахарный диабет,
гиперпаратиреоз, гиперхолестеринемия,
гемохроматоз);
инфекционный;
лекарственный;
идиопатический.
Осложнения:
нарушения оттока жёлчи;
портальная гипертензия (подпечёночная
форма);инфекционные (холангит, абсцессы);
воспалительные изменения (абсцесс,
киста, парапанкреатит, «ферментативный
холецистит», эрозивный эзофагит,
гастродуоденальные кровотечения, в
том числе синдром Меллори-Вейса, а также
пневмония, выпотной плеврит, острый
респираторный дистресс-синдром,
паранефрит, острая почечная
недостаточность);
эндокринные нарушения (панкреатогенный
сахарный диабет, гипогликемические
состояния).
По этиологиивсе ХП делят на первичные
и вторичные.
К первичным панкреатитам относят
формы, когда ПЖ — это орган-мишень, её
поражение первично (токсико-метаболический,
наследственный, аутоиммунный,
идиопатический ХП).
Вторичные панкреатиты развиваются
вследствие патологии других органов
(чаще органов пищеварения) или как одно
из проявлений заболевания, поражающего
ряд органов и систем.
Токсико-метаболический ХП:
алкоголь;
курение;
медикаменты;
токсины;
гиперкальциемия;
гиперпаратиреоидизм;
гиперлипидемия;
ХБП(ХПН);
сахарный диабет.
Идиопатический ХП:
ранний и поздний идиопатический ХП;
тропический ХП.
наследственный ХП.
аутоиммунный ХП.
Рецидивирующий и тяжёлый ХП:
постнекротический тяжелый;
рецидивирующий ХП;
сосудистые заболевания;
постлучевой ХП.
Обструктивный ХП:
патология сфинктера Одди;
протоковая обструкция (например,
опухолью);периампулярные кисты стенки ДПК;
посттравматические рубцовые изменения
ГПП.
Критерии диагностики и
диагностические алгоритмы.
Цюрихские диагностические критерии.
Определённый алкогольный ХП.В
дополнение к общему и алкогольному
анамнезу (>80 г/сут), диагностическими
считают один или более следующих
критериев: кальцификация ПЖ; умеренные
и выраженные изменения протоков ПЖ
(кембриджские критерии); наличие
экзокринной недостаточности, определяемое
как присутствие стеатореи (>7г жира
в кале в сутки), прекращающейся, либо
заметно уменьшающейся при приёме
полиферментных препаратов; типичная
гистологическая картина в ПЖ (при
исследовании послеоперационного
материала).
Вероятный алкогольный ХП.В
дополнение к общему и алкогольному
анамнезу (>80 г/сут), диагноз ХП
вероятен при наличии одного или более
диагностических критериев: умеренные
протоковые изменения (кембриджские
критерии); рекуррентные или постоянные
псевдокисты; патологический секретиновый
тест; эндокринная недостаточность (в
рамках нарушения толерантности к
углеводам).
Диагностические критерии ХП (Jарап
Рапсrеаs Sоciеtу).
Определённый ХП.
При клиническом подозрении на ХП
(хронические реци-
дивирующие
абдоминальные боли и признаки экзокринной
и эндокринной недостаточности) диагноз
может быть установлен при обнаружении
одного или более следующих признаков:
по данным УЗИ и КТ — интрапанкреатический
калькулёз.по данным ЭРХПГ: участки расширения
мелких панкреатических протоков по
всей паренхиме ПЖ или неравномерное
расширение ГПП и проксимальных
протоков с полным или неполным нарушением
оттока (конкременты, белковые пробки).по данным секретинового теста:
патологически низкая концентрация
бикарбонатов в сочетании со снижением
продукции ферментов или уменьшением
объёма секреции.гистологическая картина: нерегулярный
фиброз с разрушением и потерей экзокринной
паренхимы в участках ткани.дополнительные критерии: белковые
пробки, панкреатические камни, расширение
протоков, гиперплазия и метаплазия
протокового эпителия и формирование
кист.
Вероятный ХП.
по данным УЗИ: усиленный рисунок ХП,
грубое несимметричное расширение
панкреатических протоков, или деформация
ПЖ с нечётким контуром; по данным КТ:
деформация ПЖ с нечётким контуром.по данным ЭРХПГ: единичные неправильной
формы участки дилатации ГПП;
внутрипротоковые неконтрастирующиеся
дефекты, похожие на неотвердевшие
панкреатические камни или белковые
пробки.по данным секретинового теста:
патологическое снижение концентрации
бикарбонатов или уменьшение продукции
ферментов в сочетании с уменьшенным
объёмом секреции.по данным беззондовых тестов: одновременные
изменения РАВТ-теста и теста на фекальный
химотрипсин, наблюдаемые в течение
нескольких месяцев.гистологическая картина: интралобулярный
фиброз в сочетании с одним из следующих
признаков: потеря экзокринной паренхимы;
изолированные островки Лангерганса;
псевдокисты.
Принимая во внимание мнение большинства
экспертов о диагностической значимости
морфологических и функциональных
методов исследования при диагностике
ХП, европейская многоцентровая группа
по изучению ПЖ предлагает следующий
диагностический алгоритм (рис.1).
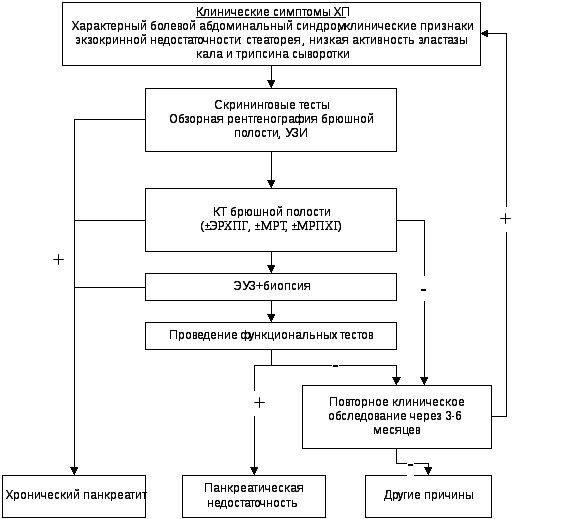
Рис. 1. Диагностический алгоритм при
хроническом панкреатите (Европейская
многоцентровая группа по изучению ПЖ;
И.В.Маев,2008).
Пример формулировки диагноза:
Хронический идиопатический
фиброзно-склеротический панкреатит,
болевой вариант, часто рецидивирующее
течение, обострение.
Соседние файлы в папке внутренние
- #
- #
19.03.201620.09 Mб10Mukhin_N_A_Propedevtika_vnutrennikh_bolezney.pdf
- #
- #
- #
- #
Источник