Хронический панкреатит к какому врачу обратиться
Здоровый человек никогда не задается вопросом, какой врач занимается лечением того или иного недуга. Но к сожалению, эта неосведомленность часто приводит к тому, что, столкнувшись с проблемой, пациент не знает, к кому обратиться за помощью, и теряет драгоценное время на поиск информации. Чтобы избежать подобных проблем, важно знать, какой врач лечит поджелудочную железу.
Любое воспаление поджелудочной таит в себе скрытую опасность и требует комплексного подхода. Именно поэтому сложно однозначно ответить на вопрос, к какому специалисту обращаться в первую очередь. Каждый конкретный случай индивидуален и требует к себе особого внимания.
При любых условиях течения панкреатита понадобится консультация нескольких специалистов. К какому врачу обратиться при проблемах с поджелудочной железой? Этим вопросом занимаются:
- терапевт (врач общей практики);
- гастроэнтеролог;
- хирург;
- эндокринолог;
- онколог.
В зависимости от степени тяжести заболевания лечение может проходить следующим образом:
- в гастроэнтерологическом отделении;
- в реанимационном отделении хирургии;
- в онкологическом отделении;
- у терапевта на дневном стационаре или на домашнем лечении.
К кому обратиться при хроническом панкреатите
Для того чтобы определиться, с чего начать свой путь к исцелению, нужно проанализировать свое состояние.
Тревожные симптомы, на которые следует обратить внимание:
- боль в верхней части живота, а также в левом подреберье, усиливающаяся при приеме пищи;
- тошнота;
- проблемы со стулом (возможны как диарея, так и запоры);
- газообразование, отрыжка;
- слабость;
- плохой аппетит.
При воспалении поджелудочной иногда болит не только подреберье, но и левая часть спины, что может сбить с толку, так как подобные симптомы напоминают остеохондроз, при котором мало кто обращается ко врачу.
Если ощущаются регулярные, но терпимые боли в эпигастральной области, самым разумным решением станет идти за медицинской помощью к терапевту. На приеме лечащий врач проведет осмотр, назначит необходимые анализы и даст направление к узкому специалисту, занимающемуся данной проблемой, обычно это гастроэнтеролог. Также терапевт обязательно обратит внимание пациента на необходимость соблюдения лечебной диеты, так как это один из основных способов борьбы с недугом. При поражении поджелудочной железы запрещены острые, жареные, соленые, сладкие, копченые блюда, газированные напитки, кофе и алкоголь. Важно помнить о том, что в вопросах, касающихся здоровья, не нужно стесняться, поэтому если возникли сомнения, можно или нельзя употреблять тот или иной продукт, лучше лишний раз уточнить это у лечащего врача, ведь именно он в курсе всех особенностей течения конкретной болезни и может дать подробный ответ. Это же правило действует и относительно народных методов лечения. Многие из них действительно хороши и могут помочь облегчить состояние, но разрешение все равно должен дать врач.
Этот же алгоритм применим и к случаям, когда пациент страдает хроническим панкреатитом – в первую очередь он идет к терапевту.
Кто сможет помочь при остром панкреатите
Приступ острого панкреатита невозможно не заметить. Во время него человек ощущает пронизывающую боль в верхней части живота, что косвенно указывает на проблемы с поджелудочной железой. Для своевременного оказания медицинской помощи в подобных случаях нужно срочно вызывать «скорую». Необходимо понимать, что пациент в это время испытывает нестерпимую боль, а промедление чревато серьезными осложнениями вплоть до летального исхода.

Острая боль в животе в любом случае является поводом за срочным обращением к врачу
Бригада медиков, прибывшая на вызов, окажет первую необходимую помощь и примет решение, в какое отделение разумнее всего доставить больного. Чаще всего людей с острым панкреатитом госпитализируют в отделение реанимации, но по определенным причинам это могут быть отделения хирургии, гастроэнтерологии или терапии.
Для того чтобы подтвердить первичный диагноз и установить наличие или отсутствие сопутствующих заболеваний, при поступлении в стационар обязательно будет назначен ряд анализов и исследований:
- анализ крови (общий и биохимический);
- анализ мочи (общий и анализ на амилазу);
- копрограмма;
- ЭКГ;
- УЗИ органов брюшной полости;
- МРТ, с помощью которого врач проверяет наличие или отсутствие изменений тканей;
- КТ;
- ангиография поджелудочной железы;
- ретроградная холецистопанкреатография.
Кто лечит пациента после сбора анамнеза и подтверждения диагноза? Врач-хирург и гастроэнтеролог, занимающийся преимущественно проблемами с ЖКТ, подбирают необходимое лечение, после прохождения которого каждый в обязательном порядке получает ряд рекомендации о приеме медикаментозных средств и соблюдении лечебной диеты. Далее за изменениями здоровья поджелудочной железы будет следить уже участковый терапевт. При необходимости он же даст направление на обследование к гастроэнтерологу, эндокринологу или онкологу.
Когда нужно обратиться к эндокринологу?
Поджелудочная железа вырабатывает жизненно необходимые человеческому организму гормоны: глюкагон, инсулин и соматостатин. Все они прямым образом влияют на обмен глюкозы в крови. Воспаление же этого органа способно привести к его неправильной работе или вовсе некрозу тканей, что грозит возникновением сахарного диабета. Именно поэтому консультация эндокринолога в таких случаях жизненно необходима. Врач поставит пациента на диспансерный учет, подберет в случае необходимости нужную дозировку инсулина или назначит другую гормонозамещающую терапию.

Поджелудочная железа – уникальный орган не только участвующий в процессе пищеварения, но и синтезирующий жизненно необходимые гормоны
Если терапевт направил к онкологу
Многие вздрагивают уже при одном только упоминании слова «онколог». Но не стоит впадать в панику, если терапевт дал направление к этому специалисту, ведь вовремя обнаруженная проблема может быть полностью решена с помощью современных методов лечения.
Несвоевременное лечение панкреатита вполне может привести к опухолевым заболеваниям. Обнаружить их можно с помощью УЗИ, КТ, МРТ и прочих исследований, которые проводятся при поступлении пациента в стационар. В тканях поджелудочной могут образовываться кисты или раковые новообразования. В подобных случаях консультация врача-онколога строго обязательна, ведь только он может установить точный диагноз и назначить адекватное лечение. В случае необходимости принимается решение об операции и химиотерапии.
Воспаление поджелудочной железы – серьезное заболевание, требующее как минимум консультации со специалистом, который лечит именно органы желудочно-кишечного тракта. Не следует затягивать с обращением к врачу, ведь помимо основного недуга огромную опасность таят сопутствующие заболевания, главное из которых – сахарный диабет.
Источник
Панкреатит (воспаление поджелудочной железы) относится к болезням пищеварительной системы. При заболевании нарушаются две основные ее функции: выделение ферментов для нормальной работы желудочно-кишечного тракта и секреция гормонов, влияющих на обмен глюкозы. Чтобы точно узнать какой врач лечит панкреатит в вашем случае, нужно определиться с формой его протекания.
Современная классификация
В МКБ 10 представлены острый (К85), хронический (К86) панкреатиты, а также поражение поджелудочной железы при вирусных заболеваниях (цитомегаловирусной инфекции (В25.+), эпидемическом паротите – «свинке» (В26.3+)).
Отдельно выделен хронический панкреатит алкогольной этиологии (К86.0), как наиболее часто встречающийся.
В рубрике К86.1 представлены другие виды хронического течения болезни:
- инфекционный;
- рецидивирующий;
- повторяющийся.
Кисты, образующиеся в результате обострения, и являющиеся осложнениями отнесены к разделу К86.2.
Какая разница между острым и хроническим процессом
Острый и обострение хронического панкреатита по своей природе, а также проявлениям – идентичные состояния, связанные с запущенным процессом самопереваривания и разрушения клеток поджелудочной железы. Являются острой хирургической патологией, диагнозы должны быть подтверждены хирургами, лечение проводиться в хирургическом отделении стационара. При тяжелом состоянии пациента, развитии осложнений – в реанимационном отделении или палате интенсивной терапии.
Хронический процесс приводит к вялотекущему, постепенному замещению ранее воспаленной ткани фиброзной, которая утрачивает способность к выработке ферментов и гормонов. Лечится под наблюдением врачей общего профиля или гастроэнтерологов. Основа терапии – поддержание жизнеспособности сохраненной ткани, прием замещающих препаратов (ферментов, инсулина), а также предупреждение обострений.
К какому врачу обращаться
При подозрении на острый панкреатит (обычно – резкая боль опоясывающего характера, рвота, не приносящая облегчения, повышение температуры тела) нужно обратиться к хирургу или вызвать скорую помощь. Врач скорой помощи, заподозрив воспаление поджелудочной железы, обеспечит транспортировку в хирургическое отделение для срочной диагностики и подбора лечения.
Хронический панкреатит (вне выраженных обострений) развивается постепенно, в острой помощи не нуждается, однако требует постоянного медицинского наблюдения.
Необходимо обратиться к терапевту, врачу общей практики (семейной медицины) или гастроэнтерологу при появлении следующих жалоб:
- боли в животе, распространяющиеся вкруговую, усиливающиеся после приема алкоголя или жирной, жареной, копченой пищи;
- нарушение стула (послабление или чередование поноса и запора);
- тошнота, рвота;
- сухость во рту, жажда.
Описанные жалобы могут быть обусловлены воспалением ткани поджелудочной.
Где принимает специалист
Врачи общей практики и терапевты работают во всех поликлинических и стационарных отделениях лечебных учреждений. При подозрении на панкреатит необходимо обратиться к этим специалистам. В зависимости от диагностических возможностей медицинской организации эти доктора или сами назначают обследования, или направляют к гастроэнтерологу.
Кабинет гастроэнтеролога есть в поликлиниках, частных клиниках, а также в специализированных диагностических многопрофильных и гастроэнтерологических центрах.
Нужно ли обследоваться и какие анализы делать перед визитом к врачу
При подозрении на панкреатит (как и на любое заболевание) лучше сначала проконсультироваться у доктора. Если ранее проводились анализы крови, мочи, ультразвуковое исследование брюшной полости (УЗИ ОБП), анализ кала (копрограмма), то результаты обязательно необходимо показать врачу.
Затягивание времени, его трата на самостоятельные обследования не только может способствовать усугублению, распространению процесса. Дорогостоящие исследования могут быть неинформативными в конкретной ситуации, могут нуждаться в повторном проведении после специальной подготовки или с применением дополнительных методов (например, контрастирование при КТ или МРТ). Поэтому, сначала нужно обратиться к доктору, а потом проходить обследования.
Что взять с собой на прием
С собой нужно взять медицинскую документацию: снимки, заключения анализов и исследований, проведенных раньше, медицинскую карточку (если она на руках). Специальной подготовки не нужно. Однако, лучше перед осмотром 2-3 часа не кушать. А если запланированы дальнейшие исследования, например, после осмотра врача вероятно (по его назначению) выполнение ФЕГДС или УЗИ, то необходимо быть натощак, с собой взять полотенце.
Как проходит прием врача
Если консультация первична, то после знакомства доктор проводит опрос жалоб, расспрашивает о длительности и динамике существующих проявлений, развитии заболевания, проделанных обследованиях, предыдущем лечении (самостоятельном или по назначению специалистов), аллергических реакциях, возможных болезнях других органов. Далее врач проводит непосредственное обследование живота (осмотр, прощупывание, простукивание живота и выслушивание кишечных шумов) и выдает направления на необходимые исследования.
Прием может проходить в медицинском учреждении, а может – в домашних условиях. Для того, чтобы доктор сориентировался в клинической картине, а также заподозрил воспаление поджелудочной достаточно врачебного осмотра дома у пациента.
Перечень обязательных обследований:
- общий анализ крови, мочи;
- анализ крови на амилазу, мочи на диастазу;
- копрограмма;
- анализ кала на эластазу-1;
- ультразвуковое исследование (УЗИ) органов брюшной полости.
Для уточнения причины, характера поражения поджелудочной железы возможно проведение ретроградной холецистопанкреатографии. Этим методом определяют локализацию конкрементов в желчных ходах, препятствующих оттоку желчи и панкреатического секрета, что вызывает воспалительные изменения ткани поджелудочной. Кисты, участки некроза при остром или обострении хронического панкреатита обнаруживаются с помощью компьютерной томографии (КТ) или магнитно-резонансной томографии (КТ) с введением контраста или без него в зависимости от конкретной клинической ситуации.
Также врач определяет место лечения (стационар или домашние условия под наблюдением), подбирает медикаментозное лечение, индивидуальные дозировки, длительность приема. Выписывает рецепты на препараты при необходимости (отпуск в аптеке только по рецептам).
Особенности заболевания в зависимости от возраста и пола
Существуют различия в клинической картине и причинах развития заболевания в зависимости от пола. У мужчин чаще возникает панкреатит при регулярном употреблении спиртных напитков, у женщин – как осложнение нарушений желчеоттока при камнеобразовании в желчном пузыре.
В пожилом возрасте, в зависимости от состояния здоровья также могут быть особенности проявлений. При поражении сердечно-сосудистой системы (атеросклероз), нарушениях обмена веществ (сахарном диабете) с поражением нервных окончаний могут существенно уменьшаться болевые ощущения. Такие пациенты несвоевременно обращаются за медицинской помощью, чаще — когда развиваются осложнения, связанные с общей реакцией организма на локальное воспаление в поджелудочной железе (резкое падение артериального давления, нарушения работы печени и почек, образование язв на слизистой пищеварительной трубки, кровоизлияния или закупорка мелких сосудов (тромбозы)).
К какому смежному специалисту может направить врач
При разрушении клеток поджелудочной железы, выделяющих гормоны, регулирующих обмен сахаров, повышается уровень глюкозы крови, страдает обмен жиров. При нарушении обмена глюкозы, развитии сахарного диабета необходима консультация эндокринолога, а в дальнейшем – лечение под его наблюдением.
Подозрение на острый или обострение хронического панкреатита является показанием для срочной консультации абдоминального хирурга (специализирующегося на оперативных вмешательствах на органах живота).
Для пациента с хроническим течением болезни в ряде случаев необходима консультации онколога.
Симптомы длительно текущего заболевания, вызывающие настороженность:
- постепенная потеря веса;
- уменьшение болей с одновременным нарастанием общей слабости;
- хронические нарушения стула со склонностью к поносам;
- повышенная ломкость сосудов, кровоточивость тканей;
- боли в области костей.
Описанные признаки возникают не только при патологии поджелудочной железы, а также вероятны при злокачественных новообразованиях. Кроме того, сам многолетний хронический панкреатит может приводить к перерождению ткани поджелудочной, развитию опухолей.
Какие вопросы задать врачу
Главным вопросом, кроме проведения своевременного лечения, является «как изменить образ жизни, питания, чтобы в дальнейшем предупреждать и обострения панкреатита, и его дальнейшее прогрессирование?».
Чтобы справиться с этой задачей следует спросить у доктора:
- Можно ли курить, употреблять спиртные напитки?
- Что делать при внезапном появлении боли?
- Какие продукты питания, в каком виде можно употреблять после стихания обострения заболевания?
- Всю ли жизнь придерживаться диеты?
- Как часто делать контрольные исследования поджелудочной железы (УЗИ) и лабораторные анализы?
Где найти лучших специалистов
В России — в Москве и Санкт-Петербурге работают лучшие врачи как терапевтического, так и хирургического профиля по лечению панкреатита. Научные достижения, а также большой практический опыт обуславливают их высокую квалификацию.
Автор: Анна Санно, врач-терапевт высшей категории,
кандидат медицинских наук, стаж 12 лет.
Источник
Поджелудочная железа – орган, расположенный в брюшной полости позади желудка, плотно примыкающий к двенадцатиперстной кишке.
Ее можно отнести сразу к двум системам организма. В большей степени это пищеварительная железа, вырабатывающая ферменты, активно участвующие в расщеплении пищевых компонентов. С другой стороны, ее клетки продуцируют гормоны, влияющие на жизненно важные процессы в организме. Этот факт дает основание определять данную железу как часть эндокринной системы.
Диагностика и лечение патологий поджелудочной железы – сфера компетенции врача-гастроэнтеролога. Если нарушена выработка гормонов, требуется консультация эндокринолога.
Как работает поджелудочная железа
Железа условно делится на 3 отдела: головку (находится внутри изгиба двенадцатиперстной кишки), тело (состоящее из передней, задней и нижней поверхности и хвост (направлен вверх и влево по направлению к селезенке).
Строение органа обусловлено двумя основными функциями, выполняемыми в организме.
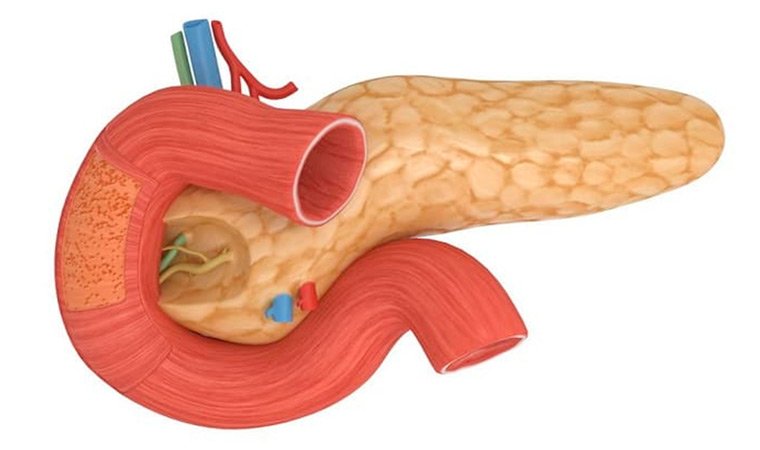
1. Экзокринная функция, которую обеспечивают ткани, образованные мелкими дольками – ацинусами. У каждой из этих долек имеется выводной проток. Все эти протоки соединяются в общий выводной канал, проходящий по всей длине железы. Он попадает в двенадцатиперстную кишку, обеспечивая доставку панкреатического секрета в этот орган пищеварения.
Поджелудочная железа вырабатывает ферменты:
- Амилазу, способствующую расщеплению углеводов;
- трипсин и химотрипсин, воздействующие на процесс переваривания белка, начинающийся в полости желудка;
- липазу, отвечающую за расщепление жиров.
Ферменты вырабатываются железой в неактивной форме. Когда пищевой комок попадает в двенадцатиперстную кишку, запускается ряд химических реакций, активизирующих их.
Выработка панкреатического сока напрямую связана с приемом пищи: содержание в нем тех или иных ферментов зависит от вида пищевых компонентов.
2. Эндокринная функция, заключающаяся в выделении в кровь инсулина, глюкагона и других гормонов. Инсулин обеспечивает регуляцию углеводного и жирового обмена, снижает уровень глюкозы в крови. Глюкагон повышает этот показатель, являясь антагонистом инсулина.
к содержанию ^
Болезни поджелудочной железы: причины и общая симптоматика
Многие патологические состояния поджелудочной железы имеют сходные проявления.

- Боли. Появляются в верхней части живота, распространяясь в подложечной области и в подреберье. Могут иметь опоясывающий характер, отдавать в спину, под левую лопатку. Как правило, они не снимаются после принятия анальгетиков и спазмолитиков. В зависимости от особенностей развития недуга могут быть приступообразными и постоянными, усиливающимися после переедания, злоупотребления жирной, острой и жареной едой, а также после приема алкоголя. Под воздействием тепла болевые ощущения усиливаются, от холода – несколько снижаются. Они ослабевают, если больной принимает положение лежа на боку с коленями, притянутыми к груди, или сидит, наклонившись вперед.
- Диспепсические проявления: метеоризм, тошнота, рвота, не приносящая облегчения, нарушения стула. Каловые массы становятся объемными, приобретают кашеобразную консистенцию и неприятный запах. Характерный признак недугов поджелудочной железы – «жирный» кал. Поносы могут сменяться запорами.
- Потеря аппетита, быстрое похудение.
- При развитии патологических состояний наблюдается изменение цвета кожи: она приобретает желтоватый оттенок или выраженную бледность. Иногда отмечается синюшность пальцев, носогубного треугольника и кожи живота.
Появление подобных симптомов обусловлено рядом причин.

- Злоупотребление алкоголем;
- погрешности в питании: несбалансированное меню, частое употребление жирных, острых продуктов, значительные разрывы между приемами пищи;
- заболевания желчного пузыря и двенадцатиперстной кишки;
- травмы живота, хирургические вмешательства, последствия некоторых диагностических процедур;
- долговременный, в особенности неконтролируемый прием медицинских препаратов, агрессивно действующих на железу (антибиотики, эстрогенсодержащие средства, глюкокортикостероиды, ацетилсалициловая кислота, некоторые виды диуретиков, сульфаниламиндые препараты, и т. д.);
- перенесенные инфекции (эпидемический паротит, гепатиты В, С);
- наличие паразитов в пищеварительном тракте;
- врожденные аномалии протока поджелудочной железы;
- общее нарушение обмена веществ;
- сбой гормонального фона;
- сосудистые патологии.
О влиянии алкоголя на поджелудочную железу рассказывается в этом видеоролике:
к содержанию ^
Наиболее распространенные болезни поджелудочной железы
Острый панкреатит
Состояние, характеризующееся нарушением процесса выброса ферментов, продуцируемых железой, в двенадцатиперстную кишку. Активизируясь в самом органе, они начинают разрушать его и провоцируют воспалительный процесс.
Главный признак острого панкреатита — ярко выраженная боль в верхней области живота, чаще всего опоясывающая. Обезболивающие препараты не приносят облегчения. Появляются диспепсические симптомы, характерные для заболеваний поджелудочной железы: рвота, не облегчающая состояние, нарушение стула, общая слабость.
В качестве первой помощи следует наложить лед на область поджелудочной железы, после чего обратиться за срочной медицинской помощью: эта болезнь лечится в стационаре, так как требуется внутривенное введение препаратов.
к содержанию ^
Хронический панкреатит
О заболевании в хронической форме говорят, если оно протекает длительно, с периодами обострений и ремиссий. В начальной стадии недуга характерные симптомы часто отсутствуют, либо имеют слабую выраженность и трудноотличимы от проявлений иных заболеваний. Этот период может продолжаться несколько лет. Когда появляются первые тревожные признаки, нарушения в железе бывают уже весьма значительны.
Обострение заболевания чаще всего вызывает увлечение острой, жирной или жареной едой, алкоголем. Основная жалоба – боль в верней части живота, чаще в левом подреберье. Болевые ощущения сопровождаются метеоризмом, тошнотой и рвотой, неустойчивым стулом.

Дальнейшее прогрессирование болезни приводит к патологическим изменениям в железе: ее ткань постепенно замещается соединительной, не способной вырабатывать пищеварительные ферменты. Их недостаток, в свою очередь, способствует нарушениям в функционировании пищеварительной системы.
Развитие недуга при отсутствии надлежащего лечения приводит к серьезным осложнениям, среди которых – сахарный диабет, злокачественные новообразования в железистой ткани, почечная, легочная и печеночная недостаточность.
Врачи отмечают рост случаев хронического панкреатита, спровоцированного популяризацией нездоровой пищи, прежде всего – фастфуда и полуфабрикатов, а также увлечением алкогольными напитками.
к содержанию ^
Рак поджелудочной железы
Заболеваемость этим недугом год от года увеличивается, он чаще поражает людей пожилого возраста. Основные факторы риска – употребление спиртных напитков, жирной и острой еды, курение, наличие сахарного диабета и заболеваний печени, хронический панкреатит.
В более чем половине случаев опухоль располагается в головке железы и представляет собой бугристый узел без четко очерченных границ.
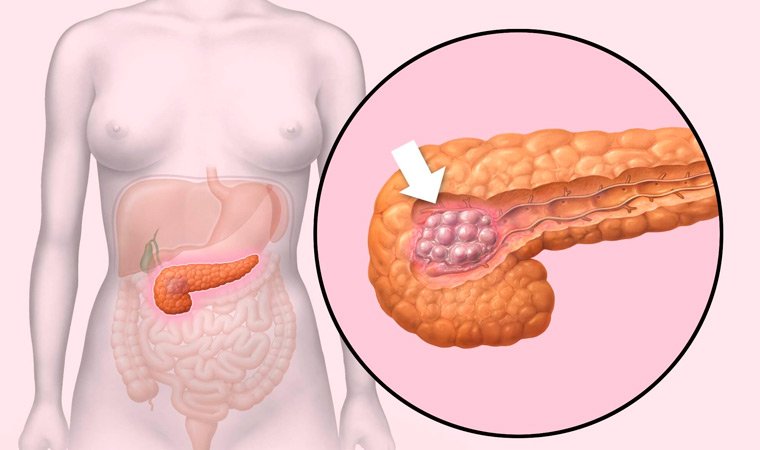
Проявления болезни в начальном периоде во многих случаях не имеют яркой выраженности, поэтому опухоль часто диагностируется на поздних стадиях развития, длительно протекая бессимптомно.
О прогрессировании заболевания свидетельствует боль в верхней области живота, усиливающаяся в положении лежа, снижение аппетита и массы тела, повышенная температура тела, слабость. Опухоль, локализованная в головке железы, блокирует желчный проток, поэтому развивается желтуха.
На ранней стадии наиболее эффективным методом лечения болезни является хирургическое вмешательство. Для снижения риска рецидива после операции, а также при неоперабельных опухолях применяется химеотерапия и лучевая терапия.
к содержанию ^
Киста поджелудочной железы
Патологическое состояние, обусловленное формированием новообразования, заполненного жидкостью. Основная тому причина – закупоривание протоков или нарушение оттока панкреатического сока в двенадцатиперстную кишку. В ряде случаев возникает как осложнение панкреатитов, желчнокаменной болезни, как последствие травмирования железы или поражения паразитами.
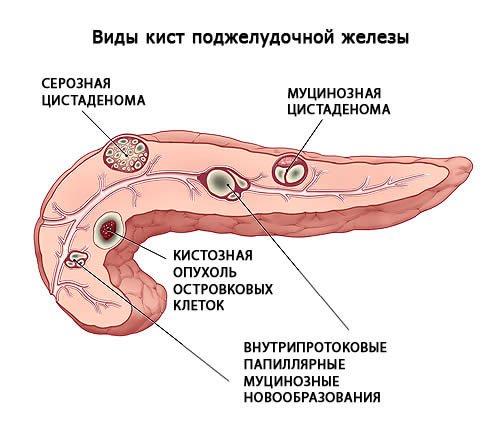
Кисты небольших размеров обычно никак себя не проявляют, лишь при прогрессировании патологии отмечается повышенная утомляемость, слабость, болезненные ощущения в верхней части живота, расстройства диспепсического характера, возможно повышение температуры тела. Если локализация кисты приводит к сдавливанию солнечного сплетения, появляется очень сильная боль. Новообразования больших размеров могут быть обнаружены врачом при пальпации.
к содержанию ^
Сахарный диабет первого типа
Эта хроническая болезнь возникает, если поджелудочная железа перестает вырабатывать инсулин. Результатом становится повышение уровня глюкозы в крови.
Причины возникновения диабета первого типа окончательно не выяснены. В большинстве случаев он развивается на фоне аутоиммунного сбоя. Клетки поджелудочной железы, ответственные за выработку инсулина, начинают восприниматься организмом как чужеродные и потому разрушаются.
В качестве второстепенных факторов, нарушающих данную функцию железы, отмечаются:
- Лишний вес;
- нерациональное питание, употребление большого количества жиров и углеводов;
- периодически испытываемые состояния сильного стресса.
Симптомы заболевания часто появляются внезапно. Появляется постоянное чувство голода, полиурия (чрезмерное мочеотделение), жажда, потеря веса, возникновение очагов раздражения на коже. Человек ощущает беспричинную усталость.
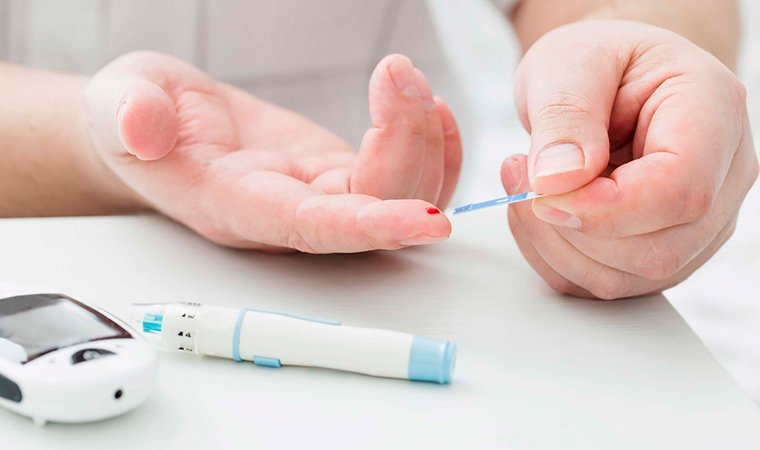
Требуется постоянное введение этого гормона извне, поэтому такой вид заболевания именуют инсулинозависимым сахарным диабетом.
к содержанию ^
Диагностика заболеваний поджелудочной железы
Симптомы таких патологий часто схожи с признаками нарушений в работе других органов пищеварительной системы. Поэтому важную роль играет комплексная диагностика.
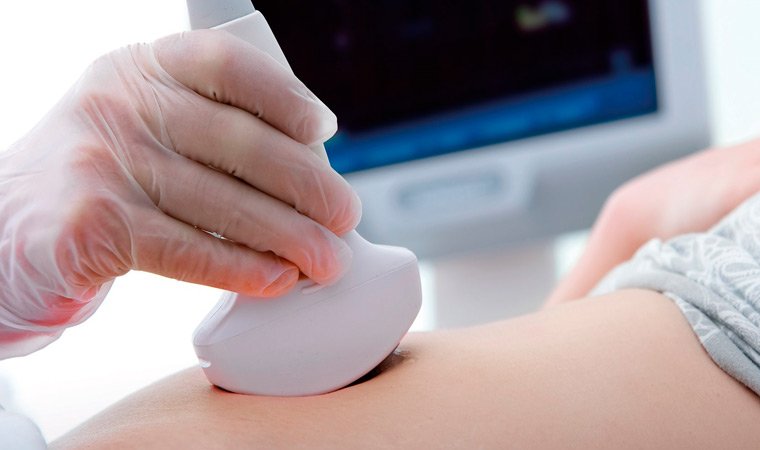
- Лабораторные методы (биохимические анализы мочи и крови, копрограмма, тесты, выявляющие ферментативную недостаточность железы).
- Инструментальные методы (рентгенологическое и ультразвуковое исследование, фиброэзофагогастродуоденоскопия, контрастная дуоденография, компьютерная томография, биопсия железы).
к содержанию ^
Как лечить недуги поджелудочной железы
Лечение острых состояний при патологиях этого органа часто проходит в условиях стационара. По причине сильно выраженной тошноты и рвоты все необходимые препараты больному вводят в виде инъекций или с помощью капельниц.
Комплексная терапия направлена на снижение болевых ощущений, снятие интоксикации и уменьшение активности ферментов. Если формируется очаг гнойного воспаления, назначаются антибиотики.
В ряде случаев консервативное лечение не дает нужного эффекта, и требуется хирургическое вмешательство.
По мере улучшения общего состояния пациенту назначается панкреатин – препарат, содержащий фермент, в норме вырабатываемый железой при поступлении в желудок пищи. Его применяют до полного восстановления функций поджелудочной. Некоторые больные, перенесшие панкреатит в тяжелой форме, а также страдающие хроническим недугом, вынуждены принимать его на протяжении всей жизни.
В восстановительном периоде назначается общеукрепляющая терапия, включающая витаминно-минеральные комплексы и иммуностимуляторы.
к содержанию ^
Народные методы лечения
В комплексной терапии недугов поджелудочной железы допустимо использование народных лечебных средств.

Целебное воздействие на этот пищеварительный орган оказывают домашние средства на основе овса.
- Овсяный кисель. Для его приготовления стакан злака нужно залить литром кипяченой воды, поместить на водяную баню и варить в течение получаса. Остывший кисель следует пить по ½ стакана 3-4 раза в сутки до еды.
- Овсяное молочко. Потребуется 100 грамм неочищенного злака, 1,5 литра воды. Промытый овес варить в воде приблизительно 40 минут. Когда он станет мягким, его следует измельчить. Удобно делать это погружным блендером в той же посуде. Полученная смесь должна вариться еще в течение 20-30 минут. Ее нужно процедить. Пить такое снадобье следует трижды в день по ½ стакана. Овсяное молочко хранится в холодильнике не более 3 суток.
Облегчает состояние сок из сырого картофеля. Натертый на терке сырой корнеплод отжать, полученный сок пить по 100 мл за 2 часа до еды.
Противовоспалительное и спазмолитическое воздействие окажет настойка на основе сухого сырья ромашки и бессмертника. На столовую ложку травяной смеси потребуется 200 мл кипятка. Средство нужно настаивать 30 минут и затем процедить. Употреблять по 120 мл 2-3 раза в день за полчаса до еды.

Для лечения поджелудочной железы традиционно применяется молотый цикорий. Его можно использовать вместо чая или кофе, взяв на стакан воды чайную ложку продукта.
При нарушениях в работе поджелудочной железы лечение народными средствами не должно заменять основную терапию, назначенную врачом.
к содержанию ^
Лечебная диета
Диетическое питание при болезнях поджелудочной железы является элементом комплексной терапии.
В периоде острых проявлений больному рекомендуется голодание. По мере снижения негативной симптоматики в меню постепенно вводятся диетические блюда.
Часто проявления недугов поджелудочной железы приводят к обезвоживанию. Поэтому важно соблюдать питьевой режим, обеспечивая регидратацию.
- Полному исключению подлежат жареные, запеченные, жирные, острые, соленые блюда, копчености, консервы (в том числе – домашнего приготовления), кондитерские изделия.
- Основой меню должны стать каши на воде, овощные бульоны и вегетарианские супы, протертые овощи, подсушенные хлебные изделия, нежирные сорта рыбы, творог, паровой омлет, несладкий чай.
- Питание должно быть дробным, небольшими порциями.
- Важно организовать приемы пищи в одно и то же время.
- Обязательно нужно исключить курение и алко

