Хронический панкреатит группы риска

Панкреатит – серьезное заболевание поджелудочной железы, при котором нарушается проходимость протоков, что вызывает дистрофию (хронический панкреатит); также возможна ситуация, когда вырабатываемые железой ферменты не выходят в двенадцатиперстную кишку, а остаются непосредственно в ней, медленно ее переваривая. При этом продукты распада тканей выводятся в кровь, что угрожает здоровью других внутренних органов и нормальному функционированию мозга (острый панкреатит).
Группа риска
Наиболее подвержены панкреатиту лица, злоупотребляющие алкоголем (более 50% всех заболевших). Большую группу (около 20%) составляют пациенты, у которых панкреатит развился как осложнение желчнокаменной болезни. Каждый двадцатый больной имеет физические повреждения желудка и поджелудочной железы, которые и стали причиной заболевания. Панкреатит у детей обычно бывает врожденным, так как предпосылок для его приобретения обычно нет. Женщины заболевают панкреатитом в 1,5-2 раза чаще, чем мужчины.
Острый и хронический панкреатит
Выделяют две разновидности заболевания, отличающиеся как течением, так и опасностью для организма.
— Хронический панкреатит: характеризуется сужением протоков, появлением свищей либо псевдокист, которые затрудняют нормальное функционирование поджелудочной железы. Время от времени заболевание обостряется, что характеризуется проявлением симптомов, характерных для острой формы заболевания.
— Острый панкреатит: некроз тканей, вызываемый самоперевариванием поджелудочной железы. Тяжелое заболевание, требующее немедленного стационарного лечения. Процент летальности варьируется от 7 до 15%. В случае образования псевдокист острый панкреатит может перейти в хроническую форму.
Выделяют также два других состояния:
— рецидив острого панкреатита – повторение клинической ситуации, характерной для острого приступа, в течение 6 месяцев с момента окончания лечения;
— обострение хронического панкреатита – проявление симптоматики острого панкреатита на седьмом и последующих месяцах после окончания лечения.
Симптомы и диагностика
Диагностика панкреатита осложняется тем, что у заболевания отсутствуют какие-либо характерные симптомы. Больные чаще всего жалуются на
— острую боль в желудке, иногда переходящую в опоясывающую боль,
— тошноту и рвоту (часто в рвотных массах присутствует некоторое количество желчи),
— сильное вздутие живота.
Изредка могут появляться пятна вокруг пупка. Отсутствие ясной клинической картины вынуждает применять для точной диагностики большое количество других методов, среди которых
— биохимические анализы крови,
— УЗИ брюшной полости,
— рентген,
— магнитно-резонансная и компьютерная томография,
— лапароскопия,
— ангиография,
— эндоскопия.
Как правило, только совокупность нескольких их перечисленных выше методов дает возможность выяснить четкую клиническую картину заболевания, поставить диагноз и назначить подходящее лечение.
Лечение панкреатита
Лечение панкреатита может осуществляться двумя методами. Консервативный подход предполагает
— лечебное голодание, специально разработанный режим питания на протяжении всей терапии,
— применение медикаментозных препаратов для устранения последствий проявления панкреатита,
— медикаментозная стимуляция нормальной работы поджелудочной железы.
Хирургическое вмешательство для лечения панкреатита сегодня считается более эффективным, так как позволяет не только устранить проявления заболевания, но и получить более четкую клиническую картину состояния пациента. В результате оперативного вмешательства появляется возможность
— удаления из железы токсичных веществ, возникших в результате распада тканей,
— снизить вероятность появления гнойных отложений,
— сделать точный прогноз дальнейшего течения заболевания.
И консервативное и хирургическое лечение подразумевает, что пациент в последующем должен придерживаться специальной диеты, чтобы снизить риск рецидива и обострений. Пациентам с хроническим панкреатитом также необходимо регулярно проходить профилактические осмотры и сдавать необходимые для контроля текущего состояния организма анализы.
Питание и диета при панкреатите
Питание при панкреатите как для взрослых, так и для детей должно соответствовать нескольким принципам.
— Употреблять пищу необходимо небольшими порциями каждые 3-4 часа.
— Нужно тщательно пережевывать пищу или употреблять перетертые продукты.
— Необходимо увеличить употребление белков и снизить употребление жиров и углеводов.
— Категорически запрещается употреблять желчегонные продукты.
— При возникновении болей рекомендуется 1-2-дневное лечебное голодание.
Диета при панкреатите составляется под руководством лечащего врача. При необходимости можно обратиться за консультацией к диетологу. Употреблять продукты, не предусмотренные диетой, а также нарушать режим питания (в частности, переедать) категорически запрещается. Обратившись к специалистам нашей клиники, вы можете получить исчерпывающую консультацию по вопросам лечения панкреатита. Наши диетологи помогут вам составить правильную диету, которая поможет избежать обострений заболевания. Приходите к нам! И будьте здоровы!
Источник
Рост заболеваемости панкреатитом специалисты связывают с образом жизни и пищевыми привычками: обилие в продуктах консервантов, подсластителей, ароматизаторов, усилителей вкуса не идёт на пользу нашему организму.
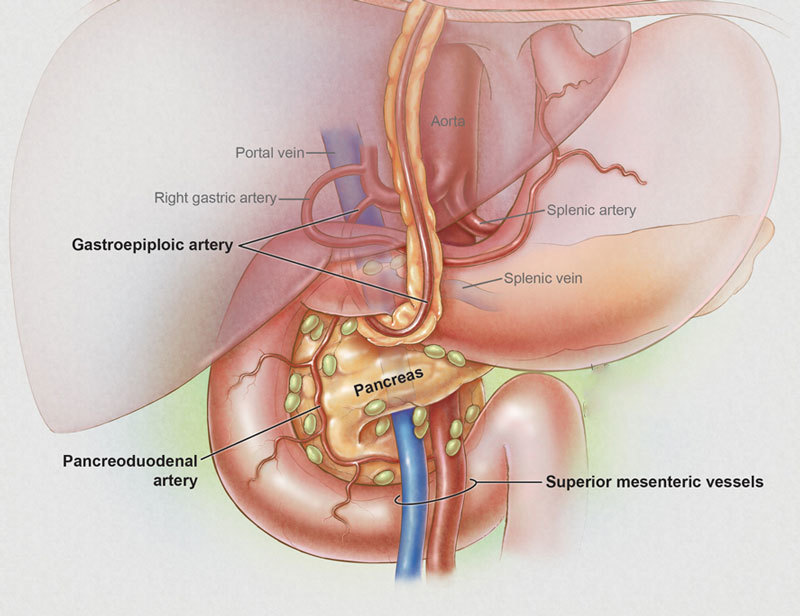
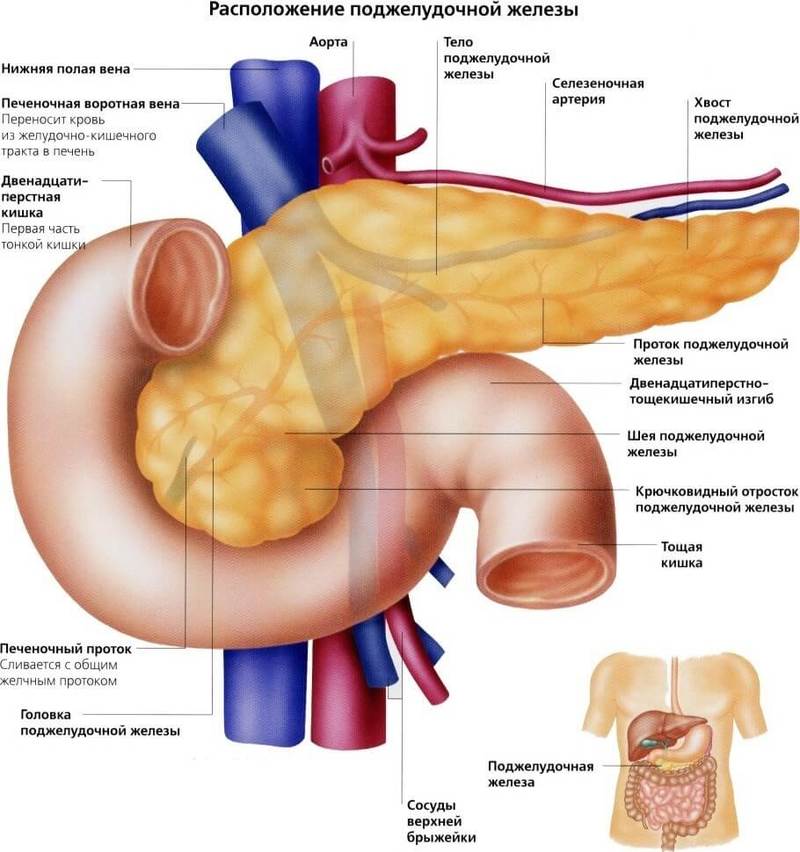
Мы заедаем стрессы вкусненьким, вечно торопимся, пьём кофе в огромных количествах, в попытках победить сонливость, устраиваем шумные пятницы, за которыми неминуемо наступают тяжёлые понедельники… И однажды, подойдя к зеркалу, мы замечаем, что появилась какая-то нездоровая бледность и худоба, да и общее состояние последнее время «не очень»: вроде только поели, а хочется прилечь, подташнивает и что-то покалывает в боку. Возможно, это даёт о себе знать поджелудочная железа — важный орган пищеварительной системы, расположенный в брюшной полости позади желудка.
Поджелудочная железа отвечает за необходимое количество ферментов для переваривания пищи, проходящей по тонкому кишечнику. Также одной из главных функций поджелудочной является выработка гормона инсулина, регулирующего уровень глюкозы в крови.
Когда поджелудочная железа даёт сбой
Когда эта железа даёт сбой — пища начинает перевариваться не должным образом, а значит, вещества и витамины усваиваются не полностью, — отсюда слабость, сонливость, «мутные» состояния после еды, «покалывание» в левом боку или области солнечного сплетения.
Если дискомфорт, а тем более боль, не проходят более 1–2 суток, появилась тошнота или рвота, повысилась температура, началась диарея или изменился цвет кала, к специалисту нужно обратиться незамедлительно.
Подписывайтесь на наш аккаунт в INSTAGRAM!
Нередко воспаление поджелудочной железы – панкреатит — путают с заболеваниями органов, расположенных в верхнем этаже брюшной полости, например, с обострением язвенной болезни или острым холециститом, с кишечной непроходимостью и даже обычным пищевым отравлением.
Панкреатит (от греч. «pancreas») – это воспаление и последующее разрушение ткани поджелудочной железы собственными ферментами.
При развитии панкреатита эти ферменты не выделяются, как положено, в двенадцатиперстную кишку, а скапливаются, активизируются в ней и со временем и начинают влиять на ткани самой железы. В результате поджелудочная железа фактически переваривает сама себя.
Причём ферменты поджелудочной могут разрушать не только ткани железы, но и находящиеся рядом кровеносные сосуды и соседние органы.
По данным статистики за последние 40 лет заболеваемость панкреатитом выросла вдвое.
Рост заболеваемости панкреатитом специалисты связывают с образом жизни и пищевыми привычками: обилие в продуктах консервантов, подсластителей, ароматизаторов, усилителей вкуса не идёт на пользу нашему организму.
По подсчётам специалистов в группу риска попадают:
- люди, имеющие проблемы с алкоголем;
- любители фастфуда;
- любители самолечения с избыточным приёмом лекарств;
- курильщики;
- больные желчнокаменной болезнью в анамнезе;
- страдающие ожирением;
- люди с сердечно-сосудистыми заболеваниями;
- люди, регулярно испытывающие стресс;
- пациенты, перенесшие травму органа или интоксикацию организма.
Панкреатит бывает острый и хронический.
Острый панкреатит
Его часто называют «праздной болезнью» — он возникает из-за переедания, что часто случается в праздники.
Острый панкреатит сегодня вышел на 3‑е место среди хирургических заболеваний после острого аппендицита и острого холецистита.
Воспаление в поджелудочной железе происходит резко, в виде приступа, поэтому редко остаётся незамеченным.
Основные симптомы острого панкреатита:
- сильная боль в верхней части живота, постепенно опоясывающая живот и спину;
- тошнота и рвота;
- сильное расстройство желудка (несварение пищи);
- высокая температура;
- учащённое сердцебиение.
При остром панкреатите необходима срочная госпитализация, а в особо тяжёлых случаях и оперативное вмешательство!
Чтобы облегчить боль до приезда «скорой», лучше всего сесть, слегка согнувшись, и приложить к левой стороне живота, чуть ниже ребер, пакет со льдом. Горизонтальное положение также помогает уменьшить боль.
Чего делать нельзя при остром приступе:
- есть и пить до приезда «скорой»- это простимулирует выработку ферментов и «раздразнит» железу ещё больше.
- принимать болеутоляющие и другие лекарства;
- класть на живот грелку.
В течение нескольких дней придется воздержаться от пищи, разрешены только минеральная вода без газа, отвар шиповника и некрепкий чай. Обязателен постельный режим и холодные компрессы на верхнюю часть живота.
После госпитализации и купирования симптомов острого панкреатита необходимо некоторое время оставаться под наблюдением врача, который должен выписать ферментные препараты, помогающие снять нагрузку с поджелудочной и средства для уменьшения кислотности желудочного сока, а также, в некоторых случаях, антибиотики.
Повторы острого панкреатита способны привести к развитию хронической формы болезни.
Хронический панкреатит
Врачи говорят, что причин у этого недуга две — мужская (алкоголь) и женская (камни в желчном пузыре)
Опасность хронического панкреатита в том, что он может не давать о себе знать в течение нескольких лет, протекая практически бессимптомно, потому не все больные своевременно обращаются к специалисту.
Болезнь эта развивается долго и медленно, а проявления болезни менее выражены, чем в случае с острым панкреатитом:
- ноющие боли или ощущение дискомфорта в животе после того, как человек поел острого или жирного;
- периодические нарушения переваривания пищи (тошнота, вздутие, послабление стула);
- снижение веса;
- сухость и бледность кожи;
- быстрая утомляемость.
Если человек с острым панкреатитом неминуемо оказывается в больнице, то к хроническому он обычно стараются притерпеться. Такой подход к здоровью крайне опасен, поскольку клетки поджелудочной способны мутировать и перерождаться в гораздо более грозные, онкологические формы.
При подозрении на хронический панкреатит врач назначает анализы мочи и крови (в том числе на сахар), и УЗИ внутренних органов брюшной полости.
Как и любая хроническая форма болезни, полностью эта форма панкреатита не излечивается. Но не допустить развития его осложнений вполне возможно.
Обычно при таком диагнозе врач назначает препараты для облегчения боли (если требуется), и ферменты, «помогающие» поджелудочной справляться со своими функциями. Иногда выписывается инсулин, чтобы регулировать уровень глюкозы в крови.
И увы, человеку с диагнозом «хронический панкреатит» приходится полностью переосмыслить свой подход к питанию.
При хроническом панкреатите нельзя:
- Жирное
- Жареное
- Острое
- Копчёное
- Солёное
- Маринованное
- Крепкие бульоны
- Консервы
- Колбасные изделия
- Фруктовые соки
- Капуста
- Грибы
- Бобовые
- Грубые каши (мюсли, пшено)
- Чёрный хлеб
- Шоколад
- Пирожные и торты
- Газировка
- Кофе
- Крепкий чай
- Слишком горячее
- Слишком холодное
- Приправы в больших количествах
- Алкоголь
- Курить
- Есть нужно не менее 5 раз в день маленькими порциями (кстати, это вообще одно из основных правил здорового питания).
Что есть можно:
- Кисломолочные продукты
- Белковые омлеты,
- Нежирные мясо, птица, рыба, приготовленные на пару
- Красная рыба в небольших количествах
- Крупы – овсяная, гречневая, рисовая
- Овощи, отварные или запеченные (картофель, цветная капуста, морковь, кабачки, тыква, свекла, зеленый горошек)
- Некислые фрукты и ягоды
- Минеральные воды с щелочным составом, например, «Нарзан», «Боржоми», «Джермук», «Ессентуки».
Помимо соблюдения диеты дополнительно требуется употреблять витамины A, C, B1, B2, B12, PP, K, фолиевую кислоту.
Основное правило тут – не переедать: железа должна работать без напряжения.
Нельзя и долго ходить голодным, в крайнем случае поможет стакан тёплой воды, если его выпить за полчаса до еды. Есть нужно примерно в одно и то же время, чтобы поджелудочная железа не трудилась впустую.
Данные принципы питания являются одновременно и профилактикой неприятностей с поджелудочной для тех, кого сей недуг миновал, и кто не хотел бы столкнуться с ним в будущем. Но, как говорится: «Если нельзя, но очень хочется — то можно!». Главное – во всём знать меру.опубликовано econet.ru.
Если у вас возникли вопросы, задайте их здесь
P.S. И помните, всего лишь изменяя свое потребление — мы вместе изменяем мир! © econet
Понравилась статья? Напишите свое мнение в комментариях.
Подпишитесь на наш ФБ:
,
чтобы видеть ЛУЧШИЕ материалы у себя в ленте!
Источник
Мы заедаем стрессы вкусненьким, вечно торопимся, пьём кофе в огромных количествах, в попытках победить сонливость, устраиваем шумные пятницы, за которыми неминуемо наступают тяжёлые понедельники…
И однажды, подойдя к зеркалу мы замечаем, что появилась какая-то нездоровая бледность и худоба, да и общее состояние последнее время «не очень»: вроде только поели, а хочется прилечь, подташнивает и что-то покалывает в боку.
Возможно, это даёт о себе знать поджелудочная железа — важный орган пищеварительной системы, расположенный в брюшной полости позади желудка. Поджелудочная железа отвечает за необходимое количество ферментов для переваривания пищи, проходящей по тонкому кишечнику. Также одной из главных функций поджелудочной является выработка гормона инсулина, регулирующего уровень глюкозы в крови.
Когда эта железа даёт сбой — пища начинает перевариваться не должным образом, а значит, вещества и витамины усваиваются не полностью, — отсюда слабость, сонливость, «мутные» состояния после еды, «покалывание» в левом боку или области солнечного сплетения.
Если дискомфорт, а тем более боль, не проходят более 1–2 суток, появилась тошнота или рвота, повысилась температура, началась диарея или изменился цвет кала, к специалисту нужно обратиться незамедлительно. Нередко воспаление поджелудочной железы – панкреатит — путают с заболеваниями органов, расположенных в верхнем этаже брюшной полости, например, с обострением язвенной болезни или острым холециститом, с кишечной непроходимостью и даже обычным пищевым отравлением.
Панкреатит (от греч. «pancreas») – это воспаление и последующее разрушение ткани поджелудочной железы собственными ферментами. При развитии панкреатита эти ферменты не выделяются, как положено, в двенадцатиперстную кишку, а скапливаются, активизируются в ней и со временем и начинают влиять на ткани самой железы. В результате поджелудочная железа фактически переваривает сама себя. Причём ферменты поджелудочной могут разрушать не только ткани железы, но и находящиеся рядом кровеносные сосуды и соседние органы.
По данным статистики за последние 40 лет заболеваемость панкреатитом выросла вдвое.
Рост заболеваемости панкреатитом специалисты связывают с образом жизни и пищевыми привычками: обилие в продуктах консервантов, подсластителей, ароматизаторов, усилителей вкуса не идёт на пользу нашему организму.
По подсчётам специалистов в группу риска попадают:
1. люди, имеющие проблемы с алкоголем;
2. любители фастфуда;
3. любители самолечения с избыточным приёмом лекарств;
4. курильщики;
5. больные желчнокаменной болезнью в анамнезе;
6. страдающие ожирением;
7. люди с сердечно-сосудистыми заболеваниями;
8. люди, регулярно испытывающие стресс;
9. пациенты, перенесшие травму органа или интоксикацию организма.
Панкреатит бывает острый и хронический.
Острый панкреатит
Его часто называют «праздной болезнью» — он возникает из-за переедания, что часто случается в праздники. Острый панкреатит сегодня вышел на 3‑е место среди хирургических заболеваний после острого аппендицита и острого холецистита. Воспаление в поджелудочной железе происходит резко, в виде приступа, поэтому редко остаётся незамеченным.
Основные симптомы острого панкреатита:
- сильная боль в верхней части живота, постепенно опоясывающая живот и спину;
- тошнота и рвота;
- сильное расстройство желудка (несварение пищи);
- высокая температура;
- учащённое сердцебиение.
При остром панкреатите необходима срочная госпитализация, а в особо тяжёлых случаях и оперативное вмешательство!
Чтобы облегчить боль до приезда «скорой», лучше всего сесть, слегка согнувшись, и приложить к левой стороне живота, чуть ниже ребер, пакет со льдом. Горизонтальное положение также помогает уменьшить боль.
Чего делать нельзя при остром приступе:
- есть и пить до приезда «скорой»- это простимулирует выработку ферментов и «раздразнит» железу ещё больше.
- принимать болеутоляющие и другие лекарства;
- класть на живот грелку.
В течение нескольких дней придется воздержаться от пищи, разрешены только минеральная вода без газа, отвар шиповника и некрепкий чай. Обязателен постельный режим и холодные компрессы на верхнюю часть живота.
После госпитализации и купирования симптомов острого панкреатита необходимо некоторое время оставаться под наблюдением врача, который должен выписать ферментные препараты, помогающие снять нагрузку с поджелудочной и средства для уменьшения кислотности желудочного сока, а также, в некоторых случаях, антибиотики.
Повторы острого панкреатита способны привести к развитию хронической формы болезни.
Хронический панкреатит
Врачи говорят, что причин у этого недуга две — мужская (алкоголь) и женская (камни в желчном пузыре)
Опасность хронического панкреатита в том, что он может не давать о себе знать в течение нескольких лет, протекая практически бессимптомно, потому не все больные своевременно обращаются к специалисту.
Болезнь эта развивается долго и медленно, а проявления болезни менее выражены, чем в случае с острым панкреатитом:
- ноющие боли или ощущение дискомфорта в животе после того, как человек поел острого или жирного;
- периодические нарушения переваривания пищи (тошнота, вздутие, послабление стула);
- снижение веса;
- сухость и бледность кожи;
- быстрая утомляемость.
Если человек с острым панкреатитом неминуемо оказывается в больнице, то к хроническому он обычно стараются притерпеться. Такой подход к здоровью крайне опасен, поскольку клетки поджелудочной способны мутировать и перерождаться в гораздо более грозные, онкологические формы.
При подозрении на хронический панкреатит врач назначает анализы мочи и крови (в том числе на сахар), и УЗИ внутренних органов брюшной полости.
Как и любая хроническая форма болезни, полностью эта форма панкреатита не излечивается. Но не допустить развития его осложнений вполне возможно.
Обычно при таком диагнозе врач назначает препараты для облегчения боли (если требуется), и ферменты, «помогающие» поджелудочной справляться со своими функциями. Иногда выписывается инсулин, чтобы регулировать уровень глюкозы в крови.
И увы, человеку с диагнозом «хронический панкреатит» приходится полностью переосмыслить свой подход к питанию.
При хроническом панкреатите нельзя:
- Жирное
- Жареное
- Острое
- Копчёное
- Солёное
- Маринованное
- Крепкие бульоны
- Консервы
- Колбасные изделия
- Фруктовые соки
- Капуста
- Грибы
- Бобовые
- Грубые каши (мюсли, пшено)
- Чёрный хлеб
- Шоколад
- Пирожные и торты
- Газировка
- Кофе
- Крепкий чай
- Слишком горячее
- Слишком холодное
- Приправы в больших количествах
- Алкоголь
- Курить
Есть нужно не менее 5 раз в день маленькими порциями (кстати, это вообще одно из основных правил здорового питания).
Что есть можно:
- Кисломолочные продукты
- Белковые омлеты,
- Нежирные мясо, птица, рыба, приготовленные на пару
- Красная рыба в небольших количествах
- Крупы – овсяная, гречневая, рисовая
- Овощи, отварные или запеченные (картофель, цветная капуста, морковь, кабачки, тыква, свекла, зеленый горошек)
- Некислые фрукты и ягоды
- Минеральные воды с щелочным составом, например, «Нарзан», «Боржоми», «Джермук», «Ессентуки»
- Помимо соблюдения диеты дополнительно требуется употреблять витамины A, C, B1, B2, B12, PP, K, фолиевую кислоту.
Основное правило тут – не переедать: железа должна работать без напряжения. Нельзя и долго ходить голодным, в крайнем случае поможет стакан тёплой воды, если его выпить за полчаса до еды. Есть нужно примерно в одно и то же время, чтобы поджелудочная железа не трудилась впустую.
Данные принципы питания являются одновременно и профилактикой неприятностей с поджелудочной для тех, кого сей недуг миновал, и кто не хотел бы столкнуться с ним в будущем.
Но, как говорится: «Если нельзя, но очень хочется-то можно!».
Главное – во всём знать меру.
Источник
Источник


