Хронический панкреатит диагноз мне поставили
 Хронический панкреатит
Хронический панкреатитСогласно медицинской статистике, около 10% пациентов с заболеваниями органов пищеварения имеют диагноз хронический панкреатит. Сегодня возрастной барьер заболевания резко изменился. Совсем недавно патология поражала пациентов старше 50 лет, сегодня зафиксированы пациенты 33-35 лет.
Мужское население заболевание поражает чуть чаще, нежели женщин. Было установлено, что у более 60% пациентов (мужчин) хронический панкреатит развился на фоне алкогольной зависимости.
Важно! Патология имеет прямое отношение к развитию сахарного диабета и может спровоцировать онкозаболевания поджелудочной.
Давайте более подробно разберемся, о каком заболевании идет речь, и как себя вести, если поставили диагноз хронический панкреатит.
Хронический панкреатит: причины болезни
Основные причины, которые могут спровоцировать хронический панкреатит, — злоупотребление алкоголем и желчнокаменная патология.
Алкогольные напитки для железы выступают в роли токсического фактора. Желчнокаменная патология провоцирует переход инфекции в поджелудочную через лимфосистему. Также выброс желчи в железу становится фактором развития панкреатита.
 Злоупотребление алкоголем является стимулятором к возникновению панкреатита
Злоупотребление алкоголем является стимулятором к возникновению панкреатита
Помимо этого, существуют и другие причины, способствующие развитию заболевания. Так, панкреатит может развиваться на фоне следующих факторов:
- повышенное содержание в крови ионов кальция;
- генетическая патология, поражающая экзокринные железы (муковисцидоз);
- чрезмерное содержание в крови триглицеридов;
- лечение с применением гормональных препаратов, а также диуретиков определенной фармакологической группы;
- дисфункция сфинктера Одди;
- системный панкреатит с поражением железы и других органов;
- панкреатит генетического типа;
- панкреатит, этиология которого не определен.
 Гормональные препараты способствуют развитию болезни
Гормональные препараты способствуют развитию болезни
Хронический панкреатит и его классификация
Панкреатит хронического типа классифицируют следующим образом:
- по этиологии: первичный (токсическое поражение железы и на фоне чрезмерного употребления алкоголя) и вторичный (на фоне желчнокаменной патологии);
- по симптоматике: постоянный болевой синдром, не ярко выраженные признаки или несколько симптомов, носящих выраженный характер;
- по характеру функциональных нарушений: недостаток или избыток выработки ферментов, недостаточность секреторного характера, патологические изменения в выработке инсулина.
Дополнительно заболевание делят по степени тяжести, а также по структурным изменениям эпителия железы. На протяжении развития патологии выделяют периоды ремиссии (стойкая и не стойкая) и периоды обострения.
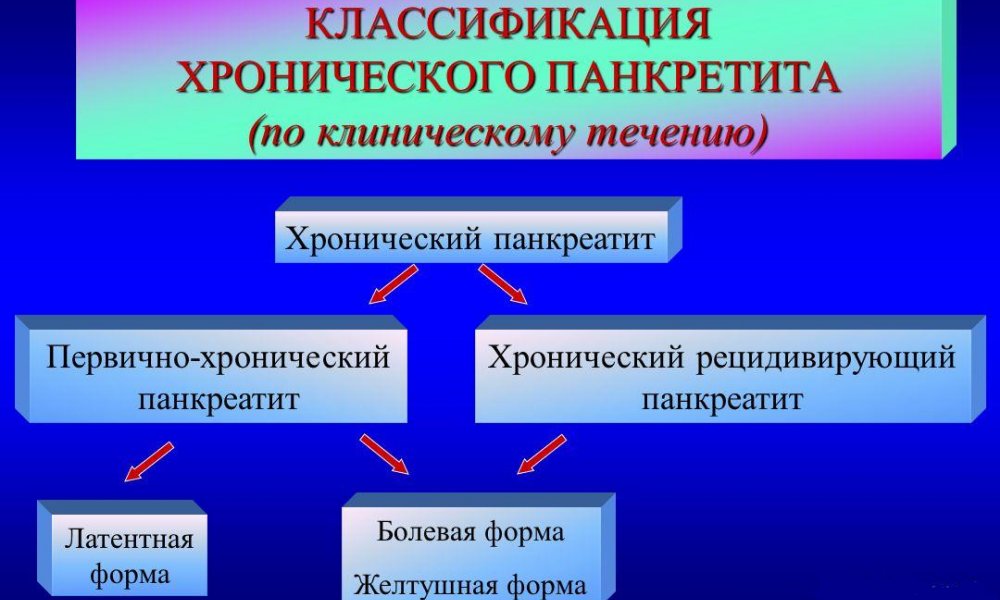 Классификация панкреатита по клиническому течению болезни
Классификация панкреатита по клиническому течению болезни
Симптоматика патологии: как себя проявляет панкреатит?
Начальная стадия развития заболевания, как правило, знать о себе не дает, какие-либо выраженные признаки болезни отсутствуют. В некоторых случаях первые симптомы настолько незначительны, что пациент и не подозревает о возможном заболевании поджелудочной железы. Наиболее яркое проявление болезни начинается на стадии, когда патологические нарушения уже имеют значительный характер.
 Первый признак панкреатита — боль в животе
Первый признак панкреатита — боль в животе
Первый симптом, который наблюдается у пациентов, — болевой синдром, локализующийся в верхней части живота, ближе к левому боку. При этом боль может носить постоянный ноющий характер или проявляться приступами. Именно это первым и запишут в истории болезни при постановке диагноза хронический панкреатит.
Нередко боль может мигрировать в область груди, имитируя патологии сердца. Дополнительно может наблюдаться тошнота, изжога, нарушения моторики кишечника. В случае обострения панкреатита возникает рвота, имеющая частый характер. Нарушается процесс дефекации, диарея чередуется с запорами. На фоне данной симптоматики возникает потеря аппетита, значительно снижается вес пациента.
По ходу развития патологии частота обострений увеличивается, каждый новый приступ может иметь все более выраженную симптоматику. Заболевание может повреждать не только саму железу, но и ткань рядом находящихся органов. Отметим, что яркая симптоматика может появится не сразу, в некоторых случаях она развивается спустя несколько лет после диагностирования панкреатита.
Если учитывать визуальный осмотр пациента, то врачи часто отмечают желтушность кожных покровов, сухость кожи и небольшие красноватые пятна в области живота.
При пальпации в области эпигастрия будет наблюдаться умеренная вздутость, а также болезненные ощущения вокруг пупка и в левом боку под ребрами.
 Пальпация живота
Пальпация живота
Диагностические методы хронического панкреатита
С целью установить точный диагноз хронический панкреатит лечащий врач (гастроэнтеролог) назначает ряд диагностических мероприятий. Методы исследования будут включать и сдачу лабораторных анализов, и функциональную диагностику.
Общий и развернутый анализ крови в полной мере может выявить наличие воспалительного процесса. Анализ кала определяет количество жиров, что позволяет определить возможную ферментную недостаточность железы.
 Анализ крови показывает наличие воспалительных процессов
Анализ крови показывает наличие воспалительных процессов
В обязательном порядке проводятся методы диагностики, позволяющие визуализировать поджелудочную железу. К данным исследованиям относят УЗИ органов ЖКТ, МРТ-диагностику и КТ железы. Дополнительно проводится ЭУС, что позволяет более детально исследовать структуру железы и ее патологические изменения.
Также проводят ряд специальных тестов, которые определяют способность органа вырабатывать инсулин и ферменты. Окончательным этапом в диагностировании хронического панкреатита станет изучение врачом результатов и формулировка диагноза.
Хронический панкреатит: возможные осложнения болезни
Ранним осложнением заболевания принято считать развитие желтухи, которая возникает на фоне нарушения оттока желчи. Чуть позже к данному осложнению присоединяются тонус сосудов железы, патологические процессы в желудочно-кишечном тракте, патологии инфекционного характера. В более тяжелом случае возможно развитие кровотечения в органах ЖКТ.
Важно! В ходе развития заболевания к основным осложнения могут присоединиться системные: нарушение работы печени и почек, сахарный диабет на фоне нарушения выработки инсулина, онкопатология поджелудочной.
Методы терапии панкреатита
На сегодня применяют 2 метода лечения: консервативное, куда входит медикаментозная терапия и диеты, и оперативное вмешательство. Вид терапии будет зависеть от стадии заболевания, его тяжести и осложнений, вызванных патологией.
 При болезни обязательно устанавливают диету
При болезни обязательно устанавливают диету
Метод консервативного лечения будет включать следующие мероприятия:
- Диета. Пациенты, имеющие диагноз хронический панкреатит в обязательном порядке должны придерживаться диетического питания №5. Запрещается прием алкогольных и слабоалкогольных напитков, острой, жирной, копченой и кислой пищи. Сводится к минимуму потребление соли и сахара.
- При обострении хронического панкреатита проводится медикаментозная терапия с целью устранить интоксикацию, болевой синдром, воспаление и восстановить моторику кишечника.
- При алкогольном панкреатите требуется полный и пожизненный отказ от алкоголя. Именно это и будет являться ключевым фактором в лечении патологии.
Оперативное вмешательство целесообразно при:
- осложнениях, которые сопровождаются гнойным процессом;
- дисфункции сфинктера Одди;
- новообразованиях (кисты, опухоли);
- ситуациях, когда медикаментозная терапия не дает положительных терапевтических результатов.
Совет! Диагноз хронический панкреатит требует серьезного отношения, заболевание в некоторых случаях может иметь непредсказуемое течение. Поэтому пациенту важно понимать, что следование всем рекомендациям врача, соблюдение диеты максимально увеличивают шансы на благоприятный прогноз.
Источник
Диагностика панкреатита (pancreatitis, лат.) – это сложный и многоэтапный процесс, включающий в себя сбор жалоб, подробного анамнеза, проведение ряда лабораторных и инструментальных исследований. Такое разнообразие диагностических методов обусловлено тем, что панкреатит может протекать под «маской» заболеваний других органов брюшной полости. Чтобы провести точную диагностику и дифференциальный диагноз, необходимо комплексное обследование пациента. Начнём по порядку.
Жалобы больного
Уже по первым жалобам пациента можно достаточно точно диагностировать острое или хроническое воспаление в поджелудочной железе, тем самым провести дифференциальный диагноз на этапе опроса. На заболевание указывают следующие жалобы:
- Боли интенсивные, возникающие через полчаса после приёма жирной или жареной пищи, после употребления алкогольных напитков. Они носят опоясывающий характер, распространяются по всему животу с иррадиацией в поясницу, лопатку. Болевой синдром сохраняется длительное время, не купируется приёмом привычных анальгетиков.
Важно! Не у всех пациентов отмечаются боли. В 15% случаев патология протекает безболезненно или бессимптомно, что приводит к ошибкам в постановке диагноза.
- Жалобы на отрыжку, рвоту, метеоризм, жидкий, частый стул. Нарушения пищеварения обусловлены атонией двенадцатиперстной кишки и обратным забрасыванием панкреатического сока в протоки. И для острого, и для хронического панкреатита специфична рвота, не приносящая облегчения состояния. Напротив, больной продолжает ощущать тошноту. При этом отмечается горький привкус во рту или горький привкус рвотных масс.
- Потеря массы тела, мышечная слабость, авитаминоз. Данные жалобы обусловлены ферментной недостаточностью поджелудочной железы.
- Жажда, сухость во рту, «голодные» обмороки – симптомы, характерные для сахарного диабета. Связаны они с тем, что пораженный орган не вырабатывает достаточного количества сахароснижающего гормона инсулина.

Важно!
 Это средство спасает от панкреатита за 2 недели! Достаточно ежедневно выпивать один стакан натурального…
Это средство спасает от панкреатита за 2 недели! Достаточно ежедневно выпивать один стакан натурального…
Читать далее
Сбор анамнеза
Не менее важный этап для постановки диагноза. У пациента выясняют время возникновения болей, связано ли их появление с приёмом пищи. При хроническом панкреатите боли носят постоянный характер либо возникают после приёма жирных и жареных блюд, а также других погрешностей в диете. Первые болевые ощущения появляются уже через 30-40 мин. после приёма пищи. Также важно, чем купировал пациент болевой приступ, помогло ли это ему. При остром процессе – боли более интенсивные.
Врач интересуется, было ли снижение аппетита накануне обострения, ощущение сухости или горечи во рту. При остром панкреатите все эти симптомы у пациента присутствуют. Время возникновения диспепсический расстройств и характер рвотных масс также значимы для постановки диагноза. Ещё один критерий диагноза – характер стула. И при остром, и при хроническом панкреатите стул жидкий, жёлтого цвета, с примесью в кале жиров (стеаторея).

Внешний осмотр
При осмотре обращают внимание на кожные покровы. При хроническом билиарнозависимом панкреатите из-за механической желтухи кожа, склеры, слизистая оболочка рта могут быть окрашены в желтушный цвет.
Затем врач пальпирует живот, при этом больной отмечает боль в точке проекции желчного пузыря на брюшную стенку. Увеличенный желчный пузырь, который легко можно пальпировать, также поможет заподозрить диагноз хронического билиарнозависимого панкреатита.
При осмотре отмечаются следующие симптомы: отсутствие пульсации брюшной аорты при пальпации (из-за отёкшей поджелудочной железы), положительный френикус-симптом (болезненность, возникающая в ответ на пальпацию между ножками грудинно-ключично-сосцевидной мышцы), истончение подкожно-жировой клетчатки в области проекции поджелудочной железы.

Лабораторные методы диагностики
Определение содержания амилазы в крови
Не достаточно информативное исследование, так как в крови амилаза при остром панкреатите определяется только в первые сутки заболевания. Амилаза попадает в кровь из разрушенных клеток поджелудочной железы. Увеличение данного фермента не всегда говорит в пользу патологии, так как большая часть этого соединения поступает в кровь из слюны, а не из железы. Тем не менее, если больной поступил в первые часы от начала болевого синдрома и биохимический анализ крови показал повышение уровня амилазы, то это позволяет заподозрить заболевание.
Определение в анализе крови ферментов поджелудочной железы
Основные исследуемые ферменты – липаза и эластаза.
Важно! Все показатели (при воспалении повышаются). Это более чувствительный анализ, однако, не разрешает с полной гарантией говорить об остром или хроническом панкреатите, так как данные соединения содержатся в большом количестве и в других органах.
Функциональные тесты
Призваны оценить экскреторную функцию поджелудочной железы. Выделяют прямые (зондовые) и непрямые исследования. При этом в заключении указывается, какой тип секреции преобладает у пациента. При остром pancreatitis ферментная функция резко снижается, что приводит к гипосекреции всех гормонов и пищеварительных ферментов.
Анализ кала
Производится с целью определения количественного содержания в нём жиров. В условиях гипосекреции пищеварение нарушается, что приводит к нарушениям распада и всасывания нутриентов. Признаком, указывающим на хронический панкреатит, будет содержание в кале непереваренных жиров (стеаторея). После этого определяют количественное соотношение жиров к другим непереваренным нутриентам. Применяют тест для определения содержания в кале эластазы. Данные исследования — высокоспецифичные для заболевания поджелудочной железы.
Биохимический анализ мочи
Определение содержания амилазы (диастазы) в моче. Также высокоспецифичный анализ, который прост и недорог в применении. Его назначают сразу же, как только пациент с острым или хроническим панкреатитом поступил в стационар. Чётких границ повышения диастазы в моче нет, так как уровень фермента будет зависеть от степени тяжести заболевания и того, какой объём органа подвергся некрозу и распаду. При остром процессе количество амилазы превышает в 5-10 раз нормальный уровень.

Клинический анализ крови
Входит в клинический минимум анализов. При остром и хроническом панкреатите будут отмечаться воспалительные изменения: увеличение количества лейкоцитов вплоть до юных форм, С-реактивного белка, ускорение скорости оседания эритроцитов.
Биохимический анализ крови
Производится с целью определения уровня всех остальных ферментов (трансфераз (АлАТ, АсАТ), ЛДГ и др.), уровня белка (общего белка и соотношение фракций альбуминов и глобулинов), уровня билирубина (прямого и непрямого).
Имеет смысл провести анализ для определения уровня алкоголя в крови. При хроническом алкогольном панкреатите обострение наступает после принятия даже небольших количеств спиртных напитков. При увеличении уровня алкоголя у больного наблюдается алкогольная интоксикация, что позволит предположить наличие pancreatitis.

Таблица основных показателей крови изменяющихся при панкреатите
| Показатель | Значения при панкреатите |
| Амилаза В крови: В моче (диастаза): | ≥150 ед/л ≥320 ЕД |
| Липаза | ≥ 60 МЕ/л |
| Эластаза в 1 г кала | ≤ 200 мкг |
| Лейкоциты крови | ≥9х109 |
| АсАТ | ≥37 ЕД/л |
| АлАТ | ≥45 ЕД/л |
| Общий белок | ≥83 г/л |
| С-реактивный белок | ≥5 мг/л |
| СОЭ | ≥20 мм/ч |
| Прямой билирубин | ≥8 мкмоль/л |
| Непрямой билирубин | ≥19 мкмоль/л |
Инструментальные методы диагностики
По большому счёту всем пациентам с данным заболеванием из инструментальных исследований проводят только ультразвуковое обследование органов брюшной полости. Связано это с тем, что диагноз без труда может быть поставлен уже после опроса, осмотра пациента и получения лабораторных анализов. УЗИ – качественное и надёжное исследование первой линии, так как является недорогим, при этом высокоинформативным. Все другие исследования – малоинформативны и не несут высокой эффективности для диагностики. Их применение обоснованно только тогда, когда не удаётся визуализировать поражённые отделы с помощью ультразвукового обследования или при подозрении на наличие в органе объёмного образования (раковая опухоль, киста, псевдокиста). В этом случае встаёт вопрос о хирургической операции и объёме резекции.
УЗИ-обследование
«Золотой стандарт» постановки диагноза. Врач без лишних затруднений увидит диффузные изменения в ткани поражённого органа, утолщение и отёк капсулы поджелудочной железы. При хроническом панкреатите обнаруживаются кальцификаты и петрификаты, участки деструкции паренхимы. Преимущество данного исследования в том, что он даёт возможность оценить состояние других органов (желчного пузыря, печени и их протоков). Это важно при нарушении оттока секрета из-за конкрементов и наличии холецистита, так как в этом случае создаются все условия для развития заболевания.
Важно! В настоящее время разработаны новые методы ультразвуковой диагностики. В частности, эндоскопическое УЗИ и внутрипротоковое УЗИ поджелудочной железы. Эти исследования позволяют заводить датчики в желудок или в сами протоки, и врач может более детально изучить и дать заключение о состоянии органа. Недостаток этих исследований – инвазивность, что усугубляет воспаление и деструкцию органа.

Компьютерная томография
Чаще всего это исследование назначается уже при возникновении осложнений. Рентгенологическое исследование позволяет подробно изучить структуру органа (в том числе кровеносную систему), оценить степень поражения деструкции, определить количество живой и здоровой ткани.

Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ)
При билиарнозависимом панкреатите проводят ЭРХПГ. Специальный зонд заводят в главный проток, отверстие которого открывается на большом дуоденальном сосочке, и подают контрастное вещество. После этого больному делают рентгенологический снимок. Такое обследование позволяет оценить проходимость многих (даже самых мелких) протоков, определить наличие или отсутствие конкрементов и других возможных препятствий (стриктуры, спайки, перегибы). В ходе обследования можно производить удаление камней небольших размеров, которые потом выведутся естественным путём. Такой оперативный метод является малоинвазивным, поэтому сейчас ему отдают предпочтение.
Редко используемые методы инструментальной диагностики
- Фиброгастродуоденоскопия (ФГДС) – позволяет оценить состояние большого сосочка двенадцатиперстной кишки, оценить конечные отделы самого протока, оценить функциональность сфинктера Одди.
- Обзорная рентгенография брюшной полости – исследование, применяемое для дифференциального диагноза. Зачастую при данном заболевании изменений на снимке никаких нет, за исключением тех случаев, когда в поджелудочной железе уже образовались петрификаты (участки обызвествления). Данный признак разрешает с полной гарантией говорить о наличии у больного хронического панкреатита.
- Лапароскопия. Больше лечебный, а не диагностический метод. Применяется при спорных ситуациях, когда вышеперечисленные исследования не смогли полностью визуализировать поражённый орган. В ходе диагностики могут применяться различные хирургические манипуляции в лечебных целях.

Заключение
Панкреатит – один из немногих диагнозов, который может быть выставлен уже на этапе опроса пациента. Лабораторные и инструментальные данные подтверждают наличие данного заболевания. При поступлении пациента в стационар или приёмный покой, ему проводят полный спектр лабораторных анализов и УЗИ. При трудностях постановки диагноза и при тяжёлых формах заболевания, когда требуется оперативное вмешательство, пациенту проводят дополнительные инструментальные методы обследования (КТ или МРТ, ЭРХПГ, ФГДС, лапароскопию). После постановки диагноза больному назначается терапия, и он ещё две недели находится под наблюдением врачей.
Полезное видео: Главные методы и способы диагностики панкреатита
Важно!
 Вы думаете, у вас панкреатит? Не спешите с выводами, в 93% случаев это оказываются паразиты! Срочно начинайте пить антипаразитарный…
Вы думаете, у вас панкреатит? Не спешите с выводами, в 93% случаев это оказываются паразиты! Срочно начинайте пить антипаразитарный…
Читать далее
Источник
