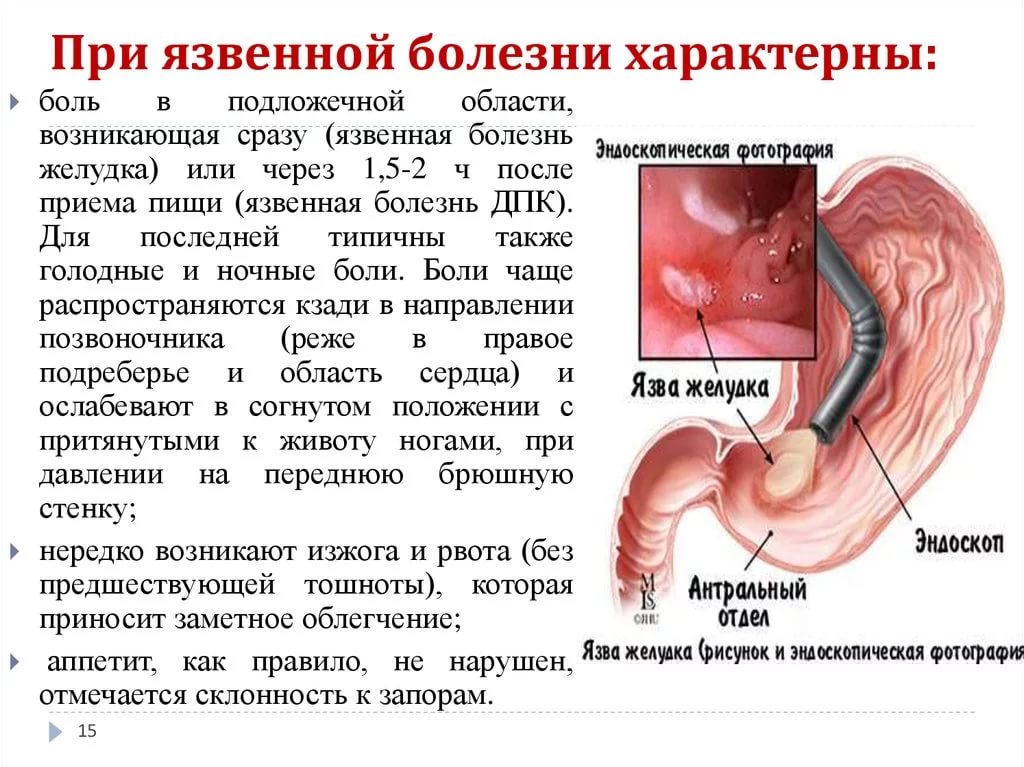
Хроническая язва желудка этиология патогенез
Язвенная
болезнь —
хроническое, циклически текущее
заболевание, основным клиническим и
морфологическим выражением которого
является рецидивирующая язва желудка
или двенадцатиперстной кишки. В
зависимости от локализации язвы и
особенностей патогенеза болезни
различают язвенную болезнь с локализацией
язвы впилородуоденальной
зоне или
теле
желудка, хотя
существуют и сочетанные формы.
Этиология.
В
развитии язвенной болезни основное
значение имеют стрессовые
ситуации, психоэмоциональное
перенапряжение, В
возникновении язвенной болезни велика
рольалиментарных
факторов (нарушение
режима и характера питания), вредных
привычек (курение,
и злоупотребление алкоголем), воздействия
ряда лекарственных
средств (ацетилсалициловая
кислота, индометацин, кортикостероиды
и др.). Безусловное значение имеют
наследственноконституциональные
(генетические) факторы, среди
которых О (I) группа крови, положительный
резус-фактор, «статус несекреторов»
(отсутствие антигенов гистосовместимости,
отвечающих за выработку гликопротеинов
желудочной слизи) и др. В последнее время
возникновение язвенной болезни стали
связывать с инфекционным
агентом —
Campylobacter
piloridis, который
выявляют при дуоденальной язве в 90%, а
язве желудка — в 70-80% случаев.
Патогенез.
Он
сложен и тесно связан с этиологическими
факторами. Не все стороны его могут
считаться достаточно изученными. Среди
патогенетических
факторов язвенной
болезни различают общие и местные. Общие
представлены нарушениями нервной и
гормональной регуляции деятельности
желудка и двенадцатиперстной кишки, а
местные
—
нарушениями кислотно-пептического
фактора, слизистого барьера, моторики
и морфологическими изменениями слизистой
оболочки желудка и двенадцатиперстной
кишки.
Значение
неврогенных
факторов огромно.
Как уже упоминалось, под влиянием внешних
(стресс) или внутренних (висцеральная
патология) причин происходит изменение
координирующей функции коры головного
мозга в
отношении подкорковых образований
(промежуточный мозг, гипоталамус). Это
ведет в одних случаях (язва пилородуоденальной
зоны) к возбуждению гипоталамо-гипофизарной
области, центров блуждающего нерва и
повышенному тонусу самого нерва,
повышению активности кислотно-пептического
фактора и усилению моторики желудка. В
других случаях (язва тела желудка),
напротив, возникает подавление корой
функции гипоталамо-гипофизарной области,
снижение тонуса блуждающего нерва и
угнетение моторики; при этом активность
кислотнопептического фактора нормальна
или понижена.
Указанные
нарушения гормональной регуляции
отчетливо выражены лишь при язвенной
болезни пилородуоденальной зоны. При
язвенной болезни тела желудка выработка
АКТГ и глюкокортикоидов понижена,
поэтому возрастает роль местных факторов.
Местные
факторы в
значительной мере реализуют превращение
острой язвы в хроническую и определяют
обострения, рецидивы болезни. При язве
пилородуоденальной зоны большое значение
имеет повышение активности
кислотно-пептического
фактора, что
связано с увеличением числа
гастринпродуцирующих клеток, повышенной
секрецией гастрина и гистамина. В этих
случаях факторы агрессии (кислотно-пептическая
активность) преобладают над факторами
защиты слизистой оболочки (слизистый
барьер), что определяет развитие или
обострение пептической язвы
Патологическая
анатомия. Морфологическим
субстратом язвенной болезни является
хроническая
рецидивирующая язва. В
ходе формирования она проходит стадии
эрозии
и
острой
язвы, что
позволяет считать эрозию, острую и
хроническую язвы стадиями морфогенеза
язвенной
болезни. Эти стадии особенно хорошо
прослеживаются при язвенной болезни
желудка.
Эрозиями
называют
дефекты слизистой оболочки, которые не
проникают за мышечную пластинку слизистой
оболочки. Эрозии, как правило, острые,
в
редких случаях — хронические.
Острые
эрозии обычно поверхностные и образуются
в результате некроза участка слизистой
оболочки с последующим кровоизлиянием
и отторжением мертвой ткани. В дне такой
эрозии находят соляно-кислый гематин,
а в краях ее — лейкоцитарный инфильтрат.
В
желудке
могут
возникать множественные эрозии, которые
обычно легко эпителизируются. Однако
в случаях развития язвенной болезни
некоторые эрозии не заживают; некрозу
подвергаются не только слизистая
оболочка, но и более глубокие слои стенки
желудка, развиваются острые
пептические язвы. Они
имеют неправильную округлую или овальную
форму. По мере очищения от некротических
масс выявляется дно острой язвы, которое
образовано мышечным слоем, иногда
серозной оболочкой. Часто дно окрашено
в грязно-серый или черный цвет вследствие
примеси гематина гидрохлорида. Глубокие
дефекты слизистой оболочки нередко
приобретают воронкообразную форму,
причем основание воронки обращено к
слизистой оболочке, а верхушка — к
серозному покрову.
Острые
язвы желудка обычно
появляются на малой кривизне, в антральном
и пилорическом отделах, что объясняется
структурнофункциональными особенностями
этих отделов. Известно, что малая кривизна
является «пищевой дорожкой» и поэтому
легко травмируется, железы ее слизистой
оболочки выделяют наиболее активный
желудочный сок, стенка наиболее богата
рецепторными приборами и наиболее
реактивна, но складки ригидны и при
сокращении мышечного слоя не в состоянии
закрыть дефект. С этими особенностями
связаны также плохое заживление острой
язвы этой локализации и переход ее в
хроническую. Поэтому хроническая язва
желудка чаще локализуется там же, где
острая, т.е. на малой кривизне, в антральном
и пилорическом отделах; кардиальные и
субкардиальные язвы встречаются редко.
Хроническая
язва желудка бывает
обычно единичная, множественные язвы
редки. Язва имеет овальную или округлую
форму (ulcus
rotundum) и
размеры от нескольких миллиметров до
5-6 см. Она проникает в стенку желудка на
различную глубину, доходя иногда до
серозного слоя. Дно язвы гладкое, иногда
шероховатое, края валикообразно
приподняты, плотные, омозолелые (каллезная
язва, от лат. callus
—
мозоль; рис. 198). Край язвы, обращенный к
пищеводу, подрыт, и слизистая оболочка
нависает над дефектом. Край, обращенный
к привратнику, пологий (см. рис. 198), иногда
имеет вид террасы, ступени которой
образованы слоями стенки — слизистой
оболочкой, подслизистым и мышечным
слоями. Такой вид краев объясняется
смещением слоев при перистальтике
желудка. На поперечном разрезе хроническая
язва имеет форму усеченной пирамиды,
Микроскопическая
картина хронической
язвы желудка в различные периоды течения
язвенной болезни различна. В период
ремиссии в
краях язвы обнаруживается рубцовая
ткань. Слизистая оболочка по краям
утолщена, гиперплазирована. В области
дна видны разрушенный мышечный слой и
замещающая его рубцовая ткань, причем
дно язвы может быть покрыто тонким слоем
эпителия. Здесь же, в рубцовой ткани,
много сосудов (артерии, вены) с утолщенными
стенками. Во многих сосудах просветы
сужены или облитерированы за счет
пролиферации клеток интимы (эндоваскулит)
или разрастания соединительной ткани
Нервные волокна и ганглиозные клетки
подвергаются дистрофическим изменениям
и распаду. Иногда в дне язвы среди
рубцовой ткани наблюдается разрастание
нервных волокон по типу ампутационных
невром.
В
период
обострения язвенной
болезни в области дна и краев язвы
появляется широкая зона фибриноидного
некроза. На
поверхности некротических масс
располагается фибринозно-гнойный
или
гнойный
экссудат. Зону
некроза отграничивает грануляционная
ткань с
большим числом тонкостенных сосудов и
клеток, среди которых много эозинофилов.
Глубже вслед за грануляционной тканью
располагается грубоволокнистая
рубцовая ткань. Об
обострении язвы свидетельствуют не
только экссудативнонекротические
изменения, но ифибриноидные
изменения стенок сосудов, нередко
с тромбами в их просветах, а также
мукоидное
ифибриноидное
набухание рубцовой ткани в
дне язвы. В связи с этими изменениями
размеры язвы увеличиваются, появляется
возможность разрушения всей стенки
желудка, что может привести к тяжелым
осложнениям. В тех случаях, когда
обострение сменяется ремиссией
(заживление
язвы), воспалительные
изменения затихают, зону некроза
прорастает грануляционная ткань, которая
созревает в грубоволокнистую рубцовую
ткань; нередко наблюдается эпителизация
язвы. В исходе фибриноидных изменений
сосудов и эндартериита развиваются
склероз стенки и облитерация просвета
сосудов. Таким образом, обострение
язвенной болезни даже в случаях
благоприятного исхода ведет к усилению
рубцовых изменений в желудке иусугубляет
нарушение трофики его тканей, в
том числе и вновь образованной рубцовой
ткани, которая при очередном обострении
язвенной болезни легко разрушается.
Морфогенез
и патологическая анатомия хронической
язвы двенадцатиперстной
кишки принципиально
не отличаются от таковых при хронической
язве желудка.
Хроническая
язва двенадцатиперстной кишки в
подавляющем большинстве случаев
образуется на передней или задней стенке
луковицы (бульбарная
язва); лишь
в 10% случаев она локализуется ниже
луковицы(постбульбарная
язва). Довольно
часто встречаются множественные язвы
двенадцатиперстной
кишки, они располагаются друг против
друга по передней и задней стенкам
луковицы (целующиеся язвы).
Осложнения.
Среди
осложнений хронической язвы при язвенной
болезни различают: 1) язвенно-деструктивные
(кровотечение, прободение, пенетрация);
2) воспалительные (гастрит, дуоденит,
перигастрит, перидуоденит); 3)
язвенно-рубцовые (сужение входного и
выходного отделов желудка, деформация
желудка, сужение просвета двенадцатиперстной
кишки, деформация ее луковицы); 4)
малигнизация язвы (развитие рака из
язвы); 5) комбинированные осложнения.
Соседние файлы в папке К экзамену
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Часть III. Язвенная болезнь (продолжение)
В.Ф. Приворотский, Н.Е. Луппова
Этиология
Язвенная болезнь издавна считается мультифакториальным заболеванием с полигенным типом наследования. Этой фразой обычно прикрывают недостаток знаний по той или иной проблеме. К язвенная болезнь это, пожалуй, относится в меньшей степени, поскольку за многолетнюю историю изучения этого заболевания было создано немало гипотез возникновения язвенного дефекта, подтвержденных серьезными исследованиями (кортико-висцеральная, воспалительная, нейроэндокринная, инфекционная и т. д.). Вместе с тем, ни одна из них не стала доминирующей.
В настоящее время принято считать, что этиологическая структура язвенной болезни базируется на трех «китах»:
1) наследственно-конституциональный фактор;
2) экзогенные факторы;
3) эндогенные факторы.
Рассмотрим эти группы причин по отдельности.
1. Наследственная предрасположенность является одной из важнейших причин развития язвенной болезни. По разным данным, от 20% до 70% детей с язвенной болезнью двенадцатиперстной кишки имеют родителей или ближайших родственников, страдающих этим же заболеванием. К сожалению, ведущий механизм реализации язвенного диатеза удается выявить далеко не всегда.
Современная наука располагает данными о многочисленных генетических маркерах язвенной болезни, важнейшими из которых являются:
1) принадлежность к 0 (I) группе крови и сопутствующая ей гиперплазия обкладочных клеток;
2) так называемый несекреторный статус (неспособность выделять со слюной и желудочным соком антигены системы АВН, которые отвечают за выработку гликопротеинов слизистой оболочки желудка);
3) недостаток фукогликопротеинов в желудочной слизи;
4) высокое содержание пепсиногена 1 в крови;
5) высокие показатели содержания ацетилхолина и холинэстеразы в сыворотке крови;
6) гиперплазия G-клеток антрального отдела желудка с гиперпродукцией гастрина;
7) выявление антигенов системы НLА — В5, В15, В35 и др.
Наследственная предрасположенность реализуется чаще по отцовской линии (Волков А.И., 1999), однако имеются данные о том, что некоторые формы язвенной болезни, в частности, вариант, протекающий с высоким содержанием пепсиногена 1 в сыворотке крови, сцеплен с Х-хромосомой и передается по материнской линии (Новик А.В., 1992).
2. Экзогенные факторы. К ним принято относить «фоновые» ситуации, нередко сопровождающие жизнь ребенка: нервно-эмоциональное напряжение, нарушение режима дня и питания, грубые алиментарные погрешности, употребление рафинированных продуктов, не обладающих достаточной буферной способностью, еда всухомятку, быстрая еда и т.д.
Немаловажную роль играет недостаток в пище микроэлементов, витаминов, белка. Негативную роль в развитии язвенного дефекта играет длительный и беспорядочный прием медикаментов (нестероидных противовоспалительных препаратов, салицилатов, некоторых антибиотиюв, сульфаниламидов). Не следует сбрасывать со счетов и такие этиологические факторы, как снижение сопротивляемости организма ребенка после перенесенных заболеваний, наличие очагов хронической инфекции, глистно-паразитарная инвазия.
3. Эндогенные факторы. Наибольшее значение имеет нервно-рефлекторное воздействие на желудок и двенадцатиперстную кишку со стороны других пораженных органов ЖКТ (печени, желчного пузыря, поджелудочной железы, кишечника), а также сердечно-сосудистой, мочевыделительной, эндокринной систем. Формирующиеся при этом патологические висцеро-висцеральные рефлексы нарушают регуляцию гастродуоденальной зоны, вызывают дискоординацию секреторной и моторной функций желудка и двенадцатиперстной кишки.
Одним из важнейших эндогенных (инфекционных) факторов в настоящее время считается НР. По данным С.В. Бельмера(1999), он обнаруживается у 87%, а по данным Е.А. Корниенко (1999)- у 99,8% детей, страдающих язвенной болезнью. Вместе с темрезультаты мультицентровых исследований, проведенных в последние годы в разных странах мира, показали, что на долю язвенной болезни, ассоциированной с НР, у взрослых пациенте приходится 56% дуоденальных язв и 38% язв желудка (Cloud К. et al., 1999). Исследования, выполненные в нашей стране, также указывают на рост, НР-негативных вариантов язвенной болезни у взрослых — до 30% по данным Ю.П. Успенского (2000).
В целом концепция о доминирующей роли НР в генезе язвенной болезни не выглядит столь однозначно с позиций педиатра. Прямая экстраполяция наработок «взрослой» гастроэнтерологии на «детскую» на фоне некоторой схематизации подходов к вопросам диагностики и особенно лечения вряд ли должна приветствоваться. Тем более что в работах последних лет появляется все больше противоречий относительно роли НР в язвообразовании, влияния достигнутой эрадикации на частоту рецидивов язвенной болезни, тактики лечения и т.д.
Необходимо отметить, что существует точка зрения о сапрофитной роли НР, блокирующая саму идею необходимости проведения антихеликобактерной терапии.
Известно, что геном НР содержит около 1600 генов. Существует ряд генов, продукты которых — белки CagA, VacA, IceA, BabA — рассматривают как патогенности. Наличие их играет определенную роль в характеристике вирулентности штамма. Поэтому существующие в настоящее время более 40 штаммов НР имеют различную степень вирулентности, и чаще всего неизвестно, какой именно штамм определяется у ребенка.
На характер и выраженность воспалительных изменений в гастродуоденальной зоне влияет не столько сам факт инфицирования НР, сколько следующие составляющие:
1) характер штамма;
2) характер иммунного ответа макроорганизма;
3) степень обсемененности слизистой оболочки бактериями;
4) длительность инфицирования;
5) генетическая предрасположенность (Корниенко Е.А. и др., 2003).
И все же следует признать, что большинство авторов, проводящих исследования в этой области, придерживаются мнения об НР как важном компоненте этиологии и патогенеза язвенной болезни и на данный момент постулируют необходимость лечения, направленного на его уничтожение (эрадикацию).
Патогенез
По современным представлениям, патогенез язвенной болезни многообразен, а потому сложен. Чаще всего его представляют в виде своеобразных «весов», на одной чаше которых находятся факторы агрессии, а на других — факторы защиты слизистой оболочки гастродуоденальной язвы (весы Shey) (рис. 3).
| Факторы агрессии 1. Кислотно-пептический фактор. 2. Травматизация. 3. Гастродуоденальная дисмоторика. 4. Литическое действие желчных кислот. 5. НР-инфекция. 6. Лекарственные препараты. |  | Факторы защиты 1. Слизистый гель. 2. Активная регенерация. 3. Достаточное кровоснабжение. 4. Антродуоденальный кислотный тормоз. 5. Выработка бикарбонатных ионов. |
Рис. 3. Весы Shey.
Преобладание факторов агрессии над факторами защиты приводит чаще к образованию язвенного дефекта в двенадцатиперстной кишке, первичное снижение факторов защиты (даже без гиперактивации факторов агрессии) способствует формированию дефекта слизистой оболочки желудка. Наиболее неблагоприятным в плане ульцерогенеза является сочетание резкой активации факторов агрессии при угнетении факторов защиты.
В общем виде последовательность событий при дуоденальном ульцерогенезе (наиболее частом у детей) можно представить следующим образом:
Нарушение нейрогуморальной регуляции в гипоталамо-гипофизарно-гастродуоденальной системе —> Нарушение выработки нейропептидов и регуляторных пептидов желудка и двенадцатиперстной кишки -> Нарушение равновесия между факторами агрессии и защиты —> Приобретение желудочным соком агрессивных свойств —> Метаплазия слизистой оболочки желудка в двенадцатиперстной кишке —> Колонизация НР в двенадцатиперстную кишку —> Нарушение микроциркуляции в двенадцатиперстной кишке —> Воздействие пепсина на слизистую оболочку двенадцатиперстной кишки —> Образование язвенного дефекта.
В случае формирования НР-негативного варианта язвенной болезни двенадцатиперстной кишки из патогенетической цепочки выпадает соответствующее «слабое звено».
При всей схематичности такого подхода следует признать, что он, в известной мере, отражает суть происходящих изменений и помогает наметить адекватную лечебную тактику.
В конце этого раздела приводим оригинальную схему возможных патогенетических механизмов язвенной болезни двенадцатиперстной кишки у детей, разработанную академиком В.А. Таболиным, Ю.Г. Мухиной, С.В. Бельмером и др. (1999).
1. Резидуально-органический фон и (или) психотравмирующая ситуация и (или) депрессия —> повышенный тонус парасимпатической нервной системы —> желудочная гиперсекреция —> формирование язвенного дефекта в двенадцатиперстной кишке. Длительное течение язвенной болезни двенадцатиперстной кишки <—>депрессия.
2. G-клеточная гиперплазия как врожденная особенность пациента —> желудочная гиперсекреция —> формирование язвенного дефекта в двенадцатиперстной кишке.
3. Колонизация НР в антральном отделе желудка у чувствительного к ней пациента —> развитие G-клеточной гиперплазии —> желудочная гиперсекреция —> желудочная метаплазия в двенадцатиперстной кишке —> колонизация НР в двенадцатиперстной кишке —> формирование язвенного дефекта в двенадцатиперстной кишке.
4. Колонизация НР в антральном отделе желудка у чувствительного к ней пациента —> желудочная гиперсекреция без G-клеточной гиперплазии —> желудочная метаплазия в двенадцатиперстной кишке —> колонизация НР в двенадцатиперстной кишке —> формирование язвенного дефекта в двенадцатиперстной кишке.
Источник