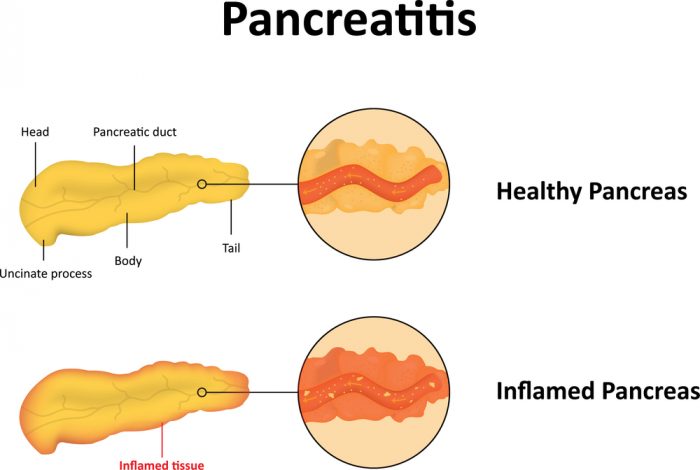
Хирургическое лечение панкреонекроза и острого панкреатита
Острый панкреатит –
состояние, требующее неотложного лечения. Если квалифицированная помощь не
оказана вовремя, возможно развитие угрожающего жизни состояния –
панкреонекроза.
- Основная причина.
Принято считать, что панкреатит чаще всего развивается у
людей, злоупотребляющих алкоголем. Это не так. Если человек выпивает алкоголь
регулярно изо дня в день, поджелудочная железа адаптируется к этому
воздействию, а для возникновения воспаления нужен серьёзный толчок. Чаще всего
панкреатит развивается как раз у тех, кто выпил недоброкачественный алкоголь.
Частая история: с острой болью в животе, которая потом оказывается
панкреатитом, в стационар поступает молодой человек, который где-то развлекался,
что-то отмечал и в какой-то момент выпил неизвестный алкогольный напиток.
- Механизм развития
панкреатита.
Секрет поджелудочной железы содержит ферменты, облегчающие
переваривание пищи, и является агрессивным веществом. Воспаление начинается
из-за того, что поджелудочной железе внезапно требуется выработать большое
количество секрета. Это происходит, когда в ЖКТ поступают определённые
продукты: человек съел жирную пищу, или выпил алкоголь – или съел жирное и
запил алкоголем. Главный панкреатический проток открывается в ампулу большого
дуоденального сосочка. В нее же открывается и общий желчный проток. Сфинктер дуоденального
сосочка (сфинктер Одди) дозирует выброс секрета в двенадцатиперстную кишку. Если
секрета поджелудочной железы внезапно выделилось много, а выйти в кишку он не
может из-за того, что сфинктер открывается не так часто – поджелудочная железа
переполняется секретом и развивается ее воспаление. Железа делится на головку,
перешеек, тело и хвост. Воспаление начинается с головки поджелудочной железы —
с её начальных отделов.
- Симптомы.
Первый симптом острого панкреатита – боль в эпигастральной
области – в районе солнечного сплетения. Боль не острая, но постоянная, ноющая,
тянущая. Она носит надсадный, давящий характер. Пациент не может найти такое
положение тела, которое бы облегчило ситуацию. Эта боль часто иррадиирует в
спину, в поясницу. Развиваются диспептические явления – тошнота, рвота,
многократный жидкий стул. Из-за болевого шока возникает тахикардия, снижается
артериальное давление, появляется холодный липкий пот.
- Экстренная помощь.
Ситуация, когда у пациента развиваются вышеперечисленные
симптомы – экстренная. Если вы обнаружили у себя симптомы острого панкреатита,
не нужно самостоятельно принимать лекарства. Также не нужно думать, что это «голодные»
боли, и заедать их, надеясь на облегчение. Лучше не станет, станет только хуже.
Следует немедленно вызвать скорую помощь или обратиться в экстренное отделение
больницы.
Ильинская больница круглосуточно готова к оказанию
экстренной помощи пациентам с острым панкреатитом. В первую очередь будет
проведено ультразвуковое исследование брюшной полости, позволяющее выявить отек
поджелудочной железы, расширение главного панкреатического протока. Для
уточнения диагноза проводится компьютерная томография органов брюшной полости.
Оперативно выполняется биохимический анализ крови, позволяющий подтвердить, что
у пациента действительно есть панкреатит (повышаетсяамилаза).
Острый панкреатит – заболевание хирургическое, терапевты им
не занимаются. Если пациент с острым панкреатитом вовремя обратился в Ильинскую
больницу, то его госпитализируют в стационар и немедленно начинают терапию,
задача которой — уменьшить отек ткани поджелудочной железы. Применяются
специальные противовоспалительные препараты и спазмолитики.
- Панкреонекроз.
Одно из самых грозных осложнений острого панкреатита –
панкреонекроз. Вследствие воспаления, отёка и нарушения кровоснабжения
возникает некроз тканей поджелудочной железы. В результате некроза секрет
поджелудочной железы начинает поступать в брюшную полость и всасываться
брюшиной. Кроме этого, он воздействует на стенки кровеносных сосудов, вызывая
эрозивное кровотечение. Панкреонекроз — угрожающее жизни состояние, которое
требует немедленного хирургического вмешательства.
- Эндоскопическая
операция при остром панкреатите.
Если, начав консервативную терапию, врач на контрольном УЗИ
видит, что отёк не уменьшился, если биохимические анализы крови показывают, что
амилаза не снижается, самочувствие пациента не улучшается – значит, проведение
консервативной терапии не даёт ожидаемых результатов и есть риск развития
панкреонекроза. В такой ситуации хирурги Ильинской больницы выполняют
эндоскопическую операцию. Через рот в просвет двенадцатиперстной кишки
заводится специальный тонкий и гибкий эндоскоп – дуоденоскоп. Через большой
дуоденальный сосочек хирург заводит в главный панкреатический проток стент. Как
только стент установлен, секрет поджелудочной железы снова сможет поступать
прямо в двенадцатиперстную кишку. Давление в протоке снижается, уменьшается
отёк в железе, развитие панкреонекроза исключается. Отек поджелудочной железы
серьезно затрудняет эти деликатные манипуляции, от хирурга требуется
филигранное владение эндоскопической техникой.
- Лапароскопическая
операция при панкреонекрозе.
Если у пациента развился панкреонекроз, хирурги Ильинской
больницы выполняют экстренную малоинвазивную операцию. Через три небольших
разреза (10 мм)
в брюшную полость вводятся лапароскоп и хирургические манипуляторы. Камера
эндоскопа позволяет осмотреть поджелудочную железу под большим увеличением и
выявить очаги некроза. Некротизированные участки поджелудочной железы
удаляются, устанавливаются дренажи для отвода панкреатического сока из брюшной
полости наружу.
- Пункционные методики
при остром панкреатите.
При остром панкреатите секрет поджелудочной железы и другие
жидкости скапливаются в забрюшинном пространстве, ухудшая состояние пациента.
При наличии показаний, хирурги Ильинской больницы проводят малоинвазивное
вмешательство – пункцию с установкой дренажей. Пункция проводится под контролем
УЗИ. Дренажи эвакуируют излишек поджелудочного секрета, что облегчает состояние
пациента, улучшает эффект от консервативной терапии и позволяет избежать
большего объема хирургического вмешательства.
- Лечение в стационаре.
Пациенты с острым панкреатитом и панкреонекрозом нуждаются в
длительном стационарном лечении, направленном на ликвидацию воспалительного
процесса в железе. Все палаты стационара Ильинской больницы одно- или
двухместные. Никаких препятствий для посещения пациента родственниками в Ильинской
больнице нет, посещение – круглосуточное. Все жизненно важные показатели
пациента (пульс, давление, сатурация кислорода и др.) контролируются
специальными мониторами и фиксируются электронной системой. Узнать больше.
После выписки из
стационара динамическое наблюдение за пациентом осуществляет его семейный врач
в сотрудничестве с оперировавшим хирургом и другими специалистами.
Источник
- Авторы
- Резюме
- Файлы
- Ключевые слова
- Литература
Ошуркова Е.Ф.
1
Рудова Е.С.
1
Суслов Н.С.
1
1 ФГБОУ ВО «ПГМУ им. академика Е.А.Вагнера»
Острый панкреатит имеет различные степени тяжести – от клинически самоограничивающегося до быстрого смертельного течения. Как самостоятельное заболевание, он является полиэтиологическим, но монопатогенетическим. Панкреонекроз – самое тяжелое состояние, развивающееся как следствие острого панкреатита. Для него характерен неблагоприятный прогноз: смертность составляет приблизительно от 15 и до 30-39% в случае инфицирования некроза, который является основной причиной смерти. Некротическая форма острого панкреатита характеризуется тяжелым и продолжительным течением. Распространенные некрозы поджелудочной железы могут быть геморрагическими, жировыми или смешанными. Клинические наблюдения и секционные находки показывают, что в первые часы и дни (3-5 дней) заболевания граница между некротизированными и жизнеспособными тканями в поджелудочной железе является нечеткой, а связь между ними достаточно прочной. Хирургическое вмешательство обычно требуется при инфицированном панкреонекрозе, реже при стерильном. Его цель заключается в удалении некротических очагов не только из поджелудочной железы, но и из забрюшинной клетчатки. Наиболее распространенным подходом при инфицированном панкреонекрозе является открытая хирургическая некрэктомия, но она отягощена высокими показателями заболеваемости (34-45%) и смертности (11-39%). Попытка удалить омертвевшие участки поджелудочной железы и забрюшинной клетчатки сопровождаются кровотечением, поэтому более безопасно осуществлять некрэктомию не ранее, чем через 10 дней, так как в это время граница между мертвыми и живыми тканями становится четкой. Сосуды некротизированных тканей оказываются тромбированными и некрэктомию можно выполнить почти бескровно. Объем определяется степенью патологических изменений и тяжестью состояния больного. За последние два десятилетия лет лечение панкреонекроза значительно эволюционировало от открытой хирургии к малоинвазивным методам. Следует отметить, что раннее интенсивное консервативное лечение, иногда в сочетании с вышеописанными оперативными вмешательствами является эффективным методом для ведения больных с острым панкреатитом.
острый панкреатит
панкреонекроз
некрэктомия
консервативное лечение
1. A.C. de Beaux, K.R. Palmer, D.C. Carter Factors influencing morbidity and mortality in acute pancreatitis; an analysis of 279 cases // Gut . 1995 Jul. №37. pp. 121-126.
2. Banks, P. A., Bollen, T. L., Dervenis, C., Gooszen, H. G., Johnson, C. D., Sarr, M. G.,Vege, S. S. Classification of acute pancreatitis—2012: revision of the Atlanta classification and definitions by international consensus // Gut. 2012. №62. С. 102-111. doi:10.1136/gutjnl-2012-302779
3. Bugiantella, W., Rondelli, F., Boni, M., Stella, P., Polistena, A., Sanguinetti, A., & Avenia, N Necrotizing pancreatitis: A review of the interventions // International Journal of Surgery. 2016. №28. pp. 163-171. doi:10.1016/j.ijsu.2015.12.038
4. M.S. Petrov, S. Shanbhag, M. Chakraborty, A.R. Phillips, J.A. Windsor Organ failure and infection of pancreatic necrosis as determinants of mortality in patients with acute pancreatitis // Gastroenterology. 2010 Sep. №139 (3). pp. 813-820. https://dx.doi.org/10.1053/j.gastro.2010.06.010.
5. Ismail O. Z., & Bhayana V. Organ failure and infection of pancreatic necrosis as determinants of mortality in patients with acute pancreatitis // Clinical Biochemistry. 2017. №50 (18). pp. 1275-1280. doi:10.1016/j.clinbiochem.2017.07.003
6. Ситкин С.И., Силаев В.Н., Бозова Е.Ю., Токарева С.И. Современные подходы к лечению острого панкреатита (обзор международных рекомендаций) // Тверской медицинский журнал. 2015. №2. С. 14-24.
7. Э.Э. Топузов, В.К. Балашов, Б.Г. Цатинян, Э.А. Аршба, А.В. Петряшев, М.А. Бобраков Хирургическое лечение острого панкреатита: возможности чрескожного дренирования // Хирургия. 2017. №8
8. Панкреонекроз, как осложнение острого панкреатита // URL: https://scienceproblems.ru/images/PDF/2016/12/pankreonekroz-kak-oslozhnenie.pdf (дата обращения: 20.04,2019).
9. Клинический случай асептического панкреонекроза, развившийся в результате рецидива панкреатита // URL: https://scientificmagazine.ru/images/PDF/2016/12/klinicheskij-sluchaj-asepticheskogo-pankreonekroza.pdf (дата обращения: 20.04,2019).
10. Клинические рекомендации по хирургическому лечению больных хроническим панкреатитом от 2014 года // URL: https://vk.com/doc137823552_500886669?hash=3ccfbd9696328b67a1&dl=82f9f13195a6ebe7e0 (дата обращения: 20.04,2019).
Актуальность: Острый панкреатит (ОП) среди острых хирургических заболеваний является причиной 5-10% госпитализаций в хирургические стационары [7]. Общая смертность от ОП в мире составляет от 5-10% [6]. Примерно у 80% пациентов острый панкреатит является лёгким и самоограничивающимся, но у 20% он может иметь тяжелое течение с некрозом паренхимы поджелудочной железы и / или перипанкреатической ткани, ведущее к тяжелой заболеваемости и смертности до 27% [1,3]. Основной причиной смерти является инфицирование некротизированной ткани, которое связано с неблагоприятным прогнозом: смертность составляет приблизительно 15% у пациентов с панкреонекрозом и до 30-39% с инфицированием панкреонекроза (оно возникает примерно у трети пациентов) [4]. На сегодняшний день так и не удалось снизить летальность от гнойно ‑ септических осложнений, уменьшить длительность стационарного лечения, что непосредственно связано с особенностями течения заболевания [7]. Лечение больных с панкреонекрозом – одна из актуальных проблем в хирургии. Раннее распознавание острого панкреатита и выбор адекватного метода лечения являются основными задачами успешного лечения. Это обусловлено частой встречаемостью данного заболевания, а также высокой летальностью от осложнений.
Панкреонекроз – деструктивное заболевание поджелудочной железы, являющееся осложнением острого панкреатита и приводящее к развитию полиорганной недостаточности.
Этиология. Острый панкреатит – это воспаление поджелудочной железы; иногда оно связано с системным воспалительным ответом, который может нарушать функцию всех органов или систем. Воспаление может стихать самопроизвольно или прогрессировать до некроза поджелудочной железы и / или окружающей жировой ткани.
К развитию острого панкреатита может привести любая причина, вызывающая гиперсекрецию панкреатического сока и затруднение его оттока с развитием гипертензии в панкреатических протоках; заброс в протоки цитотоксических и активирующих панкреатические ферменты веществ, прямое повреждение секретирующих панкреатоцитов. Этиологическую характеристику острого панкреатита определяют условия его развития. Основными условиями действия пусковых факторов являются [2]:
‑ заболевания внепеченочных желчевыводящих путей с нарушением желчетока;
‑ заболевания ДПК и большого дуоденального сосочка (БДС);
‑ избыточная пищевая нагрузка и медикаментозная стимуляция панкреатической гиперсекреции;
‑ прием алкоголя и его суррогатов резко усиливает секреторную активность поджелудочной железы, а длительное употребление крепких алкогольных напитков приводит к дуодениту с отеком БДС, создавая затруднение оттоку панкреатического секрета и желчи;
‑ острые и хронические нарушения кровообращения с расстройствами микроциркуляции в поджелудочной железе приводят к развитию ишемического острого панкреатита.
Патогенез. Первым по значимости фактором является собственное переваривание вследствие сочетанного влияния всех ферментов поджелудочной железы, причем в остром периоде каждый из них выступает самостоятельно [10]. В здоровом организме пищеварительные ферменты начинают свою работу после того, как вступят в контакт с желчью, которая поступает в полость кишечника из печени. В том случае, если они активизируются слишком рано, не в кишечнике, а в протоках поджелудочной железы, они начинают разрушать ее.
Существуют механизмы защиты, которые предотвращают при нормальных условиях самопереваривание поджелудочной железы:
‑ ферменты секретируются преимущественно в неактивном состоянии (трипсиноген, химотрипсин и др.);
‑ эпителий протока защищен выстилающим его поверхность мукополисахаридом (слой слизи);
‑ в крови находятся ингибиторы, которые инактивируют ферменты, если им удается оказаться вне системы протока;
‑ обмен веществ, присущий ацинарной клетке, предотвращает проникновение выделенных ферментов назад в клетку.
Если у человека имеется стеноз большого дуоденального сосочка, то в протоках поджелудочной железы повышается давление, что приводит к их растяжению, а это, в свою очередь, является причиной снижения количества слизи, защищающей поверхность протоков от ферментов. Также в данной ситуации имеет место поступление желчи в протоки поджелудочной железы в больших количествах. Перерастяжение сначала возникает на ограниченном участке крупных протоков, по мере повышения давления, процесс распространяется до самых мелких протоков. Поэтому повреждения железы возникают, прежде всего, в пределах регионарной протоковой системы, когда происходит разрыв мелких протоков с выходом протеолитических ферментов в интерстиций. Ингибиторы крови инактивируют ферменты и, вместе с тем, в крови повышается количество амилазы. Однако, повышение амилазы еще не означает наличие острого панкреатита, т.к. это возникает чаще, чем определяется клиническое тому соответствие.
Вторым по значимости фактором повреждения панкреатоцитов является расстройство кровообращения в поджелудочной железе. Недостаточное кровообращение железы снижает обмен веществ до критической границы, что может привести к отдельным местным некрозам [9]. Причинами могут быть:
‑ шок;
‑ ДВС-синдром;
‑ гипоксия;
‑ микротромбозы и др.
На возникшие некротические ткани воздействуют протеолитические ферменты. Продукты разложения всасываются в лимфатические сосуды и через них попадают в кровь. Они представляют большую опасность для паренхиматозных органов, в частности, для почек. В случае излечения, на периферии железы поврежденные ткани замещаются соединительной, а внутри железы, при определенных обстоятельствах, формируются ложные кисты [5].
В последние годы наблюдается увеличения частоты затяжного острого панкреатита, это объясняется двумя факторами:
- Ранним поступлением больных в стационар, улучшением диагностики и, как следствие, ранним проведением интенсивной противошоковой терапии;
- Частным поражением периферии поджелудочной железы, когда некроз располагается по наружной поверхности, в то время как центральная часть железистой ткани, расположенная вокруг главного панкреатического протока, остается неповрежденной.
Диагностика острого панкреатита обычно основывается на наличии боли в животе и увеличении уровня сывороточной амилазы и / или липазы.
Методы лучевой диагностики панкреонекроза.
- Ультразвуковое исследование
Данный метод является наиболее доступным, в связи с отсутствием инвазивности, простотой выполнения, высокой специфичностью и чувствительностью в определении основных проявлений панкреонекроза. - Компьютерная томография
КТ с болюсным контрастным усилением является приоритетным методом диагностики при определении тактики хирургического лечения.
КТ позволяет оценить размеры любого отдела железы в аксиальной, сагитальной и фронтальной плоскостях, а также плотность ткани в единицах Хаунсфилда. Кальцинаты и конкременты в ПП хорошо видны на фоне паренхимы ПЖ без контрастного усиления.
Противопоказанием к назначению данного исследования является непереносимость пациентом йодсодержащих контрастных препаратов, почечная недостаточность.
Ограничивающим фактором является значительная лучевая нагрузка на пациента. - Магнитно-резонансная томография
Выполнение МРТ целесообразно у пациентов с непереносимостью йодсодержащих контрастных препаратов, метод является наиболее информативным в дифференциальной диагностике причин билиарной и панкреатической гипертензии. - Эндоскопическая ретроградная панкреатохолангиография
Эндоскопическую ретроградную панкреатохолангиографию (ЭРПХГ) в настоящее время применяют редко. Несмотря на высокую диагностическую информативность ЭРХПГ не исключает возможности развития серьезных осложнений (острого панкреатита, холангита, сепсиса, ретродуоденальной перфорации). Недостатком является также невозможность оценить изменения непосредственно паренхимы железы. ЭРПХГ позволяет детально оценить состояние протока ПЖ и его ветвей.
Некрэктомия и резекция поджелудочной железы.
Наиболее безопасно осуществлять некрэктомию не ранее, чем через 10 дней от начала заболевания, так как в первые 3-5 дней при некрэктомии высок риск развития значительных кровотечений и повреждения прилежащих жизнеспособных тканей. Через 10 дней и более от начала заболевания граница между мертвыми и живыми тканями становится четкой, сосуды некротизированных тканей оказываются тромбированными и некрэктомию можно выполнить почти бескровно. В сроки 6-14 дней от начала заболевания некрэктомию относят к операциям, выполняемым в фазе расплавления и секвестрации, то есть ко второй группе операций при остром панкреатите. Третья группа – это поздние отсроченные операции, с 3 недели заболевания и далее, т.е. в фазе септического воспаления. Операции могут быть одно -, двух- и многоэтапные.
По методу дренирования сальниковой сумки и забрюшинного пространства, операции подразделяют на:
— «закрытые» — активное дренирование забрюшинной клетчатки и брюшной полости перфорированным силиконовыми дренажными трубками, в условиях анатомической целостности полости сальниковой сумки и брюшной полости;
— «полуоткрытые» — введение трубчатых и резиново-марлевых дренажей, пропитанных антисептиком или мазями на водорастворимой основе (левосин/левомеколь) с последующей их сменой «по программе» через 48-72 часа или по «требованию». Брюшная полость ушивается послойно, а дренажи выводят через широкую контрапертуру в пояснично-боковых отделах живота;
— «открытые» — имеют 2 основных варианта, определяемых и характером поражения забрюшинного пространства и брюшной полости и включает комбинированную (динамическую) оментопанкреатобурсостомию или лапаростомию.
Показания к хирургическому лечению при панкреонекрозе
- Абсолютные:
‑ инфицированный панкреонекроз;
‑ панкреатогенный абсцесс;
‑ деструктивный холецистит;
‑ септическая флегмона забрюшинной клетчатки;
‑ гнойный перитонит. - Относительные:
‑ стерильный некроз более 50% ткани поджелудочной железы (по данным КТ);
‑ абактериальный некроз забрюшинной клетчатки (по данным УЗИ и КТ);
‑ холедохолитиаз, механическая желтуха (ЭРПХГ, эндоскопическая папиллотомия, эндоскопическая литоэкстракция);
‑ прогрессирующее ухудшение состояния в виде полиорганной недостаточности.
Предоперационная подготовка. Подготовка больных к операции должна включать коррекцию алиментарных и водно-электролитных нарушений. У больных, страдающих сахарным диабетом, необходимо проводить терапию с участием эндокринолога. При наличии дуоденальной дистрофии с нарушением дуоденальной проходимости требуется интенсивная терапия с элементами гипералиментации [8].
Возможные ошибки и осложнения.
1. Осложнения во время операции:
a. несоблюдение основных принципов ревизии брюшной полости, что не позволяет выявить или исключить разнообразные формы «острого живота»;
b. недостаточно широкий разрез желудочно-ободочной связки;
c. за некротизированную или секвестрированную ткань поджелудочной железы принимаются очаги некроза окружающей орган клетчатки, что дает хирургу основание сделать заключение о более распространенной деструкции железы, чем это есть на самом деле;
d. рассечение капсулы поджелудочной железы при отечном панкреатите. Это вмешательство неизбежно сопровождается повреждением сосудов и паренхимы органа, в то же время, оно не снижает напряжения в ткани железы и не улучшает кровоснабжения.
2. Осложнения в послеоперационном периоде:
‑ внутрибрюшные кровотечения: кровотечения после резекционных операций на ПЖ следует классифицировать согласно рекомендациям международной группы исследователей в области хирургии ПЖ (ISGPS) , при этом учитываются следующие факторы:
a. время начала кровотечения — 24 часа после завершения операции, разграничивают ранние и поздние кровотечения;
b. тяжесть кровотечения — показатель гемоглобина и необходимость переливания компонентов крови;
c. источник и локализация кровотечения – внутрипросветное (в просвет желудочно-кишечного тракта), либо внутрибрюшное кровотечение (уровень доказательности А).
3. разлитой перитонит;
4. распространение панкреонекроза;
5. нагноение в операционной ране и эвентрация;
6. образование кист, наружных свищей поджелудочной железы, свищей желудка и кишечника;
7. развитие гнойных форм острого панкреатита;
8. флегмона забрюшинного пространства;
9. абсцесс (поддиафрагмальный, подпеченочный, межкишечный);
10. некрозы брыжейки тонкой и толстой кишок;
11. острые эрозии и язвы пищевода, желудка и кишечника;
12. геморрагический гидроторакс;
13. печеночно-почечная недостаточность.
Выводы. Таким образом, проанализировав литературу по данному вопросу можно сделать вывод о том, что панкреонекроз является полиэтиологичным заболеванием, но имеет один патогенетический механизм, что обусловливает тактику лечения данного заболевания. Хирургическое лечение панкреонекроза должно проводиться в определенные сроки от начала заболевания, это будет способствовать увеличению скорости восстановления пациентов после операции и развитию меньшего количества осложнений в послеоперационном периоде.
Библиографическая ссылка
Ошуркова Е.Ф., Рудова Е.С., Суслов Н.С. ПАНКРЕОНЕКРОЗ И ЕГО ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ // Международный студенческий научный вестник. – 2019. – № 3.;
URL: https://eduherald.ru/ru/article/view?id=19628 (дата обращения: 21.01.2020).
Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания»
(Высокий импакт-фактор РИНЦ, тематика журналов охватывает все научные направления)
Источник