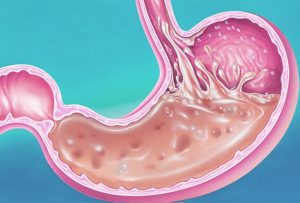
Характерное положение больных при прободении язвы желудка
Перфорация
язвы- возникновение сквозного дефекта
в стенке желудка или кишки с выходом
содержимого в свободную брюшную полость.
Классификация
клинических форм перфорации язвы:
-перфорация в свободную брюшную полость,
-прикрытая
перфорация.
Перфорация
язвы в свободную брюшную полость:
Клинические
проявления
обусловлены реакцией организма на
внезапное раздражение брюшины излившимся
гастродуоденальным содержимым и
последующим развитием перитонита.
В
клиническом течении осложнения условно
выделяют три периода:
1
первичного шока (длится 3—6 ч)
Его
продолжительность зависит от величины
образовавшегося отверстия, степени
наполнения желудка содержимым к моменту
перфорации язвы
—
боль, чрезвычайно резкая, постоянная,
«кинжальная» возникает внезапно
в эпигастральной области, «удар
ножом», «ожог кипятком». Боль
настолько сильна, что больной остается
прикованным к тому месту, где его застала
перфорация язвы. Боль вызывает тяжелый
абдоминальный шок.
Первоначально
возникнув в эпигастральной области или
в правом подреберье, боль распространяется
на правую половину живота и быстро
захватывает весь живот, следуя
распространению излившейся жидкости
и экссудата из подпеченочного пространства
по правому боковому каналу брюшины в
правую подвздошную ямку и другие отделы
брюшной полости.
При
перфорации язв, локализующихся на
передней стенке тела желудка, вытекающее
из желудка содержимое скапливается под
левым куполом диафрагмы и распространяется
вниз вдоль нисходящей кишки Боль в этих
случаях из эпигастральной области
распространяется на левую половину
живота, а затем на весь живот.
Иррадиация
боли под правую или левую лопатку, в
надключичные области возникает в
результате раздражения окончаний
диафрагмального нерва. Рвота или позывы
на рвоту — непостоянный симптом. Рвота
может предшествовать перфорации язвы.
—
Внешний вид больного в первые часы
после перфорации язвы характерен: лицо
бледное, выражает испуг, покрыто холодным
потом.
—
Положение больного вынужденное на спине
или чаще на правом боку с приведенными
бедрами к резко напряженному животу.
При малейшем движении больного боль в
животе усиливается.
—
Температура тела понижена или нормальная.
—
Пульс вначале хорошего наполнения,
замедлен до 50—60 в минуту (вагусный пульс)
или умеренно учащен (80 в минуту),
артериальное давление снижено.
—
Тип дыхания грудной, дыхание поверхностное,
учащено.
—
Язык и слизистые оболочки полости рта
влажные.
—
Живот втянут, имеет ладьевидную форму
из-за резкого напряжения мышц брюшной
стенки У молодых худощавых людей прямые
мышцы живота хорошо контурируются в
виде продольных валов, разделенных в
поперечном направлении сухожильными
перемычками.
—
Постоянное тоническое напряжение мышц
брюшной стенки характеризуют образным
выражением — «живот как доска».
Такого напряжения мышц живота, как
бывает при прободении язвы, не наблюдается
ни при каком другом остром заболевании
органов брюшной полости.
Защитное
напряжение мышц возникает в результате
висцеромоторного рефлекса -передачи
раздражения с брюшины по иннервирующим
ее чувствительным волокнам межреберных
нервов через спинной мозг на соответствующие
межреберные двигательные нервы.
—
Пальпация живота резко болезненна.
Симптом Блюмберга-Щеткина положительный.
—
Свободный газ в брюшной полости
(пневмоперитонеум) — характерный признак
перфорации органа, содержащего газ.
Выходя через перфорационное отверстие
в язве, газ скапливается под печенью,
под диафрагмой.
Для
выявления свободного газа в правом
поддиафрагмальном пространстве надо
в положении больного на левом боку
произвести перкуссию по правой средней
подмышечной линии. Вместо обычно
выявляемого притупления над областью
печени перкуторный звук будет тимпаническим
— положительный симптом Спижарного.
Наличие газа в брюшной полости зависит
от величины и локализации образовавшегося
отверстия в стенке органа, времени,
прошедшего с момента перфорации язвы.
Сохранение притупления перкуторного
звука над областью печени не исключает
наличия перфорации язвы. Исчезновение
«печеночной тупости» можно обнаружить
и при отсутствии перфорации, когда
вследствие вздутия кишечника поперечная
ободочная кишка расположена перед
печенью. Свободная жидкость в брюшной
полости может быть определена при
перкуссии (притупление перкуторного
звука в боковых отделах живота).
—
Перистальтические шумы выслушиваются,
могут быть ослаблены.
—
Пальцевое ректальное и вагинальное
исследования могут выявить болезненность
тазовой брюшины в случае затекания в
малый таз жидкости, излившейся в брюшную
полость, и экссудата.
—
При рентгенологическом исследовании
наблюдается ограничение подвижности
диафрагмы и свободный газ в брюшной.
—
При исследовании больного в положении
стоя свободный газ определяют под
диафрагмой в виде серповидной полоски
просветления.
—
При исследовании больного на латероскопе
положении на спине видно скопление газа
в виде полосы под печенью или впереди
от печени, в положении больного на левом
боку — полоса просветления расположена
сбоку от печени.
—
Показатели красной и белой крови могут
быть нормальными.
2
второй период «мнимого благополучия»(через
6 ч).
—
В результате адаптации к агрессии,
разведения соляной кислоты в брюшной
полости экссудатом, действия эндорфинов
резко выраженные симптомы сглаживаются,
самочувствие больного улучшается,
уменьшаются боли в животе
—
Коварство периода «мнимого благополучия»
заключается в том, что улучшение состояния
больного может ввести в заблуждение
как самого больного, так и врача.
—
нарастание признаков развивающегося
перитонита (учащение пульса, повышение
температуры тела, парез кишечника,
лейкоцитоз).
—
Лицо больного приобретает нормальную
окраску.
—
Дыхание свободное, но учащено.
—
Температура тела нормальная или
субфебрильная эйфоричен.
—
Тошнота, рвота, сухость в полости рта,
газы не отходят.
—
Язык и слизистые оболочки полости рта
сухие.
—
Живот вздут, напряжение мышц брюшной
стенки ослабевает, метеоризм, перистальтика
вялая.
— Пальпация живота болезненна,
положительный симптом Блюмберга-Щеткина.
—
Частота выявления свободного газа в
брюшной полости возрастает.
—
Определяется свободная жидкость в
брюшной полости.
—
При исследовании через прямую кишку
выявляется болезненность тазовой
брюшины.
—
Данные рентгенологического исследования
такие же, как и в первом периоде
клинического течения осложнения,
появляется пневмотоз кишечника.
—
Умеренный лейкоцитоз. Может быть сдвиг
формулы белой крови влево.
3
период neритонита (наступает после 6 ч,
длится 12 ч и более).
—
Состояние больного тяжелое.
—
Самостоятельная боль в животе умеренная.
Многократная рвота.
—
Температура тела понижена или высокая
(38—40°С).
—
Пульс значительно учащен (110—120 в минуту),
слабого наполнения. — Артериальное
давление понижено, коллапс.
—
Вследствие обезвоживания и интоксикации
черты лица заострены, глаза теряют
блеск, становятся тусклыми.
—
Дыхание поверхностное, частое.
—
Кожные покровы сухие.
—
Язык и слизистые оболочки полости рта
сухие.
—
Живот вздут вследствие пареза кишечника,
брюшная стенка растянута и напряжена
(эластическое напряжение), болезненна
при пальпации и перкуссии. Симптом
Блюмберга-Щеткина резко положительный.
—
Перистальтика отсутствует. Имеется
свободная жидкость в брюшной полости.
—
Скопление в малом тазе большого количества
экссудата можно обнаружить при пальцевом
исследовании прямой кишки (нависание
и болезненность передней стенки кишки),
при исследовании через влагалище
(уплощение и болезненность сводов
влагалища).
—
Снижается диурез вследствие обезвоживания,
наступающего в результате рвоты,
депонирования жидкости в кишечнике и
в брюшной полости.
—
Данные лабораторных исследований:
высокий лейкоцитоз со сдвигом формулы
белой крови влево, повышение показателей
гемоглобина и гематокрита (результат
обезвоживания), гиперкалиемия,
метаболический ацидоз.
—
При рентгенологическом исследовании
обнаруживают высокое стояние диафрагмы
и ограничение ее подвижности, свободный
газ в брюшной полости, пневмотоз тонкой
и толстой кишки.
Дифференциальный
диагноз:
Перфорация
опухоли желудка.
Возраст
больных обычно старше 50 лет. В анамнезе
симптомы, характерные для опухоли
желудка снижение аппетита, слабость,
похудание, предшествовавший ахилический
гастрит. Клинические проявления
перфорации опухоли аналогичны симптомам
прободения язвы. Предположение о
перфорации опухоли подтверждается,
если у больного пальпируется опухоль
в эпигастральной области.
Острый
холецистит
Чаще
наблюдается у тучных женщин. Боль
наступает после приема жирной жареной
пищи, локализуется в правом подреберье,
иррадиирует под правую лопатку, в правое
надплечье. Боль постоянная, сопровождается
многократной рвотой, не приносящей
облегчения. В анамнезе повторные приступы
пече ночной колики или острого холецистита
с повышением температуры тела, иногда
с желтухой. Для приступа острого
холецистита с самого начала характерно
учащение пульса, высокая температура
тела, лейкоцитоз. При пальпации живота
обнаруживают напряжение мышц в пра вом
верхнем квадранте живота, которое
никогда не достигает такой выраженности,
как при прободении язвы. Можно прощупать
увели ченный болезненный желчный пузырь,
выявить положительный симптом
Ортнера-Грекова (болезненность при
легком поколачивании ребром ладони
правой реберной дуги), положительный
френикус-симптом (болезненность при
надавливании в правой надключичной
области, между ножками
грудино-ключично-сосцевидной мышцы).
Печеночная
колика.
Чаще
наблюдается у тучных больных, среди
которых преобладают женщины. Боль
острая, схваткообразная в эпигастральной
области или в правом подреберье, быстро
купируется спазмолитическими препаратами.
Не сопровождается повышением температуры
тела. При обследовании живота не выявляют
признаков острого воспаления.
Острый
панкреатит
начинается
с резкой постоянной боли в эпигастральной
области, принимающей опоясывающий
характер. Возникновению боли предшествует
употребление обильной жирной пищи,
алкоголя. Характерна многократная рвота
желудочным содержимым, затем дуоденальным
содержимым, не приносящая облегчения.
Нет «доскообразного» напряжения
мышц брюшной стенки, имеется вздутие
живота вследствие пареза кишечника.
Пальпация болезненна в зоне проекции
поджелудочной железы на брюшную стенку,
при этом можно выявить ослабление
пульсации брюшной аорты вследствие
отека поджелудочной железы (симптом
Воскресенского). Болезненна пальпация
в области левого реберно позвоночного
угла (симптом Мейо—Робсона).
Острый
аппендицит.
Дифференцировать
перфорацию язвы от острого аппендицита
бывает трудно у тех больных, у которых
в момент перфорации язвы боль в
эпигастральной области выражена нерезко,
а гастродуоденальное содержимое, затекая
по правому боковому каналу в правую
подвздошную ямку, вызывает боль и
напряжение мышц брюшной стенки в правом
нижнем квадранте живота. Острый аппендицит
часто начинается с боли в эпигастральной
области, которая затем перемещается в
правую подвздошную область Следует
учесть, что при перфорации язвы наибольшая
выраженность болезненности и напряжения
мышц брюшной стенки будет в верхней
половине живота, где воспалительный
процесс начался раньше, чем в правой
подвздошной области. Исчезновение
«печеночной тупости» и выявляемый
рентгенологически свободный газ в
брюшной полости типичны для перфорации
язвы. При рентгенологическом исследовании
во время перфорации язвы наблюдается
также ограничение подвижности правого
купола диафрагмы. При остром аппендиците
максимальная выраженность симптомов
определяется в правой подвздошной
области и не бывает резкого напряжения
мышц в эпигастральной области. При
рентгенологическом исследовании
выявляется пневмотоз слепой кишки и
терминального отдела подвздошной кишки.
Прикрытая
перфорация язвы
— вариант клинического течения перфорации
язвы в свободную брюшную полость, при
котором образовавшееся отверстие в
двенадцатиперстной кишке или в желудке
через некоторое время после перфорации
прикрывается пленками фибрина, соседним
органом (печенью, большим сальником и
др.), иногда закрывается изнутри кусочком
пищи или складкой слизи стой оболочки.
—
внезапно возникает острейшая боль в
эпигастральной области, «доскообразное»
напряжение мышц передней брюшной стенки
живота. Затем острые явления стихают в
связи с отграничением воспалительного
процесса. Диагноз: основывают на наличии
незначительного напряжения мышц в
правом верхнем квадранте живота,
предшествовавшего этому приступа острой
боли в эпигастральной области у людей
с анамнезом язвенной болезни.
Диагноз
подтверждается при рентгенологическом
исследовании, при котором можно обнаружить
небольшое количество газа под диафрагмой.
Если с момента прободения прошло менее
2 сут, больному для подтверждения диагноза
дают глоток водорастворимого контрастного
вещества. если состояние больного
удовлетворительное и с момента прободения
прошло более 2 сут, от дачи контрастного
вещества следует воздержаться.
Перфорация
язвы в свободную брюшную полость является
абсолютным показанием к экстренной
операции.
Категорически
противопоказано введение наркотических
препаратов.
Ваготомия
с иссечением перфоративной язвы и
пилоропластикой показана при локализации
перфоративной язвы на передней стенке
луковицы двенадцатиперстной кишки или
пилорического отдела желудка, не
сопровождающихся большим инфильтратом,
резкой рубцовой деформацией выходного
отдела желудка.
Из
методов ваготомии в условиях экстренной
операции предпочтение следует отдавать
самому простому — стволовой ваготомии.
Иссечение язвы производят вместе с
передней полуокружностью привратника.
Применяют
два основных метода пилоропластики —
метод Гейнеке — Микулича и метод Финнея.
Ваготомия
с дренирующей операцией на желудке —
малотрав-матичное вмешательство,
адекватно снижающее желудочную секрецию.
Пилороантрумэктомия
с ваготомией может быть выполнена у
больных без выраженной степени
операционного риска при наличии признаков
дуоденостаза (резко расширенная и
атоничная двенадцатиперстная кишка)
или при сочетанной форме язвенной
болезни, когда обнаруживают перфорацию
язвы двенадцатиперстной кишки и
хроническую язву желудка. Экономная
резекция желудка показана при прободении
хронической язвы желудка .
Заключительным
этапом операций по поводу перфоративной
язвы должен быть тщательный туалет
брюшной полости (аспирация остатков
экссудата и гастродуоденального
содержимого, промывание растворами
антисептиков). Лечебная тактика при
прикрытой перфорации
язвы различна в зависимости от времени,
прошедшего с момента прикрытия, состояния
больного. При поступлении больного в
стационар в первые 2 сут с момента после
прикрытия язвы показана срочная операция
независимо от состояния больного и
выраженности клинических проявлений.
Если после 2 сут с момента прикрытия
язвы состояние больного удовлетворительное
и местные явления идут на убыль, можно
рассчитывать на хорошее отграничение
от свободной брюшной полости и надежное
прикрытие места перфорации. Непосредственная
угроза для жизни больного миновала,
поэтому целесообразнее от операции
воздержаться и лечить больного
консервативно. Если в этот период
предпринимают операцию, обнаруживают
в гастродуоденальной области плотный
массивный инфильтрат, обильно кровоточащий
при разделении сращений. Во время
операции возможно повреждение впаянных
в инфильтрат органов -двенадцатиперстной
кишки, толстой кишки, желчного пузыря
и др. Консервативное лечение проводят
в крайних случаях, когда нет условий
для выполнения операции. Лечение включает
постоянную аспирацию желудочного
содержимого через зонд, назначение
медикаментов, снижающих секрецию
желудочного сока, введение больших доз
антибиотиков широкого спектра действия
(7-10 дней), проведение противошоковых
мероприятий, коррекцию водно-электролитного
баланса, парентеральное питание. Перед
удалением зонда больному дают
водорастворимый контраст и рентгенологически
определяют, имеется ли затекание
контраста за контуры желудка или
двенадцатиперстной кишки.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
20.05.20158.32 Mб11klin_farma_tom1.pdf
Источник
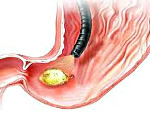
Прободная язва желудка – сквозное повреждение стенки желудка, возникающее на месте острой либо хронической язвы. Данное состояние относится к симптомокомплексу «острого живота». Клинически проявляется интенсивной болью в животе, доскообразным напряжением передней брюшной стенки, лихорадкой, тахикардией, рвотой. Поставить правильный диагноз помогут эзофагогастродуоденоскопия, УЗИ и КТ органов брюшной полости, обзорная рентгенография органов брюшной полости, диагностическая лапароскопия. Лечение преимущественно хирургическое, дополняется антисекреторной, дезинтоксикационной и антихеликобактерной терапией.
Общие сведения
Прободная язва желудка формируется в основном у лиц трудоспособного и пожилого возраста. К счастью, данное осложнение встречается достаточно редко – не более двух случаев на 10000 населения. Несмотря улучшение диагностики и усовершенствование антихеликобактерной терапии, частота перфораций при язвенной болезни с годами увеличивается. Среди всех осложнений язвенной болезни желудка перфоративная язва занимает не менее 15%, а в целом это состояние развивается у каждого десятого пациента с язвенным анамнезом. Среди больных с перфорацией желудка язвенного генеза мужчин в десять раз больше, чем женщин. Прободение желудка является одной из основных причин смертности при язвенной болезни. Исследования в области гастроэнтерологии показывают, что прободение язвы желудка развивается в три раза чаще, чем перфорация язвы ДПК. Ретроспективный анализ историй болезни указывает на то, что около 70% прободных язв являются «немыми», т. е. до перфорации никак клинически не проявляются.
Прободная язва желудка
Причины
К факторам риска данного состояния принадлежат наличие острой или хронической язвы желудка, верифицированную хеликобактерную инфекцию (у 60-70% пациентов). К более редким причинам формирования прободной язвы желудка относят нарушение деятельности желез внутренней секреции, атеросклероз, недостаточность кровообращения, тяжелые дыхательные расстройства с развитием ишемии внутренних органов.
Прободная язва желудка протекает в три стадии. Начальная стадия длится до 6 часов после прободения; в этой фазе кислый сок из желудка попадает в брюшную полость, вызывая сильное химическое повреждение брюшины, проявляющееся внезапной интенсивной болью в животе. Вторая фаза (6-12 часов после прободения) характеризуется интенсивной продукцией экссудата, который разбавляет соляную кислоту, что приводит к уменьшению боли в животе. В третьей фазе (от 12 часов до суток после прободения) развивается гнойный перитонит, формируются межкишечные абсцессы.
Прободные язвы желудка классифицируют по:
- этиологии (прободение хронической или острой язвы);
- расположению (на кривизне желудка, в антруме, кардии либо пилорусе, теле желудка);
- клинической форме (классическая – прорыв в свободную брюшную полость; нетипичная – в сальник, клетчатку забрюшинного пространства, отграниченную спайками полость; комбинация с желудочным кровотечением);
- стадии перитонита (химического, бактериального, разлитого гнойного).
Симптомы прободной язвы желудка
Прободной язве желудка присущи несколько признаков: язвенная болезнь желудка в анамнезе, внезапная интенсивная боль в животе, доскообразное напряжение брюшной стенки, значительная болезненность при пальпации живота. При опросе примерно каждый пятый пациент отмечает усиление болей в желудке за несколько дней до перфорации. Иррадиация боли зависит от положения прободной язвы желудка: в руку (плечо и лопатку) справа при пилородуоденальной язве, слева – при расположении дефекта в области дна и тела желудка. При прорыве язвы задней стенки желудка соляная кислота изливается в клетчатку забрюшинного пространства или сумку сальника, поэтому болевой синдром практически не выражен.
При осмотре обращает на себя внимание вынужденное положение с приведенными к животу коленями, страдальческое выражение лица, усиление боли при движениях. Поперечные борозды на прямых мышцах живота становятся более выраженными, происходит втягивание живота на вдохе (парадоксальное дыхание). Артериальная гипотония сопровождается брадикардией, одышкой. В первые часы заболевания отмечается выраженная болезненность при пальпации в эпигастральной области, которая в последующем распространяется на всю переднюю брюшную стенку. Симптомы раздражения брюшины резко положительные.
Диагностика
Всем пациентам с подозрением на прободную язву желудка показана ургентная консультация гастроэнтеролога и хирурга. Цель всех инструментальных исследований и консультаций (в том числе и врача-эндоскописта) – выявление свободной жидкости и газа в брюшной полости, язвенного дефекта и перфоративного отверстия.
Обзорная рентгенография органов брюшной полости в вертикальном и боковом положении позволяет выявить свободный газ в брюшной полости, серповидно расположенный над печенью или под боковой стенкой живота. Данное исследование информативно в 80% случаев. Для более точной диагностики используют КТ органов брюшной полости (98% информативности) – позволяет обнаружить не только свободную жидкость и газ, но и утолщение желудочной и дуоденальных связок, непосредственно саму прободную язву желудка.
Во время проведения УЗИ органов брюшной полости рекомендуется визуализировать не только газ и жидкость в брюшной полости, но и гипертрофированный участок желудочной стенки в области прободной язвы желудка. Ультразвуковое исследование является одним из самых точных и доступных методов выявления прикрытых перфораций.
Эзофагогастродуоденоскопия дает возможность установить диагноз прободной язвы желудка у девяти пациентов из десяти. Проведение ЭГДС особо показано больным с подозрением на прободную язву желудка, у которых не выявляется пневмоперитонеум (свободный газ в брюшной полости) во время рентгенографии – нагнетание воздуха в желудок во время исследования приводит к выходу газа в брюшную полость и положительным результатам повторного рентгенологического исследования. ЭГДС позволяет визуализировать двойные перфорации, кровотечение из язвенного дефекта, множественные изъязвления, малигнизацию язвы желудка. Также фиброгастроскопия помогает определить оптимальную тактику хирургического вмешательства.
Диагностическая лапароскопия является самым чувствительным методом обнаружения прободной язвы желудка, газа и выпота в свободной брюшной полости. Данное исследование показано всем пациентам с сомнительными выводами уже проведенных обследований (рентгенографии, УЗИ, ЭГДС, КТ органов брюшной полости). Дифференцировать прободную язву желудка необходимо с острым аппендицитом, холециститом, панкреатитом, аневризмой брюшной аорты, инфарктом миокарда.
Лечение прободной язвы желудка
Целью терапии прободной язвы желудка является не только спасение жизни пациента и устранение дефекта в стенке желудка, но и лечение язвенной болезни желудка, разлитого перитонита. В практике гастроэнтеролога и хирурга встречаются случаи консервативного ведения прободной язвы желудка. Консервативное лечение используется только в двух случаях: при декомпенсированной соматической патологии и категорическом отказе больного от операции. Условия для проведения консервативного лечения: менее двенадцати часов от перфорации, возраст не более 70 лет, отсутствие напряженного пневмоперитонеума, стабильная гемодинамика. В комплекс консервативного лечения включают обезболивание, введение антибиотиков и антисекреторных препаратов, антихеликобактерную и дезинтоксикационную терапию.
В оперативном лечении прободной язвы желудка выделяют три основных подхода: закрытие перфорации, иссечение язвы желудка, резекция желудка. У большей части пациентов осуществляется закрытие перфорации путем его тампонады, прикрытия сальником или ушивания. Показания к закрытию прободной язвы желудка: бессимптомная перфорация, длительность заболевания более 12 часов, наличие признаков перитонита, крайне тяжелое состояние пациента. Начало лечения позже, чем через сутки от перфорации, в три раза увеличивает летальность. Улучшить результаты операции по закрытию перфорации позволяет антихеликобактерная и антисекреторная терапия в послеоперационном периоде.
Иссечение прободной язвы желудка производится только у каждого десятого больного. Данная операция показана при наличии стеноза желудка, кровотечения, язвы с каллезными краями, больших размеров перфорации, при подозрении на малигнизацию язвы (иссечение нужно для проведения патоморфологического исследования).
Резекция желудка может производиться у пациентов с прободной язвой при невозможности осуществления более простой операции и проведения послеоперационной антихеликобактерной и антисекреторной терапии. Обычно такие показания возникают при осложненном течении язвенной болезни (калезная, пенетрирующая и пептическая язва; множественные язвы), подозрении на злокачественный процесс, повторной перфорации язвы желудка, огромных размерах перфоративного отверстия (более 2 см).
Примерно у 10% пациентов применяются малоинвазивные методики хирургического вмешательства: лапароскопическое и эндоскопическое лечение язвы желудка. Использование лапароскопических операций позволяет достоверно снизить частоту послеоперационных осложнений и летальности. Различные методики операций могут комбинироваться между собой (например, лапароскопические с эндоскопическими) и с ваготомией (селективная проксимальная ваготомия, стволовая ваготомия, эндоскопическая ваготомия).
Если во время операции ваготомия не проводилась, в послеоперационном периоде назначается противоязвенная терапия (ингибиторы протонной помпы и блокаторы Н2-гистаминовых рецепторов, антихеликобактерные препараты).
Прогноз и профилактика
Прогноз при прободной язве желудка зависит от многих факторов. Риск летального исхода значительно повышается при возрасте пациента старше 65 лет, тяжелой сопутствующей патологии (онкозаболевания, СПИД, цирротическая трансформация печени), больших размерах перфоративного отверстия, длительном анамнезе прободной язвы желудка до операции. 70% летальных исходов при язвенной болезни желудка обусловлены прободной язвой желудка. Единственным методом профилактики данного состояния является своевременное выявление и лечение язвенной болезни желудка.
Источник