Характер болей в животе при остром деструктивном панкреатите
-: интенсивная схваткообразная без иррадиации
-: интенсивная схваткообразная с иррадиацией в спину
-: интенсивная постоянная без иррадиации
-: интенсивная постоянная с иррадиацией в надплечье
+: интенсивная постоянная с иррадиацией в спину
I:
S : Наиболее информативным тестом при подозрении на острый панкреатит является исследование:
+: амилазы крови
-: трипсиногена крови
-: трансаминаз крови
-: альдолазы крови
-: лактазы крови
I:
S : Наиболее информативный метод инструментальной диагностики при подозрении на острый панкреатит:
-: целиакография
+: УЗИ
-: лапароцентез
-: ЭРПХГ
-: ФГДС
I:
Основными осложнениями острого деструктивного панкреатита являются (один ответ лишний):
-: парапанкреатический абсцесс
+: перфорация желчного пузыря
-: перитонит
-: забрюшинная флегмона
-: аррозивные кровотечения
I:
S : Метод, препятствующий ферментному аутолизу поджелудочной железы:
-: дренирование грудного лимфатического протока
+: применение цитостатиков
-: плазмаферез
-: гемосорбция
-: перитонеальный диализ
I:
S : Механизм лечебного действия цитостатиков при остром панкреатите:
-: подавление секреции желудочного содержимого
-: уменьшение воспаления в железе
-: улучшение микроциркуляции в pancreas
+: подавление экзокринной функции железы
-: нормализация инкреторной функции железы
I:
S : Признаки острого панкреатита при ФГДС (один ответ лишний):
-: острые эрозии желудка
-: острые эрозии 12-перстной кишки
+: гастроптоз
-: отек и гиперемия задней стенки желудка
-: кровоизлияния на задней стенке желудка и 12-перстной кишки
I:
S : В диагностике форм острого панкреатита наименее информативно:
+: рентгенологическое исследование желудка и 12-перстной кишки
-: ЯМРТ
-: КТ
-: лапароскопия
-: ультразвуковое исследование
I:
S : Достоверный лапароскопический признак деструктивного панкреатита:
-: пневматизация кишечника
-: гиперемия брюшины
-: отек большого сальника
-: серозно-геморрагический выпот в брюшной полости
+: бляшки стеатонекроза на брюшине
I:
S : Наиболее частая причина быстрой смерти при панкреонекрозе:
-: гнойные осложнения
-: желтуха
-: перитонит
+: кровотечение
-: полиорганная недостаточность
I:
S : Показания для операции при деструктивном панкреатите (один ответ лишний):
-: парапанкреатический абсцесс
-: флегмона забрюшинной клетчатки
-: панкреатогенный перитонит
+: острый отечный панкреатит
-: крупноочаговый панкреонекроз
I:
S : Характерным рентгенологическим признаком псевдотуморозного панкреатита является:
-: рубцовый стеноз выходного отдела желудка
-: симптом «дефекта наполнения»
-: кисетная деформация желудка
+: развернутость подковы 12-п. кишки
-: симптом «ниши»
I:
S : В патогенезе острого панкреатита главенствующая роль принадлежит:
-: агрессивному воздействию соляной кислоты на паренхиму железы
-: развитию инфекции в паренхиме железы
+: активации ферментов в железе и ее аутолизу
-: развитию склерозирующего процесса в паренхиме : железы
-: агрессивному воздействию пепсина на паренхиму железы
I:
S : Ослабление пульсации брюшной аорты при остром панкреатите носит название симптома:
-: Мейо-Робсона
-: Ортнера
-: Мерфи
-: Мондора
+: Воскресенского
I:
S : Болезненность при пальпации в левом реберно-позвоночном углу характерна для симптома:
-: Воскресенского
+: Мейо-Робсона
-: Курвуазье
-: Мондора
-: Мерфи
I:
S : Препараты для лечения острого панкреатита (один ответ лишний):
-: спазмолитики (баралгин, атропин)
-: цитостатики (5-фторурацил, циклофосфан)
-: ингибиторы протеаз (контрикал, гордокс)
-: аналоги соматостатина (сандостатин, стиламин)
+: наркотики (морфин)
I:
S : При геморрагическом панкреонекрозе не применяется:
+: экстренная лапаротомия
-: лапароскопическое дренирование брюшной полости
-: парапанкреатические блокады
-: ингибиторы ферментов
-: детоксикация
I:
S : Показания к инвазивным методам лечения острого панкреатита (один ответ лишний):
-: парапанкреатический абсцесс
+: острый отечный панкреатит
-: геморрагический панкреонекроз с оментобурситом
-: пакреонекроз с флегмоной забрюшинной клетчатки
-: очаговый пакреонекроз инфицированный
I:
Источник
Дифференциальный диагноз острого
панкреатита проводится, как правило, с
другими острыми хирургическими
заболеваниями органов брюшной полости:
перфорацией гастродуоденальных язв,
острой кишечной непроходимостью, острым
холециститом, острым аппендицитом,
острым тромбозом мезентериальных
сосудов. Кроме того, приходится
дифференцировать острый панкреатит с
пищевыми интоксикациями и
токсикоинфекциями, с инфарктом миокарда,
пенетрирующими язвами желудка и
двенадцатиперстной кишки, расслоением
аневризмы брюшного отдела аорты,
нижнедолевой плевропневмоний.
С перфоративной язвойжелудка или
двенадцатиперстной кишки у острого
панкреатита имеются общие клинические
признаки. Оба заболевания начинаются
внезапно с появления интенсивных болей
в эпигастральной области. Боли носят
постоянный характер. В обоих случаях в
анамнезе часто выявляются нарушения
пищевого режима, прием алкоголя. Общее
состояние тяжелое, имеются признаки
раздражения брюшины, лейкоцитоз.
Дифференциальная диагностика основывается
на следующих признаках. Рвота, характерная
для обоих заболеваний, при перфоративной
язве наблюдается реже и, как правило,
однократная. При остром панкреатите
она многократная и носит мучительный
характер. При перфоративной язве
характерным признаком является выраженное
напряжение передней брюшной стенки
(»доскообразный» живот), появляющееся
в первые часы заболевания, чего нет при
остром панкреатите. Даже в случаях
деструктивного панкреатита с развитием
панкреатогенного перитонита не бывает
такого резчайшего напряжения брюшной
стенки. Более того, часто наблюдается
поперечное вздутие в эпигастральной
области. Для перфоративной язвы характерно
отсутствие при перкуссии печеночной
тупости, при рентгенологическом
исследовании обнаруживается свободный
газ в брюшной полости. Оба эти признака
отсутствуют при остром панкреатите.
Весьма полезны специфические лабораторные
тесты, которые характерны для острого
панкреатита и отсутствуют при перфоративной
язве.
При
запущенных стадиях острого панкреатита
одним из осложнений может быть развитие
перитонита, который бывает сложно
отличить от перитонита при перфорациях
гастродуоденальных язв. В обоих этих
случаях показана экстренная операция
и случившаяся ошибка в диагнозе не
повлечет серьезных последствий для
больного.
Острая кишечная непроходимостьявляется заболеванием, с которым
приходится дифференцировать острый
панкреатит. Трудности при этом часто
связаны с тем, что при остром
панкреатите уже в ранние сроки
развивается динамическая кишечная
непроходимость. Помогают в дифференциальном
диагнозе схваткообразный характер
болей при острой кишечной непроходимости,
феномен усиления перистальтических
шумов в начале заболевания, шум плеска.
Все эти признаки не характерны для
острого панкреатита. При острой кишечной
непроходимости рентгенологически
определяются горизонтальные уровни
жидкости в кишечнике (чаши Клойбера).
При остром панкреатите в начале
заболевания характерно локальное
вздутие поперечного отдела ободочной
кишки. Исследование специфических для
острого панкреатита лабораторных тестов
помогает окончательно установить
правильный диагноз.
Трудности
дифференциального диагноза с острым
холециститом
возникают особенно часто в тех случаях,
когда желчно-каменная болезнь и изменения
желчного пузыря лежат в основе
этиопатогенеза обоих заболеваний. Речь
в этом случае идет о холецистопанкреатите.
Возможно сочетание острого панкреатита
с острым холециститом. При изолированном
остром холецистите боли локализуются
в правом подреберье, имеют характерную
иррадиацию в правое плечо и лопатку.
Имеются, в отличие от панкреатита,
выраженные общие проявления воспаления:
высокая гипертермия, ознобы и др… При
пальпации живота может определяться
увеличенный болезненный желчный пузырь
или инфильтрат в правом подреберьи.
Большую помощь оказывают в дифференциальной
диагностике ультразвуковое сканирование
и лабораторные тесты.
Сложности
в дифференциальной диагностике острого
панкреатита с острым
аппендицитом могут
возникнуть при подпеченочном расположении
червеобразного отростка. При проведении
дифференциального диагноза в этой
ситуации следует учитывать то, что на
ранних стадиях заболевания при остром
аппендиците, в отличие от острого
панкреатита, болевой синдром и проявления
общей интоксикации менее выражены,
выявляется более четко обозначенные
местные симптомы раздражения брюшины
в правом верхнем квадранте передней
брюшной стенки и не выявляются местные
симптомы, характерные для панкреатита.
Данные лабораторных исследований при
остром аппендиците показывают лишь
наличие воспалительных изменений и не
выявляют других серьезных нарушений
гомеостаза, характерных для острого
панкреатита.
Тромбоз
мезентериальных сосудов
может вызвать серьезные трудности при
проведении дифференциальной диагностики
с острым панкреатитом в связи с тем, что
при обоих этих заболеваниях уже в
начальных стадиях их течения может
иметься очень похожая клиническая
картина — выраженный болевой синдром,
рвота, прогрессирующее ухудшение общего
состояния. При проведении дифференциального
диагноза следует учитывать следующие
отличительные особенности. В отличие
от острого панкреатита, приступ которого
часто провоцируется погрешностями в
диете, тромбоз мезентериальных сосудов
обычно не связан с приемом пищи. Если у
пациентов с острым панкреатитом в
анамнезе зачастую имеются указания на
сопутствующую патологию со стороны
желчевыводящей системы, двенадцатиперстной
кишки и на наличие подобных приступов
заболевания в прошлом, то при тромбозе
сосудов брыжейки могут быть выявлены
другие сопутствующие заболевания,
осложнения которых чаще всего и являются
причиной тромбоза, — инфаркт миокарда,
выраженный атеросклероз аорты,
ревматические пороки сердца, системные
заболевания сосудов, некоторые
онкологические и гематологические
заболевания. На начальных стадиях
развития тромбоза мезентериальных
сосудов может отмечаться усиление
перистальтики и учащение стула (иногда
— с примесью крови), что не характерно
для острого панкреатита. В отличие от
острого панкреатита, развитие перитонита
при тромбозе мезентериальных сосудов
является обязательным и неизбежным
этапом развития заболевания.
В
ряде случаев постановка правильного
диагноза невозможна без использования
дополнительных методов обследования,
к числу которых относятся УЗИ брюшной
полости, фиброгастродуоденоскопия,
фиброколоноскопия, лапароскопия.
Пищевые
токсикоинфекции (интоксикации)
имеют много общих симптомов с острым
панкреатитом. В
дифференциальном диагнозе следует
учитывать анамнез, в котором могут быть
указания на употребление недоброкачественной
или сомнительного качества пищи, особенно
колбасы, рыбы, консервированных продуктов.
Боли в животе при пищевой токсикоинфекции
менее интенсивные, не носят опоясывающего
характера. Как правило, эти боли
сопровождаются поносом. Нередко пищевая
токсикоинфекция является групповым
заболеванием. Лабораторная диагностика
не выявляет изменений, характерных для
острого панкреатита.
Большие
трудности могут возникнуть при
дифференциальной диагностике острого
панкреатита и инфаркта
миокарда.
У больных, страдающих ишемической
болезнью сердца, стенокардия может
проявиться болями в эпигастральной
области с иррадиацией в левое подреберье,
симулирующими начало острого
панкреатита. В обоих случаях боли могут
носить жестокий характер, иногда
сопровождаться шоком. При обоих
заболеваниях могут наблюдаться цианоз
кожи и слизистых, холодный пот, повышение
температуры, озноб, рвота, метеоризм,
гиперлейкоцитоз. Нитраты и аналгетики
при том и другом заболевании уменьшают
болевой синдром. При проведении
дифференциального диагноза между этими
заболеваниями следует учитывать
следующие отличительные признаки:
1. При остром панкреатите более значительна
пальпаторная болезненность в эпигастральной
области. Более того, при инфаркте миокарда
глубокая пальпация живота не сопровождается
усилением болезненности, а наоборот,
она может уменьшаться или вовсе исчезнуть.
На этот дифференциально-диагностический
признак впервые обратили внимание Ю.Ю.
Джанелидзе и А.М. Заблудовский.
2. При инфаркте миокарда, как правило,
отсутствуют напряжение брюшной стенки
и положительный симптом Блюмберга,.
3. Изменения в лейкоцитарной формуле
при остром панкреатите наступают
быстрее, чем при инфаркте миокарда.
4.
Для острого панкреатита характерны
изменения специфических лабораторных
тестов, а также соответствующие изменения
при УЗИ.
5. Существенное значение имеет
электрокардиографическое исследование
в динамике, позволяющее установить
признаки инфаркта миокарда.
Следует помнить, что острый панкреатит
у больных пожилого и старческого возраста
и у страдающих ишемической болезнью
сердца, может способствовать ухудшению
коронарного кровотока и развитию
инфаркта миокарда. С другой стороны, в
редких случаях при инфаркте миокарда
и сердечной недостаточности может
развиться острый панкреатит.
При пенетрирующих
язвах желудка и двенадцатиперстной
кишки может отмечаться
болевой синдром, схожий с таковым при
остром панкреатите, особенно — при
пенетрации язвы в поджелудочную железу.
Проведение дифференциального диагноза
в этих случаях основывается в первую
очередь на детальном анализе предшествующего
анамнеза заболевания и отсутствии
признаков панкреатической токсемии
при пенетрирующих язвах. Окончательный
диагноз устанавливается после проведения
фиброгастродуоденоскопии и гастроскопии;
степень вовлечения в патологический
процесс ткани поджелудочной железы
уточняется с помощью УЗИ брюшной полости
или томографии.
Расслоение или разрыв аневризмы
брюшного отдела аортына начальных
этапах своего развития может давать
клиническую картину, весьма напоминающую
тяжелый приступ деструктивного
панкреатита — сильнейшая опоясывающая
боль, коллапс или шок, быстро развивающийся
парез кишечника. В более поздних стадиях
забрюшинная гематома, образующаяся при
разрыве задней стенки аневризмы, также
может быть принята за отек парапанкреатической
клетчатки, вызванный прогрессированием
деструктивного панкреатита. В связи с
этим дифференциальная диагностика
между этими заболеваниями в ряде случаев
является весьма сложной. Для правильной
оценки ситуации следует всегда иметь
в виду возможность наличия у больных с
клиникой «острого живота» сосудистой
патологии и прицельно обследовать
пациентов в возрасте старше 60 лет или
больных, имеющих клинические проявления
поражения сосудов других бассейнов, на
предмет выявления аневризмы брюшного
отдела аорты. Наличие сосудистого шума
в проекции аорты, расширение границ ее
пульсации, определяемое при осмотре
живота или пальпаторно, анамнестические
указания на наличие пульсирующего
образования в животе являются весомыми
аргументами в пользу подозрения на
аневризму брюшного отдела аорты и
требуют выполнения срочного ультразвукового
сканирования брюшной полости (томографии,
аортографии) при подозрении на ее
расслоение или разрыв. Кроме специальных
инструментальных методов обследования,
проведению дифференциальной диагностики
на ранних стадиях течения заболевания
могут способствовать данные лабораторного
исследования: при осложнившейся аневризме
основными находками будут проявления
анемии, в то время как для панкреатита
более характерны изменения крови,
вызванные токсемией и/или воспалением.
В редких случаях клиническая
картина нижнедолевой
плевропневмонии может
быть сходной с клиникой острого
панкреатита, что обусловливается их
анатомическим соседством. При проведении
дифференциального диагноза следует
обратить внимание на наличие признаков,
характерных для инфекционного легочного
заболевания: последовательность
появления симптомов (сначала — температура,
тахикардия, одышка; затем — боли), связь
болей с дыхательными движениями, наличие
влажных хрипов и шума трения плевры в
нижних отделах легких. Для уточнения
диагноза выполняется рентгенография
легких.
При проведении дифференциального
диагноза в подобных ситуациях следует
помнить, что при остром панкреатите
возможно развитие левостороннего
плеврита, который в этом случае является
осложнением острого панкреатита.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
 Острый деструктивный панкреатит
Острый деструктивный панкреатитОстрый деструктивный панкреатит представляет собой один из тяжелейших недугов, которые встречаются у человека при расстройствах функционирования поджелудочной.
Панкреатиты представляют собой комплекс недугов, при которых фиксируется появление и развитие острого воспаления в тканях органа, сопровождающееся возникновением деструктивных процессов, связанных с патразрушением структуры и целостности клеток железы. В процессе прогрессирования острого деструктивного панкреатита клеточной мембраны наблюдается заполнение свободного межклеточного пространства ферментами, синтезируемыми клетками поджелудочной, что вызывает самопереваривание тканей.
Общая характеристика и фазы прогрессирования острой деструктивной формы панкреатита
В случае прогрессирования в 15-20% случаев болезнь приобретает деструктивные формы острого панкреатита. При развитии острой формы деструктивного панкреатита смертность составляет до 30% случаев. В случае развития тяжелой формы недуга летальность может достигать 100%.
При остром деструктивном панкреатите максимальная летальность наблюдается в первую, третью и четвертую недели с момента начала развития заболевания в организме. Смерть пациента при остром деструктивном панкреатите на второй неделе прогрессирования недуга фиксируется реже всего. Летальный исход на этой стадии характерен для людей в пожилом возрасте. Неблагоприятный исход на второй неделе течения заболевания может наступить в случае развития недуга у человека с ослабленным организмом.
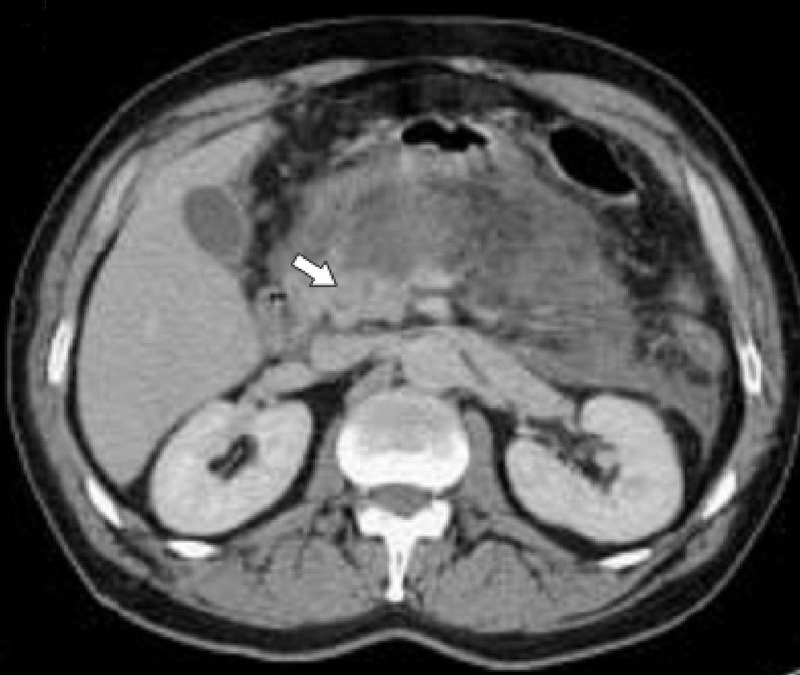 Компьютерная томография деструктивного панкреатита
Компьютерная томография деструктивного панкреатита
При прогрессировании острой формы деструктивного панкреатита выделяются несколько фаз, для которых характерно проявление определенных изменений в тканях поджелудочной и тканях, окружающих орган.
Фазы заболевания:
- Первая фаза острого деструктивного панкреатита носит название ферментативной. Длительность этой фазы составляет до 3 суток с момента начала развития болезни, при этом наблюдается формирование участков некроза тканей поджелудочной. В конце ферментативной фазы наблюдается светлый промежуток, при котором происходит снижение проявлений симптомов болезни и переход ферментативной фазы в реактивную.
- Вторая фаза острой формы деструктивного панкреатита носит название реактивной, как правило, эта фаза недуга регистрируется со второй недели развития нарушения. Реактивная фаза является промежуточной и носит название фазы перипанкреатического инфильтрата.
- Третья фаза острого деструктивного панкреатита носит название стадии секвестрации. Эта фаза развивается с третьей недели течения болезни.
Третья фаза острого деструктивного панкреатита в своем прогрессировании может иметь 3 типа развития событий.
Первое направление характеризуется процессом рассасывания перипанкреатического инфильтрата и наступлением выздоровления пациента, такое течение недуга наблюдается в 35% случаев выявления болезни.
У 1/3 пациентов, заболевших острым деструктивным панкреатитом, наблюдается прогрессирование асептической секвестрации, которая заключается в осуществлении процесса отторжения некротизированного участка от тканей органа, сохранивших свою жизнеспособность. В случае развития недуга в этом направлении происходит формирование парапанкреатической кисты без нагноений.
У 30-35% пациентов наблюдается прогрессирование септической секвестрации, при которой происходит формирование гнойных и септических осложнений. Этот вариант третьей фазы является наиболее опасным для здоровья и жизни человека.
Причины и симптоматика развития острой формы деструктивного панкреатита
В соответствии с данными, полученными в результате научных исследований, которые проведены в последнее время, основными факторами острого деструктивного панкреатита являются:
- алкогольсодержащие напитки;
- недуги, связанные с нарушениями в работе желчевыводящих путей;
- заражение глистами;
- травмы брюшины;
- интоксикации различного генеза.
 При первых подозрениях на панкреатит пациента следует немедленно госпитализировать
При первых подозрениях на панкреатит пациента следует немедленно госпитализировать
При наличии соответствующего опыта любой медик без особых трудностей способен выявить у пациента прогрессирование острого деструктивного панкреатита. Заболевание легко определяется по наличию триады признаков:
- Сильные боли в области эпигастрия.
- Возникновение регулярных рвотных позывов.
- Сильный метеоризм.
Болевые ощущения чаще всего возникают внезапно и имеют высокую интенсивность и силу, очень часто наблюдаются при употреблении жирной пищи или алкоголя при остром деструктивном панкреатите. Болевые ощущения могут сопровождаться шоком, потерей сознания и частыми рвотными позывами. Частая и изнуряющая рвота ведет к прогрессированию обезвоживания.
Помимо указанных признаков у человека наблюдаются симптоматика, характерная для общей интоксикации – это повышение температуры тела, возникновение озноба, тахикардии, одышки и цианоза слизистых оболочек организма больного.
Особенности ощущаемых болей находятся в полной зависимости от формы недуга и причин его возникновения. Основными особенностями проявлениями болей считаются следующие:
- возникновение дискомфортных ощущений;
- впадение пациента в состояние коллапса;
- развитие острых болей в области эпигастрия;
- появление нестерпимых болевых ощущений.
Возникающая в процессе прогрессирования болезни рвота не приносит облегчения пациенту. Кожные покровы лица при этом приобретают красный оттенок, а при впадении человека в коллапс наблюдается побледнение кожного покрова.
Прогрессирующее заболевание приводит к повышению концентрации эластазы, которая провоцирует запуск процесса разрушения сосудов кровеносной системы, что приводит к возникновению кровотечений в органах, входящих в систему пищеварения.
Методики диагностирования острого деструктивного панкреатита у пациента
Важно! Для того чтобы лечение было максимально эффективным, необходимо оперативно и точно поставить диагноз.
При проведении диагностики заболевания особое внимание следует обращать на пациентов, которые имеют функциональные нарушения в работе поджелудочной.
При первых подозрениях на панкреатит пациента следует немедленно госпитализировать.
Внимание! Сложность заболевания заключается в том, что нарушения, возникающие в организме, способны очень быстро спровоцировать развитие коматозного состояния и других опасных для организма состояний.
Для выявления патологических изменений применяется ультразвуковое обследование пациента, которое позволяет выявить:
- наличие отека поджелудочной;
- прогрессирование некротических процессов;
- неравномерность структуры тканей органа.
 УЗИ брюшной полости позволяет выявить изменения в тканях поджелудочной
УЗИ брюшной полости позволяет выявить изменения в тканях поджелудочной
Помимо УЗИ применяются компьютерная томография и цилиакография.
Наиболее информативным методом обследования является лапароскопия. Применение этого метода позволяет провести дифференциацию диагноза, отличить панкреонекроз от холецистита, прободной язвы и некоторых других острых состояний организма, связанных с нарушениями в работе органов брюшной полости.
Современные методы проведения лечения
Чаще всего пациента госпитализируют с недугом, находящимся на стадии токсемии. Первичный диагноз лечащий врач устанавливает по характерным признакам. В дальнейшем диагноз требуется подтвердить или опровергнуть путем проведения инструментальной диагностики и лабораторных анализов.
Так как недуг способен развиваться непредсказуемо, то врач, занимающийся лечением, должен быть готов к развитию заболевания по любому сценарию. Лечебные мероприятия должны быть направлены на инактивирование ферментов, которые продуцируются поджелудочной. В процессе проведения лечебных мероприятий большое внимание следует уделить нормализации оттока секрета поджелудочной и очистке ее от образующихся токсичных соединений. Большое внимание в процессе лечения следует уделить купированию болевых ощущений.
Важно! Для пациента следует обеспечить голодание и полный эмоциональный покой.
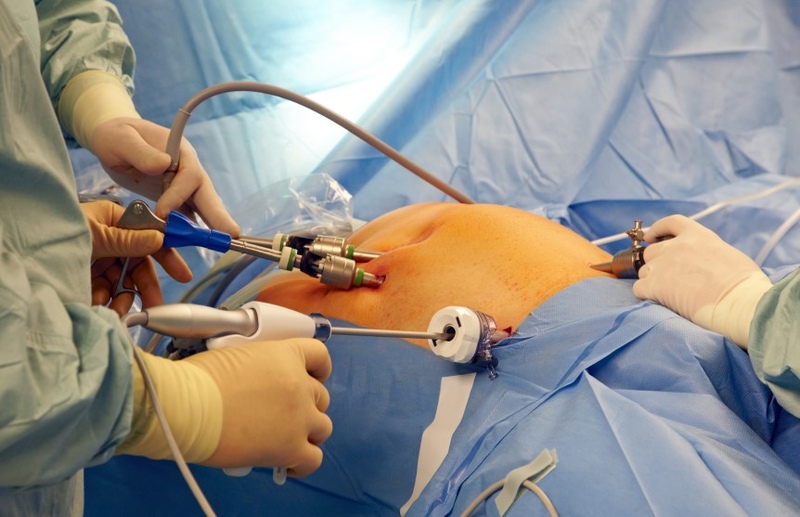 Наиболее информативным методом обследования является лапароскопия
Наиболее информативным методом обследования является лапароскопия
В процессе проведения лечебных процедур осуществляется промывание желудка при помощи холодной воды. Для этой цели используется зонд.
При осуществлении лечения проводится детоксикация. Это состояние достигается путем введения в организм мочегонных препаратов.
При правильном проведении лечебных процедур фаза токсемии завершается выздоровлением больного. В редких случаях она способна перерасти в фазу гнойных осложнений. При таком варианте течения болезни проводится хирургическое вмешательство, которое предполагает удаление пораженных участков органа.
Источник