Госпитализация при хроническом панкреатите
С приступами острого панкреатита не всегда удается справиться самостоятельно в домашних условиях. Они могут сопровождаться значительным ухудшением самочувствия, острыми болями, тошнотой, рвотой и даже потерей сознания. В таких случаях необходима госпитализация и лечение под наблюдением врачей. Несвоевременное оказание медицинской помощи при такой клинике может обернуться развитием осложнений, а также летальным исходом.
Госпитализация больного с панкреатитом

Панкреатит представляет собой воспаление поджелудочной, при котором пищеварительные ферменты, вырабатываемые железой, не могут попасть в кишечник для переваривания пищи и в результате начинают переваривать ткани паренхиматозного органа. Получается, что железа «поедает» сама себя.
Это очень серьезная и опасная болезнь, которая требует оказания квалифицированной медицинской помощи. Заболевание может протекать в двух формах: хронической и острой.
Обычно лечение болезни проходит в домашних условиях, согласно назначенной врачом схемы. Однако развитие острого панкреатита либо обострение хронического недуга может сопровождаться приступами с сильно выраженной болезненной симптоматикой. В таких случаях не нужно терпеть боль и прибегать к мерам народного врачевания, а следует вызвать бригаду скорой помощи. Несвоевременно оказанное медицинское вмешательство при острых приступах болезни может повлечь за собой развитие осложнений, инвалидность и даже смерть пострадавшего.
Таким образом, показанием к госпитализации больного воспалением поджелудочной является развитие острого приступа, который сопровождается сильными болевыми ощущениями, значительным ухудшением самочувствия.
Тошнота и обильная рвота (особенно с примесью желчи) также могут послужить тревожными симптомами. При их проявлении рекомендуется как можно скорее обратиться к врачу.
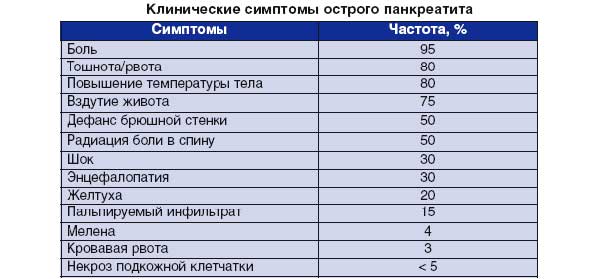
К симптомам острого приступа воспаления поджелудочной относятся:
- Сильная боль в правом подреберье, а также немного выше пупка;
- Рвота;
- Понос;
- Повышение температуры до 38 градусов и выше;
- Тахикардия.
Если случился острый приступ панкреатита, до приезда скорой помощи ни в коем случае нельзя:
- Пить обезболивающие и противорвотные препараты.
- Перевязывать подреберную область.
- Прикладывать к болезненному место горячие, теплые и любые согревающие компрессы.
- Пить любые напитки, кроме небольшого количества воды.
Больного необходимо разместить на диване или кровати в полулежащем состоянии, приложить к больному месту прохладную ткань или грелку, впустить в помещение свежий воздух. По приезду бригада скорой помощи, проанализировав симптоматику и общее состояние больного, окажет пострадавшему первую помощь. Для того чтобы облегчить болевой синдром пациенту обычно делают укол с Папаверином, разбавленным физраствором.
Назначаемая диагностика
Для того чтобы лечение было эффективным, очень важно поставить пациенту правильный диагноз, выяснить чувствительность его организма к тем или иным лекарственным препаратам. С этой целью больному могут быть назначены такие виды диагностики:
- анализы крови и мочи;
- гемограмма (для установления развития воспалительного процесса по показателям лейкоцитов);
- КТ или МРТ;
- ЭКГ;
- биохимия крови (для того, чтобы определить, есть ли в крови ферменты поджелудочной);
- УЗИ (чтобы выявить очаг воспаления);
- экстренная лапароскопия (при гнойном панкреатите, развитии серьезных осложнений).
На основе полученных результатов обследования врач подтверждает или опровергает наличие панкреатического заболевания, устанавливает его форму, объём поражения органа, затронуты ли другие органы пищеварения, есть ли риск развития осложнений, а также принимает решение о подходящих в этом случае методах лечения.
В каком отделении лечат панкреатит

Лечение панкреатита в больнице зависит от стадии болезни, на которой пациент поступил в стационар, и наличия осложнений. Из приемного отделения больного направляют в отделение интенсивной терапии. Так же специалисты скорой помощи могут доставить пациента в отделение гастроэнтерологии.
При этом у врачей на стадии поступления человека в отделение есть два главных задания:
- стабилизировать состояние больного, остановить приступ;
- не допустить развитие осложнений.
И только после выполнения этих задач врачи приступают к лечению недуга.
Если же человек потупил с приступом тяжелейшего гнойного, некротического панкреатита, его разу же направляют в отделение реанимации для проведения срочного хирургического вмешательства под наблюдением реаниматолога или хирурга. После оказания неотложной помощи и полной стабилизации самочувствия, пациента сразу же переводят в отделение гастроэнтерологии либо хирургии, где он будет находиться под наблюдением гастроэнтеролога или хирурга соответственно.
При подозрении на наличие осложнений панкреатита или протекания сопутствующих болезней задействуют эндокринолога и онколога, кроме того проверяется работоспособность дыхательной системы, сердца и почек.
В момент выписки человек получает рекомендации по продолжению назначенной терапии в домашних условиях, а так же информируется о необходимости в регулярном наблюдении у участкового врача-терапевта. Поддерживающая терапия длится еще полгода.
Сроки прохождения лечебного курса в медицинском учреждении
Сколько лежат с панкреатитом в больнице, зависит от формы, стадии заболевания, характера его течения и наличия осложнений.
При острой форме
Острое течение болезни в основном длится от двух до семи дней. При этом первые двое-трое суток считаются наиболее тяжелыми, ответственными, так как состояние больного нужно стабилизировать. В этот период сохраняется большой риск появления осложнений с летальным исходом, поэтому он характеризируется наиболее интенсивной терапией. Первые дни больной может находиться под капельницей.
При развитии острой формы воспаления поджелудочной либо обострении хронического заболевания, пациент может находиться в стационаре от 7(10) до 14 дней. На длительность лечения также влияет эффективность подобранной терапии.
Если понадобилось хирургическое вмешательство, после проведения операции пациент обычно еще неделю проводит в дневном отделении, а после выписки на протяжении полутора-двух месяцев должен периодически посещать врача.
При хронической форме
Лечение панкреатита в стационаре при его хронической форме осуществляется в основном в случае обострения недуга. Продолжительность госпитализации может занимать от одной до двух недель.
Лечиться же от хронического воспаления поджелудочной в общем можно годами. Терапия проходит в домашних условиях, а в периоды острых приступов однозначно требуется пребывание в стационаре под наблюдением врачей.
Методы врачебной помощи в условиях стационара
Стандарт лечения панкреатита в стационаре предполагает осуществление таких действий:
- Снятие болевого синдрома.
- Снятие спазмов гладкой мускулатуры поджелудочной железы.
- Устранение отечности.
- Купирование активности пищеварительных ферментов железы.
- Терапия болезни.
- Нормализация пищеварения.
- Устранение побочного действия лекарств.
Как лечат панкреатит в больнице? Этот вопрос интересует многих пациентов с давним воспалением поджелудочной. Врачи назначают – терапию медикаментами (в том числе капельницы, инъекции), диету и оперативное вмешательство. Применение народных методов в стационаре не практикуется.
Консервативная терапия
В большинстве случаев лечение панкреатита осуществляется медикаментозными препаратами. Однако первым шагом в терапии недуга будет обеспечение поджелудочной покоя. Для этого пациенту назначают водное голодание. На протяжении 3-4 дней ему запрещают употреблять в пищу что-либо, кроме минеральной негазированной воды (желательно ее пить в слегка охлажденном виде).
Кроме того, в желудок больного могут на несколько дней установить катетер, через который будет выходить его содержимое.
Терапия недуга предполагает применение следующих препаратов:
- Мочегонные, для выведения жидкости и устранения отечностей.
- Обезболивающие (Новокаин, Промедол, Лексир и т.д.).
- Спазмолитики для снятия спазмов гладкой мускулатуры железы (Но-шпа).
- Антиферменты, которые подавляют выработку секретов железы для обновления ее тканей
- Могут назначаться препараты для профилактики тромбоза в сосудах.
- При гнойных процессах назначаются антибиотики.
- Препараты, направленные на восстановление нормального показателя кислотности ЖКТ.
- Витаминотерапия для общего укрепления организма, поднятия тонуса и иммунитета.
Медикаменты нужно принимать строго согласно назначенной врачом дозировке, чтобы не нанести вред организму. Параллельно необходимо принимать средства, которые будут поддерживать работоспособность печени и почек, так как в период лечения они подвергаются огромной нагрузке.
Для детоксикации организма от медикаментозных лекарств осуществляется промывание желудка содовым раствором.
На протяжении всего периода лечения проводится контроль белковых, электролитных, углеводных обменов.
Хирургическое вмешательство
Если в железе уже начались некротические процессы, проводится оперативное вмешательство. Существует три способа оперирования поджелудочной:
- Удаление хвоста и тела железы.
- Удаление хвоста, тела и части головки железы.
- Удаление жидкостных образований поджелудочной и ее промывание.
Операцию проводят под общим наркозом в отделении хирургии. При условии стабильного самочувствия через 1-2 недели пациент переводится на домашнее лечение, продолжительностью в среднем 1,5-2 месяца.
Экстренные
Если человека положили в больницу с острым некротическим панкреатитом, при этом его состояние очень тяжелое, действовать нужно немедленно. Поэтому в таких случаях применяется экстренная лапароскопия.
Перед ее проведением у пациента берут общий анализ крови и мочи, биохимия крови, анализ мочи на токсикологию и крови на онкомаркеры. Кроме того пациенту ставят клизму и вводят наркоз.
В процессе операции удаляют омертвевшие ткани органа, в некоторых случаях требуется выведение железы в брюшную полость. Для того чтобы не допустить инфицирования, после процедуры пациенту вводят сильно действующие антибиотики.
При таком виде лечения срок нахождения больного в клинике может варьироваться от 5 до 7 суток, при условии отсутствия осложнений.
Что можно принести в больницу больному панкреатитом?

Диета – один из самых основных пунктов терапии панкреатита. В первые три-четыре дня лечения часто больным запрещают употреблять все, кроме минеральной и кипяченой воды. Поэтому в эти дни к пациенту можно прийти разве что с бутылочкой Боржоми. В дальнейшем необходимо обязательно проконсультироваться у врача, какую еду можно употреблять пациенту.
Если говорить про общепринятые правила, больным панкреатитом можно приносить:
- Легкие супы исключительно на овощном бульоне.
- Компот из сухофруктов (яблоко, немного кураги или изюма) без сахара.
- Кашу геркулес, перемолотую до состояния однородного пюре.
- Отварная курица, измельченная в блендере до пюреобразного состояния.
- Отварная либо тушеная морковь, картофель.
- Печеные яблоки некислых сортов.
- Отвар шиповника.
Все должно быть свежим и желательно без соли, специй и сахара. Все блюда следует измельчать до пюреобразного состояния. Строго запрещена жаренная, жирная еда, наваристые бульоны. Больному можно употреблять исключительно теплую еду, никакой горячей либо слишком холодной пищи.
Кефир, молоко, творог, свежие овощи и фрукты не желательно приносить. Такие продукты хоть и способствуют налаживанию микрофлоры органов пищеварительного тракта, они также могут вызвать вздутие живота, метеоризм, повышенное газообразование, что приведет к ухудшению состояния больного.
Питание должно быть дробным, а перерыв между приемами пищи не должен превышать четырех часов. Очень важно, что кушать нужно только по желанию. Если человек не хочет пищу, значит его организму еще не готов к ее полноценному перевариванию. В этих случаях лучше принести водичку или овощной бульон.
Загрузка…
Источник
Панкреатит — болезнь, с которой шутки плохи. Но особо тревожным состояние становится, когда начинается острая стадия воспаления поджелудочной железы. В этот период не помогают обычно эффективные препараты, а боль невыносима настолько, что может спровоцировать потерю сознания и шок. Именно поэтому лечение панкреатита в стационаре является единственным разумным выходом: лишь срочная госпитализация часто спасает пациента от инвалидности или летального исхода. Иногда ограничиваются медикаментозным лечением, а сложные случаи требуют хирургического вмешательства.
Показания к госпитализации
Стационарное лечение необходимо в двух случаях:
- если хронический панкреатит вступил в фазу обострения;
- когда диагностируется острый панкреатит.
Оба случая одинаково опасны, и хроническая форма заболевания также чревата летальным исходом. Поэтому требуется, чтобы за состоянием пациента следил врач. Только в больнице можно провести нужные исследования для подтверждения диагноза панкреатита.
Характерными симптомами являются:
- Сильные болезненные ощущения в верхнем отделе живота. Они могут быть справа, слева или посередине. Иногда боль отдает в спину. Малейшее движение приводит к новому приступу. Становится невозможно дышать и кашлять, чтобы не спровоцировать ее усиление.
- Рвота и тошнота, при этом облегчения не наступает.
- Тахикардия и слабость.
- Озноб и повышение температуры до 38°C.
- Снижение кровяного давления.
- Диарея. В фекалиях можно увидеть непереваренную пищу.
При приступе острого панкреатита может потребоваться экстренное хирургическое вмешательство, так как он часто становится угрозой для жизни пациента.
Как лечат острый панкреатит в стационаре
Лечение такого панкреатита в больнице — единственный вариант. В этом случае невозможно предпринять какие-либо действия в домашних условиях, обезболивающие препараты помочь не в силах.
Госпитализация нужна при сильном приступе острого панкреатита, который невозможно купировать обезболивающими препаратами в домашних условиях
Чтобы купировать острую форму, в стационарных условиях необходимо экстренно решить сразу несколько задач:
- снизить активность поджелудочной железы;
- ослабить болевой синдром;
- устранить факторы, которые спровоцировали приступ (язва, желчнокаменная болезнь, алкоголь).
Такой комплекс мер можно обеспечить только в больнице.
Диагностика
В первые дни устанавливается начальный диагноз, который должен подтвердиться, когда состояние больного улучшится — в течение 5 суток. Но первичное обследование происходит еще в приемном покое больницы. Там измеряется температура тела и артериальное давление, врач определяет степень отечности конечностей, производит пальпацию брюшной области и проверяет склеру глаза на желтизну, если есть подозрение на механическую желтуху.
Другие обследования:
- Клинический анализ крови — для подтверждения повышения СОЭ и уменьшения количества белков.
- Анализ мочи — для выявления альфа-амилазы. Ее большое содержание является симптомом острой и хронической формы панкреатита.
- Анализ кала — для оценки работы поджелудочной железы. Жирный блеск и непереваренная пища в нем отчетливо указывают на данную патологию.
- С помощью УЗИ определяется точная локализация воспаления.
Исходя из полученных результатов, ставится диагноз. Оценивается возможность развития осложнений. Если состояние пациента средней тяжести, то его отправляют в отделение интенсивной терапии. Когда есть вероятность развития коматозного состояния, выбирают отделение реанимации больницы.
Затем следует вывод о наиболее эффективном виде терапии. Варианта два — или медикаментозное лечение, или хирургическое, но оно также сочетается с приемом лекарств.
Схема медикаментозного лечения
Голодание — первая мера, необходимая при рвоте и интенсивной боли. В таких условиях запрещаются даже напитки. Жидкость вводится только внутривенно. Сухое голодание продолжается 2-4 дня в зависимости от тяжести состояния больного. Затем на 3-6 дней пациента «сажают» на блюда с жидкой и полужидкой консистенцией.
Диагностировав острый панкреатит, врач скорой делает укол спазмолитика.
В желудок пациенту через носовые ходы вводят тонкий катетер, чтобы избавить его от агрессивно-кислой секреции. Болевой синдром пропадает за несколько часов. Такая процедура продолжается от 1 до 3 суток. Для корректировки электролитного и водного баланса вводится раствор хлорида натрия. При симптомах средней тяжести для защиты слизистой желудка назначают антациды (Сорбекс, Альмагель, Маалокс, Фосфалюгель). Но эти лекарства при тошноте или рвоте нежелательны.
Внутривенно или внутримышечно назначаются анальгетики, новокаиновые блокады, иногда допускается применение наркотических препаратов. Из антибиотиков для внутривенного вливания используется Контрикал (3-4 раза в сутки), одноразово — Габексат месилат, 2 раза в сутки — Гордокс. Гипертензию желчных путей устраняют с помощью спазмолитиков — Но-шпы, Папаверина, Нитроглицерина. Обязателен прием комплексных витаминов.
Показания к хирургическому лечению
Не всегда возможно вылечить панкреатит медикаментозно, даже в больнице. К хирургическому лечению острой формы прибегают в следующих случаях:
- Если сильная интоксикация и боль не покидают пациента через двое суток после начала медикаментозного лечения.
- Когда к симптомам прибавился еще один — потеря сознания.
- Возникло серьезное осложнение — обтурационная желтуха. Это отложение билирубина в слизистых и коже из-за закупорки желчных протоков печени.
- Появление новообразования (кисты).
Оперативное вмешательство может быть прямым и непрямым. Прямые выполняют таким образом:
- проводят дренирование кист;
- делают резекцию поджелудочной железы;
- удаляют камни.
К непрямым методам относятся операции на ЖКТ, желчных путях, невротомия (рассечение нерва). После оперативного вмешательства пациент находится в больнице максимум неделю, а стадия восстановления занимает полтора-два месяца.
Лечение хронического панкреатита
Обычно этот вид болезни с успехом лечится амбулаторно или в домашней обстановке. Используется только консервативное лечение, к которому добавляется специальная диета. Но есть исключение — фазы обострения заболевания, когда средства, прописанные врачом, бессильны. Терапия панкреатита хронической формы в больнице обычно проводится медикаментозно: она проходит так же, как лечат панкреатит в острой стадии.
Проводится и плановая терапия: все больные дважды в год должны ложиться в больницу. Весь курс занимает не более 3,5 недель. Первым делом организм очищается от токсинов и шлаков, для этого промывают желудок и ставят клизмы. Следующим этапом становится трехсуточное голодание, во время которого больной находится под неусыпным контролем. После обследования в зависимости от состояния прописывают сорбенты, диуретики и противовоспалительные препараты.
Сколько лежат в больнице с панкреатитом
Точно на вопрос о том, сколько дней пациент проведет в больнице, ответить затруднительно, ведь многое зависит от формы панкреатита у конкретного пациента. Если заболевание обнаружено впервые, и оно заявило о себе острым приступом, то терапия займет от недели до 14 дней, острый приступ обычно снимается за 2-3 суток. Но еще около полугода больной обязан принимать поддерживающие препараты — витамины, желчегонные, гепатопротекторы, ферменты. Строгая диета также необходима, причем навсегда.
Первая помощь до приезда скорой
Если возникло подозрение на приступ панкреатита, то мешкать нельзя. Особенно, когда локализация болевого синдрома находится в подреберье — левом или правом. К сожалению, бригады скорой помощи не всегда приезжают быстро. Но нужно усвоить, что самостоятельная терапия во время ожидания медиков недопустима. Нельзя принимать обезболивающее: анальгетики и спазмолитики назначаются только врачом. Запрещено даже пить.
Но немного облегчить состояние можно следующими действиями:
- принять полусидячее положение;
- положить холодный или ледяной компресс на больное место;
- проветрить помещение.
Все остальные действия — табу. Лишь врач, оценив симптомы, способен оказать первую помощь, но настоящая война с панкреатитом начнется в больнице.
Источник

