Глюкоза при панкреатите у ребенка
 Термин реактивный панкреатит у детей на практике часто применяется вместо рецидивирующего (код по МКБ – К86) или хронического панкреатита (по МКБ – К87), имея в виду его развитие на фоне любого заболевания органов пищеварительного тракта. Обычно он носит вторичный характер при хроническом гастродуодените, хроническом холецистите или другой патологии. При этом такое название не отражает патогенеза и возникших тканевых и функциональных изменений в поджелудочной железе.
Термин реактивный панкреатит у детей на практике часто применяется вместо рецидивирующего (код по МКБ – К86) или хронического панкреатита (по МКБ – К87), имея в виду его развитие на фоне любого заболевания органов пищеварительного тракта. Обычно он носит вторичный характер при хроническом гастродуодените, хроническом холецистите или другой патологии. При этом такое название не отражает патогенеза и возникших тканевых и функциональных изменений в поджелудочной железе.
Что такое реактивный панкреатит?
Реактивный панкреатит (реактивная панкреатопатия) – это поражение поджелудочной железы при наличии других болезней пищеварительных органов воспалительного характера. Когда впервые ввели этот диагноз, считалось, что реактивный панкреатит протекает не тяжело, с кратковременными симптомами, которые проходят намного раньше проявлений основного заболевания.
Расстройства, возникающие при панкреатопатии, расцениваются как диспанкреатизм — диссоциация между выделением отдельных ферментов. Это ведет к отсутствию:
- выраженных клинических проявлений,
- изменений железы при сонографии,
- изменения уровня ферментов в крови при обследовании.
Панкреатит — полиэтиологическое заболевание. К факторам, которые провоцируют его развитие, относится патология органов пищеварения, которая сопровождается вторичными изменениями поджелудочной железы:
- дуодениты, язвы, эрозии,
- холецистит,
- колиты.
Это происходит из-за тесных анатомических и функциональных связей органов пищеварения. Несмотря на то что поджелудочная железа располагается забрюшинно, все воспалительные процессы в них протекают параллельно с другой патологией.
Доктор Е.О. Комаровский, известный диагностик, изучая истории болезни, провел статистическое исследование причин, которые приводят к развитию реактивного процесса в железе:
- инфекционные заболевания — 21%,
- патология пищеварительных органов — 8%,
- травмы живота — 3%,
- неправильное питание — 68%.
К причинам относят также тяжелые дерматозы, аллергии.
Основные симптомы реактивного панкреатита у ребенка
Медицина не считает реактивный панкреатит самостоятельной болезнью. Это следствие воздействия какого-либо неблагоприятного фактора на поджелудочную железу ребенка. Поэтому симптоматика на фоне основного заболевания не выражена, проявления скудные. Если лечение назначено вовремя, прогноз благоприятный.
Но патология опасна тем, что при поздней диагностике и несвоевременном лечении она переходит в хроническую форму панкреатита. Тогда течение болезни протекает с обострениями и ремиссиями и требует постоянного лечения и контроля.
Многочисленные изменения в воспаленной ткани приводят к увеличению размеров органа и гиперферментемии. Соответственно, отек и ишемия, большое количество ферментов, которые начинают переваривать саму железу, вызывают появление болевого симптома. Из-за нарушения микроциркуляции и проницаемости клеточных мембран ферменты и биологически активные вещества выходят в системный кровоток и вызывают поражения других органов. Патологический процесс приобретает замкнутый круг, а клинические проявления становятся многочисленными и разнообразными.
Для детей более характерно малосимптомное течение с высокой степенью компенсации.
Поэтому, помимо внезапно возникшей боли в верхней части живота, развивается:
- диспепсия: тошнота, рвота, понос,
- интоксикация — гипертермия, тахикардия, слабость, головные боли, головокружения.
Боли опоясывающего характера не являются для ребенка патогномоничным признаком панкреатита: чаще они появляются в эпигастрии, в подреберьях, иногда бывают не после погрешностей в диете, а «голодные», ночные. Продолжительность от 1 часа до нескольких суток, но бывают кратковременными и исчезают после приема спазмолитиков. Иногда они уменьшаются в положении сидя с наклоном вперед или лежа в коленно-локтевом положении.
Среди диспепсических проявлений чаще наблюдается снижение аппетита, отрыжки, ребенка может постоянно тошнить.

Не всегда реактивный панкреатит у ребенка сопровождается стеатореей (жирный стул) и не всегда наблюдается полифекалия – аномально увеличенное выделение кала. Чаще бывает неустойчивый стул, 2–3 раза в день, запоры чередуются поносом.
Больше выражены астеновегетативные симптомы и интоксикация: малыш вялый, подавленный, со сниженным фоном настроения, раздражительный. Может быть быстрая утомляемость, слабость. Болевой симптом может сопровождаться повышением температуры.
Грудной и даже годовалый ребенок не может пожаловаться на боли. Реактивный панкреатит в этом возрасте проявляется плаксивостью, раздражительностью, плохим сном, отказом от еды. Малыш постоянно плачет, наблюдается выраженный метеоризм, ребенок рвет или срыгивает пищу.
Как необходимо действовать родителям
Родители при первых признаках нарушения пищеварения должны вызвать скорую помощь. До ее приезда необходимо обеспечить ребенку голод, холод и покой:
- никакой еды давать нельзя,
- разрешается только пить чистую негазированную воду в теплом виде, некрепкий чай, компот небольшими порциями часто,
- поскольку болевой симптом может быть интенсивным, в положении на спине он усиливается из-за давления отечного органа на солнечное сплетение, поэтому ребенку рекомендуется лечь набок с подогнутыми к груди коленями — в таком положении боль уменьшается,
- к животу (в область левого подреберья) нужно приложить грелку со льдом.
Обезболивающие препараты категорически противопоказаны. При интенсивной боли разрешается прием спазмолитиков.
Диагностика реактивного панкреатита
В диагностике играют роль лабораторные и функциональные методы исследования.
Лабораторные:
- общеклинический анализ крови, мочи,
- копрограмма,
- биохимические анализы (повышение ферментов в крови и моче).
Функциональные:
- УЗИ органов брюшной полости и забрюшинного пространства (поджелудочной железы),
- эндоскопическая ретроградная холангиопанкреатография,
- ЭФГДС,
- ангиография,
- КТ, МРТ.
Лечение заболевания у детей
Лечение реактивного панкреатита у ребенка проводится в стационаре. Заключается в проведении лечения:
- основного заболевания,
- панкреатита,
- диетотерапии.
Полное выздоровление без комплексного применения этих методов невозможно.
Первые три дня разрешается только пить (щелочное питье) — этим обеспечивается функциональный покой поджелудочной железе. Объем необходимой для употребления жидкости назначает врач в зависимости от возраста и тяжести состояния ребенка.
В дальнейшем разрешается кормить в пределах стола № 5 по Певзнеру. Еда должна подаваться в протертом виде, подогретой. Питание должно быть дробным (маленькими порциями) и частым. Через 3 недели рацион расширяется. Противопоказаны блюда:
- жирные,
- острые,
- жареные,
- соленые,
- острые,
- шоколад,
- газированные напитки.
Из медикаментов применяются симптоматические средства. При тяжелом состоянии лекарственные препараты вводятся парентерально, затем переходят на таблетированный прием.
Какие препараты может назначить врач?
Лекарственная терапия направлена:
- на купирование боли,
- снятие интоксикации,
- улучшение состояния пищеварительной системы — лечение заболевания, вызвавшего реактивный панкреатит,
- уменьшение аллергического компонента, если он есть,
- повышение иммунного статуса — витаминотерапия.
С этой целью назначаются следующие группы препаратов:
- спазмолитики (Дротаверин, Дюспаталин),
- обезболивающие (Спазган),
- ферментные (Креон),
- пеногасители (Эспумизан),
- антибиотики при необходимости,
- пробиотики,
- антигистаминные средства.

Лечение народными средствами
Вылечить панкреатит с помощью народных средств невозможно. Детям их применение может навредить: если ребенок склонен к аллергическим реакциям, то любая трава, о лечебных свойствах которой есть самый лучший отзыв, способна вызвать непредсказуемые реакции. Поэтому в период болезни лучше воздержаться от средств народной медицины и четко следовать указаниям врача. Реактивный панкреатит требует профессионального лечения.
Возможные осложнения, возникающие при заболевании
Несвоевременно начатая терапия или самолечение может привести к хронизации процесса. В этом случае болезнь будет обостряться, требовать постоянного терапевтического и диетического контроля. Диета может продолжаться годами. Поджелудочная железа с каждым обострением воспалительного процесса будет разрушаться больше.
Реактивный панкреатит может вызвать осложнение основного заболевания, которое привело к его развитию. При отсутствии лечения патология приводит к образованию:
- эрозий,
- язвы,
- абсцесса.
Диета при реактивном панкреатите у детей
Диета подразумевает только измельченную и приготовленную на пару пищу. Для малышей, возраст которых до 3 лет, допустима еда в виде пюре. Детям постарше можно давать каши. Это обеспечивает функциональный покой поджелудочной железе. Крупные куски провоцируют выделение большого количества желудочного и панкреатического сока, что вызывает болевой симптом.
Дробное питание предусматривает 6–8 кормлений маленькими порциями. Тогда пищевая нагрузка небольшая, поджелудочная железа вырабатывает небольшое количество ферментов, состояние существенно не нарушается.
Примерное меню
Завтрак:
- 2 яичных отварных белка, шпинат,
- ломтик тоста из пшеничного хлеба,
- некрепкий чай.
2 завтрак:
- фруктовый кисель,
- яблоко.
Обед:
- овощной суп,
- белое куриное мясо (100 г),
- компот.
Полдник:
- банан,
- крекеры,
- вода.
Второй полдник:
- слизистая овсяная каша,
- зеленый салат без масла (можно добавить обезжиренный соус),
- кисель.
Ужин:
- йогурт,
- чай.

Запрещенные продукты
При патологии поджелудочной железы должны быть исключены все раздражители. К продуктам, способным спровоцировать развитие реактивного панкреатита, относятся:
- жареная пища (на растительном или сливочном масле),
- жирная еда,
- копчености,
- консервы,
- приправы,
- фастфуд,
- яичный желток,
- шоколад, сладости с искусственными добавками и красителями,
- газированные напитки,
- крепкий чай, кофе,
- пакетированные соки.
Профилактика реактивного панкреатита
Основные меры профилактики:
Только при строгом соблюдении этих правил можно сохранить на долгие годы детское здоровье.
Тест: на определение риска сахарного диабета 2 типа

Источник
 Панкреатит у детей — ферментативное воспаление поджелудочной железы дегенеративного характера. Среди имеющейся патологии органов пищеварения на панкреатит приходится 5–25%. В детском возрасте заболевание имеет свои особенности:
Панкреатит у детей — ферментативное воспаление поджелудочной железы дегенеративного характера. Среди имеющейся патологии органов пищеварения на панкреатит приходится 5–25%. В детском возрасте заболевание имеет свои особенности:
- возможно малосимптомное течение,
- может маскироваться другими заболеваниями (гастритом, дисбактериозом, колитом).
Причины возникновения панкреатита у ребенка
Причины детского панкреатита многообразны, основные из них связаны с употребляемой пищей:

К причинам панкреатита относится различная приобретенная патология органов пищеварения:
- стеноз луковицы ДПК,
- дискинезия желчного пузыря,
- закупоривание общего протока железы паразитами (аскаридами), что нарушает отток панкреатического сока с его многочисленными ферментами в тонкую кишку и вызывает самопереваривание органа,
- высокие нагрузки или травмы живота или спины,
- системные болезни (красная волчанка).
Классификация заболевания
По характеру течения выделяют панкреатит:
- острый,
- хронический,
- реактивный.
Симптомы развития этих форм болезни имеют общие черты и принципиальные различия.
Хронический панкреатит подразделяется:
- на легкий, средней тяжести, тяжелый – по тяжести течения,
- рецидивирующий, болевой, латентный – по клиническому варианту.
Хронический процесс проходит определенные стадии развития:
- обострения,
- стихания обострения,
- ремиссии.
По функциональному состоянию железы выделяют несколько типов панкреатита.
Экскреторная функция:
- нормальная,
- гиперсекреция,
- гипосекреция,
- обтурационный тип.
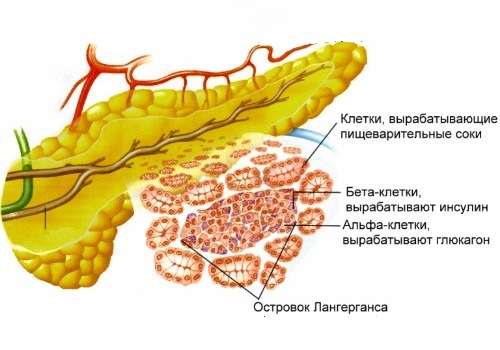
Инкреторная функция: гипер- или гипофункция инсулярного аппарата.
По морфологическому варианту:
- отечный,
- паренхиматозный,
- кистозный,
- кальцифицирующий.
Отдельно выделяют наследственный панкреатит.
Изменения в структуре ткани пораженной железы вызывает угнетение синтеза двух важных гормонов — инсулина и глюкагона. Недостаточная выработка инсулина вызывает сахарный диабет.
Классифицируется болезнь по критериям тяжести:
- легкое течение,
- средней тяжести,
- тяжелое.
Острый панкреатит
Эта форма заболевания у детей развивается редко. Несмотря на всю тяжесть и серьезные обострения, переносится легче, чем у взрослых.
При определенных нарушениях, приводящих к воспалению, ферменты, которые вырабатывает железа, становятся активными еще в самом органе. Это вызывает ее самопереваривание и некроз. Так развивается острый панкреатит. На начальном этапе он проявляется катаральным воспалением и отеком. Далее, без оказания срочной помощи, возникают:
- кровоизлияния,
- некроз,
- токсемия.
При остром панкреатите играет роль возраст ребенка: чем он младше, тем менее выражены процессы острого воспаления. У детей постарше острый процесс развивается стремительно, чаще всего симптоматика и возникновение острого болевого приступа происходит в результате аллергической реакции на продукт, после приема лекарственного препарата или травмы живота.
К симптомам острого панкреатита относится:
- резкий интенсивный болевой приступ: боль локализуется в левом подреберье, в эпигастральной области или ощущается по всему животу,
- у грудничка приступ боли сопровождается плачем, беспокойством, при этом он может поджимать ножки к животу,
- изжоги, отрыжки,
- тошнота, возможна рвота, не приносящая облегчения,
- частый понос, который может чередоваться с запором,
- высокая температура,
- сухость во рту,
- отказ от еды,
- вялость, слабость.

Может появиться спутанность сознания, бред из-за токсического влияния ферментов и токсинов на центральную нервную систему. В тяжелых случаях происходит резкая гипотензия и коллапс в результате болевого шока.
Появление любого из перечисленных симптомов указывает на то, что ребенок нуждается в реанимационных мероприятиях — необходим неотложный вызов скорой помощи без малейшего промедления госпитализация в хирургический стационар или в отделение интенсивной терапии.
Если клиника менее выражена, то несвоевременное лечение или отсутствие его приводит к тому, что развивается хронический панкреатит. Как минимум год ребенку придется придерживаться диеты.
Осложнения
Возможно развитие тяжелых осложнений. К ранним осложнениям болезни относятся:
- шок,
- острая печеночная и почечная недостаточность,
- кровотечения разной степени тяжести,
- сахарный диабет.
Поздние осложнения:
- кисты,
- гнойные процессы (абсцесс, флегмона, свищ, перитонит),
- желчнокаменная болезнь.
Тяжелое течение острого перитонита может привести к летальному исходу. Поэтому, если у ребенка произошел срыв в режиме питания, и возникла проблема с пищеварением, необходимо сделать все обследования, назначенные врачом. Должна быть выполнена каждая рекомендация, которая касается лечения или режима питания.
Хронический панкреатит
Хроническое воспаление развивается в органе постепенно. Гибель тканей самой железы под воздействием собственных ферментов происходят на протяжении многих лет, на фоне изменений паренхимы (склероза, фиброза, атрофии). Функции железы теряются, нарушается нормальное пищеварение из-за гибели ее клеток, продукция ферментов резко снижается. Это проявляется симптомами панкреатита, выраженными в зависимости от объема пораженных участков органа.
До 3 лет признаки уже имеющегося панкреатита могут не наблюдаться. Новорожденный ребенок тоже может болеть панкреатитом, но при этом жалоб предъявить не может.
Изменяется его поведение, за которым следует внимательно следить: малыш проявляет плаксивость, отказ от еды. Характерный объективный признак – вздутый болезненный живот, напряженная брюшная стенка.
Для детей школьного возраста наиболее характерно развитие хронического панкреатита, который также часто протекает латентно, без яркой клиники. Возможно вялотекущее течение с периодами ремиссии и невыраженной клиники:
- частое подташнивание,
- тяжесть после еды или боль в животе после острой или тяжелой трудноперевариваемой пищи,
- понос,
- метеоризм,
- аллергическая сыпь,
- стремительная потеря веса,
- бледность кожных покровов.
Так болезнь развивается, если не налажено питание и существуют большие разрывы во времени между приемами пищи, а также употребляется вредная для ребенка еда.
Симптоматика в старшем детском возрасте всегда более яркая и может вызвать тяжелые последствия.
Реактивный панкреатит
Термин реактивный панкреатит (панкреатопатия) подразумевает воспаление тканей железы на фоне уже имеющейся патологии. Это означает, что такие изменения кратковременны и купируются гораздо раньше симптомов основного заболевания.
По статистике такая форма возникает преимущественно у детей, поскольку у них повышена чувствительность к воздействию любых факторов. Чаще всего развитию заболевания подвержен подростковый возраст. Ребенок в три года или в пять лет легче переносит болезнь, чем 10–14 летние.
При своевременной и адекватной терапии основной патологии, которая стала его первопричиной, может произойти обратное развитие по мере излечивания первичной патологии. Но возможен вариант дальнейшего прогрессирования реактивного панкреатита и деструкции железы.
Такая форма болезни может развиваться и у детей до года, если ребенка кормят пищей, не соответствующей его возрасту: жирное мясо и рыба, виноград.
Основные симптомы:
- боль и ощущение тяжести в животе (болеть может в левом подреберье или в эпигастрии, или в верхней половине живота без четкой локализации симптома),
- вздутие,
- изжога, отрыжка,
- нарушения стула: понос, сменяющийся запорами, при поносе жидкий стул покрыт жирной пленкой.
Реактивный панкреатит при несвоевременном лечении может осложнить течение основного заболевания образованием эрозий или язвы в желудке, образованием абсцесса.
При воспалении поджелудочной железы у ребенка дифференцировать заболевание трудно из-за схожести симптомов, наблюдающихся при патологии других органов пищеварения. Поэтому при малейших нарушениях необходимо обращаться к педиатру или гастроэнтерологу.
Основные симптомы и проявления панкреатита
Несмотря на различный патогенез различных форм панкреатита, основные клинические проявления его сходны и характерны именно для этой патологии. Клиническая картина панкреатита определяется 4 основными синдромами:
- болевой,
- диспептический,
- проявления экскреторной недостаточности (мальабсорбция, мальдигестия),
- признаки инкреторной недостаточности (сахарный диабет).
Симптомами панкреатита у детей являются: боли в животе, возникающие после жирной, острой, жареной, копченой пищи — четко прослеживается связь болевого симптома с погрешностями в диете.
Признаки диспепсии:
- тошнота и рвота без облегчения, она может быть многократной,
- кашицеобразный блестящий кал с остатками непереваренной пищи как результат нарушения пищеварительного процесса,
- стул зловонный, клейкий, плохо смывается,
- полифекалия,
- выраженный метеоризм.
Характерным признаком в детском возрасте является быстрое развитие вторичных изменений:
- гипотрофии,
- анемии,
- гиповитаминоза.
При длительном течении возможно отставание в росте и умственном развитии.
Признаками гипотрофии является резкое (или постепенное, в течение определенного промежутка времени) снижение массы тела.
Признаки анемии:
- бледность или желтушность кожи и слизистых,
- резкая слабость,
- тахикардия,
- сонливость,
- головокружения.
Проявления гиповитаминоза:
- недостаток витамина А (сухость и выпадение волос, ломкость ногтей),
- недостаток витамина К (петехии – подкожные кровоизлияния),
- недостаток витамина D (боли в костях).
Диагностические процедуры
При подозрении на панкреатит важно провести диагностику с заболеваниями других органов, которые имеют сходную симптоматику. В случае острого процесса, это:
- язвенная болезнь,
- острый холецистит,
- острый аппендицит,
- инвагинация кишечника,
- приступ почечной колики.
Функциональная или органическая панкреатопатия основывается на комплексе диагностических процедур. Изучаются:
- история болезни,
- клинические проявления,
- данные лабораторно — инструментальных исследований.
Лабораторная диагностика
Для диагностики в первую очередь назначаются:
Инструментальная диагностика
Для верификации диагноза проводятся следующие диагностические процедуры.
УЗИ органов брюшной полости выявляет:
- при остром процессе – отек железы: изменен ее размер и строение (определяются участки некроза в виде неоднородности паренхимы),
- при хроническом — повышение эхогенности паренхимы, носящей диффузный характер,
- при длительном осложненном течении — кисты, кальцификаты.
Протокол сонографии описывает объективную картину поджелудочной железы на момент осмотра:
- размеры головки, тела, хвоста,
- неровность контуров,
- повышение эхогенной плотности,
- наличие дополнительных образований, деформации протоков.
Но в сложных случаях, когда диагноз неясен, дополнительно проводят:
Методы лечения заболевания у детей
Лечение панкреатита у детей является комплексным и преследует несколько целей:
- купирование боли и диспепсий,
- достижение клинико – лабораторной ремиссии,
- нормализация ферментов.
Для этого применяются:
- медикаментозная терапия,
- хирургические методы,
- немедикаментозное лечение (диета, физиотерапевтические методы, лечебная физкультура).

Алгоритм лечения
Легкое течение болезни проводится амбулаторно, средней тяжести и тяжелое — в условиях стационара. На основе многолетнего изучения заболевания у детей разработаны алгоритмы лечения панкреатита.
Начало лечения — холод, голод и покой. Этот принцип применяется при всех формах панкреатита.
Терапевтическое воздействие на воспалительный процесс в поджелудочной железе включает применение нескольких групп препаратов разной направленности действия.
После снятия воспаления следует поддерживающая терапия, длительное соблюдение диеты (в легких случаях — месяц, в тяжелых — много лет, иногда — на протяжении всей жизни). В дальнейшем подключается физиотерапия, назначается лечебная гимнастика.
Медикаментозная терапия
Терапевтический метод лечения, который подробно изучил и изложил в своих работах д. м. н. С.В. Бельмер, заключается в комплексном применении препаратов следующих групп:
- обезболивающие,
- спазмолитики,
- ферментные (Креон, Панкреатин),
- антибиотикотерапия при развитии осложнений или инфекционной природе панкреатита,
- синтетические аналоги гормона роста (соматостатина),
- антисекреторные препараты (блокаторы Н2-гистаминовых рецепторов, ИПП — ингибиторы протонной помпы, обволакивающие средства),
- прокинетики, повышающие моторику органов пищеварения,
- улучшающие микроциркуляцию (Трентал, Пентоксифиллин).
Изначально препараты вводятся парентерально, то есть в качестве инъекций, в дальнейшем пациента переводят на пероральный прием лекарств в виде таблеток.
Хирургическое вмешательство
В исключительных случаях при остром панкреатите требуется оперативное вмешательство. Показанием является гнойно-некротический процесс в железе, который может развиваться стремительно. В таких случаях разрушение тканей вызывает абсцесс, а затем — перитонит, сепсис. Операция проводится с целью вскрытия и удаления гнойников, очагов некроза, пораженных участков соседних органов, санации брюшной полости.
Лечение в домашних условиях
Ведение пациента с панкреатитом в домашних условиях возможно при легком течении болезни, когда нет опасности осложнений, фаза выраженного обострения миновала. Вылечить панкреатит навсегда, если процесс перешел в хроническую стадию, невозможно. Но добиться. Чтобы железа перестала воспаляться, можно, строго придерживаясь всех рекомендаций врача. Как советует доктор Комаровский, должна строго соблюдаться доза препаратов, необходимо делать все назначенные процедуры, строго придерживаться диеты. Только так можно добиться продолжительной ремиссии.
Лечение народными средствами
В связи с особой сложностью проблемы, тяжестью заболевания и осложнениями, способными привести к летальному исходу, народный метод лечения при панкреатите у детей категорически не рекомендуется специалистами. Любая лекарственная трава может вызвать у ребенка аллергическую реакцию, которая усугубит и осложнит течение заболевания.
Особенности питания ребенка при заболевании
Диета в лечении этой патологи очень важна, занимает первое место. Питание при панкреатите подразумевает применение диеты № 5. Сейчас пересмотрено отношение к водно-чайной паузе и длительному голоданию. Установлено, что длительная голодная диета усиливает липолиз и дегенеративные изменения в тканях пораженного органа. Поэтому переход к полноценному питанию рекомендуется в кратчайшие сроки — в течение 24 часов и более, в зависимости от тяжести процесса. Назначается питание с низким количеством жира и нормальным содержанием белка для поддержания функционального покоя пораженного органа. В дальнейшем применяется принцип постепенности повышения объема и калорийности: со 2 недели разрешаются дать протертые отварные овощи, рыба, мясо (стол № 5П — протертый), еще через 2 недели — стол № 5П – непротертый, с ограниченным содержанием жиров и углеводов, но увеличением белка.

На всех этапах противопоказана жирная, жареная, острая, копченая пища, шоколад, мороженое, холодные и газированные напитки, консервы.
При острой форме строгие запреты в еде имеют месячный срок. В дальнейшем щадящая, но расширенная диета длится пять лет.
При реактивном панкреатите диета соблюдается две недели, затем ребенок переводится на обычное питание. На протяжении всего времени соблюдения диеты еда должна быть теплой, измельченной. Кормить ребенка нужно небольшими порциями, часто.
Профилактические рекомендации родителям
Рождение ребенка диктует необходимость с детства сформировать у него правильные вкусовые привычки. При расстройствах пищеварения необходимо советоваться с врачом. Родителям нужно позаботиться о том, чтобы во всех непонятных случаях, был специалист, которому они доверяют. Хороший отзыв получил педиатр, гастроэнтеролог профессор Приворотский В.Ф., который много лет посвятил изучению методов лечения профилактики детского панкреатита.
Профилактика панкреатита включает следующие мероприятия:
- соблюдение режима дня и рациона питания(дробное, но сбалансированное),
- своевременная диспансеризация,
- лечение всех заболеваний пищеварительного тракта, способных спровоцировать развитие панкреатита,
- своевременное противорецидивное лечение,
- курсовой прием витаминов.
Важно достаточное пребывание ребенка на свежем воздухе, его физическая активность. Выполнение этих правил сохранит детское здоровье на долгие годы.
Тест: на определение риска сахарного диабета 2 типа

Источник


