Глюкоза при остром панкреатите
Панкреатит – одно из самых распространенных заболеваний среди людей в возрасте 25-40 лет. Причем чаще всего он развивается в острой форме, которая характеризуется внезапным болевым приступом. После его купирования пациентам всегда назначается строгая диета, так как если не следовать всем правилам питания, риски повторного возникновения приступа и перехода болезни в хроническую форму возрастают в несколько раз. Диета при остром панкреатите подразумевает под собой не только употребление тех или иных продуктов, но и правила их употребления, которым также очень важно следовать.
Основные принципы питания
Диета при остром панкреатите является неотъемлемой частью терапии. Без нее проведение полноценного лечения становится невозможным. Ведь существуют определенные продукты питания, которые очень сильно раздражают поджелудочную железу и усиливают выработку панкреатического сока. А это дополнительная нагрузка на орган, которая может привести к еще большему его повреждению.
Итак, диета при панкреатите требуют от больного соблюдения следующих правил:
- предпочтение нужно отдавать белковым продуктам, они должны являться основой при составлении меню на неделю,
- употребление продуктов питания, содержащих в себе углеводы и жиры, следует свести к минимуму, особенно сахар, состоящий на 99% из углеводов,
- употребление жареных и жирных блюд не допускается,
- следует отказаться от продуктов с высоким содержанием грубой клетчатки,
- периодически принимать поливитаминные комплексы (это необходимо потому, что при остром панкреатите приходится отказываться от многих фруктов, ягод и овощей, в результате чего в организме может возникнуть дефицит витаминов),
- употреблять пищу нужно в маленьких количествах, но часто, около 5-6 раз в сутки,
- еда не должна быть горячей или холодной, так как она оказывает раздражающее действие на весь ЖКТ.
Это основные правила, которым должен придерживаться каждый больной. Однако в первые дни при обострении панкреатита поджелудочной железы рекомендуется и вовсе на несколько суток отказаться от употребления какой-либо еды. В этот период допускается только питье. Причем происходить оно должно также по определенным правилам. В сутки следует выпивать до 1,5 л жидкости (не больше!), деля ее на равные порции, чтобы хватило на 5-6 приемов.

Основные принципы питания при остром панкреатите
Пить можно не только очищенную воду, но и минералку без газов, а также отвар шиповника. Есть при обострении болезни можно только на 3 сутки. При этом употреблять разрешается только низкокалорийные продукты без содержания солей, жира и клетчатки, так как они способствуют повышению секреции панкреатического сока и стимулируют повышенное газообразование в кишечнике.
При панкреатите в период обострения разрешается употреблять жидкую пищу с небольшим содержанием сложных углеводов. Однако готовить их следует без добавления соли и на пару. Кушать в этот период необходимо до 8 раз в сутки через равные промежутки времени, разделяя готовое блюдо на маленькие порции. Это позволит снизить нагрузку на поджелудочную железу и дать ей время на восстановление. В стадии обострения также допускается употребление соков, отваров шиповника и смородины. В этот момент необходимо увеличить количество употребляемой жидкости до 2,5 л.
Составляя меню при обострении болезни, важно правильно и точно рассчитать калории. Калорийность суточного рациона нужно повышать постепенно, и на 5 сутки она не должна превышать 800 ккал. Спустя несколько дней после острого панкреатита ежедневный рацион можно дополнять растительными и молочными белками (их количество не должно превышать 15 г), а также углеводами. Количество последних тоже должно контролироваться и не превышать 200 г в сутки. А вот от продуктов, содержащих в себе жиры, по-прежнему следует воздержаться.
Употребление жиров становится возможным только на 7 сутки. И их количество не должно превышать 10 г. В этот же период необходимо повышать суточную калорийность рациона до 1000 ккал, увеличивая при этом в рационе белки до 50 г и углеводы до 250 г.
Примерное меню на 7-10 сутки после обострения
Составляя примерное меню диеты после приступа острого панкреатита особое внимание следует уделять завтраку. Во время него разрешается употреблять рисовую и манную кашу. Варить их можно только на воде, добавляя немного фруктов и сахара. А вот во время второго завтрака допускается употребление морковного или картофельного пюре. Оно должно быть жидким и готовиться также без участия молока и масла. Вместе с ним можно съесть небольшой кусочек отваренной или приготовленной на пару рыбы (не более 50 г) или постного мяса.
В обед можно съедать около 150 мл овощного супа. Но при его приготовлении все составляющие необходимо измельчать блендером или натирать на мелкой терке. Также на обед допускается употребление картофельного пюре и рыбы. В качестве десерта можно съедать яблоко, но перед употреблением его нужно очистить от кожуры и натереть на мелкой терке.

При панкреатите употреблять пищу следует через равные промежутки времени
А вот на полдник можно скушать немного обезжиренного творога. Для улучшения вкусовых качеств в него разрешается добавлять сахар или мед в небольших количествах. А от ужина после острого панкреатита следует отказаться. Если перед сном ощущается сильное чувство голода, приглушить его можно стаканом воды с добавлением 1 ч.л. меда или нежирного кефира.
Что можно кушать по истечении 10 дней после обострения?
Диета при обострении панкреатита должна соблюдаться на протяжении долгого времени. Чтобы состояние пациента стало стабильным, питание при остром панкреатите должно иметь свои «рамки» и по истечении 10 дней после обострения заболевания. Однако в этот период суточная калорийность рациона не должна превышать следующих норм:
- белки не должны превышать 60 г,
- жиры – 20 г,
- углеводы – 300 г.
При этом можно есть при панкреатите только протертую пищу в теплом виде. Добавлять в нее соль по-прежнему не стоит. Как только у пациента при панкреатите поджелудочной железы исчезнуть все симптомы болезни, его ежедневный рацион может дополняться следующими продуктами:
- овощными супами,
- рыбой и мясом, но только нежирных сортов,
- овощами (исключением являются овощи с большим содержанием грубой клетчатки),
- крупами,
- кисломолочными продуктами питания с низким содержанием жиров,
- медом (не более 1 ч.л. в сутки),
- овощными и фруктовыми соками,
- компотами.

Каждый организм индивидуален, поэтому узнавать о том, что можно кушать при панкреатите, а от чего стоит отказаться, лучше у врача
При этом диета после приступа панкреатита у взрослого категорически запрещает употреблять в пищу,
- жареные и жирные блюда,
- сдобную выпечку,
- сало,
- копчености,
- соленья и маринады,
- чеснок, лук,
- жирные молочные и кисломолочные продукты,
- мясные и рыбные бульоны.
Обязательным является также отказ от курения и употребления газированных и спиртных напитков. Если во время обострения пренебрегать этими правилами, приступы могут участиться.
Такое питание при панкреатите должно осуществляться на протяжении долгого времени – около 6-12 месяцев. При билиарном панкреатите соблюдение диеты может затянуться на более долгий срок, так как при этом заболевании происходят сильные сбои в работе поджелудочной.
Что дальше?
Следует понимать, что панкреатит в острой форме может легко принять хроническое течение. И чтобы этого не допустить, придерживаться определенных правил питания необходимо и после восстановления приступа. В данном случае также важно знать не только то, что можно кушать при панкреатите, но и то, как следует питаться в принципе.
Вот некоторые правила:
- употребление пищи также должно происходить через равные промежутки времени маленькими порциями (перегружать желудок нельзя, особенно на ночь),
- вся еда должна готовиться только на пару, либо в духовом шкафу без добавления жиров (употребление жареной пищи возможно, но только в очень маленьких количествах и не более 2-х раз в неделю),
- алкогольные и газированные напитки следует полностью исключить из рациона.
Если не соблюдать диету после обострения острого панкреатита, возможны частые рецидивы и переход болезни в хроническую форму
Говоря о том, что можно кушать в фазу стойкой ремиссии при остром панкреатите, следует выделить следующие продукты:
- супы, приготовленные на вторичных мясных и рыбных бульонах,
- нежирные сорта мяса и рыбы,
- молочные и кисломолочные продукты (не более 1,5% жирности),
- варенье и мед,
- подсохший хлеб,
- печенье, но без каких-либо начинок,
- крупы,
- овощи и фрукты,
- растительные масла,
- минеральную негазированную воду,
- некрепкий чай,
- компоты, соки.
Более подробно о разрешенных при панкреатите продуктах должен рассказать врач. Намного важнее для пациента является знать то, что ему категорически запрещается кушать. А к таким продуктам относятся:
- жирная рыба и мясо,
- грибы,
- бобовые,
- сдобная выпечка,
- кондитерские изделия,
- полуфабрикаты,
- жирные молочные и кисломолочные продукты,
- жареные блюда,
- сало,
- соусы (майонез, кетчуп, горчица),
- консервы,
- магазинные пакетированные соки,
- чипсы, сухарики и т.д.
Если исключить из рациона все эти продукты, уже спустя несколько месяцев можно заметить, что поджелудочная железа стала работать намного лучше и проблемы с пищеварением, а также неприятные ощущения в желудке начинают беспокоить все реже и реже.
Отличия нормальной поджелудочной железы от воспаленной
Диетические блюда
Существует огромное количество диетических блюд, которые можно употреблять при панкреатите, благодаря чему ежедневный рацион больного может стать разнообразным и вкусным.
Вот несколько простых рецептов приготовления блюд, которые допускаются к употреблению при этом заболевании:
- запеченная рыба,
- говяжьи тефтели.
Запеченная рыба
Чтобы приготовить это диетическое блюдо, потребуется:
- очищенный карп,
- немного нежирной сметаны,
- сыр твердого сорта,
- лук и морковь,
- зелень.
Для начала потребуется измельчить зелень. Затем необходимо смешать ее со сметаной и натереть приготовленной массу рыбу со всех сторон, в том числе и внутри. Далее следует нарезать полукольцами все овощи и натереть на терке сыр.
После этого нужно взять противень, застелить его фольгой и выложить на нее половину подготовленных овощей. Поверх них необходимо положить рыбу и «накрыть» ее оставшимися овощами. Готовится карп около 40 минут при температуре 180 градусов. Примерно за 10-15 минут до готовности рыбу и овощи следует посыпать сыром.
Помните! Только здоровая и правильно приготовленная еда позволит вам сохранить функциональность вашей поджелудочной железы и избежать появления очередных приступов!
Говяжьи тефтели
Чтобы приготовить говяжьи тефтели, необходимо подготовить следующие продукты:
- говяжий фарш,
- куриное яйцо,
- сыр.
Фарш нужно смешать с яйцом и натертым на терке сыром. После чего из получившейся массы необходимо слепить небольшие тефтели, укладывая их в пароварку. Готовить их следует на протяжении 30-40 минут. Подавать говяжьи тефтели можно с гречневой кашей или картофельным пюре.
Панкреатит является очень серьезным заболеванием, которое часто дополняется другими неизлечимыми болезнями, например, сахарным панкреатитом. Поэтому при его возникновении следует обязательно придерживаться вышеописанных правил питания. В противном случае избежать повторных рецидивов заболевания и возникновения на его фоне осложнений будет практически невозможно.
Тест: на определение риска сахарного диабета 2 типа

Источник
Панкреатит представляет собой группу заболеваний поджелудочной железы, которые очень сложны в диагностике. Дело все в том, что симптоматическая картина, которая появляется при их развитии, имеет большое сходство с клиническими проявлениями других заболеваний ЖКТ, поэтому для постановки точного диагноза потребуется пройти ряд диагностических мероприятий. Анализ крови при панкреатите дает наиболее обширную информацию о состоянии поджелудочной и организма в целом, поэтому он является обязательным в процессе диагностики болезни.
Кратко о заболевании
Панкреатит представляет собой заболевание, при котором в поджелудочной железе начинают развиваться воспалительные процессы. При этом наблюдается нарушение оттока панкреатического сока и активизация процессов «самопереваривания». Развитию панкреатита могут способствовать различные факторы. Среди них наиболее распространенными являются:
- вредные привычки,
- неправильное питание,
- прием некоторых препаратов,
- стрессы и недосыпы,
- холецистит,
- воспаление желчных протоков,
- дуоденит,
- сердечно-сосудистые заболевания,
- цирроз печени и т.д.
Основными симптомами этого недуга являются:
- постоянная тошнота, сопровождающаяся рвотой, после которой не наблюдается облегчения,
- снижение аппетита и массы тела,
- опоясывающие болезненные ощущения в области левого подреберья,
- повышение температуры,
- частые отрыжки,
- икота,
- повышение слюноотделения,
- белесоватый налет на языке,
- нарушение стула.

Главным признаком развития панкреатита является боль опоясывающего характера в верхней части живота
При появлении хотя бы одного признака развития панкреатита необходимо незамедлительно обратиться к врачу и сдать анализы, которые позволят подтвердить или опровергнуть наличие этого заболевания.
Какие анализы крови сдаются при подозрениях на панкреатит?
Диагностика панкреатита – сложный и трудоемкий процесс. Воспалительные процессы, развивающиеся в поджелудочной, часто проявляются симптомами, которые можно легко списать на усталость человека, недосыпы или стрессы. Жители крупных городов, где преобладает ускоренный темп жизни, часто жалуются на быструю утомляемость, усталость, снижение веса и появление различных расстройств ЖКТ. А ведь именно эти симптомы являются первыми признаками развития панкреатита и требуют незамедлительного обращения к врачу.
Следует понимать, что панкреатит является коварным заболеванием. Поджелудочная железа может на протяжении долгого времени терпеть погрешности в питании, вредные привычки и стрессы. Но в определенный момент она может не выдержать и напомнить человеку о себе острым болевым приступом. А пережив его один раз, человек уже никогда не сможет вернуться к привычному образу жизни и любые погрешности в питании или в образе жизни могут стать причиной постоянных приступов и развития тяжелых осложнений.
Именно по этой причине врач, как только слышит от больного жалобы на постоянную усталость, быструю утомляемость и расстройства ЖКТ, сразу же проводит осмотр пациента и назначает анализы. И после получения результатов исследования он принимает решение о необходимости дальнейшего обследования.
Как правило, в первую очередь пациенту назначаются такие анализы:
- биохимический анализ крови,
- общий анализ крови,
- общий анализ мочи и кала.
Если по результатам этих исследований были выявлены нарушения со стороны поджелудочной железы, назначаются более сложные диагностические мероприятия, которые включают в себя ультразвуковое исследование, компьютерную томографию, МРТ и т.д.
Для постановки точного диагноза потребуется пройти полное обследование
Общий анализ крови
При подозрениях на развитие хронического или острого панкреатита всегда назначается общий анализ крови. Он дает наиболее обширную информацию о состоянии поджелудочной железы. Однако ставить диагноз только на основании результатов данного исследования нельзя. Потребуется дополнительное обследование пациента.
При холецистите или панкреатите общий анализ крови показывает следующие результаты:
- снижение уровня эритроцитов,
- уменьшение уровня гемоглобина,
- увеличение скорости оседания эритроцитов,
- сильное увеличение уровня лейкоцитов (при этих заболеваниях уровень лейкоцитов в 2-3 раза выше нормы),
- повышение гематокрита.
Показатели анализа крови при панкреатите у женщин и мужчин могут повышаться или уменьшаться. Такие изменения обуславливаются развитием воспалительных процессов в поджелудочной железе и выбросе токсичных веществ в кровь. И чтобы понять, какие показатели указывают на развитие этого заболевания, необходимо для начала узнать их норму. Нормальные показатели крови указываются в таблице ниже.

Нормальные показатели общего исследования крови
Биохимический анализ крови
Самым информативным методом диагностики панкреатита является биохимический анализ крови. Он дает полноценную картину о состоянии организма и поджелудочной железы. При остром и хроническом панкреатите биохимическое исследование крови позволяет получить следующие данные:
- Амилаза. Представляет собой панкреатический фермент, который является ответственным за расщепление крахмала в организме. При развитии панкреатита отмечается его повышение, что свидетельствует о застое панкреатического сока в протоках поджелудочной железы.
- Фосфолипаза, трипсин, липаза и эластаза. Также являются ферментами панкреатического сока. И при развитии этого недуга их уровень в крови тоже повышается.
- Глюкоза. Уровень этого вещества в крови при панкреатите повышается из-за того, что поврежденные клетки поджелудочной железы перестают вырабатывать в нужном количестве инсулин, ответственный за расщепление и транспортировку глюкозы в клетки и ткани организма.
- Билирубин. Уровень данного вещества при панкреатите также превышает норму. Обуславливается это застоями в желчных путях, возникающими вследствие отека поджелудочной железы.
- Белок. При развитии этого недуга уровень белка понижен.
- Трансаминаза. Это вещество также повышается при воспалении поджелудочной железы, но не во всех случаях.
Следует отметить, что при получении результатов биохимического анализа крови врач первым делом смотрит на уровень амилазы, так как именно ее повышение свидетельствует о развитии острого или хронического панкреатита. Далее внимание врача переключается на уровень других ферментов.
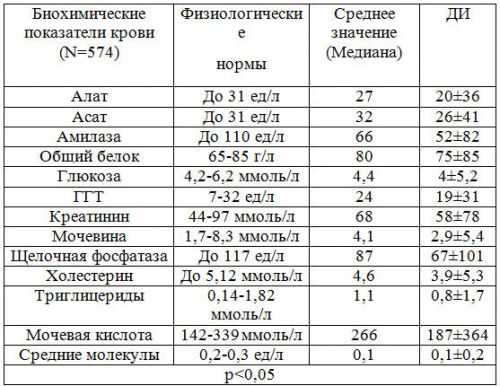
Нормальные показатели биохимического исследования крови
Нужно сказать, что все они выполняют свою роль в организме, и их снижение или повышение говорит о серьезных расстройствах. Так, например, амилаза является ответственной за расщепление углеводов, липаза – жиров. Эластаза и трипсин обеспечивают пептидную связь в белках аминокислот. Следовательно, при повышении или снижении уровня этих ферментов происходит нарушение обменных процессов, которые могут спровоцировать появление других проблем со здоровьем.
Биохимический анализ крови делается в первые сутки после того, как пациент поступает с болевым приступом в стационар. Если уровень амилазы повышен, анализ обязательно берут повторно на следующие сутки. Это позволяет отследить ее динамику и эффективность проводимого лечения.
Дополнительные анализы
Если у врача появились подозрения на развитие у пациента панкреатита, то, кроме ОАК и биохимического исследования, он может назначить и другие анализы крови. Среди них находится лабораторное исследование крови на иммунореактивный трипсин. Этот анализ является очень информативным, так как он позволяет получить данные не только о состоянии поджелудочной железы, но и других органов, что дает возможность своевременно выявить наличие у пациента осложнений на фоне панкреатита, например, гиперкортицизма, почечной недостаточности и т.д.
Для исследования иммунореактивного трипсина берется венозная кровь
Следует сразу отметить, что главным показателем развития панкреатита является снижение уровня трипсина в крови. И чем он ниже, тем менее благоприятен прогноз. Однако данный анализ в медицинской практике проводится очень редко, так как он является платным и стоит немалых денег.
Нужно также сказать, что при диагностике панкреатита довольно часто назначается анализ мочи. Но не общий, а тот, который позволяет выявить уровень трипсиногена в исследуемом материале. Этот фермент представляет собой неактивную форму трипсина и появляется он в моче только при наличии в поджелудочной железе воспалительных процессов.
Развитие панкреатита негативным образом сказывается на работе всего пищеварительного тракта. Поэтому при его возникновении практически у 9 из 10 больных отмечаются нарушения стула. Именно по этой причине обязательным в диагностике этого заболевания является сдача анализа кала. При его исследовании особое внимание уделяется:
- наличию в каловых массах жира (при нормальной работе пищеварительной системы его не должно быть),
- цвету исследуемого материала,
- наличию в каловых массах непереваренных элементов пищи.
При присутствии каких-либо отклонений от нормы можно говорить о наличии различных расстройств со стороны пищеварительного тракта. Причем для их определения вовсе не обязательно проводить лабораторное исследование. Пациент и сам может выявить подобные нарушения, если внимательно рассмотрит кал. Его обесцвечивание свидетельствует о перекрытии желчевыводящих протоков. При этом сам кал плохо смывается со стенок унитаза, что также говорит о наличии воспалительных процессов в организме. Из-за большого содержания жиров кал становится блестящим и источает неприятный резкий запах.
Как уже говорилось выше, одних только лабораторных исследований крови, мочи и кала недостаточно для постановки диагноза. Чтобы удостовериться в развитии панкреатита у человека, необходимо в обязательном порядке провести ультразвуковое исследование поджелудочной железы, а также фиброэзофагогастродуоденоскопию, которая позволит выявить нарушения в местах впадения основного панкреатического протока в 12-перстую кишку. Как правило, инструментальная диагностика проводится в условиях стационара и позволяет дать полноценную оценку состояния организма и поджелудочной железы.
Тест: на определение риска сахарного диабета 2 типа

Источник


