Глюконат кальция и панкреатит
Нет на месте![]()
Ася
Проверенные [Генерал-полковник]
Всего сообщений: 1020
Репутация: 15
Немного про КАЛЬЦИЙ…
Наиболее частые метаболические расстройства, сопровождающие ОП*, связаны с пониженным уровнем кальция в крови (гипокальциемия) вследствие нарушения белкового обмена и повышения уровня жиров. У больных с ОП гипокальциемия сохраняется в течение всей стадии острого воспаления, и ее выраженность зависит от тяжести панкреатита. При благоприятном исходе (примерно на 12 – 13 день после начала заболевания) концентрация кальция в крови нормализуется.
Как правило, снижение концентрации кальция у больных ОП связывают с осаждением соединений кальция с жирными кислотами, образующими «мыла», в ложе поджелудочной железы и других участках некроза. Однако некоторые исследователи считают, что данная концепция не объясняет в полной мере наблюдающиеся потери кальция. В числе других механизмов, обусловливающих гипокальциемию, — повышенная секреция глюкагона, гиперкальцитонинемия и устойчивость периферических органов к действию паратгормонов (ПТГ). Последние исследования свидетельствуют, что устойчивая гипокальциемия при ОП может быть обусловлена относительной недостаточностью околощитовидных желез.
Так или иначе, данный микроэлемент играет важную роль в функционировании органов ЖКТ, в частности поджелудочной железы. Ионы кальция обладают противовоспалительными и десенсибилизирующими свойствами; в то же время являются активаторами множества ферментов, в частности АТФ-азы и панкреатической липазы.
С чем может быть связан дефицит кальция (гипокальциемия) при ХП?
• нарушения абсорбции кальция в кишечнике (дисбактериоз, синдром мальабсорбции, стеаторея)
• недостаточное поступление кальция с пищей
• дефицит кальциферолов (витамина D)
• дефицит магния
• потребление большого количества белков. Увеличение суточного количества животных белков на 50% вызывает выведение кальция из организма также на 50%.
• нарушение моторики (двигательной функции) желчного пузыря и желчных протоков
• приём некоторых лекарственных препаратов (антацидов, антисекреторных препаратов, слабительных, адсорбентов)
В тонком кишечнике всасывается всего 20–40% кальция, остальное количество проходит транзитом через кишечник. Потери кальция через кишечник составляют примерно 150 мг/сутки. К ещё большей потере кальция ведёт стеаторея – в кишечнике имеет место омыление кальция неадсорбированными жирными кислотами, т.о. он выделяется в виде мыла. Вследствие этого может развиться гипокальциемия, а иногда и тетания.
Суточная норма – 800 -1200 мг
Почти 80% всей потребности человека в кальции удовлетворяется молочными продуктами. Биодоступность кальция из ряда немолочных источников недостаточна.
Что мешает усвоению кальция?
Избыточное количество фитиновой кислоты, фосфатов, жиров, щавелевой кислоты, которые связывают ионы кальция, образуя нерастворимые соединения, плохо всасывающиеся в кишечнике. Таким образом, чем более жирным является творог, молоко, кефир или сыр, тем труднее они «прощаются» с кальцием, потому что с жирами кальций образует плохо растворимые соединения и пищеварительным ферментам труднее «достать» оттуда кальций.
Чем отличаются препараты кальция друг от друга?
Препараты кальция можно разделить на 3 группы:
— монопрепараты, содержащие только соль кальция
— комбинированные препараты
— поливитаминные препараты
В состав комбинированных препаратов помимо солей кальция входят также вит. D или аскорбиновая кислота, иногда — минералы, проявляющие кальцийсберегающие функции (прежде всего бор, цинк, медь и марганец).
Приём монопрепаратов кальция целесообразно совмещать с дополнительным приёмом вит. D (из расчета 400 МЕ в сутки) или его активных метаболитов. Внимание! He следует принимать витамин D в количестве больше 800 ME. Это может повысить уровень кальция в крови и моче до токсического уровня.
Содержание элементарного кальция в различных его солях варьируется.
Наибольшее содержание элементарного кальция имеется в карбонате и трифосфате кальция. Из других простых солей кальция особое внимания заслуживает цитрат, который усваивается независимо от времени приема пищи и состояния желудочно-кишечного тракта. Следует отметить, что меньше всего кальция содержится в широко распространенном в России глюконате кальция.
Биодоступность кальция в различных соединениях не одинакова!
При выборе препарата кальция следует учитывать и биодоступность кальция из различных солей в зависимости от ряда факторов. Так, всасывание карбоната кальция уменьшается на фоне приёма блокаторов H2–гистаминовых рецепторов и ИПП. Хлористый кальций плохо всасывается при низкой кислотности. И, напротив, всасывание цитрата и лактата кальция в меньшей степени зависимо от состояния желудочной секреции, а их биодоступность выше, чем карбоната кальция. Поэтому,
если в состав включен лактат или цитрат кальция — смело можно покупать. Эти вещества хорошо всасываются. Хуже усваивается глюконат кальция. Хотя, биодоступность кальция можно повысить, если растолочь таблетку и капнуть на нее несколько капель лимонного сока, пока не зашипит. Кальций переходит в форму, которая быстро всасывается в кишечнике. Карбонат кальция усваивается медленнее, чем другие формы. Чтобы препараты на основе карбоната кальция были эффективны, нужны особые технологии. Производители не всегда их применяют, вследствие чего эффективность препарата снижается. Как проверить? Некоторые фармакологи рекомендуют следующее: таблетку карбоната кальция опустите в стакан, наполненный уксусом. Если в течение 30 минут она полностью растворилась, значит вы приобрели качественный препарат.
Как правильно принимать кальций?
Существует различные рекомендации по способу приема кальция. Поскольку организм использует преимущественно механизм активного транспорта кальция в верхних отделах тонкой кишки,
лучше кальций принимать дробно для достижения более высокой абсорбции. Нерастворимые соли кальция (например, карбонат кальция) лучше всасываются, если их принимать совместно с пищей, т.к. пищевые кислоты способствуют их растворению. Некоторые клиницисты рекомендуют применять кальций перед сном. Идеально, если кальций принимается дробно малыми дозами во время еды и перед сном.
На фоне приема препаратов кальция необходимо соблюдать водный режим (6–8 стаканов жидкости в сутки) и ограничивать потребление поваренной соли, т. к. избыток натрия повышает экскрецию кальция с мочой. При приеме препаратов кальция наиболее частым побочным эффектом является возникновение запоров. В этом случае необходимо увеличить потребление воды и продуктов растительного происхождения.
Повышают биодоступность кальция аскорбиновая кислота (вит. С), магний, фосфор, витамин D3, а также белок; ферменты поджелудочной железы и Lactobacillus acidophilus.
Внимание! Перед приёмом препаратов кальция консультируйтесь с врачом.
*ОП — острый панкреатит
07.12.2012, 01:57 | Сообщение # 97
Источник
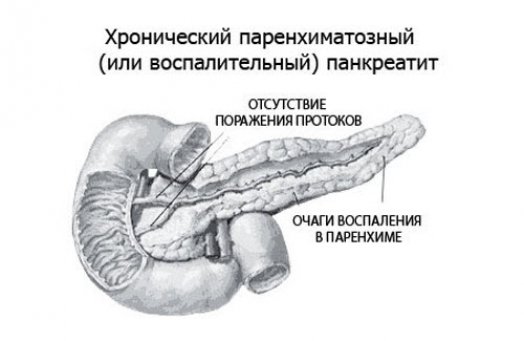
Теоретические сведения о причинах возникновения и способах лечения кальцифицирующего панкреатита.
Кальцифицирующий панкреатит является наиболее тяжело протекающей и самой распространенной формой хронического панкреатита. Своему названию данная форма панкреатита обязана камням, которые образуются в протоках поджелудочной железы и в главном панкреатическом протоке под воздействием различных патогенных факторов. Врачебной практикой зафиксированы диаметры камней — от 1,5 мм до 3-4 см. Раздраженная слизистая оболочка 12-перстной кишки рефлекторно спазмирует свой большой дуоденальный сосочек. В результате нарушается отток панкреатического сока, и развивается воспалительный процесс.
Что собой представляет кальцифицирующий панкреатит
На представленной ниже фотографии отображена рентгенограмма (фото А) и томограмма брюшной полости больного, страдающего хроническим кальцифирующим панкреатитом, поступившим в хирургическое отделение после 72 часов острого болевого синдрома в эпигастральной области, с тошнотой и рвотой. Лабораторные исследования показали повышенный уровень в сыворотке крови липазы (173 U на литр), что указывает на диагноз панкреатит. Больной не употребляет алкоголь, а предыдущими исследованиями других причин развития панкреатита установлено не было.

Стрелками на рентгенограмме и на изображении, полученном при компьютерной томографии, указаны плотные кальцифицированные образования в поджелудочной железе. Клиническая картина свидетельствует об обструкции главного панкреатического протока камнями, что типично для хронического кальцифицирующего панкреатита. Причина из образования была идентифицирована как производная от значительного снижения секреции ингибитора кристаллизации в составе панкреатического сока.
Причины и симптомы кальцифицирующего панкреатита
Существует несколько причин развития кальцифицирующего панкреатита. К наиболее распространенным относятся заболевания желчного пузыря и алкоголизм. Эти два фактора являются причиной более 80% всех случаев возникновения кальцифицирующего панкреатита. Однако данный вид панкреатита может развиться также в результате патогенного воздействия со стороны:
- некоторых лекарственных препаратов;
- инфекций;
- структурных проблем панкреатического протока и желчных протоков;
- травм брюшной полости, результате которых происходит повреждение поджелудочной железы (в том числе травм, полученных во время операции);
- аномально высокого уровня циркуляции жиров в крови;
- патологии паращитовидной железы;
- повышенного уровня кальция в крови;
- осложнения после трансплантации почек;
- наследственной предрасположенности к кальцифицирующему панкреатиту.

Развитие панкреатита вследствие применения определенных лекарственных средств наблюдается в 5% всех случаев. Приводим неполный список препаратов, употребление которых, по мнению специалистов, могло явиться причиной возникновения кальцифицирующего панкреатита:
- Азатиоприн, 6-меркаптопурин (Имуран);
- Эстрогены (противозачаточные таблетки);
- Дидезоксиинозин (Видекс);
- Фуросемид (лазикс);
- Пентамидина (NebuPent);
- Сульфаниламиды (Urobak, Azulfidine);
- Тетрациклин;
- Тиазидные диуретики (Diuril, Enduron);
- Вальпроевая кислота (Депакот);
- Ацетаминофен (Tylenol);
- фермента (АПФ) ингибиторы ангиотензин-превращающего (Capoten, Vasotec);
- Эритромицин;
- Метилдопа (Aldomet);
- Метронидазол (Flagyl, Protostat);
- Нитрофурантоин (Furadantin, фуранов);
- Нестероидные противовоспалительные препараты (Aleve, Naprosyn, Motrin);
- Салицилаты (аспирин).
Все перечисленные выше причины развития панкреатита имеют аналогичный механизм воздействия на поджелудочную железу. В нормальных условиях ферменты и панкреатический сок, вырабатываемые поджелудочной железой, не активны до тех пор, пока они не попадают в двенадцатиперстную кишку. В кишке они вступают в контакт с пищей и другими химическими веществами и начинают полноценно функционировать.
Однако в результате воздействия какого-либо патогенного фактора ферменты и панкреатический сок активизируются преждевременно, и процесс пищеварения начинается в самой поджелудочной железе. Поскольку пищи в поджелудочной железе нет, она начинает расщеплять и переваривать собственные ткани. В результате развивается воспаление и отечность, нарушается функционирование поджелудочной железы. В отдельных случаях перевариванию подвергаются кровеносные сосуды в поджелудочной железе, что приводит к кровотечениям. Активированные ферменты также получают доступ в кровоток через неплотные, эродированные кровеносные сосуды, и начинают циркуляцию по всему телу.
В состав панкреатического сока входит, так называемый, кристализирующий ингибитор, занимающий примерно 15% его белкового компонента. Его основное назначение — предотвращать образование камней в перенасыщенном солями кальция панкреатическом соке. В нормальном состоянии сохраняется баланс между секрецией белка в ферментах и входящего в их состав ингибитора кристаллизации. При развитии кальцифицирующего панкреатита существенно снижается секреция ингибитора при одновременном увеличении выработки поджелудочного сока и ферментов. Это приводит к повышенной концентрации кальция и резкому уменьшению ингибитора в панкреатическом соке. В результате бикарбонат кальция выпадает в осадок из-за денатурации белка. Таким образом, протоки поджелудочной железы за счет фиброза тканей оказываются поврежденными и суженными, а со временем, в 94% случаев, и блокированными камнями.
Лечение кальцифицирующего панкреатита
Лечение кальцифицирующего панкреатита производится теми же терапевтическими методами, которые применяются для хронического панкреатита. В соответствующих разделах данного сайта Вы найдете статьи и исчерпывающей информацией на данную тему.
Резюмируя, следует указать на обязательное соблюдение строгой диеты при кальцифицирующем панкреатите. В период острой фазы болевого синдрома показано полное голодание в течение нескольких дней с употреблением воды в количестве 2 -2,5 литров в день. С особенностями лечебной диеты при кальцифицирующем панкреатите вы можете ознакомиться в этой статье.
Следует иметь в виду, что самостоятельное лечение хронического кальцифицирующего панкреатита не только лишено всякого смысла, но и несет прямую угрозу вашей жизни. Надлежащая врачебная помощь должна быть оказана без промедления, при первых симптомах заболевания. Самодеятельность в этих вопросах чревата потерей времени и ухудшением клинической картины заболевания вследствие неправильного лечения.
Источник
В настоящее время большинство как отечественных, так и зарубежных авторов придерживается консервативного метода лечения острого панкреатита, за исключением тяжелых форм острого геморрагического панкреонекроза, когда показано обычно хирургическое лечение.
Консервативное лечение при остром панкреатите заключается прежде всего в применении антиферментной терапии (тразилол, инипрол, зимофрен), цель которой инактивировать протеолитические ферменты и тем самым задержать развитие процессов аутолиза в железе.
Тразилол вводится капельным способом внутривенно по 20 000—25 000 ЕД в физиологическом растворе (500 мл) 1—3 раза в сутки и в больших количествах в зависимости от тяжести процесса в течение всего времени, пока не наступит улучшения общего состояния больного. Помимо этого, в последнее время некоторые авторы предложили применять при лечении острого панкреатита эпсилонаминокапроновую кислоту (Э-АКК), которая оказывает тормозящее действие на трипсин. Препарат может вводиться внутрь или внутривенно. Помимо этого, консервативное лечение предусматривает создание наилучших условий для физиологического покоя органа, снижение панкреатической секреции, снятие болевого синдрома, борьбу с шоком, если таковой имеется, и, наконец, предупреждение развития нагноительных процессов в поджелудочной железе.
С этой целью больному острым панкреатитом назначают голод на 2—4 дня. Голодание приводит к уменьшению желудочной и панкреатической секреции и тем самым создает физиологический покой для поджелудочной железы.
В дни голода и лишения приема жидкости per os больному необходимо вводить подкожно или внутривенно физиологический раствор (2000—2500 мл). На верхнюю половину живота — холод.
При упорных рвотах и резком вздутии живота, а также при усиленной гиперсекреции желудочного сока рекомендуется откачивать его через тонкий зонд, который вводят обычно через нос, — это облегчает неприятные ощущения больного и способствует уменьшению поступления кислого желудочного содержимого в двенадцатиперстную кишку.
Для подавления панкреатической секреции подкожно вводят атропин 3—4 раза в сутки, если нет противопоказаний (глаукома). С этой целью можно применять также подкожно 0,1—0,2% раствор платифиллина по 1 мл 2 раза в день. Препараты атропина не только понижают панкреатическую секрецию, но обладают также противоспазматическим и болеутоляющим действием. Учитывая возможное участие аллергического компонента, назначают антигистаминные препараты (димедрол, пипольфен, супрастин), оказывающие также болеутоляющее и антиспазматическое действие.
При потере жидкости и хлоридов вследствие упорных рвот рекомендуют внутривенное введение 5—10 мл 10% раствора хлористого натрия.
При снижении количественного содержания кальция в крови, что особенно часто может наблюдаться при остром геморрагическом панкреатите, необходимо вводить внутривенно 20 мл 10% раствора глюконата кальция.
Для снятия болей следует применять 1—2% раствор промедола подкожно несколько раз в сутки. Некоторые авторы предлагают внутривенное введение эуфиллина или папаверина в количестве 120 мг. Желательно одновременно с этим вводить подкожно атропин.
Внутривенное введение эуфиллина не следует применять, если у больных наблюдается резкое падение артериального давления. Некоторые авторы указывают, что применение ларгактила в виде суппозиторий 3—4 раза в сутки оказывает противоболевой эффект. Хороший эффект дает медленное внутривенное введение 10—50 мл 0,5% раствора новокаина.
Введение морфина противопоказано, так как он вызывает резкий спазм сфинктера Одди и затруднение оттока панкреатического сока. Особое распространение получило применение новокаиновых паранефральных и паравертебральных блокад.
Для борьбы с шоком, помимо ликвидации болевого синдрома, рекомендуют проводить капельным способом переливание крови (500—1000 мл) или плазмы.
При резком падении артериального давления рекомендуют внутривенное введение капельным способом 500—1000 мл 5% раствора глюкозы с 1 мл норадреналина. Одновременно с этим подкожно вводят по 1 мл мезатона, или симпатола, или эфедрина по нескольку раз в день под контролем измерения артериального давления. Помимо этого, вводят подкожно кордиамин, камфору по показаниям. Некоторые авторы рекомендуют при коллапсе внутримышечное введение препаратов кортизона, который, по их наблюдениям, оказывает благоприятное действие. Однако этот вопрос требует дальнейшего изучения, так как имеются противоположные мнения.
Для предупреждения развития гнойного процесса в поджелудочной железо необходимо вводить с первого же дня заболевания антибиотики (пенициллин, стрептомицин, ауэромицин и др.).
В случаях появления тяжелых нарушений углеводного обмена необходимо применить инсулин, но желательно в небольших дозах (10—15 ЕД), так как большие дозы его могут вызвать явления гипогликемии и повышенную секрецию соляной кислоты, что ведет к усилению панкреатической секреции.
При улучшении общего состояния, прекращении рвот, болей в животе больному можно постепенно разрешить прием пищи внутрь. Вначале больному разрешается жидкая пища (протертые, слизистые супы, кисели, жидкие каши, молоко, картофельное и яблочное пюре, сладкий чай). Затем диету постепенно расширяют и к указанным выше веществам добавляют белые сухари, вываренные мясные блюда (котлеты паровые, вываренная курица, телятина). Воспрещаются жирная, жареная, острая пища, консервы, копченые изделия.
- Хирургическое лечение
Источник