Гепатит как осложнение панкреатита
Многим людям, у которых есть проблемы с органами пищеварения, устанавливают сразу несколько патологий. Часто наблюдается гепатит при панкреатите, когда проблемы возникают в этих двух органах. Спровоцировать появление патологии могут вирусы (поражающие печень), интоксикационные процессы при других инфекциях, отравлениях, передозировках препаратов.
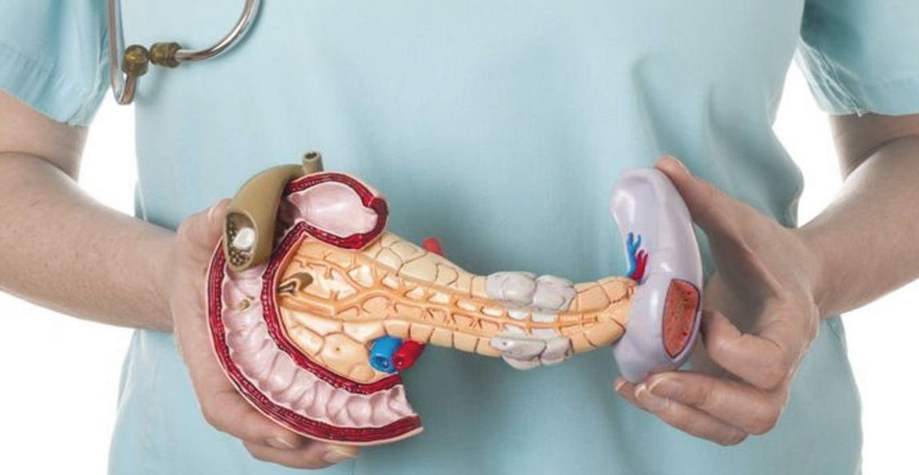
Взаимосвязь болезней
Не только причины, но и механизм развития заболеваний печени и поджелудочной железы похожи между собой. Сначала на клетки органа действуют повреждающие агенты, потом в ответ развивается процесс воспаления. Ткани отекают, а клеточные структуры подвергаются разрушению и замещению соединительной тканью.
Печень человека состоит из множества клеток, которые не имеют дифференциации. Они выполняют одновременно все функции – детоксикацию, аккумулирование ряда веществ и витаминов, участие практически во всех видах обмена. Поэтому компенсаторный потенциал печени велик, целые части ее берут на себя функцию поврежденных, и так может продолжаться длительное время. При своевременном лечении, соблюдении диеты и правильном образе жизни гепатоциты могут восстанавливаться.
При хроническом панкреатите возникает множество осложнений, в т. ч. язва, холецистит и гепатит. С другой стороны, заболевания печени могут становиться причиной панкреатита. На стадии хронизации патологических процессов становится невозможным выявление первичного заболевания. Все усилия врачей направляются на улучшение состояния больного с диагнозом гепатопанкреатит.
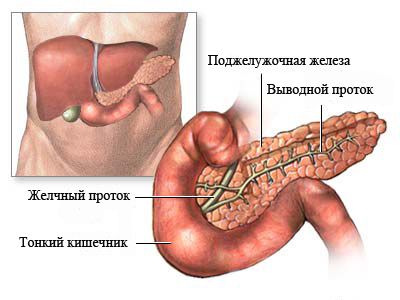
Что делать при приступе панкреатита
Приступ панкреатита требует оказания неотложной помощи. Он проявляется в виде опоясывающей боли, локализующейся в области подреберья, тошнотой, рвотой, напряжением мышц живота. При хроническом течении патологии боль соотносится с приемом пищи, особенно это касается жирного, жареного, острого. Ферментативная недостаточность органа приводит к вздутию живота, скоплению газов, поносу, отрыжке.
Во время приступа следует:
- полностью отказаться от приема любого вида пищи;
- соблюдать постельный режим;
- парентерально ввести анальгетик или спазмолитик;
- приложить холодный компресс на область проекции поджелудочной железы.
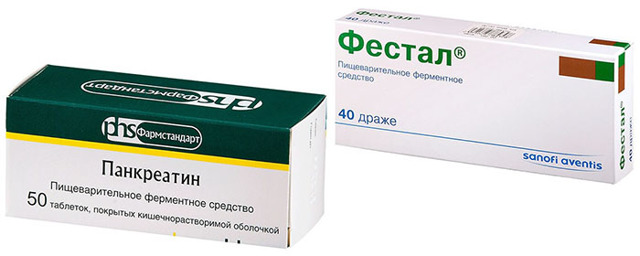 Голодание следует продолжать 3 дня, потом в рацион постепенно вводить жидкую и протертую пищу. Одновременно необходимо принимать ферменты (Фестал, Панкреатин). Потом диета становится менее жесткой, но требует постоянного соблюдения.
Голодание следует продолжать 3 дня, потом в рацион постепенно вводить жидкую и протертую пищу. Одновременно необходимо принимать ферменты (Фестал, Панкреатин). Потом диета становится менее жесткой, но требует постоянного соблюдения.
Острый панкреатит протекает активно, при этом происходит расплавление тканей, железа начинает переваривать сама себя. Такое опасное состояние требует немедленной помощи в условиях стационара и даже реанимации. Тяжелый приступ хронического заболевания также лечится только специалистами.
В том случае, когда развивается реактивный панкреатит на фоне гепатита, следует особое внимание уделить лечению проблем с печенью. Для этого применяются:
- гепатопротекторы (Карсил, Эссенциале);
- диета с исключением жирной и жареной пищи;
- на время обострения рекомендуется покой.
При сильных болях используются спазмолитические средства (Дротаверин, Спазмалгон), одновременно облегчается пищеварение путем назначения препарата Креон, который имеет в составе необходимые ферменты.
Диета при панкреатите и гепатите
Важной составляющей частью лечения заболеваний органов пищеварения является правильно подобранная диета. Важно устранить все вредные блюда и ввести в рацион как можно больше важных веществ.

Полезные продукты
При гепатите и панкреатите можно употреблять следующие продукты:
- диетическое мясо и нежирную рыбу;
- несладкое печенье без добавления крема;
- подсушенный хлеб с добавлением отрубей;
- молоко и кисломолочные продукты с низким содержанием жира;
- сыр нетвердых и неострых сортов;
- молочные и овощные супы;
- овощи и фрукты (есть исключения);
- крупы, картофель в умеренных количествах;
- яйца (1 раз в неделю), белок можно ежедневно.

Принимать пищу следует мелкими порциями, между завтраком, обедом и ужином необходимо перекусывать овощами, не слишком сладкими или кислыми фруктами, травяным чаем с галетным печеньем, можно выпить обезжиренный кефир или йогурт.
Запрещенные продукты
Нельзя при воспалении печени и поражении поджелудочной железы использовать в меню следующее:
- алкоголь, газированные напитки, какао и кофе;
- сдобу и свежие хлебобулочные изделия из высшего сорта муки;
- холодный суп (окрошку, свекольник), а также первое блюдо на мясном или грибном бульоне;
- копчения, соления, маринады, консервацию;
- жирное мясо, рыбу и молочные продукты.

Рацион при острой и хронической форме панкреатита
Поражение поджелудочной железы во время острого приступа или обострения хронического панкреатита требует полного отказа от пищи на 2-4 дня, в зависимости от тяжести протекания. В это время можно только пить минеральную воду без газа (Боржоми, Славяновская, Смирновская, Ессентуки №20), некрепкий отвар шиповника или слабозаваренный чай.
После этого пациенту разрешается перейти на питание с максимальным механическим и термическим щажением. Калорийность пищи снижена, запрещено употреблять любые продукты, которые могут вызвать усиление секреторной функции желудка и поджелудочной железы. Разрешается прием жидких блюд и сладостей (мед, сахар, сок из фруктов, отвар черной смородины).
По мере снижения острых проявлений в рацион постепенно добавляются другие продукты. Человек переходит на диету №5. Диффузные изменения поджелудочной железы в результате воспаления не проходят, поэтому ограничение в питании следует соблюдать пожизненно.
Особенности беременности и родов
Течение беременности с одновременным наличием гепатита и панкреатита имеет свои особенности. В первые месяцы часто развивается токсикоз, который протекает гораздо тяжелее, чем у здоровых женщин. Наблюдаются тошнота и многократная рвота, усиливающиеся во время приема жирной пищи. Происходит снижение аппетита и массы тела. Состояние несколько стабилизируется во втором и третьем триместрах, и если нет осложнений, то такой женщине не запрещено рожать.
При обострении воспаления врачи часто пропускают заболевание, т. к. оно напоминает токсикоз. Поэтому важно при малейшем ухудшении состояния сразу обращаться к врачу. Для этого требуется дополнительная консультация гастроэнтеролога или терапевта, прохождение анализов (кал, биохимический анализ крови).
Беременным требуется соблюдать диету и проходить лечение, также как и другим пациентам. Но в этом случае следует учитывать, что некоторые препараты могут повлиять на развитие плода.
Если во время вынашивания плода развивается острая форма панкреатита, то в этом случае врачи рекомендуют прерывание до срока в 12 недель. Кесарево сечение делается только в случае крайней необходимости, при условии исключения инфекционного осложнения. Роды лучше всего проводить естественным путем.
В том случае, когда у беременной наблюдается панкреатит на фоне гепатита, вызванного вирусом, то ведение беременности зависит от разновидности патологии печени. Некоторые виды инфекционного заболевания могут представлять опасность для жизни и здоровья как матери, так и будущего ребенка.
Наиболее тяжело протекают вирусные гепатиты B, С, E и D. На их фоне может развиваться печеночная недостаточность, внутриутробная гибель плода, смерть матери в результате интоксикации или кровотечения в процессе родов.
Источник
Острый панкреатит – достаточно опасное заболевание, причиной которого служит частичное или полное самопереваривание или иными словами некроз поджелудочной железы. Это сопровождается признаками отравления, температурой и сильной болью. Осложнения острого панкреатита бывают довольно тяжелыми и даже необратимыми.
Виды осложнений острого панкреатита.
По срокам наступления данных осложнений последние бывают ранними и поздними.
- Ранние объясняются попаданием ферментов поджелудочной железы и продуктов тканевого распада этой железы в кровь. К такого вида осложнениям относят следующие: ранние желудочно-кишечные кровотечения и острые язвы, острая печеночно-почечная недостаточность, тромбозы сосудов, желтуха, шок, психозы интоксикационного характера, ферментативный разлитой перитонит, пневмония.
- Поздние осложнения появляются на 10-12 сутки болезни и объясняются присоединением инфекции. Вот их виды: свищи поджелудочной железы, абсцессы брюшной полости, пилефлебит, гнойный панкреатит, флегмона забрюшинной клетчатки, парапанкреатит, желудочно-кишечные
- кровотечения, эрозийные кровотечения, кисты поджелудочной железы.
Септические осложнения и скопления жидкости в паренхиме (так называемые псевдокисты) бывают ранними и поздними.
Ранние осложнения.
Беря во внимание возможность возникновения серьезных осложнений, при возникновении первых симптомов острого панкреатита, таких как повышенная температура, болевой синдром, опоясывающего характера, рвота, тошнота и другие следует срочно вызывать врача.
Необходимо помнить, что даже небольшая по сравнению с нормой температура показывает присутствие области воспаления в организме человека. Ввиду этого, с целью избегания тяжелых последствий панкреатита не стоит заниматься самолечением дома.
Необходимо учитывать, что осложнения острого панкреатита обладают не меньшей опасностью, нежели само заболевание.
Есть различные факторы, объясняющих причину развития обсуждаемых осложнений, но даже ввиду этого клинические симптомы типичны у ранних осложнений острого панкреатита.
В процессе активации ферментов поджелудочной железы, которые, как известно, выполняют функцию участников пищеварения и при закупорке выводных протоков данной железы происходит так называемое ее «самопереваривание». Потом наступает ее некроз.
Симптомом этого процесса, в первую очередь, являются так называемая панкреатическая колика или по другому болевой шок. Его характеристикой является сильные опоясывающие боли в районе живота от верхнего до области правого подреберья и вдобавок иррадиируют в обе лопатки.
Такие нарушения указывают на наличие некротических процессов в данной железе и могут в дальнейшем вызвать воспаление в брюшине, сопровождающееся тяжёлым общим состоянием организма или, так называемый, перитонит.
В свою очередь этот симптом сопровождается синюшностью кожи или так называемым акроцианозом, также ишемией миокарда, уменьшением кровенаполнения органов и тахикардией.
В период описываемых осложнений острой стадии панкреатита больного мучает частая рвота, которая не сопровождается последующим облегчением. Появляется почечная и печеночная недостаточность, во время которой наблюдается желтуха, повышение артериального давления, анурия (почти полное отсутствие выделения мочи) либо олигурия (уменьшение выделения мочи).
В крови понижается количество кислорода и тромбоцитов, хотя увеличивается концентрация сахара и билирубина. В составе мочи можно найти белок и одиночные эритроциты при ее микроскопии.
К наиболее распространенным осложнениям является ферментативный перитонит. Он появляется почти у половины заболевших. Чтобы диагностировать это заболевание необходимо учитывать температуру тела, цвет кожи, пульс, характер дыхания и артериальное давление. При таком осложнении есть возможность появления признаков нарушения функции печени и энцефалопатии.
Механическая желтуха, появляющаяся как осложнение при остром панкреатите или после такового (после стадии клинического благополучия), во всех случаях может вызывать подозрение на рак.
загрузка…
Поздние осложнения.
Кисты поджелудочной железы бывают врожденными и приобретенными. Об причинах возникновения свищей, панкреатических или перипанкреатических абсцессов и нагноения рассматриваемой железы свидетельствует их место образования, и еще ход развития. При спонтанной перфорации псевдокисты или после травм, операций могут развиваться свищи.
Абсцессы возникают спустя некоторое время, характеризующееся клиническим благополучием, чаще всего в течение третьей или второй недели как началась острая стадия болезни.
Среди самых частых симптомов следует выделить септическую или постоянную фебрильную температуру, повторяющиеся подъемы температуры; увеличенный вздутый живот; нарастающий лейкоцитоз.
В районе поджелудочной железы в редких случаях получается нащупать чужеродное образование. Примерно в 50% случаев существует превышение концентрации в крови и моче амилазы.
Компьютерная томография и УЗИ существенно упрощают диагностику даже небольших скоплений жидкости внутри поджелудочной железы, а также таковые, находящихся около этой железы. Все же эта техника, к сожалению, не позволяет отличить инфицированные абсцессы, которые требуется, по возможности, как можно скорее дренировать от стерильного накопления жидкости (детрит, экссудат). Последняя всасывается и не нуждается в операции. В данном случае критерием становятся лабораторные и клинические признаки, включая и их динамику.
При симптомах лихорадки чрезвычайно необходимо наиболее раннее произведение повторных посевов крови и иного биологического материала с целью раннего обнаружения характера микрофлоры. В основной массе случаев высеиваются такие кишечные бактерии как эшерихии, энтерококки, протей и другие.
При инфицированных абсцессах поджелудочной железы необходима спешка в проведении интенсивных мероприятий, которая определена высокой смертностью, составляющей по различным данным от 22 до 57 %.
Самыми частыми причинами смерти являются сепсис (пиемия и септицемия), к которому добавляется почечная недостаточность, желудочно-кишечные кровотечения и пневмония.
Лечение.
Лечение самого заболевания острый панкреатит и его осложнений проходит по большей части методом инфузионной и консервативной терапии (способ лечения, который базируется на введении в кровоток различных растворов, нацеленный на предотвращение патологических потерь организма или их коррекцию).
Также используется общая терапия: голод, парентеральное питание (путем внутривенной инфузии), антибактериальные средства и другие. Еще для лечения используют обширный дренаж инфицированных тканей.
После проведения дренажа часто образуется свищ. Это добавляет новые проблемы. Но все равно основным остается консервативное лечение. Даже существенные потери панкреатического сока не могут быть показанием к повторной операции на ранней стадии.
Панкреатическую недостаточность, которая в редких случаях обусловлена лишь свищом, позволительно компенсировать назначением ряда ферментных препаратов. Существенное прогностическое значение имеют показатели фистулографии. Так называемый «Слепой» свищ в большинстве случаев заживает. При его соединении с полостью или протоками его спонтанное заживление затрудняется.
Все же даже в этих ситуациях есть возможность использовать интенсивную терапию. В том случае, когда свищ в продолжении 6—8 недель не смог зажить, довольно часто необходимо хирургическое вмешательство.
Срочное оперативное вмешательство требуется также при осложнениях кисты.
Выделяют пять видов осложнений кисты:
- кровотечение в полость кисты;
- гнойный или геморрагический плеврит когда происходит прорыв кисты в плевральную полость (при нахождении кисты в районе хвоста поджелудочной железы);
- разлитой перитонит, вследствие разрыва нагноившейся кисты;
- прорыв кисты в соседние органы брюшной полости;
- нагноение и разрыв кисты.
Профилактика осложнений.
Когда человек болен острым панкреатитом, необходимо проводить борьбу с интоксикацией и болью. Также необходимо назначить антибиотики широкого спектра действия при панкреонекрозе.
Далее заболевший должен соблюдать рекомендации своего лечащего врача, строго придерживаться режима питания и рекомендуемой диеты, отказаться от приема алкогольных напитков и курения.
Также пациенту необходимо лечить сопутствующие заболевания, которые могут возникнуть у желудочно-кишечного тракта. Это надо делать своевременно. Избежать осложнений и обострений помогает также регулярное санаторно-курортное лечение. Нехватка лечения, а также отсутствие соблюдения врачебных рекомендаций касаемо диеты и режима способны привести к различным рецидивам болезни и к развитию хронического панкреатита.
Видео по теме
Источник
К исходам панкреатитов относят нарушения инкреторной и внешнесекреторной функции ПЖ у больных ХП, а также рак ПЖ. Прочие изменения, возникающие у больных панкреатитами и ухудшающие течение и прогноз, — осложнения заболевания.
Согласно классификации В.Т. Ивашкина и соавт. (1990 г.) и Я.С. Циммермана (1995 г.), выделяют следующие осложнения панкреатитов:
• нарушения оттока жёлчи;
• дуоденальный стеноз;
• инфекционные и воспалительные осложнения (холангит, абсцессы ПЖ, парапанкреатит, эрозивный эзофагит, «ферментативный холецистит», пневмония, выпотной плеврит, острый респираторный дистресс-синдром, паранефрит, острая почечная недостаточность и др.);
• кисты и псевдокисты ПЖ;
• портальная гипертензия (подпечёночная форма).
Нарушения оттока жёлчи и токсический гепатит
Механическая желтуха — тяжёлое и опасное осложнение панкреатитов, возникающее при увеличении головки ПЖ (чаще при ОП и псевдотуморозных формах ХП) со сдавлением интрананкреатического отдела общего жёлчного протока, вплоть до тубулярного стеноза. Причиной желтухи могут быть крупные ретенционные кисты, расположенные в области головки ПЖ, массивный перихоледохеальный лимфаденит и динамическая непроходимость общего жёлчного протока. В последнем случае сдавление холедоха отсутствует, но воспалительные изменения стенки нарушают его моторную функцию, что приводит к задержке жёлчеотделения. Распространённость стеноза интрапанкреатической части общего жёлчного протока при панкреатитах варьирует в пределах 10-46%.
В отличие от билиарного панкреатита, причина которого — холедохолитиаз, у больных псевдотуморозным ХП в случае возникновения механической желтухи конкременты в супрастенотическом отделе холедоха, как правило, не образуются.
Больные с непроходимостью жёлчных протоков и механической желтухой поступают в хирургические стационары, где проводится дифференциальная диагностика желтухи, выбор рациональной хирургической тактики, подготовка пациента к оперативному вмешательству.
Панкреатогенная желтуха чаше выражена слабо, нарастает постепенно, в ряде случаев проявляется лишь субиктеричностью сктер и признаками холестаза в биохимическом анализе крови, поэтому необследованные пациенты с умеренной панкреатогенной желтухой часто оказываются в гастроэнтерологических и терапевтических отделениях.
Нередки догоспитальные ошибки у больных алкогольным ХП со стенозом интрапанкреатического отдела холедоха, когда клинически диагностируют паренхиматозную желтуху на фоне «алкогольного цирроза печени»; проходимость холедоха при этом не учитывают. Возникновение паренхиматозной желтухи при токсическом гепатите возможно на фоне тяжёлой интоксикации, особенно при портальном сбросе эндогенных токсических веществ (так называемый гепатопривный синдром), при передозировке парацетамола, что нередко бывает у пациентов болевыми формами ХП, особенно на фоне хронического алкоголизма. Однако в этих случаях выраженность желтухи редко бывает значительной, хотя другие функции печени, прежде всего белоксинтезирующая, могут быть существенно нарушены, что проявляется клиникой печёночной недостаточности.
Основной лабораторный синдром в биохимических тестах больного желтухой на фоне ХП — холестатический. Характерная особенность холестаза — преимущественное возрастание концентрации конъюгированного (прямого) билирубина и существенное увеличение содержания общего билирубина сыворотки крови. Одновременно выявляют повышение активности щелочной фосфатазы, у-глутамилтранспептидазы, концентрации холестерина в сыворотке крови.
При стойкой гипербилирубинемии выше 140—170 мкмоль/л выявление повторной отрицательной реакции на стеркобилин в кале очень подозрительно на полную обтурацию интрапанкреатического отдела холедоха. В моче при стойкой отрицательной реакции на уробилин обнаруживают билирубин. У больных механической желтухой диагностируют и умеренно выраженный цитолитический синдром. Характерно незначительное (до 50% от верхней границы нормы) повышение активности трансаминаз и лактатдегидрогеназы в сыворотке крови. При повышении маркёров цитолиза более чем в 2 раза следует думать о развитии реактивного гепатита или гепатопривного синдрома.
Ранний клинико-лабораторный мониторинг в комплексе с УЗИ, доступный большинству лечебно-профилактических учреждений, позволяет установить диагноз панкреатогенной механической желтухи. При несвоевременном обращении больных ХП с интрапанкреатическим стенозом холедоха за медицинской помощью возможно развитие реактивного гепатита, значительно осложняющего проведение дифференциальной диагностики. Современное оснащение центральных медицинских учреждений России позволяет применять для дифференциальной диагностики неинвазивные методики — ЭУС и МРХПГ.
Всем пациентам с малейшими подозрениями на механический характер желтухи необходим осмотр хирурга для решения вопроса о дальнейшей тактике ведения. Принципиален вопрос о целесообразности дообследования с использованием инвазивных вмешательств, включая ЭРХПГ, чрескожную чреспечёночную холангиографию и др.
Применение ЭРХПГ в данной ситуации, в отличие от билиарнозависимых панкреатитов, нельзя рассматривать в качестве обязательной диагностической методики. ЭРХПГ у таких больных малоинформативна и чрезвычайно опасна, так как ятрогенная инвазия в протоковую систему железы на фоне атаки ОП или выраженного обострения ХП может вызвать ухудшение течения заболевания, вплоть до развития деструктивного панкреатита. Из-за тубулярного стеноза холедох может быть контрастирован только в дистальной своей части. Исследование не даёт чёткой картины причины сужения, поскольку контраст в зону стеноза не проникает.
Важнейший дифференциально-диагностический признак панкреатогенной желтухи — быстрая её редукция на фоне стандартного лечения панкреатита. В случаях выявления органического стеноза интрапанкреатической части общего жёлчного протока проводят эндоскопическое лечение (стентирование), при его неэффективности показано оперативное вмешательство — наложение билиодигеетивных анастомозов (холедоходуоденостомия, холедохоеюностомия).
На фоне хронической бшшарной обструкции может развиться реактивный гепатит, при длительном субкомпенсированном стенозе холедоха — вторичный билиарный цирроз печени.
Лечение
Для лечения нарушения оттока жёлчи используют комплекс-мер, направленных на разрешение желтухи. С учётом преобладания механических причин желтухи приоритетно хирургическое и эндоскопическое лечение. Во всех случаях, особенно при токсическом поражении печени (алкоголь, лекарственные поражения), необходимо введение препаратов, стабилизирующих работу печёночной клетки, уменьшающих выраженность синдрома холестаза и цитолиза. Препарат выбора в данной ситуации — адеметионин (гептрал) в форме для парентерального введения.
Применяют в дозе 800 мг/сут при лёгких поражениях печени, 1600 мг/сут и более — при тяжёлых. Курс лечения гептратом не менее 10 дней, длительность его зависит от тяжести состояния больного, эффективности оперативных вмешательств, ответа на проводимую терапию, а также от сопутствующей массивной фармакотерапии (препараты для наркоза, анальгетики, антибактериальные средства и др.). При благоприятном течении заболевания, уменьшении выраженности клинико-лабораторных синдромов холестаза и цитолиза возможен переход на поддерживающий пероральный приём гептрала в суточной дозе 400—800 мг.
Следует отметить преимущества гептрала среди большого количества имеющихся на фармацевтическом рынке препаратов с гепатопротективным эффектом:
• особенности механизма действия (контроль реакций трансметилирования, транссульфурирования, синтеза полиаминов; уменьшение экспрессии TNF-a и увеличение синтеза провоспалительного цитокина IL-10);
• наличие инъекционной формы;
• быстрый клинический ответ на введение;
• антидепрессантный эффект.
При невозможности использования гептрала (например, при непереносимости) применяют эссенциалс форте Н внутривенно (250-750 мг/сут) с переходом на поддерживающий пероральный приём (900—1200 мг/сут). Длительность терапии зависит от тех же факторов, что и лечение гептралом.
Дуоденальный стеноз
Дуоденальная непроходимость — достаточно редкое осложнение панкреатитов. Она вызвана сдавлением ДПК увеличенной головкой ПЖ при псевдотуморозном ХП, крупных кистах головки ПЖ, при переходе воспаления с ретродуоденальной части ПЖ на стенку кишки. Наиболее значительные морфологические изменения, ведущие к непроходимости, развиваются на уровне постбульбарных отделов ДПК. Нарастанию дуоденальной непроходимости в значительной мере способствуют функциональные двигательные расстройства нервно-рефлекторного характера, особенно на фоне ХП с выраженным болевым абдоминальным синдромом.
Клинические проявления дуоденального стеноза: частая истощающая рвота (особенно характерна рвота пищей, съеденной накануне), «тухлая» отрыжка и другие классические симптомы. Достаточно быстро развиваются нарушения нутритивного статуса, выраженный дефицит микронутриентов, обезвоживание и водно-электролитные расстройства.
Диагноз стеноза, его степень и уровень устанавливают при помощи контрастного рентгенологического исследования желудка и ЭГДС, это взаимодополняющие методы.
Лечение
Лечение панкреатогенной дуоденальной непроходимости проводят по двум направлениям. Основа консервативного лечения — срочная коррекция опасных для жизни водно-электролитных нарушений при помощи инфузионной терапии, адекватной выявленным сдвигам. Если возможно эндоскопическое проведение за зону стеноза назоингестинального зонда, используют энтеральное зондовое питание — более физиологичный, чем парентеральное питание, метод.
При декомпенсированном состоянии больных, обусловленном длительным существованием стеноза без адекватной лечебной тактики, показана только смешанная нутритивная поддержка (при возможности установления зонда) или парентеральное питание. Это объясняют тем, что при инфузионном введении быстрее восполняется дефицит микро- и макронутриентов. Кроме того, при длительном стенозе атрофируются ворсинки энтероцитов и происходит бактериальная контаминация тонкой кишки.
Энтеральное зондовое питание по стандартной программе в этой ситуации не только не улучшит состояния больного, а существенно ухудшит его ввиду развития осмотической диареи, резкого усиления метеоризма и болевого абдоминального синдрома. Нутритивная коррекция в таких случаях должна быть смешанной — преимущественно парентеральное питание по убывающей программе и энтеральное зондовое по нарастающей.
Проводя нутритивную поддержку; нельзя забывать о лечении собственно панкреатита, поскольку в некоторых случаях редукция воспалительных изменений уменьшает степень выраженности стеноза ДПК и позволяет перевести больного на палатный режим и пероральное питание. В ряде случаев компенсированный дуоденальный стеноз (например, при крупных недренируемых кистах ПЖ) длительное время протекает латентно и больные не обращаются за медицинской помощью. Декомпенсация у них возникает при обострении дуоденита, адекватное лечение которого может облегчить страдания пациентов и редуцировать клинику стеноза.
Основной метод лечения дуоденального стеноза — хирургическое вмешательство. Срочное наружное шит внутреннее дренирование кисты ПЖ, сдавливающей ДПК, разрешает её непроходимость. При псевдотуморозном ХП, резистентном к консервативной терапии, выполняют гастроеюностомию на длинной кишечной петле с межкишечным анастомозом по Брауну.
Маев И.В., Кучерявый Ю.А.
Источник

