Гастроскопия при язве желудка и двенадцатиперстной кишки
Эзофагогастродуоденоскопия (ЭГДС, гастроскопия) – это обследование пищевода, желудка и 12-ти перстной кишки к которому легко подготовится.
Эндоскопия достаточно молодая отрасль медицины. В то же время, бурное её развитие за последнее десятилетие дало возможность проводить диагностику заболеваний органов желудочно-кишечного тракта (ЖКТ) на ранних стадиях, когда даже самый грозный диагноз поддается лечению, используя, в том числе, малоинвазивных эндоскопический метод.
Целью процедуры является осмотр слизистой стенок органов ЖКТ и, если, на то есть показания, исследование дополняется выполнением биопсии и других методов.
Каждый врач нашего отделения при выполнении гастроскопии, в первую очередь, руководствуется главным принципом медицины – не навреди. Поэтому используется персональный подход к каждому пациенту.
Вначале проводится беседа:
- Сбор анамнеза (истории) заболевания (если таковое имеется). При этом очень важно предоставить доктору имеющуюся у Вас медицинскую документацию (выписки и протоколы предыдущих эндоскопических исследований возьмите с собой).
- Сбор сведений об аллергических реакциях на медицинские препараты (в частности лидокаин).
Затем, в случае отсутствия аллергии, пациенту орошается горло специальным раствором местного анестетика для подавления рвотного рефлекса, ведь сама по себе процедура безболезненна. После чего пациент укладывается на левый бок и выполняется введение гастроскопа, поочередно, в пищевод, желудок и начальные отделы тонкой кишки. При этом врач оценивает состояние слизистой, что позволяет выявлять такие заболевания, как:
Гастроэзофагеальная рефлюксная болезнь (ГЭРБ) – это хроническое рецидивирующее многосимптомное заболевание, обусловленное спонтанным, регулярно повторяющимся забросом в пищевод желудочного и/или дуоденального содержимого, приводящим к поражению нижнего отдела пищевода.
Различают две формы ГЭРБ: Эндоскопически-негативная рефлюксная болезнь, или неэрозивная рефлюксная болезнь (НЭРБ). На её долю приходится около 70% случаев заболевания. Рефлюкс-эзофагит (РЭ) – около 30% случаев заболевания.
Проявляется ГЭРБ в первую очередь изжогой, кислой отрыжкой, которые чаще возникают после еды, при наклоне туловища вперед или в ночное время. Вторым по частоте проявлением данного заболевания является загрудинная боль, которая иррадиирует в межлопаточную область, шею, нижнюю челюсть, левую половину грудной клетки.
К внепищеводным проявлениям заболевания относят легочные симптомы (кашель, одышка, чаще возникающие в положении лежа), отоларингологические симптомы (охриплость голоса, сухость в горле) и желудочные симптомы (быстрое насыщение, вздутие, тошнота, рвота).
Пищевод Барретта — это состояние пищевода, при котором плоский многослойный эпителий нижней части слизистой оболочки пищевода замещён цилиндрическим эпителием. Врачи называют это метаплазией. Такое замещение вызывается, как правило, хроническим повреждением слизистой оболочки пищевода кислотой, забрасываемой из желудка, т.е. является осложнением эзофагита или гастроэзофагеальной рефлюксной болезни. Пищевод Барретта обнаруживается примерно у 1 % населения. Пищевод Барретта рассматривается, как предраковое состояние и часто приводит к развитию рака пищевода.
Гастрит – термин, используемый для обозначения различных по происхождению и течению воспалительных и дистрофических изменений слизистой оболочки желудка (СОЖ). Различают две основные формы гастрита – острый и хронический.
Клинические проявления гастритов могут значительно отличаться друг от друга. Это связано в первую очередь с различиями в уровне соляной кислоты, пепсина, моторной активности желудка. Решающее значение имеет характер изменений слизистой оболочки желудка — наличие эрозий, атрофии, присутствия инфекционного агента и т.п.
Обычно гастрит проявляется болевым синдромом и диспептическими расстройствами пищеварения.
Болевой синдром. Боль при гастрите обычно локализуется в подложечной области и появляется спустя 1,5 — 2 часа после еды. Нередко бывают «голодные боли» (под утро, натощак). Иногда боли появляются сразу после еды. Боль часто носит спастический характер и может быть острой, интенсивной, схваткообразной. В остальных случаях наблюдаются неинтенсивные тупые давящие боли в эпигастрии.
Диспептические нарушения пищеварения наблюдаются у большенства больных. Характерно появление изжоги и отрыжки кислым, что свидетельствует о появление гастроэзофагеального рефлюкса (забросе кислого содержимого желудка в пищевод). Иногда наблюдается чувство дискомфорта в эпигастрии, ощущение распирания. При обострении могут тошнота и рвота, приносящие облегчение.
Язва желудка — хроническое рецидивирующее заболевание, протекающее с периодами обострения и ремиссии. Основной её признак– образование дефекта (язвы) в стенке желудка. В патологический процесс могут вовлекаться и другие органы системы пищеварения с развитием осложнений, угрожающих жизни больного.
Язва двенадцатиперстной кишки (ДПК) – хроническое рецидивирующее заболевание, протекающее с периодами обострения и ремиссии. Основной признак язвы ДПК – образование дефекта (язвы) в её стенке. Нередко язвами поражается не только ДПК, но и желудок (язва желудка), и другие органы системы пищеварения с развитием опасных осложнений.
Основным симптомом обострения язвы желудка и язвы двенадцатиперстной кишки являются боли в верхней части живота, которые, в зависимости от локализации язвы, могут иррадиировать в левую половину грудной клетки, лопатку, грудной и поясничный отделы позвоночника, левое и правое подреберье, различные отделы живота. Время возникновения болей также зависит от места нахождения язвенного дефекта.
Симптомы язвы желудка. При язве кардиального отдела желудка, т.е. верхней его части, боли возникают сразу после приема пищи, при язвах тела желудка, т.е. в его средней части, — через 1 – 1,5 часа после еды. Симптомы язвы пилорического канала, т.е нижней части желудка, и язвы луковицы двенадцатиперстной кишки характеризуются появлением болей через 2-3 часа после еды, «голодными» болями, которые возникают «натощак» и уменьшаются или полностью исчезают после приема пищи, а также ночными болями.
Помимо болей, при обострении язвенной болезни, отмечаются диспепсические явления — изжога, отрыжка кислым, тошнота, рвота на высоте болей, приносящая облегчение, склонность к запорам. Для язвенной болезни характерно весенне-осеннее обострение.
Среди осложнений заболевания могут быть желудочные кровотечения различной интенсивности, перфорация (прободение) желудка, раковое перерождение, др.
Обнаружить небольшие новообразования (полипы), ранние формы рака и своевременно их удалить возможно только с помощью гастроскопии.
Современные гастроскопы Японской фирмы «Olympus», которыми располагает наше отделение, представляют собой гибкую, эластичную трубку с управляемым торцом, где располагаются видеокамера, световоды, открываются канал вода/воздух и канал для инструментов. Наличие инструментального канала в эндоскопе обеспечивает возможность проведения дополнительных манипуляций таких, как:
- Биопсия – при помощи специальных щипцов берется кусочек слизистой для морфологического исследования, что позволяет с высокой точность поставить диагноз. Данная манипуляция абсолютно безболезненна.
- Экспресс диагностика H. Pylori – так же при помощи биопсии, но фрагмент слизистой помещается в специальную среду, которая изменяет свой цвет в случае наличия микроба.
- рН-метрия производится путем прикосновения к слизистой специальным зондом, реагирующим на кислотность среды.
Таким образом, резюмируя вышесказанное гастроскопия выполняется для:
- установления диагноза
- подтверждения диагноза (визуального и морфологического)
- уточнения локализации процесса
- определения распространенности процесса
- изучение секреторной топографии желудка
- определение Нр
- оценка эффективности консервативного и хирургического лечения
- проведения лечебных манипуляций через эндоскоп.
Поводом для проведения гастроскопии могут стать:
- боль и тяжесть в животе после еды или натощак
- изжога
- отрыжка
- снижение веса или отсутсвие аппетита
- тошнота и рвота
Противопоказаниями к гастроскопии являются:
- инфаркт миокарда в острой стадии
- инсульт в острой стадии
- сердечно-сосудистая и сердечно-легочная недостаточность 3-й ст.
- нарушения свертывающей системы крови
- стриктура верхней трети пищевода
- крайне тяжелое состояние больного
Специальной подготовки к гастроскопии не требуется – достаточно не завтракать и плотно или поздно не ужинать.
Как же было сказано выше гастроскопия, даже с применением дополнительных методик, безболезненная процедура, которая требует от пациента терпения и неукоснительного выполнения инструкций врача-эндоскописта. Однако, у некоторых пациентов она вызывает, который не позволяет решиться на исследование даже с острой болью в животе.
В таком случае мы рекомендуем выполнить гастроскопию в условиях медикаментозной седации или «во сне». Опытные врачи-анестезиологи нашей клиники обеспечивают анестезиологическое пособие на время исследования после чего пациент находится в палате пробуждения под медицинским наблюдением.
Источник
Гастроскопия при язве желудка — это единственный метод диагностики, который способен и ее вовремя обнаружить, и оказать местное лечебное воздействие.
Язва желудка
Язва – локальный дефект стенки желудка, захватывающий не только слизистую оболочку, но более глубокие слои тканей.

Очень часто возникает на фоне гастритов, при которых повышается уязвимость тканей для агрессивного воздействия соляной кислоты и пепсина (фермент, вырабатываемый желудком для расщепления белков), а также желчи если происходит ее заброс в желудок из 12перстной кишки.
Кроме того, причинами возникновения язвы может быть инфекция Helicobacter pylori (поэтому при гастроскопии желудка часто проводится тест на наличие этой бактерии), а также бесконтрольный прием нестероидных противовоспалительных препаратов.
Каких-то специфических симптомов, указывающих именно на язву желудка, не существует. Может быть наличие боли сразу после приема пищи с дискомфортом в верхних отделах живота, могут быть голодные боли на пустой желудок, но язвенный процесс может протекать и вообще бессимптомно. Ну до поры до времени пока не произойдет обострение.
Обнаружить язву возможно только во время проведения гастроскопии!
Именно поэтому при любом дискомфорте в верхних отделах ЖКТ целесообразно сделать гастроскопию и посмотреть, что на самом деле происходит в ваших органах.
Помните о том, что «профилактический» прием разных таблеток и народных снадобий «от желудка» по совету соседки, гугла и соцсетей способно вам только навредить!
- С одной стороны, это может привести к обострению процесса.
- С другой, напротив, приглушить симптомы, не устраняя при этом сам патологический процесс, что в конечном счете может привести к опасным осложнениям.
Лечение назначается только после гастроскопии, т.к. очень важно видеть и где расположена язва, и какие ее особенности, в какой стадии процесса она находится.
Более того, во время гастроскопии врач сразу же может полечить язву местно. Непосредственно в край язвы под контролем вводится лечебный препарат, который дает замечательный эффект!
После проведенного курса лечения обязательно проводится контрольная гастроскопия, чтобы убедиться в том зарубцевалась ли язва. Если язва уже не болит, но еще не зарубцевалась, то она может обостриться в любой момент. Только по результатам гастроскопии врач принимает решение о прекращении лечения или его дальнейшем продолжении.
Очень безответственно с вашей стороны будет бросить лечение при наступлении облегчения. Отсутствие боли еще не показатель того, что все в порядке.
Чем опасна язва желудка
1 — Главная опасность язвы желудка состоит в кровотечении, которое может открыться незаметно для вас и привести к существенной кровопотери.
В зависимости от локализации язвы, кровотечение может быть разной степени интенсивности. Особенно опасно кровотечение из желудочных артерий, т.к. происходит быстрая кровопотеря и при этом кровь не свертывается, чтобы закупорить поврежденный сосуд.
Обязательно обратите внимание на появление следующих признаков: бледность, холодный пот, учащение и слабость пульса, нарастающая слабость, рвота кофейного цвета. При их наличии незамедлительно обратитесь к врачу!
2 — Также язва опасна прободением. Попросту говоря, в стенке желудке образуется дырка через которую содержимое желудка может запросто попасть в брюшную полость, вызвав в ней воспаление – перитонит. Это крайне опасное для жизни состояние, требующее незамедлительной медицинской помощи.
3 – Нелеченые, запущенные язвы способны перерождаться в злокачественный онкологический процесс.
При этом с каждым дополнительным сантиметром в диаметре язвы, риск онкологии существенно возрастает. Увы, статистика такова, что 90% запущенных язв желудка перерождаются в рак.
Поэтому вместо того, чтобы глушить симптомы всякими таблетками «от желудка», позаботьтесь о себе – сделайте гастроскопию, выясните что на самом деле происходит в вашем органе и получите эффективное лечение от доктора.
При язве желудка, врач обязательно берет кусочек ткани на анализ – биопсию. Помните о том, что делается это в ваших же интересах!
Выявленный на ранней стадии рак излечим в 100% случаев.
4 — В отдельных случаях язвенный процесс может распространяться и на соседние органы.
Чаще всего при этом страдает поджелудочная железа.
Если вас беспокоят боли в верхних отделах живота, есть кислая отрыжка или изжога, тошнота или рвота после еды, снижена масса тела, то настоятельно рекомендуем вам пройти гастроскопию желудка.
В нашей клинике, вы сможете все свои вопросы по здоровью ЖКТ решить с доктором Алеком Николаевичем Сафаровым, который имеет сразу несколько нужных вам специализаций – врач-эндоскопист (проведет вам гастроскопию заботливо и без боли), врач-гастроэнтеролог, врач-УЗИ.
Мы будем рады помочь вам решить все беспокоящие вас вопросы с ЖКТ. Запишитесь на удобное для вас время для консультации с врачом-гастроэнтерологом.
Обратите внимание, что у нас сейчас действует акция на гастроскопию желудка.

Запишитесь на гастроскопию в удобное для вас время, заполнив заявку в форме или позвонив нам по телефонам — 8 (495) 201-64-62, 8 (495) 201-96-92. Работаем без толчеи в клинике и очередей!
Заполняя форму, вы даете согласие с обработкой персональных данных согласно ФЗ-152 РФ |
Источник
Хронический
гастрит
— понятие клинико-анатомическое,
характеризующееся определенными
патоморфологическими изменениями
слизистой оболочки желудка — неспецифическим
воспалительным процессом.
Визуальная
оценка состояния слизистой оболочки
желудка в совокупности с прицельной
биопсией и возможностью применения
различных красителей позволяют достаточно
точно дифференцировать формы гастрита,
определить их распространенность, фазу
заболевания.
Основные
эндоскопические признаки, на которых
базируется диагностика.
Характер
складок. Складки слизистой оболочки
желудка обычно легко расправляются
воздухом. Лишь при выраженном отеке и
инфильтрации слизистой оболочки они в
начале инсуффляции имеют утолщенный
вид.
Цвет
слизистой оболочки желудка. В норме
слизистая оболочка желудка бледная или
бледно-розовая; при воспалении приобретает
красный цвет разных оттенков и
интенсивности. Иногда, чаще в антральном
отделе, на бледном фоне появляется
гиперемия, по виду напоминающая
скарлатинозную сыпь.
Вид
слизистой оболочки. Если участки
измененного цвета перемежаются с
нормальным, слизистая оболочка приобретает
пестрый, мозаичный вид. На слизистой
оболочке желудка нередко встречаются
выступающие над поверхностью полукруглые
образования диаметром от 0,2 до 0,3 см. Они
бывают единичными или сплошь покрывают
поверхность слизистой оболочки. Последняя
при этом выглядит зернистой. «Зернистость»
чаще встречается в антральном отделе
и в теле желудка на большой кривизне.
Воспаленная слизистая оболочка производит
впечатление пастозной, тусклой, рыхлой,
легко ранимой.
Сосудистый
рисунок. Особенно четко он виден при
обычном раздувании желудка воздухом
на фоне бледной слизистой оболочки при
атрофическом гастрите.
Наложения
слизи свидетельствуют о воспалении
слизистой оболочки. Они бывают различного
характера: пенистые, прозрачные, белые
или окрашенные желчью, мутные, иногда
фибриноидные наложения, трудно смываемые
водой.
Рефлюкс.
Во время исследования можно наблюдать
заброс желудочного содержимого в пищевод
или дуоденального содержимого (желчи)
в луковицу двенадцатиперстной кишки
или желудок — гастро-эзофагеальный,
дуоденобульбарный и дуоденогастральный
рефлюкс.
Атрофический
гастрит
характеризуется истончением слизистой
оболочки, визуальным усилением сосудистого
рисунка, уменьшением размеров складок.
Слизистая оболочка приобретает
бледно-сероватый цвет. Выраженность
эндоскопической картины зависит от
степени атрофии и распространенности
процесса на слизистой оболочке желудка.
При
умеренно выраженной атрофии более
широкие участки незначительно истонченной
слизистой оболочки чередуются с
небольшими полями западений бледно-серого
цвета разнообразной конфигурации.
Возникает, так называемая, «ложная»
гиперемия (на фоне бледных участков
атрофии, нормальная слизистая оболочка
выглядит гиперемированной).
При
резко выраженной атрофии слизистая
оболочка, резко истончена, с просвечивающимися
сосудами, серого цвета, местами с
цианотичным оттенком, легко ранимая,
складки почти полностью исчезают. При
гистологическом исследовании материала,
как правило, выявляют кишечную метаплазию.
Застойная
гастропатия (гипертрофический гастрит).
Наиболее
характерным признаком застойной
гастропатии является увеличение в
объеме слизистой оболочки. По существу,
при этом виде гастрита, правильнее было
бы говорить о гиперпластическом процессе.
Однако довольно часто встречается
несоответствие микро- и макроскопических
данных при этом заболевании.
Увеличенный
объем слизистой оболочки приводит к
увеличению высоты и толщины складок.
Они приобретают извитой вид. Слизистая
оболочка умеренно отечна, гиперемирована.
Между увеличенными складками формируются
скопления слизи, которые на фоне
выраженной гиперемии слизистой оболочки
могут быть приняты за язвенный кратер.
В некоторых случаях на утолщенных
складках появляются разрастания,
разнообразные по форме и величине.
Отличительной
особенностью этого вида гастропатии
является наличие диффузной гиперемии
слизистой оболочки, что является
дифференциально-диагностическим
критерием отличия его от полипоза
желудка. При полипозе гиперемия
отсутствует или определяется только
на верхушках полипов. Справедливости
ради необходимо отметить, что окончательный
диагноз возможен только при гистологическом
изучении биопсийного материала.
Болезнь
Менетрие (P.Menetrier)—
редко встречающееся заболевание, для
которого характерна гигантская
фовеолярная гипертрофия складок
слизистой оболочки желудка.
Складки
настолько увеличиваются в объеме, что
их верхушки соприкасаются между собой,
полностью закрывая просвет желудка.
В
просвете и между складками обнаруживается
большое количество вязкого секрета
мутно-белого цвета. На складках нередко
появляются пленки фибрина. При
морфологическом исследовании выявляют
выраженную гиперплазию поверхностного
эпителия, перестройку железистого
аппарата с появлением большого количества
слизесекретирующих клеток и признаков
разлитого воспаления.
Этиологические
факторы и механизм развития болезни
Менетрие изучены недостаточно. Причинами
предполагают: хронические интоксикации
(алкоголь, свинец), погрешности питания,
гиповитаминоз, инфекционные заболевания
(вирусный гепатит, дизентерия, брюшной
тиф, нарушения обмена веществ, нейрогенные
и наслед¬ственные факторы. Особое место
отводят повышенной чувствительности
организма к пищевым аллергенам, что
приводит к повышению проницаемости
слизистой оболочки желудка. Не исключено,
что заболевание является следствием
аномалий развития. Болезнь Менетрие
является предраковым состоянием.
Язвенная
болезнь желудка.
По распространенности занимает второе
место среди всех заболеваний желудка.
Язвенная болезнь (пептическая язва)
желудка и двенадцатиперстной кишки —
хроническое рецидивирующее заболевание,
протекающее с чередованием периодов
обострения и ремиссии, в основе которого
лежит воспалительная реакция организма
с формированием локального повреждения
(язвы) слизистой оболочки верхних отделов
желудочно-кишечного тракта, как ответ
на нарушение эндогенного баланса местных
«защитных» и «агрессивных» факторов.
С
точки зрения нозологической обособленности
различают язвенную болезнь желудка и
двенадцатиперстной кишки, ассоциированную
и неассоциированную с Helicobacterpylori,
медикаментозные и симптоматические
гастродуоденальные язвы.
По
статистике чаще язвы поражают малую
кривизну (45-50%), пилорический и
препилорический отделы (38-45%). Значительно
реже (8-10%) — верхние отделы, передняя и
задняя стенки (3-5%), очень редко дно и
большую кривизну (0,1-0,2%).
Наиболее
распространенной является классификация
Johnson
(1965),
в соответствии с которой выделяют:
I тип
язв — язвы малой кривизны желудка (выше
3 см от привратника).
II тип
язв — сочетанные язвы желудка и
двенадцатиперстной кишки.
III тип
язв — язвы препилорического отдела
желудка (не далее 3 см от привратника) и
пилорического канала.
Иногда
выделяют и IV тип — язвы двенадцатиперстной
кишки.
По
числу язвенных поражений различают
одиночные (чаще всего) и множественные
язвы. Выделяют язвы малых (до 0,5 см в
диаметре), средних (0,6-1,9 см в диаметре),
больших (2,0-3,0 см в диаметре) размеров, а
также гигантские (свыше 3,0 см в диаметре).
Основные
осложнения язвенной болезни:
кровотечение,
прободение,
пенетрация,
малигнизация,
рубцово-язвенный
стеноз.
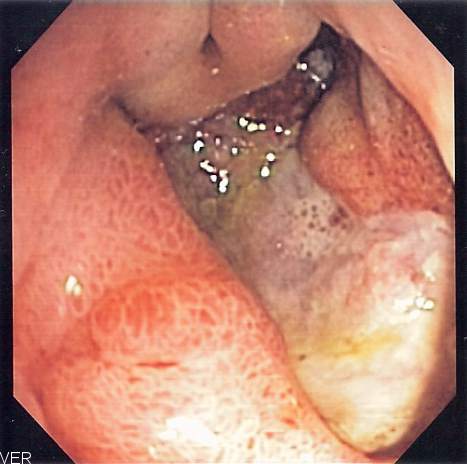
В
стадии обострения хроническая язва
желудка имеет закругленную или овальную
форму. Край, обращенный к кардии, выступает
над дном язвы, как бы подрытый, а край,
обращенный к привратнику, чаще всего
более сглаженный, пологий. Периульцерозный
вал увеличивается за счет отека, в
результате чего визуально углубляется
кратер язвы, Дно дефекта покрыто фибрином
желто- серого цвета. Слизистая оболочка
вокруг язвы гиперемирована, отечна или
может быть не изменена.
Эндоскопическая
картина заживающей язвы характеризуется
уменьшением гиперемии окружающей
слизистой оболочки и периферического
воспаления. Воспалительный вал вокруг
язвы сглаживается, уменьшается, сама
язва становится менее глубокой, дно
язвы очищается и покрывается грануляциями.
При повторной гастроскопии на месте
бывшей язвы выявляют более гиперемированный
участок слизистой оболочки — стадия
«красного рубца». Впоследствии, образуется
втяжение стенки и формируется различной
формы соединительнотканный рубец —
стадия «белого рубца».
Гистологическое
изучение биопсиийного материала, взятого
из краев язвенного дефекта, является
обязательным.
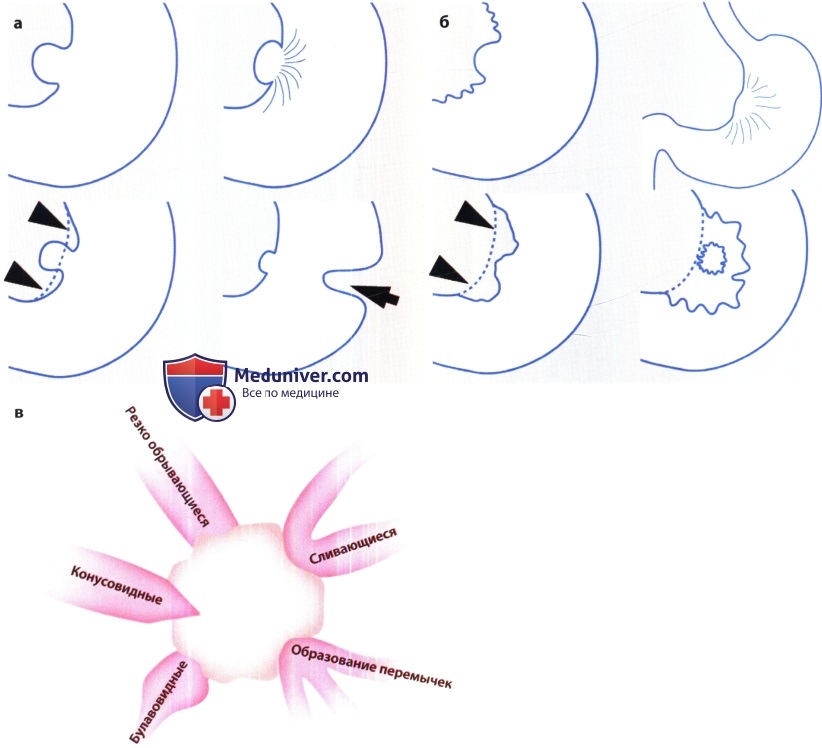
Дифференциальная
диагностика хронических язв и
злокачественногоизъязвления.
Доброкачественная | Злокачественное |
Форма | Форма-неправильная |
Края | Неровность, |
Отсутствие окружающей | Полиповидные |
Одинаковая | Ярко-красный |
Дно | Дно |
Дно | Дно |
Кровоточивость | Кровоточивость |
Конвергенция | Диффузная стенки |
Деформация | Деформация |
«Фрагментация» | «Фрагментация» |
Новообразования
желудка.
Подслизистые
опухоли желудка
составляют 1/3 всех опухолей органа.
Растут под- слизистые опухоли из не
эпителиальной (нервной, мышечной,
жировой, соединительной) ткани, нередко
бывают смешанными и могут быть
доброкачественными и злокачественными.
Макроскопическая диагностика вида
подслизистой опухоли затруднена. Частота
установления правильного диагноза на
основании визуальных данных составляет
48-55 %.
Эндоскопическая
картина подслизистых опухолей определяется
характером их роста, расположением в
стенке органа, размером,
наличием
осложнений, количеством введенного
воздуха и степенью растяжения стенок
желудка. Рост опухолей может быть экзо-,
эндофитным и интрамуральным.
На
основании только визуальных данных
невозможно определить ни морфологическую
структуру, ни характер опухоли. Биопсия
малоинформативна, так как невозможно
взять материал из глубоко расположенных
тканей. В этом случае рекомендуют
производить биопсию из одного и того
же участка, постепенно углубляясь в
ткани. Однако это чревато развитием
кровотечения.
Полипы
желудка.
Полипом принято называть какое либо
образование не только эпителиального,
но и соединительнотканного происхождения,
которое выстоит в просвет органа. Полипы
выявляются у 2-3% больных при скриннинговых
осмотрах.
На
основании результатов морфологических
исследований удаленных новообразований
выделяет следующие виды полипов желудка:
— гиперпластические
(очаговая гиперплазия);
— аденоматозные;
— аденома;
— пограничное
поражение выпирающего типа (пролиферация
железистого эпителия с эпителиальной
атипией);
— ранний
рак (тип I и II а).
Считается,
что гиперпластические и аденоматозные
полипы не подвергаются злокачественной
трансформации. Третий и четвертый типы
полипов являются пограничными видами
при переходе к пятому, являющемуся
ранними формами рака типа Iи IIа.
При
эндоскопии оценивают эндоскопические
признаки полипов и характер изменений
слизистой оболочки желудка, являющихся
фоном, на котором развивается полип.
Эндоскопическое описание включает:
количество новообразований, их
локализацию, форму, размеры, наличие
ножки, поверхность, цвет, консистенцию,
отношение к окружающим тканям,
воспалительные изменения.
На
основе оценки этих признаков считается,
что критерием доброкачественности
полипов является их размер: менее 15 мм
для плоских полипов, 10 мм — для полипов
на короткой ножке и 20 мм — на длинной
ножке. Однако диагностическая ценность
этих показателей относительна. Визуальные
признаки не могут служить критериями
доброкачественности новообразования.
Окончательный диагноз может быть
поставлен только после гистологического
исследования всего удаленного
новообразования вместе с его основанием.
Рак
желудка.
Классификация рака желудка по
эндоскопическим признакам (OMED):
тип — ранний рак;
I. тип
— полиповидный;
II тип
— язвоподобный (злокачественное
изъязвление);
III тип
— грибоподобный с изъязвлением;
IV тип
— диффузный инфильтративный рак;
V тип
— распространенный (неклассифицируемый)
рак.
Ранний
рак желудка. Наиболее значимой проблемой
эндоскопического исследования является
выявление раннего рака желудка. Визуальная
диагностика ранних форм рака желудка
и дифференциальная диагностика их с
доброкачественными полипами и язвами
очень трудна в связи с отсутствием
типичных эндоскопических признаков.
Решению
вопроса качественной диагностики
способствует внедрение в клиническую
практику дополнительных методов
исследования — биопсии, хромогастроскопии,
спектроскопии и др.
Полиповидный
рак (3-18%) — экзофитно растущая опухоль
с четкими границами. Широкое основание,
форма округлая или неправильная.
Поверхность опухоли может быть гладкой,
бугристой или узловатой, с изъязвлениями
разнообразной формы и размера, покрытыми
грязно-серым некротическим налетом.
Ткань опухоли серовато-желтой или
багрово-красной окраски, размеры от 3
до 8 см. Чаще опухоли одиночные, реже —
множественные и отделены друг от друга
участками непораженной слизистой
оболочки. Основание опухоли четко
контурируется и отграничено от окружающих
тканей.
Язвоподобный
рак — злокачественное изъязвление
(10-45%) — имеет вид большой глубокой язвы
диаметром 2-4 см, отграниченной от
окружающей слизистой оболочки. Края
неровные, подрытые и имеют вид утолщенного
вала, возвышающегося над поверхностью
слизистой оболочки на разном уровне,
поверхность его неровная, бугристая,
узловатая. В некоторых участках дно как
бы наплывает на край и дефект приобретает
форму «блюдца». Дно неровное, покрыто
налетом грязно-серого или темно-коричневого
цвета. Нередко на дне язвы можно видеть
сгустки крови и тромби-рованные сосуды.
Отмечается повышенная контактная
кровоточивость краев язвы, окружающая
слизистая оболочка атрофична.
Грибоподобный
рак с изъязвлением (45-60 %), по сути, является
следующей стадией развития язвоподобного
рака (неинфильтративной язвы). Этот тип
опухоли представлен в виде язвы,
расположенной на фоне раковой инфильтрации
слизистой оболочки. Инфильтративная
язва имеет не резко выраженные края,
которые в нескольких местах отсутствуют.
Бугристое дно непосредственно переходит
в окружающую слизистую оболочку. Рельеф
ее «застывший»
вследствие
раковой инфильтрации. Складки ригидные,
широкие, невысокие, не расправляются
воздухом, перистальтические волны не
прослеживаются. «Контрастность» между
краями язвы и окружающей слизистой
оболочкой отсутствует. Грибоподобный
рак с изъязвлением приводит к грубой
деформации органа.
Диффузный
инфильтративный рак (10-30%) при подслизистом
росте диагностировать довольно трудно.
Диагностика основывается на косвенных
признаках: ригидности стенки органа в
месте поражения, сглаженности рельефа
и бледной окраске слизистой оболочки.
По
мере вовлечения в процесс слизистой
оболочки развивается типичная
эндоскопическая картина «злокачественного»
рельефа: пораженный участок несколько
выбухает, складки неподвижные, «застывшие»,
плохо расправляются воздухом, отмечается
уменьшение эластичности стенки органа
и сужение его полости (вид «кожаной
бутыли»), снижена или отсутствует
перистальтика, «безжизненная» слизистая
оболочка, в окраске которой преобладают
серые тона.
Может
наблюдаться достаточно патогномоничный
симптом — дистальный край инфильтрации
резко возвышается над непораженной
слизистой оболочкой — «эффект шельфа».
Могут наблюдаться внутрислизистые
кровоизлияния, эрозии и даже язвы, что
связывают с присоединением инфекции и
развитием воспалительной инфильтрации.
В этих случаях инфильтративный рак
визуально трудно дифференцировать от
поверхностного гастрита или хронической
язвы. Возникающие острые изъязвления
при стихании воспалительных явлений
могут заживать. Об этом следует всегда
помнить и проводить биопсию всех острых
изъязвлений.
Соседние файлы в папке хирургия 5 курс
- #
- #
- #
- #
- #
- #
- #
Источник