Гастроэнтеролог о лечении панкреатита
Хронический панкреатит — это заболевание поджелудочной железы, при котором наблюдается воспаление, и происходят необратимые изменения в структуре этого органа, вызывающие нарушение его функции и болевой синдром.
Видеоинтервью с гастроэнтерологом: причины, симптомы, лечение панкреатита
Причины развития хронического панкреатита
Острый и хронический панкреатит может вызываться следующими факторами и заболеваниями:
- алкоголизм
- курение
- генетическая предрасположенность
- избыток кальция в крови
- переедание и злоупотребление жирной пищей
- недостаточное потребление белка
- прием некоторых лекарственных препаратов
- хроническая почечная недостаточность
- нарушения функции сфинктера Одди
- блокировка протока кистой или опухолью
- рубцы на панкреатических протоках после травм
- болезни желчного пузыря и желчных протоков
- патологии 12-перстной кишки
- аутоиммунные нарушения
- гельминты
- атеросклероз сосудов
- врожденные патологии поджелудочной железы.
В некоторых случаях причину развития панкреатита установить не удается. Такой панкреатит называется идиопатическим.
Степени тяжести хронического панкреатита
Хронический панкреатит может быть:
- легкой степени (с редкими и непродолжительными обострениями и умеренными болями)
- средней степени (обостряется 3-4 раза в год, сопровождается длительными болями)
- тяжелым (обострения частые с длительными болями).
Легкий панкреатит не требует продолжительной терапии.
Обострение тяжелого панкреатита представляет опасность для жизни больного, поэтому при данном состоянии ему показана госпитализация.
Любой хронический панкреатит независимо от степени тяжести требует лечения под врачебным контролем.
Симптомы панкреатита
Длительное течение данного заболевания может вызвать опасные для жизни состояния, поэтому следует незамедлительно проконсультироваться с гастроэнтерологом, если у вас появились похожие на панкреатит признаки. Симптомы могут наблюдаться следующие:
- боли в животе, отдающие в спину, которые усугубляются после еды и затихают в сидячем положении или при наклоне вперед
- тошнота и рвота
- поносы
- жирный стул (стеаторея)
- увеличение объема стула
- метеоризм
- похудение
- хроническая усталость
- раздражительность
- нарушения сна
- появление красных пятен на коже в области грудной клетки, живота и спины.
Диагностика панкреатита
В нашей клинике для диагностики панкреатита применяются следующие методики:
- анализы крови
- копрограмма
- эластаза кала
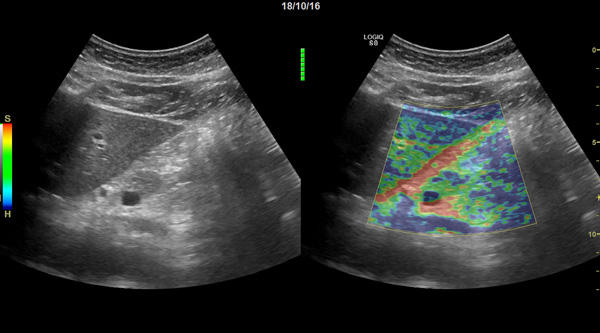
- УЗИ органов брюшной полости
- эластография поджелудочной железы
- ФГДС.
Для того чтобы назначить адекватное лечение панкреатита, врач выявляет этиологию этого заболевания:
- Если пациент принимает лекарства, способствующие развитию панкреатита, по возможности принимается решение об их замене.
- При наличии панкреатита в семейном анамнезе пациент направляется на генетическое обследование.
- При подозрении на непроходимость протоков поджелудочной железы и нарушения функции сфинктера Одди врач назначит пациенту МРХПГ или РХПГ.
- При подозрении на глистную инвазию пациент сдает анализ кала на гельминты.
- При наличии у больного патологий почек и паращитовидных желез оценивают почечную функцию или уровень содержания в крови паратгормона и кальция.
- Иногда требуется исключение аутоиммунной причины панкреатита с помощью проведения иммунологических анализов крови и МРХПГ и гистологического исследования биопсийного фрагмента поджелудочной железы.
- При первичном обследовании выявляются сопутствующие заболевания других органов ЖКТ, поскольку они могут быть причиной развития панкреатита.
Лечение панкреатита

Когда обнаружен панкреатит, лечение начинается с отказа от алкоголя и курения, подбора лечебного питания и лекарственных препаратов. Терапия при данном заболевании проводится следующими группами лекарственных средств:
- препараты для уменьшения выработки соляной кислоты в желудке
- ферменты
- спазмолитики
- обезболивающие препараты.
Лечение панкреатита медикаментами назначается гастроэнтерологом и проводится строго под его контролем.
В тех случаях, когда встает вопрос об оперативном вмешательстве, в гастро-гепатоцентре проводится консультация с хирургом-панкреатологом.
Прогноз при панкреатите
Соблюдая все предписания лечащего врача по профилактике обострений, можно добиться сокращения их частоты и длительности. В этом случае прогноз панкреатита благоприятный.
При нарушении больным режима питания, курении, употреблении алкоголя, а также отсутствии адекватного лечения патологические процессы в структурах поджелудочной железы прогрессируют, вызывая опасные осложнения.
Запущенный панкреатит, последствия которого лечат хирургическим путем, может привести к гибели пациента.
Профилактика и рекомендации
Профилактические меры направлены на устранение факторов, способных повлиять на развитие панкреатита:
- своевременное лечение патологий, которые могут спровоцировать возникновение панкреатита
- избегание токсических отравлений, вызывающих алкогольный панкреатит и воспаление поджелудочной железы вследствие поражения другими токсинами
- соблюдение правильного режима питания и здоровый образ жизни.
При панкреатите запрещена любая жареная и острая пища, а также газированные напитки. Можно употреблять отварное нежирное мясо и рыбу. Разрешены обезжиренные молочные продукты. Из жидкостей рекомендуется отдавать предпочтение компотам, натуральным сокам и чаю.
Кто лечит хронический панкреатит
Истории лечения хронического панкреатита
Аутоиммунный панкреатит
Пациент Б., 56 лет, обратился в гастро-гепатоцентр ЭКСПЕРТ с жалобами на периодически возникающую сильную опоясывающую боль без видимых причин, с тошнотой и поносом. Пациент обследовался ранее, и на УЗИ были выявлены диффузные изменения ткани поджелудочной железы — ставили диагноз «хронический панкреатит». Пациент при этом вел здоровый образ жизни, не употреблял алкоголь и жирную пищу.
Подробнее
Сочетание панкреатита и ЖКБ
Пациентка Х., 52 года, обратилась в центр ЭКСПЕРТ с жалобами на опоясывающие боли после употребления жирной пищи и небольшого количества алкоголя, тошноту, послабление стула.
Из анамнеза известно, что дискомфорт в области над пупком с послаблением стула наблюдался в течение нескольких лет при пищевых погрешностях, но после соблюдения строгой диеты проходили бесследно. По этому поводу женщина не обследовалась. Указанные симптомы возникли впервые.
Подробнее
Записаться к гастроэнтерологу
Наш администратор перезвонит в течение 15 минут и подберет удобное время для приема
Источник
Хронический панкреатит представляет собой воспалительное заболевание поджелудочной железы, которое проявляется болями в верхней половине живота, эпизодами острого панкреатита, фиброзом поджелудочной железы, на фоне которого формируются экзокринная и эндокринная панкреатическая недостаточность.
В 2017 году разработаны «Рекомендации Объединенной европейской гастроэнтерологической ассоциации по диагностике и лечению хронического панкреатита». Согласно этих рекомендаций хронический панкреатит (ХП) заболевание поджелудочной железы, при котором рецидивирующие воспаления приводят к замене паренхимы поджелудочной железы соединительной тканью. Основными клиническими проявлениями ХП являются: боль в верхней половине живота, неоформленный или жидкий стул, а на поздних стадиях развиваются осложнения – сахарный диабет и рак.
Более современная формулировка хронического панкреатита – хронический воспалительно-дегенеративный и склеротический процесс, прогрессирующий, с возможной кистозно-фиброзной перестройкой экзо-и эндокринного аппарата поджелудочной железы с последующим развитием атрофии ткани поджелудочной железы и ее островков, формированием внешне- и внутрисекреторной недостаточности с клиническими проявлениями.
Старая формулировка хронического панкреатита — хроническое воспалительное заболевание поджелудочной железы длительностью более 6 месяцев, с повторными обострениями, прогрессирующей деструкцией ткани органа, с последующим диффузным или сегментарным фиброзом поджелудочной железы и развитием нарушений ее функции. Хронический панкреатит является одним из коварных заболеваний, что касается диагностики заболевания, эффективности лечения, исходов болезни. Если вопросами острого панкреатита занимаются хирурги, то хроническими панкреатитами – гастроэнтерологи.

Рис. Строение поджелудочной железы
Появились новые сведения мировой литературы, касающиеся этиопатогенеза заболевания, диагностики, лечения хронического панкреатита.
Этиологические факторы хронического панкреатита (ХП):
— частое употребление или злоупотребление алкоголем
— частое употребление или злоупотребление жирной пищей
— курение
— дефицит белка в пище
— ишемический фактор (при повреждении сосудов ПЖ)
— камни желчного пузыря и рецидивирующие камни холедохоциститы
— холециститы
— прием некоторых лекарств (аспирин, гипотиазид, сульфаниламиды, тетрациклин )
— хронические гастриты (при гипо-и ахлоргидрии)
— хронические дуодениты (атрофические)
— язва пилорического отдела желудка
— язва двенадцатиперстной кишки
— изменения в Фатеровом соске (дисфункции сфинктера Одди, папиллиты, опухоли)
— хронические гепатиты
— циррозы печени
— аллергический синдром: пищевой, медикаментозный в виде крапивницы, экземы, отека Квинке
— колиты
— уплотнение ткани ПЖ у лиц с возрастом
— генетически обусловленный ХП
— частые травмы поджелудочной железы
Диагностика хронического панкреатита:
Основные клинические проявления:
— боли (в верхней половине живота, в левом подреберье, в подложечной области, связанные с приемом пищи, с возможной опоясывающей болью или иррадиацией боли в левую руку, под левую лопатку, в спину) различные по выраженности и длительности
— упорная тошнота
— рвота, не приносящая облегчение
— упорные отрыжки
— вздутие живота
— жидкий и обильный стул (возможен)
— эпизоды гипогликемии: слабость, холодный пот (возможно)
— слабость, понижение АД крови, субфебрильная температура тела, учащенный пульс
Основные клинические симптомы и синдромы хронического панкреатита:
— болевой синдром (чаще в левом подреберье, возможен – в подложечной области и в правом подреберье; возникает и усиливается после еды; провоцируются жареной , жирной, обильной, острой и копченой пищей, какао, кофе, алкоголем, шоколадом, газированными напитками, свежими овощами и фруктами; боли могут иррадиировать, быть опоясывающими с различной интенсивностью)
— диспепсический синдром (тошнота, рвота, отрыжка, вздутие живота и т.д.)
— синдром Мальдигестии (кашицеобразный стул 2-3 раза в сутки, обильный, зловонный, жирный)
— синдром воспалительной и ферментной интоксикации (слабость, лихорадка, тахикардия (снижение артериального давления крови)
— эндокринные нарушения (развитие сахарного диабета, эндокринная недостаточность со снижением сахара крови: слабость, холодный пот, чувство дрожи в конечностях)
— аллергический синдром (в виде проявлений пищевой, медикаментозной аллергии по типу крапивницы, отека Квинке, экземы)
— синдром сдавления соседних с поджелудочной железой органов (при увеличении головки поджелудочной железы, сдавления холдоха и развития механической желтухи, а при сдавлении двенадцатиперстной кишки – механическая кишечная непроходимость
— токсический гепатит, печеночная недостаточность, гепаторенальный синдром
Данные объективного исследования:
— общее состояние удовлетворительное, средней степени тяжести, тяжелое
— кожа лица бледноватая
— язык обложен беловато-серым налетом
— болезненность в проекции поджелудочной железы
Инструментальная диагностика:
— УЗИ, КРТ, МРТ органов брюшной полости
— КРТ органов брюшной полости
— МРТ органов брюшной полости
— ЭРХПГ
— ЭФГДС (эндоскопия)
Лабораторная диагностика:
— определение фекальной панкреатической эластазы-1
— общий анализ крови
— диастаза мочи
— амилаза крови
Лечение больных с обострением хронического панкреатита:
Режим лечения (после осмотра гастроэнтерологом): амбулаторный, домашний, в условиях дневного стационара, в гастроэнтерологическом отделении стационара
Диета:
— исключить алкоголь, курение
— голод 2-3 дня ( при выраженном обострении)
— диета 5П по Певзнеру (отварная и паровая пища в теплом виде, принимается в небольшом количестве 4-5 раз в день)
(при необходимости), антациды (маалокс и др.), минеральная вода
(«Боржоми, Поляна квасовая») через каждые 2 часа
Медикаментозная терапия (направлена на создание функционального покоя поджелудочной железе с купированием болевого синдрома, улучшением самочувствия, предупреждение осложнений):
— миотропные спазмолитики
— прокинетики (при дуоденостазе)
— ненаркотические анальгетики
— ферментные препараты
— дезинтоксикационная терапия
— ингибиторы (блокаторы) протонной помпы
— антибиотики (при показаниях)
— антидепрессанты (при показаниях)

Возможные осложнения хронического панкреатита (ПЖ):
— желудочно-кишечные кровотечения (из язвы, эрозии, опухоли)
— кисты, псевдокисты
— прорыв псевдокист или абсцессов в кишечник
— механическая желтуха
— абсцесс ПЖ, холангит, парапанкреатит
— панкреатический асцит
— дуоденальный стеноз
— стеаторея
— анемия
— остеопороз
Следует отметить, что у лиц, страдающих хроническим панкреатитом более 15-20 лет, увеличивается риск формирования рака поджелудочной железы в 5 раз.
С учетом множества причин развития и прогрессирования хронического панкреатита, коварством течения, осложнениями и исходом хронического панкреатита, определенных трудностей в диагностике и возможности использования современных методов диагностики и эффективной терапии, рекомендуется своевременно обращаться к гастроэнтерологу:
— при не ясном ухудшении самочувствия после злоупотребления жирной пищей, алкоголем
— при подозрении на обострение хронического панкреатита
— когда в анамнезе был острый или хронический панкреатит, чтобы уточнить диагноз, стадию заболевания, прогноз, скорректировать адекватную медикаментозную терапию
Современные методы диагностики заболеваний органов пищеварения за рубежом приводятся в обзоре д.м.н. гастроэнтеролога Васильева В.А. (2013., Одесса).
Источник
Панкреатит – воспаление, сопряженное с разрушением тканей поджелудочной железы, вызванным задержкой в ней пищеварительных ферментов. Железа называется поджелудочной, поскольку локализуется под желудком у лежащего на спине человека. Заболевание протекает в двух формах – острой и хронической. Между двумя видами существует большая разница, они различаются по терапии, которую применяют врачи, механизму возникновения и прогнозам на выздоровление.
Данный орган выделяет ферменты, необходимые для процесса пищеварения, которые поступают в тонкую кишку и работают в ней – амилазу, липазу, трипсин, инсулин. Ферменты выполняют разные задачи, среди них способствование обработке пищи, расщеплению, метаболизму, всасыванию питательных веществ через стенки. Сок поджелудочной дополнительно нейтрализует в кишечнике кислоту, при помощи которой пища разлагается в желудке. Когда функции железы нарушены, кислота начинает негативно влиять на тонкий кишечник.
Суть панкреатита заключается в нарушении выделения и притока в кишку пищеварительных ферментов. Они могут задерживаться или поступать туда раньше времени и начинать переваривать ткани кишки. Когда ферменты задерживаются, они также негативно влияют на ткани, но в этом случае уже самой железы. При хроническом панкреатите, когда это воздействие продолжается длительное время, страдают и кровеносные сосуды, и близлежащие ткани и даже органы, расположенные рядом.
Причины возникновения панкреатита
Как правило панкреатиты возникают у взрослых людей, поскольку именно они употребляют спиртное, не сбалансировано питаются и имеют какие-либо сопутствующие заболевания. Спусковые факторы для начала воспаления у мужчин и женщин отличаются:
- У мужчин проблемы с железой провоцируются неправильным питанием (жирная пища и замороженная готовая еда, фастфуд) + алкогольными напитками, а также желчнокаменной болезнью.
- У женщин болезнь провоцируется голоданием, несбалансированным питанием ввиду соблюдения диет, желчнокаменной болезнью, гормональными дисбалансами из-за противозачаточных препаратов, беременности, климакса.
Реактивная форма у взрослых возникает на фоне проблем с ЖКТ, операций, травм. Например, спровоцировать реактивный панкреатит могут гастрит, желчнокаменная болезнь, кишечные инфекции, цирроз.
Поскольку дети как правило не увлекаются спиртным и жирной пищей, причинами возникновения у них симптоматики могут стать травмы, операции, наличие паротита в прошлом, муковисцидоз, пищевая аллергия.
Классификация
Панкреатиты бывают разнообразными по причинам появления, характеру поражения тканей, симптоматике и другим признакам. Две основные группы, на которые можно разделить все формы панкреатита по причинам развития – это первичный и вторичный, который мы упоминали выше как реактивный.
Первичная форма возникает при непосредственном воздействии на организм негативных факторов. Если подробно выделять признаки, которые могут привести к такому исходу, можно сформировать следующий список:
- злоупотребление алкоголем (40-70% всех случаев в зависимости от региона) и никотином;
- повреждения из-за травм – операции, неудачно проведенные диагностические процедуры;
- длительный прием, влияющих на поджелудочную, антибиотиков (как правило, возникает при неконтролируемом самолечении);
- отравление едой или химическими веществами;
- потребление продуктов, отравленных химикатами, содержащих массу синтетических добавок;
- генетика;
- потребление в больших количествах пищи с содержанием жиров и масел, специй в рационе, многочасовые перерывы между трапезами.
Под причинами вторичного панкреатита подразумеваются болезни – желчнокаменная, гепатит с вирусной природой, дизентерия, тонзиллит, диабет, болезнь Крона, глисты. Обнаружить причины иногда сложно (это не полный спектр «спусковых заболеваний»), но успешное лечение панкреатита реактивного типа без устранения первопричины невозможно.
По форме выделяют острый и хронический панкреатиты. У них разные симптомы и подходы к терапии. Вероятность вылечить острые панкреатиты значительно выше, чем хронические.
Острым панкреатитом называют воспаление, которое развивается стремительно, быстро вызывает структурные изменения органа, которые без должной помощи могут стать необратимыми. Вызывается оно ферментным соком, который не находит выхода и начинает отравлять собственные ткани железы. Болезнь возникает у людей в возрасте 30-55 лет, но иногда обнаруживается и у детей. Детская симптоматика не такая острая, диагностика/лечение происходят другими способами, нежели у взрослых.
При хроническом панкреатите чередуются обострения и периоды покоя (ремиссии). С каждым разом проблематика все более ухудшается, полезные клетки органа заменяются на соединительные. Эта форма панкреатита наблюдается у лиц разных возрастов и главным образом связана с неправильным питанием и употреблением фастфуда и спиртного.
Хронический панкреатит проходит в 2 стадии. На первой проявляется слабая симптоматика, и человек может провести на ней с незначительными обострениями несколько лет. На второй стадии ситуация усугубляется, и симптоматика беспокоит пациента практическим постоянно.
Симптоматика разных форм заболевания
Острый панкреатит доставляет существенно больше проблем, отличается серьезной болью и по проявлениям может быть похож на аппендицит или холецистит. Симптомы при хроническом типе слабее и усиливаются во время обострений.
Острая стадия связана с неправильной работой ферментов – вместо того, чтобы по протокам поступать к комку пищи и заниматься его расщеплением, они задерживаются в продуцирующей их железе и разрушают ее саму. Разные ферменты оказывают разные воздействия. Липаза вызывает жировую дистрофию, трипсин провоцирует отеки и отмирание клеток. Первая стадия характеризуется локализацией поражений только в пределах железы, на второй стадии поражаются и прочие органы. Болезнь распространяется, в запущенном виде могут проявиться гнойные воспаления.
При остром панкреатите наблюдается целый букет симптомов:

- боль, локализующаяся вокруг пояса, отдающая в подреберья с обоих сторон/с одной стороны, приступы не устраняются обезболивающими и продолжаются несколько часов или даже дней;
- отсутствие желания поесть, рвотные позывы, при рассматривании вышедшего содержимого видны вкрапления желчи;
- температура повышается на отметку более 38 градусов, пульс учащается, давление падает, учащается дыхание;
- наблюдаются стандартные проявления расстройств ЖКТ и присутствие в стуле различимых остатков пищи;
- язык покрывается налетом беловатого или желтоватого цвета;
- снижается вес, повышается потливость.
Обострение хронической формы проявляется болью, которая отдает в спину, под лопатку, в область грудной клетки. Провоцируют острые состояния и приступы приема алкоголя, пища с большим содержанием жира и специй. Также обострение характеризуется несколькими симптомами:
- нарушениями функций ЖКТ с вытекающими из этого классическими последствиями;
- ухудшением внешности и состояния, вызванное постоянным недостатком питательных веществ – ломкие ногти, сухая кожа, анемия, вялость и утомляемость;
- проблемы со стулом от запоров до диареи, повышенное газообразование.
Ярко выраженные симптомы острой фазы сменяются ремиссией, однако не посещать врача и всякий раз надеяться, что все пройдет само – не самый удачный выход для пациента с хронической формой. Очередное обострение может вылиться в некроз тканей, что обернется серьезными, иногда необратимыми последствиями, которые потребуют вызова скорой помощи.
Возможные осложнения
Проблема заболеваний ЖКТ заключается в системном воздействии на весь организм, поскольку именно от слаженной работы этой системы зависит, достаточно ли все клетки тела будут получать полезных веществ. Осложнения возникают при обеих формах, и имеют разные проявления.
Хронический панкреатит может привести к следующим последствиям:
- сахарному диабету из-за снижения выработки инсулина;
- отравлению организма токсинами;
- абсцессам;
- появлению кист;
- механической желтухе;
- проблемам с легкими;
- холециститу;
- летальному исходу.
Обострения могут вызвать образование инфекционных процессов. Поскольку рядом с железой пролегает крупная аорта, через кровь инфекция быстро разносится по другим органам. Некротические ткани разлагаются, и продукты их распада отравляют организм. Если не оказать пациенту своевременную медицинскую помощь, могут развиться кровотечения и абсцессы.
Острые формы панкреатита проявляются ранними и поздними последствиями, которые могут осложнить лечение. Ранние осложнения – это гиповолемический шок, почечная или печеночная недостаточность, перитонит, дыхательная недостаточность. Поздние осложнения связаны с инфекциями, которые приводят к развитию гнойных воспалений, абсцессов, сепсисов, внутренних кровотечений.
Диагностика
Панкреатит требует незамедлительного лечения, поэтому при появлении проблем с пищеварением, даже если они выражаются только в отрыжке и вздутии, необходимо оперативно обращаться к гастроэнтерологу.
Диагностика начинается с внешнего осмотра эпителия, языка, прощупывания живота. После осмотра специалист определяет круг аппаратных, инструментальных и лабораторных исследований, которые позволят поставить точный диагноз и оценить степень поражения железы и тканей/органов вокруг нее.
Основными лабораторными исследованиями являются биохимический и общий анализ крови + анализ кала и мочи. В крови и моче выявляются ферменты железы – наличие тех или иных ферментов указывает на продолжительность течения. На первом этапе, если пациент обратился в течение нескольких часов после начала приступа, обнаруживается амилаза. На 2-3 день повышается уровень липазы (значит, обострение затянулось). Если ткани органа уже начали поражаться, значит в крови появился трипсин. Помимо этого, в крови находят повышенное количество сахара и билирубина. При исследовании кала будут отмечены остатки непереваренной пищи.
Инструментальная диагностика дает больше информации, можно оценить размеры органа, структуру тканей, наличие некроза, факт поражения располагающихся вокруг железы органов. В зависимости от того, какая симптоматика наблюдается, врач подбирает наиболее информативное в данной ситуации исследование:
- УЗИ;
- рентген;
- ЭГДС;
- ЭРХПГ;
- МРТ, КТ;
- лапараскопию.
Если врач уверен в том, что начались некротические изменения тканей, для оценки характера некроза, наличия тех или иных бактерий, проверки чувствительности выявленных бактерий к разного рода медикаментам проводится чрезкожная пункция. Забранный биопсийный материал изучается в собственной лаборатории НИАРМЕДИК.
Лечение
Лечение зависит от формы заболевания, тяжести, наличия дополнительных патологий, возраста, состояния пациента. Лечением острого панкреатита занимаются в условиях стационара – важно контролировать диету, состояние пациента и иметь возможность в случае ухудшения состояния экстренно совершить хирургические вмешательство (установка дренажа, удаление ткани, подвергнутой некротическим изменениям).
В качестве первой помощи применяется запрет на питье и питание до приезда врача, постельный режим (можно на боку или поджав колени, если это облегчает симптомы), холодный компресс, затормаживающий воспаление. Устранение обострения невозможно без применения лекарственных препаратов из разных медикаментозных групп (подбираются врачом после обследования):
- спазмолитики, обезболивающие, холинолитики;
- блокаторы выработки ферментов, которые провоцируют развитие некротических процессов;
- цитостатики для снятия воспаления;
- антибиотики, когда присоединяется бактериологическая инфекция;
- препараты для интоксикации организма + электролитные растворы.
Лечение хронической формы производится на любом этапе (ремиссия/обострение). При ремиссии человеку назначают прием ферментов, которых не хватает для нормального переваривания. Дополнительно назначаются препараты, которые усиливают моторику кишечника, восстанавливают pH, витаминный баланс (витамины групп А, B, С, Д, К, Е). По показаниям назначается прием кокарбоксилазы, липоевой кислоты.
Лечение дополняется соответствующей диетой, при обострении хронической формы иногда прописывают двухдневное голодание. Разрабатывается специальная диета и список запрещенных продуктов. При наличии хронической формы этого списка нужно будет придерживаться пожизненно во избежание рецидивов.
Записаться на исследование в НИАРМЕДИК
Специалисты клиники занимаются лечением острой формы (в стационаре) и хронической в период обострения или ремиссии (амбулаторно). Наличие оборудованных диагностических кабинетов, собственной лаборатории, лучших московских специалистов со стажировками за границей позволяет нам добиваться впечатляющих результатов в лечении острых и хронических форм.
Проходить лечение вы можете в любой клинике города – каждая имеет достаточное оснащение и подходящий штат специалистов. Для записи на исследование заполните форму на сайте или позвоните нам.
Источник
