Фрукты при панкреатите диабете
 Для скорейшего выздоровления, восстановления функций органов пищеварения при панкреатите пациенту нужно соблюдать специально подобранную лечебную диету. Она составляется врачом с соблюдением принципов механического, температурного, химического щажения слизистых оболочек ЖКТ. Продукты должны быть безопасными для состояния органов пищеварения и насыщать организм человека всеми нужными ему витаминами, минералами. Любимые взрослыми и детьми фрукты при панкреатите прекрасно решают эти задачи при соблюдении правил их употребления, рекомендаций лечащего доктора.
Для скорейшего выздоровления, восстановления функций органов пищеварения при панкреатите пациенту нужно соблюдать специально подобранную лечебную диету. Она составляется врачом с соблюдением принципов механического, температурного, химического щажения слизистых оболочек ЖКТ. Продукты должны быть безопасными для состояния органов пищеварения и насыщать организм человека всеми нужными ему витаминами, минералами. Любимые взрослыми и детьми фрукты при панкреатите прекрасно решают эти задачи при соблюдении правил их употребления, рекомендаций лечащего доктора.
Рекомендации по выбору фруктов и ягод при воспалении поджелудочной железы
Заболевание сопровождается развитием тяжелой симптоматики из-за хронического повреждения поджелудочной железы, угнетения ее основных функций: экзокринной (секреция пищеварительных ферментов) и эндокринной – образование гормонов инсулина и глюкагона, участвующих в углеводном обмене.

Для того чтобы не усугубить состояние пациента и не спровоцировать развитие тяжелых осложнений патологии (панкреонекроз, сахарный диабет), ягоды и фрукты разрешается вводить в лечебный рацион только с разрешения диетолога или гастроэнтеролога. Больному стоит быть готовым к тому, что употребление большинства плодов при патологии ЖКТ придется ограничить, а некоторые из них – полностью исключить из рациона.
Какие фрукты и ягоды разрешено есть при панкреатите?
Данные продукты – это кладезь полезных соединений, необходимых для нормальной жизнедеятельности, ускорения восстановления поврежденных воспалительным процессом тканей железы, поэтому их обязательно включают в лечебное меню. Продукты, разрешенные при панкреатите, не должны иметь много агрессивных кислот, грубых волокон в составе.
Список разрешенных продуктов при воспалительных заболеваниях поджелудочной железы:
- сладкие яблоки,
- бананы,
- груши,
- клубника, земляника,
- малина,
- персики, абрикосы,
- авокадо,
- арбуз, дыня,
- киви,
- хурма,
- шиповник,
- черника, голубика.
Какие фрукты нельзя есть при панкреатите?
Воспаление железы характеризуется выраженной отечностью, повреждением ее тканей и выводных протоков. Фрукты, ягоды с высоким содержанием кислот в составе провоцируют усиление выработки желчи печенью, соляной кислоты в желудке, панкреатического сока, поэтому продукты с кислым вкусом при панкреатите запрещены.

Список запрещенных продуктов при воспалении (остром и хроническом) поджелудочной железы:
- кислые зимние яблоки,
- гранаты,
- лимоны, помело, грейпфруты и большинство других цитрусовых,
- айва,
- черемуха,
- рябина.
Такие ягоды с фруктами, как вишня, черешня, смородина, клюква, калина, брусника, ананасы, мандарины, апельсины, относительно противопоказаны при заболеваниях пищеварительного тракта (панкреатите, холецистите, гиперацидном гастрите, желчнокаменной болезни). То есть в определенных ситуациях – на стадии ремиссии болезни – их допустимо употреблять в виде полезных, правильно приготовленных блюд.
Фрукты и острый панкреатит
В период приступа хронического или реактивного панкреатита первые 1–3 суток больному запрещено есть что-либо, он и сам ничего не хочет, так как у него сильно болит живот, его мучает тошнота, рвота, понос. Симптомы усиливаются из-за попадания в ЖКТ любой пищи. На этом этапе можно только пить чистую негазированную воду или слабо заваренный шиповниковый отвар. При стихании сильных болей в животе, рвоты, диареи доктор разрешает есть жидкие или пюреобразные блюда из продуктов, которые разрешены (некоторые овощи, крупы, кисломолочные продукты, фрукты).
Список полезных фруктов и ягод при остром процессе
В острую стадию панкреатита после консультации врача, сдачи необходимых анализов в рацион постепенно вводят следующие плоды:
- яблоки сладких сортов,
- бананы,
- шиповник,
- малина, клубника,
- смородина и некоторые другие.

Из этих продуктов в период усиления воспалительного процесса можно готовить кисели, компоты. Их можно подавать запеченными, добавлять к разнообразным блюдам перетертыми. Ягодные, фруктовые пюре добавляют в каши, творожные запеканки, пудинги, муссы. По возможности фрукты очищают от кожицы, семечек: они содержат много вредной для ЖКТ клетчатки. Грубые волокна растений усиливают перистальтику органов ЖКТ и абдоминальные боли, усугубляют проявления диспепсического синдрома, то есть, свежими эти продукты при обострении панкреатита кушать нельзя.
Фрукты на этапе ремиссии хронического панкреатита
После достижения этапа ремиссии заболевания рацион питания может стать более разнообразным. К меню добавляют большее количество свежих плодов. При стойкой, продолжительной ремиссии, хорошем состоянии пациента (отсутствии абдоминальных болей, симптомов диспепсии), нормализации данных клинических анализов, абдоминального УЗИ гастроэнтеролог разрешает есть некоторые плоды и ягоды термически обработанными: печеными, вареными, приготовленными на пару или даже свежими.
Список полезных фруктов, ягод на этапе ремиссии
При ремиссии панкреатита больному разрешаются многие фрукты и ягоды из следующего списка:
- груши,
- персики, абрикосы,
- арбуз,
- черника,
- виноград,
- вишня,
- дыня,
- хурма,
- смородина и другие.

Перед введением в рацион какого-либо нового продукта нужно проконсультироваться с гастроэнтерологом или диетологом для того, чтобы врач определил, нет ли у пациента противопоказаний к употреблению того или иного продукта. Если диагностирована серьезная сопутствующая патология: сахарный диабет, выраженное ожирение, то нельзя есть много фруктов и ягод с большим количеством глюкозы в составе. А также перед употреблением продуктов красного или оранжевого цвета необходимо убедиться, что пациент не страдает аллергией, которая усугубит состояние больной поджелудочной железы, а также функциональное состояние многих других органов и систем.
Основные правила употребления фруктов при панкреатите
Для быстрой регенерации тканей железы после перенесенного приступа панкреатита, а также для профилактики развития осложнений (обострения патологии, панкреонекроза, сахарного диабета), расширяя лечебное меню, необходимо придерживаться рекомендаций специалиста.
Правила введения в рацион фруктов или ягод:
Правильный выбор при покупке в магазине
Лучше всего кушать фрукты, собранные с плодовых деревьев в собственном саду, огороде в экологически чистой местности, так как такие продукты не содержат вредных химикатов (нитраты, пестициды и другие). Если такой возможности нет, любые фрукты, в том числе – экзотические, можно круглый год приобрести в магазине. Ягоды лучше покупать замороженными: так сохраняется большинство витаминов, микроэлементов, антиоксидантов, требующихся организму человека.

При выборе свежих фруктов следует помнить следующие моменты:
На прилавках магазинов можно найти разнообразные консервированные фрукты или ягоды: они вкусные, ароматные, но больному панкреатитом, особенно если это ребенок, их употреблять нельзя, так как в них содержится огромное количество сахара. А глюкоза, в свою очередь, повышает нагрузку на функциональность островков Лангерганса (эндокринный отдел железы). К тому же для долгого хранения и усиления вкуса в продукты промышленного производства добавляют консерванты, загустители, ароматизаторы и многие другие химические соединения, вредные для ЖКТ.
Предварительная подготовка фруктов
Перед употреблением сырыми, добавлением их в разные блюда или напитки плоды нужно правильно подготовить:
- очистить ягоды от мусора, загрязнений,
- тщательно промыть под проточной горячей водой,
- сухофрукты необходимо замочить в кипятке на несколько минут, чтобы сделать их более мягкими – так их легче переварить,
- кожуру следует удалять с большинства фруктов даже таких, как яблоки и груши, потому что кожица накапливает все вредные химикаты, а также в ней много грубых растительных волокон,
- а также нужно убрать по возможности все прожилки, семечки или косточки из фруктов, так как они не только не перевариваются в ЖКТ, но и оказывают дополнительную нагрузку на органы пищеварения.
Рецепты фруктовых соков
Эти напитки очень полезны для больного с панкреатитом, холециститом, гастритом и другими заболеваниями ЖКТ, так как они имеют в составе меньше растительных волокон, чем в свежих продуктах. Но также эти напитки в довольно большом количестве содержат органические кислоты, поэтому пить их разрешают разведенными водой и только при стойкой ремиссии болезни.

Приготовить сок (яблочный, грушевый и другие разрешенные) очень легко с помощью соковыжималки:
Рецепты ягодных морсов при панкреатите
Для приготовления ягодных морсов сначала рекомендуют использовать один сорт ягод. Впоследствии при удовлетворительном состоянии больного, готовят морсы из нескольких видов разрешенных плодов. Рецепт целебного, ароматного ягодного морса довольно простой:
Фрукты с ягодами незаменимы для получения необходимых человеку витаминов, микроэлементов, антиоксидантов, способствующих быстрому восстановлению тканей, омоложению организма, предупреждению рака и других онкопатологий любой локализации. Но при болезнях ЖКТ, особенно при панкреатите, их употребление должно быть ограничено во избежание серьезных осложнений заболевания. Почти все плоды добавляются в рацион лишь при ремиссии панкреатита. Приемлемыми способами их употребления считаются запекание, приготовление пюре, муссов, желе, компотов, киселей, морсов. Обязательна консультация специалиста (гастроэнтеролога или диетолога) перед введением любого нового фрукта в меню.
Название фрукта Углеводы (г) Белки (г) Жиры (г) Энергетическая ценность (Ккал) Абрикосы 10,5 0,9 0 46 Авокадо 1,83 2 14,6 160 Айва 9,6 0,6 0,5 48 Ананас 11,8 0,3 0,1 52 Апельсины 8,4 0,9 0 38 Арбуз 9,2 0,7 0 38 Банан 21 1,5 0,1 100 Брусника 8,2 0,7 0,5 46 Виноград 17,5 0,4 0 69 Вишня 10 0,9 0 45 Гранат 14,5 0,7 0,6 72 Грейпфрут 6,5 0,7 0,2 35 Груши 10,7 0,4 0 43 Дыня 9,6 0,6 0 39 Калина 7 0 0 26,3 Киви 14,5 1,1 0,5 60 Клубника 7,5 0,8 0,4 41 Клюква 4,8 0,5 0 28 Красная смородина 8 0,6 0 38 Крыжовник 9,9 0,8 0 42,8 Лимон 0,4 1 0,3 30 Малина 8,3 0,8 0,5 46 Манго 15,2 0,51 0,27 65 Мандарины 7,5 0,8 0,2 38 Облепиха 5,5 0,9 0 80 Оливки и маслины 0,54 1,03 15,32 145 Персики 9,5 0,9 0,1 45 Слива 9,9 0,8 0 42,8 Хурма 15,3 0,5 0,5 67 Черешня 10,6 1,1 0,4 52 Черная смородина 7,3 1 0,4 44 Черника 8,6 1,1 0 38,8 Яблоко 11,3 0,4 0,4 53 Ягоды Годжи 45,2 11,7 2,7 253
Тест: на определение риска сахарного диабета 2 типа

Источник
Лечебная диета при панкреатите и сахарном диабете имеет много общего, так как эти патологические процессы провоцируются одними и теми же факторами. У 30% пациентов с воспаленной поджелудочной железой со временем диагностируется развитие инсулиновой болезни, что значительно ухудшает и так ослабленное здоровье человека.
При таком сочетании болезней врачи настаивают не только на обстоятельной медикаментозной терапии, а и рекомендуют тщательно соблюдать правильное питание, что позволяет существенно уменьшить интенсивность протекания недугов.
Взаимосвязь двух заболеваний
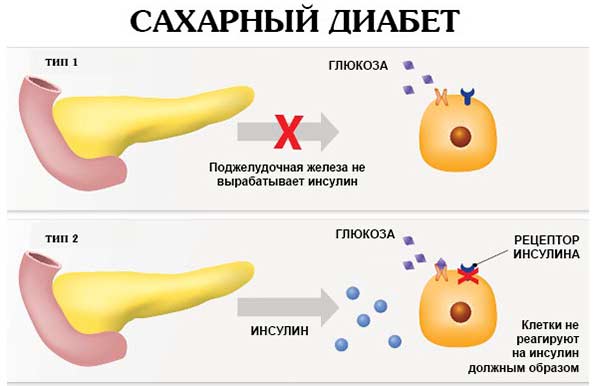
Поджелудочная железа в человеческом организме выполняет важную функцию – на ней лежит ответственность не только за корректное протекание обменных процессов всех видов, а и контроль над синтезом инсулина и глюкагона, принимающих активное участие в обмене углеводов. Однако в случае развития панкреатита очень часто происходит и повышение глюкозы в кровяной жидкости.
Воспаленная железа уже не способна в полной мере вырабатывать нужные гормоны, в итоге наблюдается их недостаток. Особенно опасен дефицит инсулина, который является проводником глюкозы, получаемой в результате расщепления углеводов.
Глюкозное вещество крайне важно для многих органов и систем организма, в которые оно поступает благодаря инсулину. В случае его понижения уровень сахара в крови начинает стремительно подниматься, что в медицине определяется, как гипергликемия, которая и способствует развитию сахарной патологии.
Как видим, две этих патологии тесно взаимосвязаны, подобное их сочетание специалисты называют панкреатогенным диабетом, при котором одновременно страдает эндокринная и экзокринная функциональность организма.
Цель и принципы диеты при панкреатическом диабете

Специальное питание при панкреатите и сахарном диабете позволяет предупредить резкое увеличение глюкозного показателя в крови и повышение массы тела пациента.
Его основная цель – предоставить поджелудочной железе максимальный покой, тем самым предупреждая избыточную нагрузку на нее. Для этого необходимо, чтобы потребляемая пища была щадящей (отварная, паровая или протертая), что помогает избежать чрезмерной активности поджелудочных ферментов.
Лечебный рацион питания при панкреатогенной патологии, помимо удерживания глюкозного показателя на корректном уровне, помогает:
- Восстановить нормальную кислотность в кишечнике.
- Вывести избыточное скопление ферментов пищеварения из больной железы.
- Убрать скопления токсических веществ из организма.
Грамотно подобранная диета при панкреатите и сахарном диабете способствует восстановлению нормальной работоспособности ПЖ. Для этого необходимо:
- Обязательно соблюдать условия сбалансированного питания, тщательно рассчитав суточную потребность белков, углеводов и жиров.
- Допустимый объем калорий для женщин составляет 2000, а для мужчин – 2500 в сутки. Точная цифра устанавливается в зависимости от массы тела человека, характера трудовой деятельность и соблюдения физических нагрузок.
- Питаться нужно часто, не меньше 4 раз в день.
- Категорически избегать продуктов из запрещенной категории.
- При приготовлении еды приоритет отдавать паровой обработке блюд либо традиционной варке. При стойкой ремиссии допустимо запекание и тушение.
Однако оптимальный вариант лечебного питания все же разрабатывается лечащим врачом, исходя из индивидуальных особенностей здоровья пациента. К примеру: для диабетиков с панкреатитом, занимающих активным спортом предпочтительнее углеводная диета, а вот беременным и кормящим мамам пользу принесут жиры.
Совмещение двух диет

При диабетическом панкреатите специалисты рекомендуют сочетать два диетстола №5 и №9.
Диета №5 назначается при панкреатическом недуге, стол №9 при диабете первого и второго типа. При панкреатите в сочетании с диабетом перед лечащим врачом стоит задача правильно составить рацион питания с учетом индивидуального протекания обоих патологических процессов.
В ниже расположенной таблице приведены ключевые нюансы диет:
Диета №9 | Диета №5 |
| Предпочтение отдавать пище с малым индексом гликемии (показатель скорости пищевого продукта, при которой он способен повышать глюкозный уровень крови после своего применения). Например, высоким гликемическим индексом обладает сахар, низким – белки, медленные углеводы. | При воспалении ПЖ, особенно во время острого приступа нельзя: продукты с эфирными маслами, соленые, растительными кислотами и прочее, что способно дополнительно раздражать органы пищеварительной системы. |
| Еда должна быть малокалорийной (избегать жиров и углеводов), а присутствие белков повышается до дневной нормы. | Все употребляемые продукты должны быть обязательно термически обработаны, особенно это относится к фруктам, овощам (приобретают мягкость), а растительная клетчатка намного лучше переваривается. |
| Питаться часто – не менее 5-6 раз в сутки маленькими порциями. | Прием пищи в течение дня – не меньше 5-6 раз, порции – небольшие, обязательно соблюдать часовой промежуток. |
| Повышенное присутствие минералов и витаминов достигается за счет допустимой к употреблению овощной и фруктовой пищи. | Употреблять достаточно жидкости (2 литра чистой воды без газа). |
| Категорично исключается алкогольная продукция, соленая и копченая пища, консервы. | Запрещены продукты с высоким содержанием соли, различная консервация, острые, жареные и жирные блюда. Запрещено употреблять пищу со значительным присутствием жесткой клетчатки, что повышает активность перистальтики ЖКТ. |
| Варианты приготовления еды: отваривание, запекание, тушение и готовка на пару, жареные блюда под запретом. | Варианты тепловой обработки продуктов: тушение, отваривание, паровой способ, запекание (без золотистой корочки). Блюда должны обязательно перетираться в пюре, либо продукты нарезаются мелкими кусочками. |
Если не соблюдать эти правила, риск развития серьезных осложнений возрастает в несколько раз:
- Гипогликемия или гипергликемия способна привести к потере сознания, что опасно диабетической комой.
- Развитие почечной, сердечной патологии, а также значительное понижение зрения, вплоть до полной слепоты и нарушение работы головного мозга.
- Разъедание панкреатической железы ее собственными ферментами приводит к панкреонекрозу.
- Частые панкреатические рецидивы вызывают яркое проявление болезненной симптоматики: рвоты, интенсивных болей, газообразования, нарушение функций ЖКТ.
Диета при остром воспалении железы с диабетом
Что можно есть при остром панкреатите и сахарном диабете? Острый воспалительный процесс железы зачастую является следствием несоблюдения правильного питания. В первые сутки приступа показано полное голодание, которое по клиническим показаниям может быть продлено до трех-четырех дней. После этого назначается максимально щадящий режим питания:
- Запрет на острую, сладкую и раздражающую пищу до полного исчезновения болезненных проявлений.
- Питаться нужно маленькими порциями.
- Предпочтение отдавать белковой еде.
Твердые продукты строго воспрещены первые 2-3 дня, но в это время показаны:
- Постные бульоны.
- Вегетарианские супчики.
- Кисель из геркулеса.
- Компот из сушеных фруктов.
В последующие дни рацион немного расширяется, разрешаются жиденькие кашки на воде (овсянка, гречка, рис, манка).
Со второй недели устойчивого улучшения состояния вводятся каши, приготовленные на молоке, разбавленного пополам с водой, но в чистом виде молочный продукт противопоказано употреблять.
При данной форме недуга диетический стол должен соблюдаться как минимум 6 месяцев со дня приступа.
Однако зачастую наблюдается совершенно другая картина: уже с четвертого месяца, почувствовав облегчение, больной забывает о врачебных наставлениях и начинает пить алкоголь и кушать жареные блюда, что и приводит к очередному обострению патологии.
Запрещены к употреблению отдельные овощи и фрукты, для которых характерно длительное их усвоение либо они содержат вещества, способные нанести существенный вред железе. На протяжении двух месяцев после острого рецидива нельзя:
- Лук.
- Бобовые.
- Чеснок.
- Томаты.
- Щавель.
- Грибы.
- Хрен.
- Редис.
- Цитрусы.
- Кислые фрукты.
При остром панкреатическом диабете запрещено употреблять белокочанную капусту в любом ее виде. Данный овощ может спровоцировать вздутие живота и усиленную выработку ферментов поджелудочной. Лучше предпочесть другие виды капусты, например, цветную или брокколи, богатые на микроэлементы и различные витамины, при этом не вызывающие проблем с пищеварением.
Свежие фрукты разрешаются только спустя месяц после острого рецидива.
Суточная калорийность не должна быть больше 1800-2000 ккал. Важно соблюдать и тепловой режим блюд, как при их готовке, так и при употреблении. Минимальный температурный показатель при приготовлении диетической еды не должен превышать 50 градусов.
Готовые блюда можно есть только в теплом состоянии. Это обусловливается тем, что горячая еда раздражает слизистую ПЖ, поэтому может вызвать новый рецидив, а для переработки холодной пищи требуется больше энергии.
Питаться нужно дробно с перерывом в 2-3 часа. На протяжении дня должно быть три обстоятельных приема еды, между ними 2-3 легких перекуса.
Питание при хроническом панкреатите с присутствием диабета
Первостепенной задачей лечебного рациона при панкреатической патологии хронической формы и наличии параллельного СД является предотвращение последующего рецидива.
Основные требования при данном анамнезе точно такие же, как и при остром воспалительном процессе железы:
- Кушать дробно.
- Исключить вредные продукты.
- Избегать алкогольных напитков.
- Убрать продукты с быстрыми углеводами.
Основное отличие диетического рациона при остром и хроническом воспалении в том, что в меню вводятся свежие фрукты и овощи, но с обязательным мониторингом их суточного количества. Помимо этого допустимо повышение и показателя калорийности (до 2500 ккал в сутки).
Разрешается употребление молочной продукции, но не больше 1 стакана в сутки: ряженка, кефир, сметана, молоко с низким % жирности. В каши можно добавлять сметану и масло (не больше 10 г в сутки), а из сладостей позволяется полакомиться медом (2 ч.л. в день).
Из напитков можно принимать:
- Некрепкий чай.
- Компот из сухофруктов.
- Морс из ягод.
- Домашний кисель (не магазинный).
- Напиток шиповника.
- Минеральная вода без газа.
- Травяные отвары.
- Какао с добавлением молока.
Нельзя пить свежеотжатые соки домашнего приготовления, их обязательно разводят водой 1:2.
Запрещенные продукты и ограничения

При панкреатите с диабетом необходимо полностью избегать:
- Сдобную выпечку.
- Мучные изделия.
- Кофе.
- Грибов.
- Фастфудов.
- Спиртное.
- Концентрированный чай.
- Копчености.
- Полуфабрикаты.
- Кондитерская продукция.
- Жгучие и кислые соусы.
- Сладкие сиропы.
- Кукурузу.
- Кислых фруктов и ягод.
- Сгущенное молоко.
- Йогурты с фруктово-ягодным наполнителем и сахаром.
- Мюсли и хлопья быстрого завтрака.
- Консервы (мясные и рыбные).
- Подслащенные газированные напитки.
- Жирные и наваристые навары.
- Мясо и рыба жирных сортов.
Необходимо снизить потребление продукции, перегруженной углеводами, а в случае высокого риска развития диабета перейти на сахарозаменители — стевия, сахарин, сорбит и ксилит. Так же не стоит налегать на фруктозу и продукты с пометкой «для диабетиков», предварительно не изучив их состав.
Аккуратно относитесь к сладким овощам, ягодам и фруктам (тыква, морковь, свекла, клубника, виноград и пр.) – их содержание в рационе должно быть ограничено.
Меню на один день при разных стадиях болезни

Приблизительное меню при панкреатите и сахарном диабете:
Режим питания | Острая стадия | Хроническая стадия |
| Завтрак | Паровой омлет (из 2-х яиц), овсяная каша на воде (150 г) со слив.маслом (10 г) | Каша геркулес на воде (150 г), банан (100 г), мед (1 ст.л.) |
| Второй завтрак | Небольшое печеное яблоко | Салат из свежих огурцов и томатов с оливковым маслом (200 г) |
| Обед | Котлетки из говяжьего и куриного фарша (150 г), каша гречневая (100 г) | Вареный картофель (150 г), отварное филе курицы (200 г), винегрет (100 г) |
| Полдник | Некрепкий отвар ромашки (1 стакан) с добавлением меда (2 ч.л.) | Зеленый чай (200 мл), желейные конфеты с заменителем сахара (70 г) |
| Ужин | Паровой хек (100 г), отварная молодая фасоль (200 г) | Салат из брокколи и морковки (150 г), паровая творожная запеканка (200 г) |
| Второй ужин | 2,5% жирности кефир с добавлением незначительного количества измельченной зелени укропа | |
| Общее присутствие калорий | 1170 | 2117 |
На примере предложенного однодневного меню можно разработать собственные вариации рациона либо попросить помощи в составлении у своего врача.
С каждым приемом пищи рекомендуется выпивать 200 мл. жидкости, а присутствие хлеба сократить до 50 гр.
Рецепты приготовления питательных и полезных блюд
Какие можно использовать рецепты при диабете и панкреатите? Стоит подчеркнуть если грамотно подойти к лечебному питанию, то стол будет не только полезным, но и разнообразным.
Предлагаем несколько вариантов рецептов блюд, которые можно приготовить для больного человека с диабетическим панкреатитом.
Винегрет
 Для приготовления винегрета взять в равных пропорциях:
Для приготовления винегрета взять в равных пропорциях:
- Картофель.
- Морковь.
- Свеклу.
- Растительное масло – по вкусу.
Все овощи отварить прямо в кожуре, что позволяет сохранить их витамины и другие полезные вещества. Когда овощи станут мягкими, остудить и очистить от кожуры. Нарезать мелкими кубиками, соединить. Добавить растительное масло, перемешать.
Паровой пудинг с мясной начинкой
 Чтобы приготовить это питательное блюдо, необходимо подготовить следующие ингредиенты:
Чтобы приготовить это питательное блюдо, необходимо подготовить следующие ингредиенты:
- Говядина или другое нежирное мясо – 150 г.
- Манная крупа – 10 г.
- Яйцо – 1 шт.
- Вода – 1/3 стакана.
- Оливковое масло – 0,5 ст.л.
Мясо отварить, а затем перекрутить через мясорубку. В указанный объем воды всыпать манку, полученную манную массу прибавить в подготовленное мясо. Затем вбить яйцо и все перемешать.
Чашу в мультиварке промазать маслом и переложить в нее готовый манно-мясной фарш. Пудинг готовят на пару до полной готовности.
Суфле из творога
 Это блюдо можно кушать во время ремиссии хронического панкреатита на фоне СД. Необходимы такие продукты:
Это блюдо можно кушать во время ремиссии хронического панкреатита на фоне СД. Необходимы такие продукты:
- Обезжиренный творог – 300 г.
- Яичные белки – 3 шт.
- Сладкие яблоки – 300 г.
- Изюм и курага – 50 г.
С яблок снять кожуру, удалить сердцевину и протереть на самой мелкой терке. Сухофрукты перебрать, промыть чистой водой, а затем залить кипятком на 10 минут. В творог добавить подготовленные яблоки, распаренный ягоды и взбитые в пышную пенку белки, перемешать.
Готовую массу выложить ровным слоем на противень, застеленный пергаментной бумагой, и выпекать при 180 градусах около 40 минут.
Напиток шиповника
Одну горсть сушеного шиповника залить 1 литром кипятка и также настоять 3 часа. Профильтровать принимать на протяжении дня.
Заключение
При панкреатогенном диабете человек должен внимательно относиться к своему питанию, с обязательным соблюдением рекомендаций специалистов. Не стоит пренебрегать врачебными предписаниями, такое отношение к своему здоровью только усугубить течение двух тяжелых болезней. Успех лечения возможен только при грамотно подобранной медикаментозной терапии и тщательном соблюдении диеты.
Загрузка…
Источник