Ферментативная фаза при панкреатите
Содержание этой страницы:
Одним их самих тяжелых заболеваний поджелудочной железы является острый деструктивный панкреатит.
Панкреатит — это группа заболеваний, при которых наблюдается воспаление поджелудочной железы. Слово деструктивный — значит направленный на разрушение, нарушение функционирования.
Следовательно, деструктивный панкреатит — это острое воспаление поджелудочной железы с разрушением структуры, а также целостности панкреатических клеток. В результате разрушения клеточных мембран происходит заполнение межклеточного пространства ферментами поджелудочной железы, что в считанные часы могут спровоцировать лизис или так называемое «самопереваривание» тканей органа.
Острый деструктивный панкреатит
По данным наблюдений острый панкреатит в 15-20% имеет тяжелый деструктивный характер (деструктивный панкреатит). Также отмечается высокая летальность от острого деструктивного панкреатита — более 30%. При тяжелых осложнениях летальность достигает 100%.
График летальности при остром деструктивном панкреатите имеют максимумы в I и III-IV недели от начала заболевания. Летальный исход на II неделе от начала заболевания регистрируются редко и наблюдается у пожилых пациентов или у ослабленных людей.
Острый деструктивный панкреатит имеет определенные фазы в течении заболевания, которые обусловлены патологическими процессами, происходящими в поджелудочной железе и тканях, окружающих больной орган и ответной реакцией организма на эти процессы.
- I фаза — ферментативная фаза (ранняя стадия) острого деструктивного панкреатита. Длительность — 3 сут. от начала заболевания. В этот период происходит формирование некроза в поджелудочной железе.
- «Светлый промежуток» Начиная с 4-5 суток. Наблюдается некоторое стихание симптомов и стабилизация состояния. «Светлый промежуток», постепенно переходит в реактивную фазу.
- II фаза — реактивная фаза, 2 неделя заболевания. Промежуточная фаза или стадия перипанкреатического инфильтрата.
- III фаза — фаза секвестрации, 3 неделя заболевания и более. Фаза секвестрации имеет три направления:
- — 35% от числа наблюдений — происходит рассасывание перипанкреатического инфильтрата. Наступает выздоровление.
— 35-40% от числа наблюдений — происходит асептическая секвестрация (отторжение некротизированного участка от сохранивших жизнеспособность тканей без нагноения), образование парапанкреатической кисты.
— 25-30% от числа наблюдений — септическая секвестрация, т.е. стадия гнойно-септических осложнений, самая поздняя и опасная стадия острого деструктивного панкреатита.
Причины острого деструктивного панкреатита
Согласно последним статистическим исследованиям, основными причинами развития деструктивного панкреатита являются:
- алкоголь
- заболевания желчевыводящих путей;
- глистные инвазии;
- травмы органов брюшной полости;
- интоксикации медикаментозного и инфекционного генеза.
Симптомы деструктивного панкреатита
Опытный врач без проблем может определить острый деструктивный панкреатит по наличию у пациента триады основных симптомов: интенсивные болевые ощущения в эпигастрии, рвота, метеоризм.

Боль, как правило, возникает резко, после употребления большого количества алкоголя или очень жирной пищи. Она может сопровождаться шоком, потерей сознания и изнуряющей рвотой, что очень быстро приводит к обезвоживанию организма.
Кроме этого, при острой деструкции тканей поджелудочной железы нарастают симптомы общей интоксикации, повышается температура тела, появляется озноб, тахикардия, одышка, цианоз слизистых оболочек.
Современные методы лечения острого деструктивного панкреатита
Лечение деструктивного панкреатита происходит исключительно в условиях стационара. В первую очередь больному назначают полный покой, промывание желудка и голодание на протяжении трех суток. Сразу после госпитализации пациенту укладывают на живот холодную грелку и вводят внутривенно мочегонные препараты, что позволяет вывести из организма переизбыток уже попавших в кровь ее ферментов. Если консервативное лечение пациента оказывается неэффективным, больному показано оперативное вмешательство.
Важным моментом в лечении болезни является диетическое питание. Диета при панкреатите направлена на исключение из рациона питания пациента алкоголя, жирных, жаренных, острых блюд, различных копченостей и маринадов. Восстановлению органа способствует употребление кисломолочной продукции, овощей и фруктов.
Помните, лечение деструктивного панкреатита – процесс сложный и трудоемкий, который нуждается в немедленной квалифицированной медицинской помощи и строгом выполнении больным всех назначений лечащего врача.
Источник
 Острый деструктивный панкреатит
Острый деструктивный панкреатитОстрый деструктивный панкреатит представляет собой один из тяжелейших недугов, которые встречаются у человека при расстройствах функционирования поджелудочной.
Панкреатиты представляют собой комплекс недугов, при которых фиксируется появление и развитие острого воспаления в тканях органа, сопровождающееся возникновением деструктивных процессов, связанных с патразрушением структуры и целостности клеток железы. В процессе прогрессирования острого деструктивного панкреатита клеточной мембраны наблюдается заполнение свободного межклеточного пространства ферментами, синтезируемыми клетками поджелудочной, что вызывает самопереваривание тканей.
Общая характеристика и фазы прогрессирования острой деструктивной формы панкреатита
В случае прогрессирования в 15-20% случаев болезнь приобретает деструктивные формы острого панкреатита. При развитии острой формы деструктивного панкреатита смертность составляет до 30% случаев. В случае развития тяжелой формы недуга летальность может достигать 100%.
При остром деструктивном панкреатите максимальная летальность наблюдается в первую, третью и четвертую недели с момента начала развития заболевания в организме. Смерть пациента при остром деструктивном панкреатите на второй неделе прогрессирования недуга фиксируется реже всего. Летальный исход на этой стадии характерен для людей в пожилом возрасте. Неблагоприятный исход на второй неделе течения заболевания может наступить в случае развития недуга у человека с ослабленным организмом.
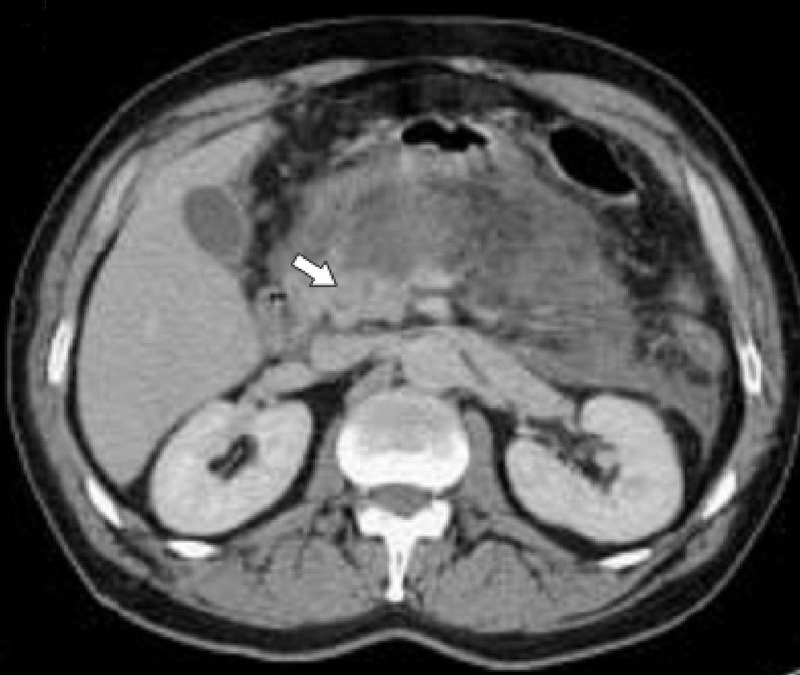 Компьютерная томография деструктивного панкреатита
Компьютерная томография деструктивного панкреатита
При прогрессировании острой формы деструктивного панкреатита выделяются несколько фаз, для которых характерно проявление определенных изменений в тканях поджелудочной и тканях, окружающих орган.
Фазы заболевания:
- Первая фаза острого деструктивного панкреатита носит название ферментативной. Длительность этой фазы составляет до 3 суток с момента начала развития болезни, при этом наблюдается формирование участков некроза тканей поджелудочной. В конце ферментативной фазы наблюдается светлый промежуток, при котором происходит снижение проявлений симптомов болезни и переход ферментативной фазы в реактивную.
- Вторая фаза острой формы деструктивного панкреатита носит название реактивной, как правило, эта фаза недуга регистрируется со второй недели развития нарушения. Реактивная фаза является промежуточной и носит название фазы перипанкреатического инфильтрата.
- Третья фаза острого деструктивного панкреатита носит название стадии секвестрации. Эта фаза развивается с третьей недели течения болезни.
Третья фаза острого деструктивного панкреатита в своем прогрессировании может иметь 3 типа развития событий.
Первое направление характеризуется процессом рассасывания перипанкреатического инфильтрата и наступлением выздоровления пациента, такое течение недуга наблюдается в 35% случаев выявления болезни.
У 1/3 пациентов, заболевших острым деструктивным панкреатитом, наблюдается прогрессирование асептической секвестрации, которая заключается в осуществлении процесса отторжения некротизированного участка от тканей органа, сохранивших свою жизнеспособность. В случае развития недуга в этом направлении происходит формирование парапанкреатической кисты без нагноений.
У 30-35% пациентов наблюдается прогрессирование септической секвестрации, при которой происходит формирование гнойных и септических осложнений. Этот вариант третьей фазы является наиболее опасным для здоровья и жизни человека.
Причины и симптоматика развития острой формы деструктивного панкреатита
В соответствии с данными, полученными в результате научных исследований, которые проведены в последнее время, основными факторами острого деструктивного панкреатита являются:
- алкогольсодержащие напитки;
- недуги, связанные с нарушениями в работе желчевыводящих путей;
- заражение глистами;
- травмы брюшины;
- интоксикации различного генеза.
 При первых подозрениях на панкреатит пациента следует немедленно госпитализировать
При первых подозрениях на панкреатит пациента следует немедленно госпитализировать
При наличии соответствующего опыта любой медик без особых трудностей способен выявить у пациента прогрессирование острого деструктивного панкреатита. Заболевание легко определяется по наличию триады признаков:
- Сильные боли в области эпигастрия.
- Возникновение регулярных рвотных позывов.
- Сильный метеоризм.
Болевые ощущения чаще всего возникают внезапно и имеют высокую интенсивность и силу, очень часто наблюдаются при употреблении жирной пищи или алкоголя при остром деструктивном панкреатите. Болевые ощущения могут сопровождаться шоком, потерей сознания и частыми рвотными позывами. Частая и изнуряющая рвота ведет к прогрессированию обезвоживания.
Помимо указанных признаков у человека наблюдаются симптоматика, характерная для общей интоксикации – это повышение температуры тела, возникновение озноба, тахикардии, одышки и цианоза слизистых оболочек организма больного.
Особенности ощущаемых болей находятся в полной зависимости от формы недуга и причин его возникновения. Основными особенностями проявлениями болей считаются следующие:
- возникновение дискомфортных ощущений;
- впадение пациента в состояние коллапса;
- развитие острых болей в области эпигастрия;
- появление нестерпимых болевых ощущений.
Возникающая в процессе прогрессирования болезни рвота не приносит облегчения пациенту. Кожные покровы лица при этом приобретают красный оттенок, а при впадении человека в коллапс наблюдается побледнение кожного покрова.
Прогрессирующее заболевание приводит к повышению концентрации эластазы, которая провоцирует запуск процесса разрушения сосудов кровеносной системы, что приводит к возникновению кровотечений в органах, входящих в систему пищеварения.
Методики диагностирования острого деструктивного панкреатита у пациента
Важно! Для того чтобы лечение было максимально эффективным, необходимо оперативно и точно поставить диагноз.
При проведении диагностики заболевания особое внимание следует обращать на пациентов, которые имеют функциональные нарушения в работе поджелудочной.
При первых подозрениях на панкреатит пациента следует немедленно госпитализировать.
Внимание! Сложность заболевания заключается в том, что нарушения, возникающие в организме, способны очень быстро спровоцировать развитие коматозного состояния и других опасных для организма состояний.
Для выявления патологических изменений применяется ультразвуковое обследование пациента, которое позволяет выявить:
- наличие отека поджелудочной;
- прогрессирование некротических процессов;
- неравномерность структуры тканей органа.
 УЗИ брюшной полости позволяет выявить изменения в тканях поджелудочной
УЗИ брюшной полости позволяет выявить изменения в тканях поджелудочной
Помимо УЗИ применяются компьютерная томография и цилиакография.
Наиболее информативным методом обследования является лапароскопия. Применение этого метода позволяет провести дифференциацию диагноза, отличить панкреонекроз от холецистита, прободной язвы и некоторых других острых состояний организма, связанных с нарушениями в работе органов брюшной полости.
Современные методы проведения лечения
Чаще всего пациента госпитализируют с недугом, находящимся на стадии токсемии. Первичный диагноз лечащий врач устанавливает по характерным признакам. В дальнейшем диагноз требуется подтвердить или опровергнуть путем проведения инструментальной диагностики и лабораторных анализов.
Так как недуг способен развиваться непредсказуемо, то врач, занимающийся лечением, должен быть готов к развитию заболевания по любому сценарию. Лечебные мероприятия должны быть направлены на инактивирование ферментов, которые продуцируются поджелудочной. В процессе проведения лечебных мероприятий большое внимание следует уделить нормализации оттока секрета поджелудочной и очистке ее от образующихся токсичных соединений. Большое внимание в процессе лечения следует уделить купированию болевых ощущений.
Важно! Для пациента следует обеспечить голодание и полный эмоциональный покой.
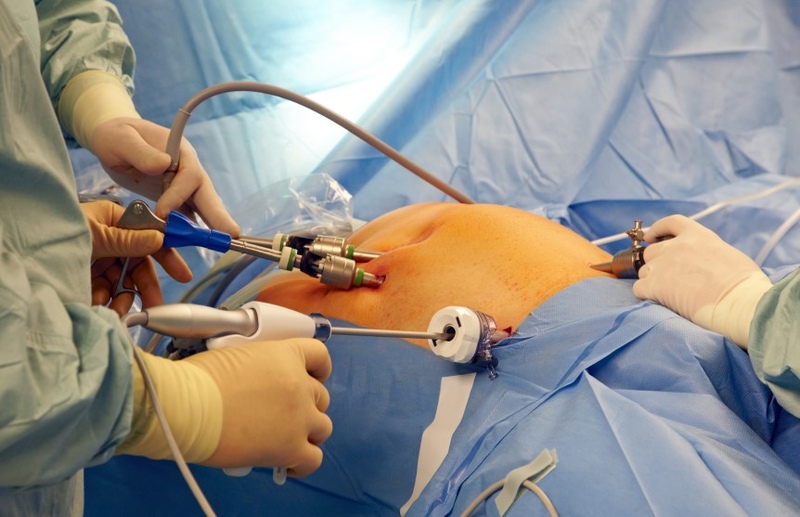 Наиболее информативным методом обследования является лапароскопия
Наиболее информативным методом обследования является лапароскопия
В процессе проведения лечебных процедур осуществляется промывание желудка при помощи холодной воды. Для этой цели используется зонд.
При осуществлении лечения проводится детоксикация. Это состояние достигается путем введения в организм мочегонных препаратов.
При правильном проведении лечебных процедур фаза токсемии завершается выздоровлением больного. В редких случаях она способна перерасти в фазу гнойных осложнений. При таком варианте течения болезни проводится хирургическое вмешательство, которое предполагает удаление пораженных участков органа.
Источник
Панкреатит – воспалительное заболевание, вызванное активацией ферментов поджелудочной железы. За последние 3 десятка лет заболеваемость возросла более чем в 2 раза. У женщин основной причиной является желчнокаменная болезнь (20%). У мужчин – алкоголизм и неправильное питание (70%).
Классификация стадий
Заболевание классифицируется разными авторами по разным признакам. По тяжести эндогенного токсикоза делится на 4 степени – легкую, средней тяжести, тяжелую и крайне тяжелую.
Выделяется 4 стадии острого панкреатита: отек поджелудочной железы, геморрагическую стадию, панкреонекроз, холецистопанкреатит. По классификации Филина выделяется 4 фазы заболевания разной продолжительности:
- ферментативная длится 3 -5 дней;
- реактивная 6 -14 дней;
- секвестрации от 15 дней;
- исхода болезни – от 6 месяцев.
По Толстому А.Д. за основу классификации стадий панкреатита взят объем некроза поджелудочной железы:
- отечный или интерстициальный панкреатит – легкое течение;
- мелкоочаговый жировой некроз железы – средняя тяжесть болезни;
- крупноочаговый распространенный некроз с геморрагическим синдромом – тяжелое течение заболевания;
- тотальный и субтотальный панкреонекроз – высокая смертность.
Острый панкреатит
В основе заболевания лежит самопереваривание поджелудочной железы, вызванное высокой активностью ферментов липазы и фосфолипазы. Воспаление связано с нарушением оттока секрета и повышения давления в протоках поджелудочной железы. Чем раньше начато лечение, тем благоприятнее будет исход. Клинические признаки начальной стадии панкреатита зависят от обширности патологического очага, степени активности ферментов.
Ранняя стадия заболевания называется отечной. Поджелудочная железа увеличена в размерах, отечна. В тканях еще нет глубокого панкреонекроза, но уже появляется клеточный некроз. Симптомы в острой стадии панкреатита проявляются болью:
- правого подреберья;
- левого подреберья;
- эпигастральной области;
- чаще носят опоясывающий характер.
При тяжелом течении заболевания боль бывает настолько сильной, что больные могут терять сознание. Чтобы уменьшить болевые ощущения стараются прижать ноги к животу. Появляется повторная неукротимая рвота, не приносящая облегчения. После опорожнения желудка от остатков пищи отходит слизь, иногда с примесью крови и желчи. Кожные покровы, видимые слизистые оболочки бледнеют, возможен цианоз (синюшность кожи и слизистых). Первое время артериальное давление повышено, затем понижается, развивается тахикардия.
На ранней стадии панкреатита живот вздут. При пальпации появляется болезненность в области желудка, по ходу поджелудочной железы. Мышцы брюшины напряжены. При аускультации заметно ослабление перистальтики. В половине случаев отмечается симптом Мейо-Робсона – боль в месте проекции поджелудочной железы (левый реберно-диафрагмальный угол). Меняется картина крови.Характерен лейкоцитоз со сдвигом формулы влево. Кровь сгущается. Через 2 часа от начала болезни в крови повышается содержание амилазы, в моче – диастазы.
4 стадия заболевания
При панкреатите поджелудочной железы 4 стадии воспалительный процесс выходит за пределы капсулы и распространяется на другие органы и ткани. Состояние больного крайне тяжелое. Появляются осложнения, требующие экстренного лечения:
- плевролегочные – плеврит, дыхательная недостаточность, ателектазы легких;
- сердечнососудистой системы;
- развивается печеночная недостаточность, токсический гепатит;
- в кишечнике появляются свищи, открывается кровотечение;
- в некротических очагах забрюшинной области появляются абсцессы, развивается перитонит;
- появляется почечная недостаточность.
Выход ферментов сопровождается некрозом сальников. Попадание в кровоток панкреатического сока вызывает резкое падение артериального давления вплоть до коллапса.
Панкретонекроз
Панкреонекроз или деструктивный панкреатит сопровождается очаговым, частичным или обширным омертвением тканей органа. Функциональные клетки отмирают и замещаются неактивными клетками соединительной ткани или солями кальция. Распад тканей сопровождается интоксикацией. На месте очагов некроза могут образовываться кисты или абсцессы. По характеру поражения различают панкреонекроз:
- жировой – развивается при воздействии липолитических ферментов, разлагающих жиры;
- геморрагический – вызван воздействием протеолитических ферментов (протеазы), участвующих в переваривании белков;
- комбинированный – сочетает разные формы панкреонекроза.
Основным признаком обострения стадии панкреонекроза является опоясывающая боль, отдающая в спину, правый бок. Просачивание части экссудата в брюшную полость вызывает напряжение брюшной стенки. Поджелудочная железа обычно не пальпируется. Давление понижено, живот вздут, что является проявлением пареза или частичной кишечной непроходимости.
Поздним симптомом панкреонекроза является цианоз боковой стенки живота и области пупка, кровь сгущена – результат воздействия кининов на периферические сосуды. Отмечается несоответствие между тяжелым состоянием больного и низкими показателями амилазы, диастазы. Заболевание протекает тяжело, в четверти случаев заканчивается гибелью больных. Инфицированная стадия панкреонекроза (абсцесс) является показанием для хирургического лечения.
Хроническое течение
За последнее время количество больных хроническим панкреатитом увеличилось в 2,5 раза. Для хронической формы заболевания свойственны:
- смена стадий обострения и ремиссии;
- прогрессирующее течение;
- нарушение функции щитовидной железы.
Заболевание обычно развивается на фоне перенесенного панкреонекроза. По тяжести клинического течения выделяют 4 стадии хронического панкреатита – легкую, средней тяжести, тяжелую и крайне тяжелую. По характеру поражения:
- кистозную – сопровождается образование псевдокист;
- индуративную или фиброзно-склеротический панкреатит — постепенно снижается функция железы;
- калькулезную – в ткани железы откладываются соли кальция;
- свищевую – образуются свищи в головке, теле или хвосте железы.
Признаками хронического панкреатита в стадии обострения являются усиливающиеся боли в эпигастральной области, вздутие живота, поносы, сменяющиеся запорами, повышение температуры, желтуха. Улучшение состояния больного и уменьшение или исчезновение неприятных симптомов называется ремиссией. Стадия ремиссии панкреатита неустойчивая. При незначительном нарушении питания начинается обострение. Следование рекомендациям врача, строгое соблюдение диеты увеличивает стадию ремиссии панкреатита на месяцы и даже годы.
Терапия
Лечение острого панкреатита и обострение хронического заболевания стационарное, по показаниям консервативное, хирургическое или комбинированное. Исход болезни во многом зависит от того, насколько рано начато лечение. На живот сразу ложится холод. Делается промывание желудка щелочными растворами. Назначаются:
- строгое голодание — снижается образование ферментов;
- обезболивающие препараты — направлены на ликвидацию болевого шока и улучшение состояния больного;
- спазмолитики — лечение снимает напряжение брюшной стенки и спазм сосудов;
- ингибиторы ферментов — тормозят влияние ферментов, это трасилол, гордокс, аминокапроновая кислота и другие;
- цитостатики — уменьшают воспаление и боли, снижают синтез белков, инактивируют панкреатические ферменты;
- стимуляторы диуреза, плазмофорез, лимфосорбция — снижают интоксикацию.
Задачей консервативного лечения острого и хронического панкреатита является ранняя остановка патологического процесса и увеличение срока ремиссии.
В стадии обострения лечение хронического панкреатита строится с учетом клиники заболевания, локализации патологического очага, состояния протоков, осложнений. Вариантов хирургического лечения несколько:
- внутренние и открытые дренирующие операции;
- панкреодуоденальная резекция — удаление двенадцатиперстной кишки вместе с привратником;
- малоинвазивные эндоскопические органосохраняющие операции;
- частичная резекция органа.
Ближние и отдаленные результаты лечения зависят от своевременной диагностики и ранней терапии заболевания. Подход к консервативному лечению хронического панкреатита такой же, как при остром панкреатите.
При ремиссии необходимо соблюдать щадящую диету № 5а. Питание 5 – 6 разовое, ограничиваются все виды жиров, экстрактивные вещества. Блюда отварные или готовятся на пару. В стадии ремиссии хронического панкреатита рекомендуется принимать ферментативные препараты. Они улучшают пищеварение, продляют время ремиссии.
Источник