Дифференциальный диагноз хронического билиарного панкреатита

Хронический панкреатит необходимо дифференцировать с:
1. Желчнокаменной болезнью.
2. Язвенной болезнью желудка и двенадцатиперстной кишки.
3. Опухолями поджелудочной железы.
4. Хроническим колитом.
5. Соляритом.
6. Абдоминальным ишемическим синдромом.
7. Туберкулезом кишечника.
8. Безболевой формой хронического панкреатита.
Желчнокаменная болезнь характеризуется болью тупого характера в правом подреберье с иррадиацией в правое плечо, лопатку, тошнотой, рвотой с периодическим ухудшением состояния, часто с печеночной коликой. При обследовании больных обнаруживают болезненность в точке Кера, иногда — напряжение мышц в правом подреберье, положительные симптомы Ортнера, Мерфи, Мюсси-Георгиевского.
Язвенной болезни желудка и двенадцатиперстной кишки свойственны язвенный анамнез, чередование светлых промежутков с периодами обострения, сезонность боли. Последняя часто возникает при употреблении пищи, натощак (голодный). Заболевание характеризуется гиперсекрецией, повышенной кислотностью желудочного сока, рентгенологически — наличием ниши, при фиброгастроскопии — наличием язвенного дефекта.
Рак поджелудочной железы сопровождается устойчивой желтухой при локализации опухоли в головке железы, при поражении тела органа — нестерпимой болью в животе и спине. Больные жалуются на потерю аппетита, резкое похудание. Заболевание характеризуется быстрым нарастанием синдромов в связи с метастазированием, признаками поражения печени, наличием симптома Терье-Курвуазье (увеличенный безболезненный желчный пузырь вместе с механической желтухой.
При хроническом колите отсутствуют признаки нарушения внешней и внутренней секреции поджелудочной железы, появляются боли тупого спастического характера, нарушения стула (запоры). При ирригографии проявляют спастический компонент.
При солярите — боль в левом подреберье с иррадиацией в поясницу. В анамнезе больных появляются различные заболевания желудочно-кишечного тракта. Клинически и рентгенологически, кроме боли, патологические изменения отсутствуют. Отсутствуют также нарушения секреторной и инкреторной функций поджелудочной железы.
Для абдоминального ишемического синдрома характерно наличие боли различного характера в животе, часто возникает через 15-45 мин. после еды и не снимается спазмолитическими средниками и наркотиками. Больные жалуются на запоры с поносами, часто с прожилками крови. Заболевание сопровождается общими признаками атеросклероза (пульсацией брюшной аорты, систолическим шумом над брюшной аортой), положительным синдромом Блинова — повышением максимального и минимального артериального давления на 40-60 мм рт. ст.
При туберкулезе кишечника всегда поражаются терминальный отдел тонкой кишки и слепая кишка. В ранней стадии заболевания выявляют общую слабость, потливость, быструю утомляемость, наличие субфебрильной температуры тела, понос. Первичный очаг туберкулеза всегда содержится в легких. Часто можно пальпировать безболезненный инфильтрат в правой подвздошной области, нередко возникает острая кишечная непроходимость. Анализ крови всегда проявляет гипохромную анемию.
Безболевая форма хронического панкреатита — протекает без боли, характеризуется резким похуданием больного, потерей аппетита, сахарным диабетом. Больные жалуются на нарушение внешнесекреторной и внутрисекреторной функций железы, что подтверждается данными копрологического исследования.
Просмотров: 37020
Источник
Дифференциальный диагноз острого
панкреатита проводится, как правило, с
другими острыми хирургическими
заболеваниями органов брюшной полости:
перфорацией гастродуоденальных язв,
острой кишечной непроходимостью, острым
холециститом, острым аппендицитом,
острым тромбозом мезентериальных
сосудов. Кроме того, приходится
дифференцировать острый панкреатит с
пищевыми интоксикациями и
токсикоинфекциями, с инфарктом миокарда,
пенетрирующими язвами желудка и
двенадцатиперстной кишки, расслоением
аневризмы брюшного отдела аорты,
нижнедолевой плевропневмоний.
С перфоративной язвойжелудка или
двенадцатиперстной кишки у острого
панкреатита имеются общие клинические
признаки. Оба заболевания начинаются
внезапно с появления интенсивных болей
в эпигастральной области. Боли носят
постоянный характер. В обоих случаях в
анамнезе часто выявляются нарушения
пищевого режима, прием алкоголя. Общее
состояние тяжелое, имеются признаки
раздражения брюшины, лейкоцитоз.
Дифференциальная диагностика основывается
на следующих признаках. Рвота, характерная
для обоих заболеваний, при перфоративной
язве наблюдается реже и, как правило,
однократная. При остром панкреатите
она многократная и носит мучительный
характер. При перфоративной язве
характерным признаком является выраженное
напряжение передней брюшной стенки
(»доскообразный» живот), появляющееся
в первые часы заболевания, чего нет при
остром панкреатите. Даже в случаях
деструктивного панкреатита с развитием
панкреатогенного перитонита не бывает
такого резчайшего напряжения брюшной
стенки. Более того, часто наблюдается
поперечное вздутие в эпигастральной
области. Для перфоративной язвы характерно
отсутствие при перкуссии печеночной
тупости, при рентгенологическом
исследовании обнаруживается свободный
газ в брюшной полости. Оба эти признака
отсутствуют при остром панкреатите.
Весьма полезны специфические лабораторные
тесты, которые характерны для острого
панкреатита и отсутствуют при перфоративной
язве.
При
запущенных стадиях острого панкреатита
одним из осложнений может быть развитие
перитонита, который бывает сложно
отличить от перитонита при перфорациях
гастродуоденальных язв. В обоих этих
случаях показана экстренная операция
и случившаяся ошибка в диагнозе не
повлечет серьезных последствий для
больного.
Острая кишечная непроходимостьявляется заболеванием, с которым
приходится дифференцировать острый
панкреатит. Трудности при этом часто
связаны с тем, что при остром
панкреатите уже в ранние сроки
развивается динамическая кишечная
непроходимость. Помогают в дифференциальном
диагнозе схваткообразный характер
болей при острой кишечной непроходимости,
феномен усиления перистальтических
шумов в начале заболевания, шум плеска.
Все эти признаки не характерны для
острого панкреатита. При острой кишечной
непроходимости рентгенологически
определяются горизонтальные уровни
жидкости в кишечнике (чаши Клойбера).
При остром панкреатите в начале
заболевания характерно локальное
вздутие поперечного отдела ободочной
кишки. Исследование специфических для
острого панкреатита лабораторных тестов
помогает окончательно установить
правильный диагноз.
Трудности
дифференциального диагноза с острым
холециститом
возникают особенно часто в тех случаях,
когда желчно-каменная болезнь и изменения
желчного пузыря лежат в основе
этиопатогенеза обоих заболеваний. Речь
в этом случае идет о холецистопанкреатите.
Возможно сочетание острого панкреатита
с острым холециститом. При изолированном
остром холецистите боли локализуются
в правом подреберье, имеют характерную
иррадиацию в правое плечо и лопатку.
Имеются, в отличие от панкреатита,
выраженные общие проявления воспаления:
высокая гипертермия, ознобы и др… При
пальпации живота может определяться
увеличенный болезненный желчный пузырь
или инфильтрат в правом подреберьи.
Большую помощь оказывают в дифференциальной
диагностике ультразвуковое сканирование
и лабораторные тесты.
Сложности
в дифференциальной диагностике острого
панкреатита с острым
аппендицитом могут
возникнуть при подпеченочном расположении
червеобразного отростка. При проведении
дифференциального диагноза в этой
ситуации следует учитывать то, что на
ранних стадиях заболевания при остром
аппендиците, в отличие от острого
панкреатита, болевой синдром и проявления
общей интоксикации менее выражены,
выявляется более четко обозначенные
местные симптомы раздражения брюшины
в правом верхнем квадранте передней
брюшной стенки и не выявляются местные
симптомы, характерные для панкреатита.
Данные лабораторных исследований при
остром аппендиците показывают лишь
наличие воспалительных изменений и не
выявляют других серьезных нарушений
гомеостаза, характерных для острого
панкреатита.
Тромбоз
мезентериальных сосудов
может вызвать серьезные трудности при
проведении дифференциальной диагностики
с острым панкреатитом в связи с тем, что
при обоих этих заболеваниях уже в
начальных стадиях их течения может
иметься очень похожая клиническая
картина — выраженный болевой синдром,
рвота, прогрессирующее ухудшение общего
состояния. При проведении дифференциального
диагноза следует учитывать следующие
отличительные особенности. В отличие
от острого панкреатита, приступ которого
часто провоцируется погрешностями в
диете, тромбоз мезентериальных сосудов
обычно не связан с приемом пищи. Если у
пациентов с острым панкреатитом в
анамнезе зачастую имеются указания на
сопутствующую патологию со стороны
желчевыводящей системы, двенадцатиперстной
кишки и на наличие подобных приступов
заболевания в прошлом, то при тромбозе
сосудов брыжейки могут быть выявлены
другие сопутствующие заболевания,
осложнения которых чаще всего и являются
причиной тромбоза, — инфаркт миокарда,
выраженный атеросклероз аорты,
ревматические пороки сердца, системные
заболевания сосудов, некоторые
онкологические и гематологические
заболевания. На начальных стадиях
развития тромбоза мезентериальных
сосудов может отмечаться усиление
перистальтики и учащение стула (иногда
— с примесью крови), что не характерно
для острого панкреатита. В отличие от
острого панкреатита, развитие перитонита
при тромбозе мезентериальных сосудов
является обязательным и неизбежным
этапом развития заболевания.
В
ряде случаев постановка правильного
диагноза невозможна без использования
дополнительных методов обследования,
к числу которых относятся УЗИ брюшной
полости, фиброгастродуоденоскопия,
фиброколоноскопия, лапароскопия.
Пищевые
токсикоинфекции (интоксикации)
имеют много общих симптомов с острым
панкреатитом. В
дифференциальном диагнозе следует
учитывать анамнез, в котором могут быть
указания на употребление недоброкачественной
или сомнительного качества пищи, особенно
колбасы, рыбы, консервированных продуктов.
Боли в животе при пищевой токсикоинфекции
менее интенсивные, не носят опоясывающего
характера. Как правило, эти боли
сопровождаются поносом. Нередко пищевая
токсикоинфекция является групповым
заболеванием. Лабораторная диагностика
не выявляет изменений, характерных для
острого панкреатита.
Большие
трудности могут возникнуть при
дифференциальной диагностике острого
панкреатита и инфаркта
миокарда.
У больных, страдающих ишемической
болезнью сердца, стенокардия может
проявиться болями в эпигастральной
области с иррадиацией в левое подреберье,
симулирующими начало острого
панкреатита. В обоих случаях боли могут
носить жестокий характер, иногда
сопровождаться шоком. При обоих
заболеваниях могут наблюдаться цианоз
кожи и слизистых, холодный пот, повышение
температуры, озноб, рвота, метеоризм,
гиперлейкоцитоз. Нитраты и аналгетики
при том и другом заболевании уменьшают
болевой синдром. При проведении
дифференциального диагноза между этими
заболеваниями следует учитывать
следующие отличительные признаки:
1. При остром панкреатите более значительна
пальпаторная болезненность в эпигастральной
области. Более того, при инфаркте миокарда
глубокая пальпация живота не сопровождается
усилением болезненности, а наоборот,
она может уменьшаться или вовсе исчезнуть.
На этот дифференциально-диагностический
признак впервые обратили внимание Ю.Ю.
Джанелидзе и А.М. Заблудовский.
2. При инфаркте миокарда, как правило,
отсутствуют напряжение брюшной стенки
и положительный симптом Блюмберга,.
3. Изменения в лейкоцитарной формуле
при остром панкреатите наступают
быстрее, чем при инфаркте миокарда.
4.
Для острого панкреатита характерны
изменения специфических лабораторных
тестов, а также соответствующие изменения
при УЗИ.
5. Существенное значение имеет
электрокардиографическое исследование
в динамике, позволяющее установить
признаки инфаркта миокарда.
Следует помнить, что острый панкреатит
у больных пожилого и старческого возраста
и у страдающих ишемической болезнью
сердца, может способствовать ухудшению
коронарного кровотока и развитию
инфаркта миокарда. С другой стороны, в
редких случаях при инфаркте миокарда
и сердечной недостаточности может
развиться острый панкреатит.
При пенетрирующих
язвах желудка и двенадцатиперстной
кишки может отмечаться
болевой синдром, схожий с таковым при
остром панкреатите, особенно — при
пенетрации язвы в поджелудочную железу.
Проведение дифференциального диагноза
в этих случаях основывается в первую
очередь на детальном анализе предшествующего
анамнеза заболевания и отсутствии
признаков панкреатической токсемии
при пенетрирующих язвах. Окончательный
диагноз устанавливается после проведения
фиброгастродуоденоскопии и гастроскопии;
степень вовлечения в патологический
процесс ткани поджелудочной железы
уточняется с помощью УЗИ брюшной полости
или томографии.
Расслоение или разрыв аневризмы
брюшного отдела аортына начальных
этапах своего развития может давать
клиническую картину, весьма напоминающую
тяжелый приступ деструктивного
панкреатита — сильнейшая опоясывающая
боль, коллапс или шок, быстро развивающийся
парез кишечника. В более поздних стадиях
забрюшинная гематома, образующаяся при
разрыве задней стенки аневризмы, также
может быть принята за отек парапанкреатической
клетчатки, вызванный прогрессированием
деструктивного панкреатита. В связи с
этим дифференциальная диагностика
между этими заболеваниями в ряде случаев
является весьма сложной. Для правильной
оценки ситуации следует всегда иметь
в виду возможность наличия у больных с
клиникой «острого живота» сосудистой
патологии и прицельно обследовать
пациентов в возрасте старше 60 лет или
больных, имеющих клинические проявления
поражения сосудов других бассейнов, на
предмет выявления аневризмы брюшного
отдела аорты. Наличие сосудистого шума
в проекции аорты, расширение границ ее
пульсации, определяемое при осмотре
живота или пальпаторно, анамнестические
указания на наличие пульсирующего
образования в животе являются весомыми
аргументами в пользу подозрения на
аневризму брюшного отдела аорты и
требуют выполнения срочного ультразвукового
сканирования брюшной полости (томографии,
аортографии) при подозрении на ее
расслоение или разрыв. Кроме специальных
инструментальных методов обследования,
проведению дифференциальной диагностики
на ранних стадиях течения заболевания
могут способствовать данные лабораторного
исследования: при осложнившейся аневризме
основными находками будут проявления
анемии, в то время как для панкреатита
более характерны изменения крови,
вызванные токсемией и/или воспалением.
В редких случаях клиническая
картина нижнедолевой
плевропневмонии может
быть сходной с клиникой острого
панкреатита, что обусловливается их
анатомическим соседством. При проведении
дифференциального диагноза следует
обратить внимание на наличие признаков,
характерных для инфекционного легочного
заболевания: последовательность
появления симптомов (сначала — температура,
тахикардия, одышка; затем — боли), связь
болей с дыхательными движениями, наличие
влажных хрипов и шума трения плевры в
нижних отделах легких. Для уточнения
диагноза выполняется рентгенография
легких.
При проведении дифференциального
диагноза в подобных ситуациях следует
помнить, что при остром панкреатите
возможно развитие левостороннего
плеврита, который в этом случае является
осложнением острого панкреатита.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Дифференциальная диагностика панкреатита позволяет подтвердить развитие именно этого заболевания и исключить наличие других недугов пищеварительной системы с аналогичными признаками и состоянием. Для получения более обширной информации о присутствующей болезни в панкреатологии применяются лабораторные и инструментальные методы диагностирования.
Пациенты с паренхиматозной поджелудочной железой хотели бы знать, при каком клиническом состоянии необходима дифференциальная диагностика, а также о ее особенностях проведения и с какими именно заболеваниями выполняется сравнительный анализ.
Зачем нужен дифференциальный анализ панкреатита

Применение дифференциального диагностирования панкреатического недуга позволяет окончательно определить первоначальный диагноз панкреатита острой или хронической формы, ведь симптомы этого заболевания во многом схожи с признаками других тяжелых патологий органов ЖКТ.
Проведение дифференциации позволяет подобрать наиболее эффективную схему терапии в отношении патологического отклонения в поджелудочной железе, что поможет предотвратить развитие серьезных осложнений:
- Некроз паренхиматозных тканей.
- Полная потеря функций ПЖ.
- Летальный исход.
Панкреатическая болезнь считается довольно тяжелой патологией, поэтому при подозрении на ее присутствие важно своевременно дифференцировать панкреатит или другую болезнь.
Ошибочно поставленный диагноз может быть смертельно опасным для пациента, поэтому использование дифференциальной диагностики считается необходимым мероприятием при гастроэнтерологических нарушениях.
При каком состоянии нужно верифицировать панкреатит
Итак, при каких клинических признаках, указывающих на возможные отклонения в поджелудочной железе, требуется выполнение дифференциации?
Для острого панкреатита присуща типичная симптоматика, которая относится к особой группе клинических проявлений под общим названием «острый живот». При подозрении на острое воспаление ПЖ осуществляется сравнение с другими болезнями органов организма, которые также бывают в острой форме и имеют аналогичную симптоматику. К таковым относится ряд заболеваний:
- Инфаркт миокарда.
- Холецистит.
- Прободная язва.
- Непроходимость кишечника.
- Аппендицит.
- Тромбоз мезентериальных сосудов.
- Пищевая интоксикация.
- Нижнедолевая плевропневмония.
- Язва желудка и 12-типерстной кишки.
- Аневризм брюшного отдела аорты.
Дифференциальное диагностирование панкреатита хронического типа осуществляется по таким хроническим заболеваниям:
- Туберкулез кишечника.
- Хронический колит.
- Желчнокаменная болезнь.
- Новообразование в области ПЖ.
- Солярит.
- Панкреатит безболезненного типа.
- Язва желудка и 12-типерстной кишки.
- Ишемический абдоминальный синдром.
К дифференциальному анализу обязательно присовокупляются результаты других диагностических методик, в том числе лабораторных и аппаратных.
Особенности дифференциального анализа при остром панкреатите
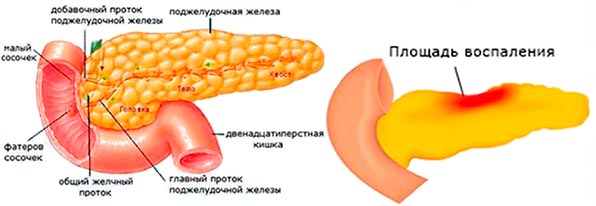
Дифференциальная диагностика острого панкреатита осуществляется путем изучения проявляющейся симптоматики и ее сравнение с проявлениями определенных заболеваний органов некоторых систем организма.
Основные отличия симптомов некоторых распространенных болезней острого течения от панкреатита острого типа приведены в таблице.
Патологии, протекающие в острой форме | Характерная симптоматика |
| Холецистит | Неприятный дискомфорт в районе правой стороны живота, отдающий в правое плечо. Однако холецистит и панкреатит часто протекают одновременно. |
| Перитонит (прободная язва кишечника или желудка) | Проявляется кинжальной болью из-за проникновения содержимого кишечника или желудка в полость живота, что для панкреатита нехарактерно. Рвота для перитонита – эпизодический симптом. При перфорации язвы человек старается меньше двигаться или вообще лежит недвижно, а при панкреатите наоборот – постоянно крутится в постели, стараясь облегчить страдания. |
| Острая непроходимость кишечника | Наблюдается схваткообразная боль и повышенная перистальтика, а при панкреатите болезненность непрерывна и ноющая. При развитии непроходимости кишечника чаши Клойбера значительно увеличены, а при панкреатите имеют нормальные параметры, но толстый кишечник раздут. |
| Аппендицит | Клиническое течение зависит от степени воспалительного процесса в отростке, а также его расположения (поясничная область, рядом с желчным пузырем, глубоко в малом тазу и прочее). Острый аппендицит в первой фазе развития очень трудно поддается диагностированию. |
| Желчнокаменная болезнь | Проявление сильной болезненности в печени является следствием застоя крови из-за слабой функциональности правой стороны сердца. Неприятный дискомфорт под ребрами может указывать на быстрое развитие обширного некроза в печеночных тканях. Однако боль всегда проявляется с правой стороны, при этом отдает вверх и в правую лопатку, но никогда не проявляется слева, что бывает при панкреатите. |
| Мезотромбоз | Лапароскопия или проведение ангиографии помогает специалистам точно определить присутствующую патологию. В большинстве происшествий диагностируется у людей пожилого возраста, имеющих проблемы с сердечно-сосудистой системой. Приступ не связан с употреблением еды. На первоначальных стадиях формирования наблюдается повышение активности перистальтики и учащенная дефекация с кровяными вкраплениями, что нетипично для острого панкреатита. Тромбоз мезентериальных сосудов часто протекает одновременно с перитонитом. |
| Инфаркт миокарда | Протекает с характерными признаками, но в некоторых эпизодах боль может проявляться только вверху брюшины и в зоне органов живота, сопровождаться повышенным газообразованием и отрыжкой, что затрудняет диагностирование инфаркта. Верифицируется проведением электрокардиографического обследования сердца и сосудистой системы. Интенсивность боли при остром панкреатите зачастую очень сильна, и может привести к сжатию коронарных сосудов. |
| Пищевое отравление | Когда гастроэнтерит сопровождается типичной симптоматикой интоксикации, снижением работоспособности сердца и ЦНС, диагностирование проводится без ошибок. В тех случаях, когда токсикоинфекция серьезно нарушает работу ЖКТ, что проявляется систематической рвотой и водянистыми испражнениями, установление окончательного диагноза может быть затруднено. В данном случае врачи акцентируют внимание на присутствии диастазурии, как характерного признака панкреатита. |
| Нижнедолевая пневмония | Распознается по наличию одышки, высокой температуре, диастазурии и отсутствию учащенной и повторяющейся рвоты. |
Дифференциальная диагностика панкреатита с заболеваниями хронической формы
Дифференциальная диагностика хронического панкреатита начинается с изучения проявляющейся клиники и сравнения их характеристики с другими болезнями брюшной полости.
| Симптоматика и другие медицинские пункты | Панкреатит хронического типа | Онкология ПЖ | Муковисцидоз | Энтерит и патологии тонкой кишки |
| Причина развития | Как следствие острого воспаления. | Протекает бессимптомно. | Проявляется в ранние годы. | Обычно развивается как усугубление острого энтерита и энтероколита. |
| В каком возрасте наблюдается чаще | У людей средней и старческой возрастной группы. | Пожилой возраст. | В детском (в первые 5-10 лет жизни риск летальных исходов достаточно высок). Изредка диагностируется у людей среднего и старческого возраста. | У пациентов среднего и пожилого возраста. |
| Пол | В основном у женщин. | Больше у мужчин. | Нетипично. | Проявляется нетипично. |
| Происхождение и провоцирующие факторы | Непомерное увлечение острой и жирной едой. Ожирение. Алкоголизм. Холецистит. Желчнокаменная патология. | Точная причина не установлена. Обычно развивается на фоне хронического панкреатита либо вследствие некоторых присутствующих факторов. | Врожденное нарушение ферментных секреторных экзокринных желез на клеточном уровне. | Постоянное несоблюдение диеты. |
| Проявление боли | Тупая, изредка интенсивная. Место локализации – эпигастральная область, левое подреберье. Часто имеет опоясывающий характер. На поздних этапах панкреатита проявляется намного сильнее и мучительнее. | Может быть разнообразного характера. | Не имеет четкой типичности. | Не имеет четкой характерности. Ощущается в мезогастральной области с умеренной интенсивностью. Обычно – после еды либо опорожнения кишечника. |
| Аппетит | Понижен. | Низкий (в отдельных эпизодах наблюдается отвращение к мясу и мясным продуктам). | Зачастую увеличен. | Понижен. |
| Часто встречаемые сопровождающие болезни | Алкогольный гепатоз. Хронический холецистит. Холангит. Желчнокаменная болезнь. Алкогольная кардиомиопатия. | Вследствие развития хронического воспаления в некоторых отделах ЖКТ. | Бронхоэктатическая патология Пневмония хронического течения. | Длительные недуги органов ЖКТ (гастрит, колит). |
| Желтуха | Проявляется нечасто, обычно бывает механического либо подпеченочного типа. Зачастую имеет выраженный характер. | В случае травмирования головки ПЖ проявляется механический тип желтухи с выраженными признаками. | Не наблюдается. | В случае сочетания с гепатитом или холангитом. |
| Наличие панкреатических ферментов в дуоденальном образце | Низкое. | В норме либо снижено. | Понижено. | В пределах нормы или немного снижено. |
| Изменение параметров СОЭ | В пределах нормы или не значительное убыстрение. | Сильное ускорение. | Имеют невыраженный характер. | Соответствуют нормальному состоянию либо умеренное ускорение. |
| Масса тела | Медленная потеря. | Стремительное снижение и развитие кахексии. | Постепенное уменьшение. | Устойчивое снижение. |
| Результаты аппаратного обследования (КТ, УЗИ, ЭРПХГ, радионуклидная диагностика) | Диффузные отклонения, особенно при присутствии кист, участков некроза, как следствие прошлых приступов панкреатита. | Устанавливается наличие злокачественного образования. | Диффузные аномалии, присутствие фиброза с наличием множественных мелких кист. | Изменения не имеют четкого характера, часто проявляются по типу сопутствующего панкреатита. |
| Состояние углеводного обмена | Может иметь отклонения от нормы. | Часто нарушен. | Без изменений. | В пределах нормы. |
| Наличие хлора и натрия в потовых выделениях | Норма. | Корректное присутствие. | Значительно увеличенное. | В пределах нормы. |
| Характер течения | При отсутствии своевременной терапии медленно прогрессирует, с периодами усугубления и ремиссии. | Стремительное развитие. | Прогрессирует. | Без должных лечебных мер уверенно прогрессирует с циклическим затиханием и обострением. |
Заключение
Диагноз «панкреатит» подтверждается только после полного сбора всех клинических особенностей протекания патологии, в том числе лабораторных и инструментальных результатов.
Дифференциальная диагностика острого и хронического панкреатита позволяет окончательно подтвердить присутствие этого недуга путем исключения других распространенных заболеваний органов пищеварительной, сердечно-сосудистой и дыхательной системы, имеющие сходные клинические проявления. Такой комплексный диагностический подход позволяет исключить возможную врачебную ошибку и своевременно начать правильное лечение.
Загрузка…
Источник

