Дифференциальная диагностика прободной язвы желудка и инфаркта миокарда
Дифференциальный диагноз инфаркта миокарда. Острый перикардит. Гипертрофическая кардиомиопатия.Дифференциальный диагноз инфаркта миокарда проводится со следующими заболеваниями. Рентгенография грудной клетки обычно не выявляет изменений или определяется «шаровидное» сердце. По данным ЭхоКГ функция сердца не нарушена или выявляется скопление жидкости в полости перикарда. • Гипертрофическая кардиомиопатия (ГКМП) — в период ФН у больного может (в 30—50% случаев) отмечаться выраженная загрудинная боль (со всеми признаками ангинозной) вследствие роста П02 гипертрофированным миокардом, под действием повышения давления из-за сужения пути оттока из ЛЖ. В период ФН или после ее окончания (независимо от боли) могут отмечаться сердцебиение, общая слабость, обмороки и ВСС. Эти симптомы — результат дефицита возможностей повысить МОК вследствие сужения устья аорты и нарушения наполнения ЛЖ в диастолу. Заболевание имеет генетический характер. Характерный признак ГКМП — нарушение строения миофибрилл (этим можно объяснить частое появление аритмий). При выслушивании сердца (в проекции аортального клапана) определяется нарастающий и убывающий систолический шум, проводящийся на шею. В случае митральной недостаточности отмечается систолический шум над верхушкой. Размеры сердца увеличены, верхушечный толчок смещается влево. На ЭКГ определяются ГЛЖ, наличие зубцов Q в V4-6 или III, avF-отведениях (из-за гипертрофии межжелудочковой перегородки). • Прободная язва желудка или двенадцатиперстной кишки, патология пищевода (ГЭРБ, нарушение моторики пищевода), которая может быть причиной боли (похожей на ишемическую) в грудной клетке (нередко эти нарушения комбинируются с ИБС, что затрудняет дифференциальную диагностику); острый холецистит (изредка сочетается с нижним ИМ; может усилить клинические симптомы и изменения ЭКГ, появляющиеся при ИМ), протекающий с болезненностью в правом подреберье, лихорадкой и лейкоцитозом; панкреатит и аппендицит.
• Пищевое отравление. • Расслаивающаяся аневризма аорты (встречающаяся чаще на 6-м десятилетии жизни) — драматичное событие с точки зрения высокой летальности. Так, в первые часы от начала болей умирает треть больных, в первый день — 15 больных в час и в первую неделю — более 70% пациентов. Болеют чаще мужчины с АГ, тогда как у женщин эта патология может начаться в молодом возрасте, особенно с синдромом Марфана. Выделяют следующие виды данной патологии: расслоение аневризмы аорты вне покрытия перикардом (тип В) и внутриперикардиально (тип А, характеризующийся худшим прогнозом с точки зрения развития фатальных осложнений — тяжелая аортальная недостаточность, тампонада сердца, инсульт); 2/3 эпизодов касаются внутриперикардиальной аорты (чуть повыше аортальных клапанов), 1/5 случаев локализации — ниже отхождения левой подключичной артерии, еще реже поражается дуга аорты или ее брюшной отдел. У пациентов типа А появляется внезапная «разрывающая» острая (огромной интенсивности), рецидивирующая боль, локализованная в центре грудной клетки и возникающая из грудино-реберных сочленений. • ТЭЛА — характерна возникшая внезапно одышка, связанная с болью в грудной клетке (в 65% случаев) плеврального характера, нет признаков ОЛ. ТЭЛА следует подозревать в случае появления у больного (особенно с наличием ФР ТЭЛА) неясной одышки и/или болей в грудной клетке с отсутствием ишемических изменений на ЭКГ (иногда определяюгся S1,Q3 и отрицательные зубцы Т в V1-3). Рентгенография легких — обычно без явных отклонений от нормы. По данным ЭхоКГ можно оценить нарушение систолической функции ЛЖ и выявить признаки перегрузки правых отделов сердца. Более информативны — легочная ангиография, КТ легких и оценка уровня Д-димеров • Левосторонний фибринозный плеврит (чаще сопутствующий болезням легких) — боль часто сильная и связана с дыханием, кашлем (в отличие от постоянной боли при ИМ), больной лежит на больном боку, дыхание поверхностное. На стороне поражения отмечаются снижение подвижности нижнего края, шум трения плевры и ослабление везикулярного дыхания К неинвазивной визуальной диагностике инфаркта миокарда относят рентгенографию грудной клетки, которая дает важную информацию и в ряде случаев помогает исключить причину болей в грудной клетке (пневмоторакс, ТЭЛА с инфарктом легких, переломы ребер, расслоение аорты). У больных ИМ рентгенография легких может быть полезна в выявлении ОЛ, оценке размеров сердца (есть или нет кардиомигалия), решении вопроса о том, является ли СН (кардиального или клапанного генеза) острой или хронической Для верификации диагноза инфаркта миокарда (особенно когда при затяжном болевом приступе после снятия ЭКГ типичные изменения на ней отсутствуют и диагноз сомнителен, неясен) важна и неинвазивная ЭхоКГ в двух режимах Определяют симптомы возможного некроза нарушение региональной сократимости миокарда (участки акинезии, гиподискинезии) даже у больных с нетрансмуральным ИМ, ФВЛЖ, размеры камер сердца и разные осложнения ИМ — перфорацию (дефекты) межжелудочковой перегородки (ДМЖП), разрывы миокарда, аневризмы желудочков, выпот в полость перикарда, разрыв или отрыв сосочковых мышц, митральную регургитацию. Нормальная локальная сократимость миокарда ЛЖ часто помогает исключить ИМ в этой зоне. Для ИМ ПЖ характерны расширение ПЖ, тяжелая его дисфункция, которая часто сочетается с таковой нижней стенки ЛЖ Катетеризация ЛА выявляет повышенное давление в ППр на фоне неизмененного ДЗЛА. Недостатки ЭхоКГ — невозможность отличить свежий ИМ от старого рубца (следов ранее перенесенного ИМ) и субъективность анализа данных (в ряде случаев их нельзя оценить количественно) Если ЭКГ и изменения ферментов не позволяют достоверно подтвердить диагноз инфаркта миокарда, то в течение первых 2—5 дней проводят сцинтиграфию сердца с изотопом технеция (или радионуклидную вентрикулографию) Технеций накапливается в зоне некроза, и на сцинтиграмме появляется «горячий очаг». Сцинтиграфия менее чувствительна, чем определение МВ-КФК Она, как и ЭхоКГ, не позволяет отkичить свежий ИМ от старого рубца. При некрозе миокарда ионы кальция выходят из миокардиоцита и пирофосфат соединяется с ними так, что выявляемые поля его фиксации указывают на участки некроза. Учебное видео ЭКГ при миокардите, перикардите и ТЭЛА
— Также рекомендуем «Принципы лечения неосложненного инфаркта миокарда. Направления фармакологического лечения инфаркта миокарда.» Оглавление темы «Диагностика и лечение инфаркта миокарда.»: |
Источник
Инструментальные
методы диагностики инфаркта миокарда:
ЭКГ.
Электрокардиографическими критериями
инфаркта миокарда являются изменения,
служащие признаками:
1)
повреждения – дугообразный подъем
сегмента ST выпуклостью вверх, сливающийся
с положительным зубец T или переходящий
в отрицательный зубец T (возможна
дугообразная депрессия сегмента ST
выпуклостью вниз);
2)
крупноочагового или трансмурального
инфаркта – появление патологического
зубца Q, уменьшение амплитуды зубца R
или исчезновение зубца R и формирование
QS;
3)
мелкоочагового инфаркта – появление
отрицательного симметричного зубца T.
ЭКГ
критериями определённого инфаркта
миокарда являются:
наличие
QR>=0,03
с в двух и более последовательных
отведениях V1
— V3.Зубец
Q>=
1 мм в двух и более последовательных
отведениях I,
II,
aVF,
V2-V4.
Наибольшей
достоверностью обладают
электрокардиографические данные в
динамике, поэтому электрокардиограммы
при любой возможности должны сравниваться
с предыдущими.
Лабораторные
методы исследования при инфаркте
миокарда:
общий
анализ крови:
лейкоцитоз,
пояляющийся через несколько часов
после развития ИМ и сохраняющийся в
течение 3-7 дней;сдвиг
лейкоцитарной формулы влево;уменьшение
количества эозинофилов, вплоть до
анэозинофилии;увеличение
СОЭ через 1-2 дня после повышения
лейкоцитов; максимальный уровень СОЭ
наблюдается обычно между 8-м и 12-м днём
болезни; в дальнейшем постепенно
уменьшается;
содержание
ферментов в сыворотке крови:
повышение
АсАТ через 8-12 часов, после начала
ангинозного приступа, максимальный
подъём на 2-е сутки, затем постепенное
снижение до нормы к 3-7 дню;ЛДГ
– повышается через 24 –48 часов от начала
заболевания, достигает наивысшего
уровня к 3-5 дню, постепенно снижаясь до
исходного уровня к 8-15 дню.
Биомаркёры
некроза миокарда:
миоглобин
– наиболее ранний биомаркёр ИМ,
появляющийся в периферической крови
в среднем через 3,3 часа от начала ИМ;тропонин
(компонент тропонинового комплекса
кардиомиоцитов – кардиоспецифических
белков ТнТ и ТнI).
Повышение ТнТотмечается спустя 3,5-8,1
часа (в среднем 5 часов), ТнI
– соответственно 4-6,5 часов (4,5 часа).
Необходимо повторное исследование
тропонинов у больных с подозрением на
ИМ по прошествии 6-12 часов наблюдения;определение
изофермента МВ креатинфосфокиназы
(КК-МВ) – при ИМ повышение его в 2 раза
в сравнении с нормой (через 3,5-5,3 часа).
Визуализационные технологии в диагностике инфаркта миокарда
эхокрдиография;
эхокардиография
с радионуклеидами.
Дифференциальный диагноз
Ошибки
чаще возникают при атипично протекающем
инфаркте миокарда, в том числе при
безболевом его течении. Острую
левожелудочковую недостаточность при
инфаркте миокарда, если она протекает
на фоне повышенного артериального
давления, нередко расценивают как
проявление гипертонического криза;
кардиогенный шок при безболевом инфаркте
миокарда, когда он сопровождается
сопорозным состоянием, может быть
причиной ошибочного диагноза прекоматозного
состояния другой этиологии.
Гастралгическую
форму
инфаркта миокарда принимают за:
пищевое
отравление,перфоративную
язву желудка,острый
холецистит.при
правосторонней локализации болей
ставят диагноз пневмонии или плеврита.
Необычная
локализация и иррадиация болей могут
привести к неправильному диагнозу
плексита или остеохондроза с корешковым
синдромом. В отличие от этих заболеваний
инфаркт
миокарда практически всегда сопровождается
симптомами общего характера:
слабостью,
адинамией,
тахикардией,
падением
артериального давления.
Для невралгии
характерно:
боль
продолжительная и локализуется по ходу
межреберных нервов,выявляются
болевые точки при пальпации межреберных
нервов и позвоночника,обычные
анальгетики (анальгин, амидопирин)
эффективны,изменения
ЭКГ и периферической крови отсутствуют.
Дифференциация
инфаркта миокарда от расслаивающей
аневризмы аорты,
так как многие, симптомы сходны. Для
расслаивающей аневризмы аорты характерно:
отсутствие
характерных для острой коронарной
недостаточности изменений на ЭКГ,
появление признаков распространения
расслоения аорты на область отхождения
магистральных сосудов,иррадиация
боли в затылок, спину, поясничную
область, в живот и малый таз,отмечается
развитие анемии,появление
зон асинергии при острой ишемии и
инфаркте миокарда при ультразвуковом
исследованиипри
радиологических («визуализация»
очага некроза миокарда при радионуклидной
ангиокардиографии), рентгеноангиографических
методах (попадание контрастного вещества
из просвета аорты в толщу ее стенки при
расслаивающей аневризме аорты или же
тромбоз коронарных артерий при инфаркте
миокарда),исследования
активности некоторых ферментов и их
кардиоспецифических изоферментов
(например, аспарагиновая и аланиновая
аминотрансферазы, ЛДГ1, МБ изофермент
КФК) в сыворотке крови, содержания
миоглобина в сыворотке крови и моче.
Дифференциации
острой коронарной недостаточности от
тромбоэмболии легочной артерии:
тромбоэмболия
обычно развивается в послеоперационном
(особенно после абдоминальных,
урологических, гинекологических
операций) или послеродовом периоде, а
также у больных тромбофлебитом,
флеботромбозом,для
тромбоэмболии более характерно острое
появление (или нарастание) признаков
правожелудочковой недостаточности,
чем болевой синдром,электрокардиографическая
картина при тромбоэмболии может
напоминать картину нижнего инфаркта
(но без патологического зубца Q во II
отведении).
Дифференциации
острой коронарной недостаточности от
острого перикардита.
перикардит
может быть первичным, но чаще является
осложнением таких заболеваний, как
ревматизм, туберкулез, уремия и др.,шум
трения перикарда появляется с первых
часов и может усиливаться при надавливании
стетоскопом на грудную стенку,боль
при перикардите появляется одновременно
с лихорадкой, лейкоцитозом и увеличением
СОЭ, не иррадиирует, беспокоит больного
меньше в положении сидя, может перемежаться
короткими ремиссиями,на
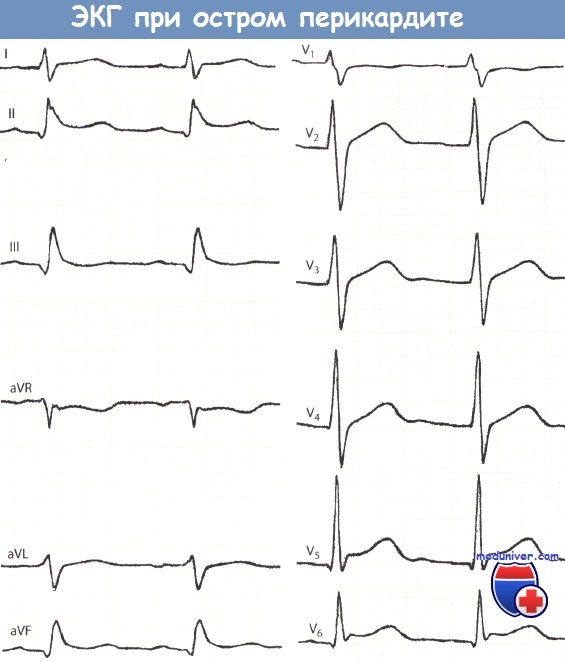
ЭКГ при остром перикардите в отличие
от инфаркта миокарда сегмент ST приподнят
во всех трех стандартных отведениях и
не выпуклой, а вогнутой дугой, отсутствуют
патологические зубцы Q, сохраняются
зубцы R, уменьшается лишь их амплитуда,при
появлении выпота в полости перикарда
боль исчезает, перестает выслушиваться
шум трения перикарда, диагноз
подтверждается при рентгенологическом
и эхокардиографическом исследовании.
Дифференциальная
диагностика со спонтанным пневмотораксом,
особенно левосторонним.
боль
может быть очень резкой, иногда она
даже способствует развитию шока,нет
характерных изменений ЭКГ, содержания
ферментов и миоглобина сыворотки крови,
миоглобина в моче,боль
усиливается при дыхании, разговоре,характерна
резкая одышка,при
перкуссии — выраженный тимпанический
звук на пораженной стороне, дыхание
ослаблено или не прослушивается,в
первые часы не бывает лихорадки,
лейкоцитоза, повышенной СОЭ,рентгенологическое
исследование органов грудной клетки.
Дифференциальная
диагностика с опоясывающим лишаем.
обнаруживаются
высыпания пузырьков на гиперемированном
основании по ходу межреберного нерва,отсутствие
изменений на ЭКГ.
Дифференциальная
диагностика с перфоративной язвой
желудка или двенадцатиперствной кишки.
при
перфоративной язве желудка или
двенадцатиперстной кишки боль обычно
наблюдается только в эпигастральной
области, не распространяясь на грудину,
не имеет типичной для инфаркта миокарда
иррадиации,живот
обычно втянут, тогда как при инфаркте
миокарда скорее вздут,выраженного
и постоянного напряжения брюшной стенки
и симптомов раздражения брюшины при
инфаркте миокарда не бывает,исчезновение
печеночной тупости и появление воздуха
в брюшной полости говорит о наличии
перфоративной язвы,изменения
ЭКГ подтверждают или позволяют отвергнуть
диагноз инфаркта миокарда.
Дифференциальная
диагностика инфаркта миокарда и острого
панкреатита:
для
панкреатита характерна внезапно
возникающая острая мучительная боль
в верхней части живота, которая может
иррадиировать в левую руку, лопатку и
межлопаточную область,на
фоне боли часто развивается шок с
выраженным снижением АД,для
панкреатита характерна постоянная
боль, тогда как при инфаркте наблюдается
волнообразное усиление боли,при
панкреатите боль часто имеет опоясывающий
характер, чего не наблюдается при
инфаркте миокарда,боль
при панкреатите сохраняется длительно,
тогда как при неосложненном инфаркте
миокарда обычно длится несколько часов,выраженный
метеоризм и повторная рвота более
характерны для панкреатита, чем для
инфаркта миокарда,наблюдаются
повышение температуры, высокий
лейкоцитоз, увеличение СОЭ, увеличивается
активность ряда ферментов крови, в том
числе аминотрансфераз, ЛДГ,на
ЭКГ при остром панкреатите довольно
часто выявляются снижение сегмента ST
ниже изоэлектрической линии и
отрицательный или двухфазный зубец Т,
что говорит о коронарной недостаточности,могут
наблюдаться нарушения сердечного ритма
и проводимости, эти изменения ЭКГ при
остром панкреатите обусловлены
ухудшением коронарного кровообращения
в период шока, но возможно, появляются
в связи с образованием мелких очагов
некроза в сердечной мышце под влиянием
поступающих в кровь протеолитических
ферментов поджелудочной железы; однако
на ЭКГ при панкреатите обычно не бывает
изменений, типичных для крупноочагового
инфаркта миокарда,повышение
активности диастазы в крови и моче
свидетельствует о наличии острого
панкреатита,активность
аминотрансфераз в крови при инфаркте
миокарда повышается в значительно
большей степени, чем при панкреатите,при
панкреатите не увеличиваются содержание
миоглобина и активность МБ КФК в
сыворотке крови.
Дифференциальная
диагностика ИМ при обнаружении подъёма
ST
включает случаи:
синдрома
ранней реполяризации,приступа
спастической стенокардии,изменений
у кокаиновых наркоманов,острого
перикардита,постинфарктной
аневризмы,синдрома
WPW.
При регистрации
депрессии ST
либо отрицательных Т на исходной ЭКГ
равновероятны нестабильная стенокардия
и ИМ. Необходимо в этих случаях исследование
биомаркёров некроза.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник