Диетическое меню при хроническом панкреатите
Наряду с регулярным применением лекарственных препаратов, при панкреатите так же показано диетическое питание. Только комплексная мера позволяет снять с поджелудочной нагрузку и отечность, способствует купированию воспаления и восстановлению поврежденных тканей.
При остром приступе болезни рацион питания очень ограничен, вплоть до голодания на протяжении нескольких первых дней. После снятия острых симптомов недуга меню больного постепенно расширяется. Разберем, как должен выглядеть недельный рацион для человека с болезненной ПЖ.
Особенности соблюдения диеты при разных формах панкреатита

Диета является не только обязательным показанием лечения острых приступов заболевания, но и мерой предупреждения рецидивов недуга. Целью такого метода является снятие с органа нагрузки, уменьшение количества выработки желудочного сока и пищеварительных ферментов, а также снижение их активности. Это необходимо для уменьшения отечности железы, купирования воспалительного, инфекционного процессов, создания условий для заживления и регенерации поврежденных тканей.
При остром воспалении диета очень строгая. В первые сутки атаки недуга больному показан голод. Зависимо от тяжести болезни, наличия осложнений голодание может длиться от одного до трех-четырех дней. Такая мера необходима для:
- Приостановления продуцирования желудочного, панкреатического секрета.
- Снижения работоспособности пищеварительных ферментов.
- Предупреждения развития или уменьшения выраженности инфекционных процессов.
При воспалении железы наблюдается отечность, спазмирование органа и его протоков. По этой причине пищеварительные ферменты не могут попасть из поджелудочной в кишечник, активизируются в железе и начинают переваривать ее стенки.
Отмирание поврежденных тканей органа, непереваренные остатки пищи провоцируют осложнение болезни различными инфекциями. Именно поэтому необходимо снизить активность выработки и функционирования панкреатических ферментов, что, в основном, достигается посредством голодовки.
Первые 2-5 дней острого панкреатита показано только употребление жидкостей – до 2,5 литров. После выхода из голодовки при ОП рацион постепенно расширяется согласно диетического стола № 5 П (I). При этом калорийность пищи на протяжении первых десяти дней диеты не должна превышать 800 Ккал. Начиная с десятого дня, при позитивной динамике лечения, калорийность пищи можно увеличить до 1000 Ккал.
При хронической форме заболевания меню больного значительно шире. Оно включает крупы, большинство видов овощей и ягод, мясо и рыбу (не жирных, средне-жирных видов), кисломолочку, несдобное печенье, желе из сладких ягод, мармелад, зефир и даже некоторые виды конфет.
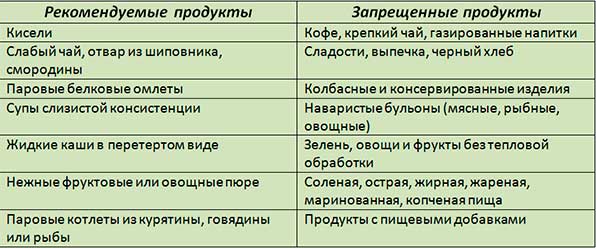
При этом для предупреждения рецидива панкреатита необходимо придерживаться следующих правил питания:
- Употреблять только натуральную, свежую пищу.
- Значительно ограничивать количество сладкого, жирного, и особенно кислого.
- Питание должно быть дробным: 5-6 раз в день небольшими порциями.
- Желательно, чтобы пища была измельченной, перетертой, для ее лучшего усваивания.
- Разрешенный способ готовки: варка, запекание, обработка паром, тушение.
- Не употреблять горячего и холодного – только теплые продукты и блюда.
- На голодный желудок не употреблять фрукты и сладости.
- Не рекомендуется кушать свежий хлеб (лучше второго дня свежести или сухари), сдобную выпечку с кремом.
- Не рекомендуется использовать специи (в небольших количествах можно соль).
- Алкоголь, снеки (чипсы, сухарики, палочки кукурузные и пр.) категорически запрещены.
Здоровое питание и поддерживание водного баланса поможет надолго продлить период ремиссии и сберечь здоровье поджелудочной железы. В этом случае диетическое питание – самое эффективное лекарство.
Примерное меню при обострении воспалительного процесса

В первые дни острого приступа болезни показано голодание. На этот период заболевшему разрешается только пить не газированную минеральную воду со щелочью. Это может быть:
- «Боржоми».
- «Ессентуки 4».
- «Нарзан»
- «Славянская».
Пить воду следует четыре-пять раз в день по 200 мл., при этом питье слегка подогревают (до 27 градусов). Если вода газированная, за полчаса-час до употребления ее следует налить в стакан, чтобы из жидкости вышли все газы.
На третий день питье можно разнообразить слабым шиповниковым отваром. Питье поможет сохранить водный баланс, пополнить запасы организма необходимыми микроэлементами, вывести токсины.
Выход из голодовки
Меню для больных панкреатитом при выходе из голодовки (2, 3 или 4-й день) можно разнообразить следующими продуктами:
- подсушенный белый пшеничный хлеб (не больше 50 грамм в сутки);
- кисель либо морс из черной смородины;
- при этом в день положено пить до 2,5 литров жидкости (минеральная негазированная вода, кисель, морс, отвар из шиповника).
На третий-пятый день рацион можно дополнить:
- отваром слизистой консистенции из риса или овсяной каши;
- пюре из картофеля (жидкое, без масла и молока);
- киселем из черники, черной смородины, клубники, голубики;
- перетертыми кашами на воде из гречки, риса, овсяной крупы.
В последующие два дня разрешается начать пробовать:
- паровой омлет из белков;
- измельченное блендером паровое или отварное мясо курицы, кролика, индейки;
- супы из круп, приготовленные на овощном бульоне или воде;
- пюре из овощей (тыква, морковь, кабачок);
- не крепкий черный либо зеленый чай, чернослив, простоквашу.
Начиная с десятого дня при условии успешного лечения, стихания симптомов болезни, меню можно разнообразить несоленым сливочным маслом, желе, печеными яблоками, отварной рыбой нежирных сортов либо рыбными паровыми котлетами, суфле. Сахар разрешается начинать использовать в очень маленьком количестве. Однако лучше брать его заменители.
Диета при остром панкреатите строгая, поэтому меню абсолютно исключает следующие продукты: жаренные, копченые, очень жирные блюда, грибы, консервы, колбасу, сосиски, сало, яичные желтки, свежий хлеб и сдобную выпечку, пряности, соус, мороженное, алкоголь, газировку, редьку, лук, чеснок, редис, шпинат, горох, фасоль, спаржу, щавель.
Питание после полного купирования приступа
Меню больного при остром панкреатите на неделю должно включать только разрешенные и безопасные для ЖКТ продукты.
1-е сутки:
- Ранняя трапеза: омлет из 2 белков на пару, овсянка, шиповниковый отвар.
- Поздняя трапеза: желе ягод.
- Обеднее время: рисовый суп, подсушенный хлеб, паровые куриные котлеты с кабачковым пюре.
- Полдник: перетертый творог, слабозаваренный чай.
- Вечер: рыбное суфле с гарниром из тушеных овощей, компот из смородины.
- Поздний вечер: сухарик с простоквашей.
2-е сутки:
- Ранняя трапеза: творожный пудинг, чай с сухариком.
- Поздняя трапеза: клубничное суфле, отвар шиповника.
- Обеднее время: вермишелевый суп на бульоне из овощей, сухари, отварная индейка, ягодный мусс.
- Полдник: печеные яблоки, компот.
- Вечер: лапша, рыбная паровая котлета, зеленый чай.
- Поздний вечер: сухарик, чай.
3-и сутки:
- Ранняя трапеза: овощной пудинг.
- Поздняя трапеза: рисовая каша, кусочек курицы.
- Обеднее время: гречневый суп, сухарик, паровые котлеты из кролика, кисель.
- Полдник: тыквенная каша.
- Вечер: овсяная каша, кусок курицы, черный чай.
- Поздний вечер: галеты с кефиром.
4-е сутки:
- Ранняя трапеза: рисовая каша, смородиновый компот.
- Поздняя трапеза: паровой омлет, отвар ромашки.
- Обед: крем-суп из вываренного мяса, сухарик, кусок отварного мяса кролика, чай.
- Полдник: печеное яблоко с творогом, компот.
- Ужин: геркулесовая каша, малиновое суфле, шиповниковый отвар.
- Поздний ужин: сухарик и простокваша.
5-е сутки:
- Ранняя трапеза: каша овсяная, омлет, черный чай.
- Поздняя трапеза: тыквенное пюре, клубничный компот.
- Обеднее время: гречневый суп, сухарик, рыбные паровые котлеты, чай.
- Полдник: творожная запеканка, шиповниковый отвар.
- Вечер: морковное пюре с куриным суфле, печеное потертое яблоко без кожуры и сердцевины, компот.
- Поздний вечер: одно галетное печенье с чаем.
6-е сутки:
- Ранняя трапеза: манная каша, отвар ромашки.
- Поздняя трапеза: паровой омлет, кисель.
- Обеднее время: вермишелевый суп, сухарик, отварная курочка, чай.
- Полдник: ягодное суфле, компот.
- Ужин: овощное пюре, паровая котлета из индейки, кисель.
- Поздний ужин: сухарик с йогуртом.
7-е сутки:
- Ранняя трапеза: морковно-тыквенное пюре, отварной яичный белок, компот.
- Поздняя трапеза: творожное суфле, отвар ромашки.
- Обеднее время: потертый рыбный суп, сухари, паровые куриные котлеты, чай.
- Полдник: печеное яблоко, компот.
- Вечер: гречневая каша с паровой котлетой, отварная натертая свекла, кисель.
- Поздний вечер: сухарик с кефиром.
До перехода болезни в стадию стойкой ремиссии вся еда должна быть перетертой и без специй (не рекомендуется даже соль). Через две недели после приступа, при условии отсутствия симптомов недуга, можно начать пробовать свежие яблоки, очищенные от кожуры и кочана, а также клубнику, банан.
Примерное меню при устойчивой ремиссии панкреатита

Меню диеты при хроническом панкреатите на неделю намного разнообразнее. При переходе болезни на этап устойчивой ремиссии позволяется пробовать: рыбу средней жирности, говядину, сладкие и немного кисловатые свежие фрукты, сахарное, затяжное, творожное печенье, желейные конфеты, зефир, пастилу, мармелад, ягодное желе, твердый сыр, молоко, и другие продукты. С количеством таких продуктов нельзя переусердствовать.
Пример меню при панкреатите на неделю выглядит следующим образом:
День | Ранняя трапеза | Перекус | Обеднее время | Полдник | Вечернее время |
| Пн. | Овсяная каша на молоке низкой жирности, бутерброд с сыром, цикорий | Творожный пудинг, галетное печенье, шиповниковый отвар | Суп картофельный на курином бульоне, сухарик, фрикадельки из курицы на пару | Запеченные яблоки, кисель | Гречневая каша, салат из отварной свеклы с маслом, котлета из говядины |
| Вт. | Молочная каша из риса, кисель или чай | Белковый омлет, отварная индейка, компот | Вермишелевый суп, хлеб пшеничный, запеченный хек, желейные конфеты, зеленый чай | Творожная запеканка, ромашковый отвар | Картофельное пюре, запеченная рыба, салат из моркови с маслом, чай |
| Ср. | Овсяная каша, кисель | Ягодный мусс, затяжное печенье, шиповниковый отвар | Рыбный суп, тыквенный пудинг, сухари, компот | Творожный пудинг | Филе курочки с кабачками, отварная цветная капуста, зеленый чай |
| Чт. | Манная каша, бутерброд с сыром, кисель | Простокваша, сухарик | Рисовый суп с морковкой, мясные биточки, шиповниковый отвар | Овощной пудинг, компот | Тушеная курица с овощами, желе, чай |
| Пт. | Паровой омлет, черный чай | Пудинг из моркови и натертых яблок | Овощной суп-пюре, биточки говяжьи, отвар ромашки с желейной конфетой | Ягодное суфле, галетное печенье | Отварной рис с мясным биточком, чай |
| Сб. | Овсяная каша, цикорий | Омлет, яблочный компот | Гречневый суп, мясной рулет, салат из отварной свеклы, чай | Бутерброд с маслом и твердым сыром, запеченное яблоко, чай | Рыбное суфле, отварная вермишель, чай |
| Вс. | Рисовая каша с отварной индейкой, шиповниковый отвар | Овощное суфле, ягодный кисель | Потертый мясной крем-суп, рыбные кнели, подсушенный хлеб, чай | Творожное печенье, запеченное яблоко, чай | Рыбный рулет, картофельное пюре, шиповниковый отвар |
За 1-2 часа до сна можно выпить стакан кисломолочного продукта (йогурт, кефир, простокваша) с диетическим печеньем.
Заключение
Представленное меню для больных панкреатитом на неделю примерное — его можно менять другими блюдами, разрешенными на стадии стойкой ремиссии.
Между главными приемами пищи также разрешается позволить себе небольшие перекусы фруктами, позволенными сладостями. Полезно выработать привычку кушать приблизительно через одинаковые промежутки времени, выпивать не менее 1-1, 5 литра воды ежедневно и не переедать – после приема пищи должно оставаться легкое чувство голода.
Загрузка…
Источник
Диета при хроническом панкреатите в реабилитационный период после приезда из больницы в значительной степени увеличивает вероятность исцеления либо стабилизации состояния больного. Она становится основополагающим фактором в процессе лечения этой болезни.
Чаще дома происходит нарушение основ диеты, вместо необходимого строгого соблюдения основных принципов лечебного питания. Установленная диета включает дешевые продукты, не требующие долгого и тяжёлого приготовления. Главное правило: еда должна быть мелко порезана, перетёрта либо перемолота, приготовлена методом отваривания или паровой обработки.
Основные принципы питания больного
Необходимо употреблять побольше белковой пищи и одновременно исключить жирные и углеводные продукты. В первую очередь совет касается сахара, жареных, состоящих из грубой клетчатки продуктов. По возможности, начните приём витаминных препаратов. Кушать положено небольшими порциями, не реже 5-6 раз в сутки.
Общая характеристика употребляемых продуктов
Питание, которое назначают на этапе угасания, заключается в том, что употребление белков повышается до уровня, необходимого для полноценного функционирования организма пациента. Липиды и углеводные вещества представлены в виде всевозможных круп. Из меню исключаются сложные сахара, медовое, кондитерские изделия, снижается потребление соли.
Питание при хроническом панкреатите предусматривает абсолютное исключение из рациона пищи, раздражающей стенки пищевода. Сюда относят: спиртные напитки, уксусную, лимонную кислоту и прочие приправы.
Основы употребления и состав порций
Еду приготавливают посредством отваривания, тушения, запекания, отпаривания. Желательно питаться продуктами, предварительно измельчёнными в блендере либо протёртыми через кулинарное сито. Питание осуществляют в равные промежутки времени, через 3-4 часа. Еда предлагается тёплой, недопустимо поедание чересчур горячей пищи. Позиции основного дневного меню должны включать: общее количество протеинов – 120 г, липидной массы – 90 г, углеводных веществ – 350 г, и иметь энергетическую ценность не более 2700 Ккал.
Сущность диетического потребления продуктов питания
При панкреатите поджелудочной железы в момент затихания заболевания количество килокалорий, входящих в суточное количество съестного, равняется дневной загруженности организма. Кушать при панкреатите необходимо по шесть раз в день, включая в рацион продукты с послабляющими способностями.
Белки в диетическом питании
Особое значение имеет контроль за ежедневным числом поедаемого протеина, незаменимого для регенерации организма. Дневное количество потребляемого белка установлено не ниже 130 граммов, причём 70 % обязано иметь животное начало.
В рацион пациента, страдающего от хронического панкреатита, включаются говяжьи, телячьи, кроличьи, куриные, индюшачьи белки. Запрещены к потреблению: бараньи, свиные, гусиные, утиные и протеины дичи. Если пациент постоянно ощущает болезненность в эпигастрии, кушанья из мяса необходимо порубить и отварить либо приготовить в пароварке. Категорически запрещается употреблять печёное, тушёное, жареное мясо или рыбу. Учитывайте требование, что мясное и рыбное должно быть постным, показано употреблять домашний творог. Выполнение рекомендаций помогает функционировать печени пациента на нормальном уровне, предотвращает видоизменение органа на фоне заболевания панкреатитом.
Из-за плохой переносимости больными воспалением поджелудочной железы не рекомендуется применять молоко в виде самостоятельного блюда. Лучше вводить продукт в состав круп, супов, киселей. Если человек не представляет жизни без кружки молока, пить напиток нужно мелкими глоточками по полстакана в день.
Благоприятными свойствами при панкреатите обладают кефир и сыворотка. Сыр противопоказан, либо в минимальной дозе при улучшении самочувствия.
Запрещено употреблять яйца целиком, исключительно в виде добавок и паровых омлетов из белка. Протеины поступают в организм пациента с рисовой крупой, манкой, овсяной и гречневой кашами, макаронами, черствым хлебом, сухариками. Бобовые при панкреатите воспрещены.
Жиры в питании больного панкреатитом
Диетический режим, назначенный больному воспалением поджелудочной железы, должен ежедневно включать 71 г жиров, 20% из которых – жиры растительного происхождения. Употреблять в пищу в виде добавки либо дополнением к другим продуктам.
Масло добавляют в уже приготовленную пищу, а постное масло лучше не использовать. Недопустимо применять при приготовлении маргарины, смалец, прочие кулинарные жиры.
Углеводы при диетическом питании
Максимальное количество потребляемых в день углеводов не должно превышать 350 г. В пределах указанной нормы допустимо использовать: сахар, мёд, варенье, сироп. Разрешено кушать: сухарики, манную, овсяную, гречневую, перловую, рисовую кашки, макароны. Больным разрешается применение в пищу картошки, морковки, свёклы, тыквы, кабачков, патиссонов. Овощи необходимо готовить паровым способом либо отваривать. Желательно впоследствии протереть, смешав с крупами.
Пациентам, соблюдающим диету, не разрешаются сырые фрукты. Дозволено поглощать запечённые, протёртые через сито плоды, готовить компоты и кисели. Большую пользу при данном заболевании приносят сухофрукты, сваренные в виде компотов.
Блюда, разрешенные при панкреатите
К первым блюдам, разрешенным при панкреатите, относят:
- супы с добавлением гречихи, риса, пшена, перловки;
- супы на овощном отваре;
- каши с молоком;
- бульоны из постного мяса и рыбы;
- сладкие фруктовые супы.
Ко вторым:
- отварная говядина, птица, рыба;
- яичница в качестве парового омлета.
В список злаковых попадают: всевозможные каши, макаронные изделия, хлеб, подсолнечное масло. Из молочного разрешено: молоко, творожные блюда, кефир, сыворотка, йогурт, масло. В ограниченном количестве допускается употребление конфитюра, изделий из мёда, сахара и сахарозаменителей. Позволено принимать в пищу запечённые и протёртые ягодки, фрукты, отварную морковь и свёклу. К разрешенным напиткам относят: чай с добавлением молока, соки из фруктов и овощей.
От употребления какой пищи необходимо полностью отказаться
Категорически запрещены варианты жареных блюд.
Забудьте о применении в пищу перечня продуктов:
- Алкоголь, газировка, квас, растворимый и молотый кофейный напиток, какао, соки из винограда.
- Мясо свиньи, шпик, бекон, сало, семга, лосось, сельдь.
- Копченые, острые или жареные продукты, пища быстрого приготовления, фаст-фуд.
- Фасоль, горох, бобы, любые виды грибов, зелень шпината, щавеля, все сорта лука.
- Хлебобулочные, кондитерские изделия из сдобы, слоёного теста.
- Кондитерские изделия из шоколада, кремов, сладкую консервацию, замороженные десерты.
- Фрукты, содержащие много сахаров из семейства фиговых, виноградных, банановых, финиковых.
- Куриные яйца в любом виде, пряности и приправы.
Примерное меню при панкреатите
Примером питания при воспалительном процессе в поджелудочной железе послужат подобные варианты.
Пример №1
Завтрак: вареное говяжье мясо, молочная овсянка, чай с молоком.
Второй завтрак: омлет из белков двух яиц, яблоко, запечённое с мёдом и орехами, настой из шиповника.
Обед: суп, паштет из говядины, спагетти, компот из сушёных яблок.
Полдник: творожная запеканка и чай.
Ужин: отварная рыба, чай.
Пример №2
Завтрак: картофельное пюре, вареная курица, чай или кисель.
Второй завтрак: творожок и банановое суфле.
Обед: молочный суп, макароны с паровыми котлетами, кисель.
Полдник: рисовая молочная каша, компот из сухофруктов.
Ужин: манник и напиток из шиповника.
Пример №3
Завтрак: каша из риса или гречки, паровой омлет, чай.
Второй завтрак: запечённое яблоко, компот с галетным печеньем.
Обед: мясной суп-пюре, сухарики, отварная рыба, протёртая свёкла.
Полдник: овсянка с ягодами, йогурт.
Ужин: паштет из отваренной рыбы, картофельное пюре, кефир.
Пример №4
Завтрак: пшеничная каша, паровая котлета, морс.
Второй завтрак: отварное куриное мясо, пюре из овощей, чай.
Обед: суп из кабачков и тыквы, домашняя колбаса на пару, картофельное пюре, напиток из шиповника или сухофруктов.
Полдник: паровые котлеты, макароны, обезжиренный творог, компот.
Ужин: запечённый кролик в сметанном соусе, овсяная каша без соли, отварная свёкла с орехами, кисель.
Помните о вреде переедания. Есть необходимо часто и понемногу. При условии соблюдения принципов правильного питания при панкреатите ощутимо улучшается эффективность лечения заболевания.
Источник


