Диета при реактивном и хроническом панкреатите

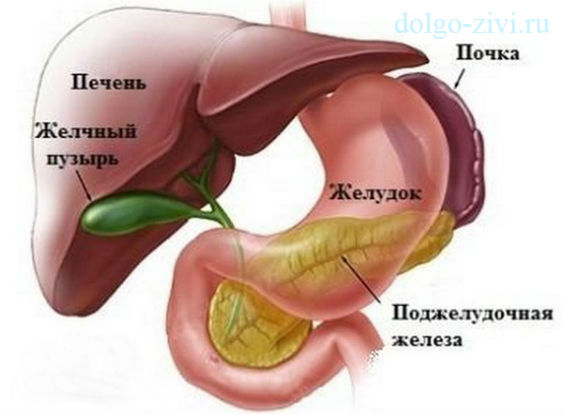
Панкреатит – воспалительный процесс в поджелудочной железе. Это заболевание диагностируют у людей разного возраста. Одной из самых распространенных форм панкреатита является реактивная. Она протекает на фоне других заболеваний ЖКТ (желудочно-кишечный тракт) и выделительной системы. В хроническую форму переходит редко, симптомы появляются резко. Лечение должно быть комплексным: прежде всего, нужно устранить первопричину (патологию других органов), а уже затем при помощи медикаментов и диеты нормализовать работу поджелудочной железы. Об особенностях питания при реактивном панкреатите, диете и меню мы и расскажем в данной статье.
Читайте также: Лечебное питание при панкреатите
Особенности диеты

Придерживаться диеты рекомендуется не менее 8 недель (фото: www.all-news.net)
Питание при панкреатите – основная составляющая процесса восстановления и нормализации функций поджелудочной железы. Назначать диету должен лечащий врач с учетом сопутствующих недугов и состояния организма. В основном используется лечебный стол №5 по классификации Певзнера. Пациенту нужно соблюдать следующие условия:
- Питаться дробно (4-5 раз в день), последний прием пищи должен быть не позднее, чем за 3 часа до сна.
- Составьте режим дня и строго его придерживайтесь: вы нормализуете работу желудочно-кишечного тракта. В определенные часы организм будет выделять желудочный сок и ферменты, и процесс пищеварения пройдет быстрее.
- В период обострения блюда должны быть протертыми или измельченными на блендере. Позднее будет достаточно тщательного пережевывания пищи.
- Оптимальный режим приготовления – на пару или варка, иногда можно побаловать себя тушеными блюдами. Запеченные до хрустящей корочки и жареные блюда противопоказаны.
- Количество жиров и углеводов в рационе нужно уменьшить, акцент делаем на белки и растительную клетчатку. В среднем, организм должен получать 80г жиров, 250 — углеводов и 150 — белков в сутки.
- После обострения в течение 2 дней рекомендовано лечебное голодание. Рекомендована щелочная минеральная вода и теплый травяной чай. На третий день можно дать больному слизистый суп или протертую кашу. Через два дня рацион можно расширить кисломолочными продуктами. Рыбу и белое мясо можно давать только на 7-8 день. Свежие овощи и фрукты вводят в меню через 10-12 дней с момента обострения.
- Оптимальный размер порции – не более 300г за один прием. Общая калорийность рациона не должна превышать 2800 кКал.
- Не рекомендованы строгие диеты, но и переедать не желательно. Любителям быстрых перекусов стоит помнить, что центры мозга, ответственные за чувство насыщения, активизируются только через 15 минут после начала приема пищи. Кушать рекомендуется медленно, небольшими кусочками. Из-за стола вставать с легким ощущением голода.
- Если мучает голод, можно выбрать вкусный и полезный перекус: овощной салат, 2-3 ложки творога, горсть ягод, стакан йогурта или кефира.
- Желудок будет работать лучше, если утро вы начнете со стакана теплой воды. Прием пищи – через 1-1,5 часа.
- Норма потребляемой жидкости – не менее 1,5 литров. Ограничьте потребление масла (до 15г в сутки), соли (до 10г), сахара (до 15г).
- Следите за температурным режимом блюд. Оптимальная температура – 40-50 градусов. Противопоказана очень холодная и горячая еда.
- Первые 2 недели консистенция блюд должна быть полужидкой или жидкой. После исчезновения симптомов можно кушать не протертую пищу.
- Следите за индивидуальной реакцией организма: при появлении аллергии или усилении симптомов, нужно вернуться к диете 5п. Заведите пищевой дневник, в него записывайте все потребляемые продукты. Новые продукты вводите в меню понемногу.
Читайте также: Диета при панкреатите: что можно есть для восстановления поджелудочной железы
Запрещенные и разрешенные продукты

Приготовление блюд дома – не только польза для здоровья, но и интересное хобби (фото: www.mirkrsoty.ru)
Диета при реактивном панкреатите основная на следующих продуктах:
- Нежирные сорта мяса (телятина, курица, кролик, индейка).
- Нежирные сорта рыбы (сазан, хек, треска, сайда, минтай, навага, окунь, щука, карп).
- Яйца куриные (не более 2 штук) – предпочтительнее паровой омлет или всмятку.
- Творог нежирный, некислый, кефир, йогурт, простокваша, неострый сыр. Молоко только в кашах.
- Растительное (оливковое, подсолнечное, льняное) и сливочное масло.
- Каши на воде и молоке (рис, манка, гречка, овсянка), домашняя лапша и вермишель.
- Супы (с крупами, овощами, фрикадельками), нежирные бульоны.
- Овощи (брокколи, зелень, цветная капуста, морковь, тыква, кабачок, патиссон, огурцы, помидоры, картофель). Иногда можно зеленый горошек и молодую фасоль.
- Сладости (галетное печенье, пастила, зефир, сушки, мармелад). А также сухофрукты, вчерашний хлеб, несдобная выпечка.
- Фрукты (желательно сладких сортов), ягоды. В период обострения из них делают компоты, кисели, муссы.
- Напитки: зеленый чай, минеральная вода без сахара, натуральные соки, кисели, компоты.
При панкреатите нельзя употреблять:
- Жирные сорта мяса и рыбы, наваристые бульоны.
- Сдобу, сладости, свежий хлеб.
- Алкоголь, крепкий кофе, какао, газированные напитки.
- Консервы, пакетированные соки, копчености, маринады, соленья.
- Колбасные изделия (кроме диетических).
- Кукурузную, перловую, пшенную кашу.
- Бобовые, белокочанную капусту, шпинат, щавель, репу, редьку, грибы, лук, чеснок.
- Кислые фрукты и ягоды.
- Полуфабрикаты, фастфуд.
Читайте также: Диета при удаленном желчном пузыре и панкреатите
Рекомендованное меню

Кроме супов и каш не забудьте включить в рацион овощи и фрукты (фото: www.vseoede.su)
Таблица 1. Ориентировочное меню на неделю
| День недели | Рацион |
| 1-й | На завтрак: овсяная каша с изюмом (250г). На обед: картофельный суп (200г), гречневая каша с мясом (200г). На полдник: печеные яблоки (150г). На ужин: рисовый пудинг (150г), овощное пюре (100г). Перед сном: стакан кефира |
| 2-й | На завтрак: омлет на пару из двух яиц. На обед: суп с фрикадельками (200г), куриное суфле (150г), морковное пюре (100г). На полдник: творог (150г). На ужин: картофельное пюре (120г), тушеная рыба (150г) Перед сном: стакан йогурта |
| 3-й | На завтрак: гречневая каша (150г), сыр неострый (70г). На обед: суп-пюре овощной (200г), рис с овощами (200г). На полдник: фруктовый мусс, галетное печенье. На ужин: запеканка из тыквы (150г), отварная курятина (120г). Перед сном: стакан простокваши |
| 4-й | На завтрак: каша овсяная на молоке (200г), компот из сухофруктов. На обед: суп рисовый (200г), котлета куриная (120г). На полдник: морковно-яблочное пюре (150г). На ужин: овощи тушеные (150г), рыбная котлета (120г). Перед сном: стакан негазированной воды |
| 5-й | На завтрак: кальцинированный творог с сухофруктами (180г). На обед: гречневый суп (200г), рагу с индейкой (200г). На полдник: нежирный йогурт, сухарик. На ужин: отварная вермишель (120г), вареная телятина (150г). Перед сном: стакан кефира |
| 6-й | На завтрак: яйцо всмятку, тост с сыром. На обед: рыбный суп (200г), тушеные овощи с курицей (200г). На полдник: натуральный сок, галетное печенье. На ужин: лапшевник (250г). Перед сном: стакан йогурта |
| 7-й | На завтрак: рисовая каша на молоке (250г). На обед: суп овощной (200г), тефтели куриные (150г), кусочек хлеба (50г). На полдник: овощной салат (150г). На ужин: запеченный минтай (150г), пюре картофельное (150г), помидор. Перед сном: стакан кефира |
Читайте также: Диета при панкреатите: меню на неделю с рецептами, особенности питания и выбора продуктов
Десерты любят взрослые и дети. Однако не все сладости разрешены при панкреатите, а побаловать себя хочется. Предлагаем вам в видео ниже простые в исполнении рецепты, которые понравятся всем.
Источник

Реактивный панкреатит – это патологический процесс воспаления поджелудочной железы, органа, который выполняет в организме человека две невероятно важные функции: секрецию большинства пищеварительных ферментов и выработку инсулина – гормона, регулирующего уровень сахара в крови. При лечении такого заболевания, как панкреатит, применяется не только медикаментозная терапия, но и специально подобранная диета, которой специалисты придают огромное значение в скорейшем выздоровлении и последующей долгосрочной ремиссии.
Принципы диеты
Диета при реактивном панкреатите являет собой одну из основных составляющих лечения, которое направлено на восстановление нормального функционирования поджелудочной железы.
При этом в рационе учитываются сопутствующие заболевания ЖКТ, которые привели к развитию такого заболевания, как реактивный панкреатит: это могут быть гепатит, гастрит, болезни желчного пузыря и печени.
Для составления меню при реактивном панкреатите используется диета № 5П.
В основу питания при этом положен принцип, заключающийся в создании полного физиологического покоя поврежденного органа, что влечет за собой обязательное соблюдение больным следующих положений:
- Питание должно быть частым и добрым – не менее 5 раз в день. Это не даст желудочному соку, накапливаясь, раздражать желудок и позволит снизить нагрузку как на поврежденную поджелудочную железу, так и на другие органы ЖКТ.
- Предпочтение следует отдавать теплым, протертым блюдам из овощей, приготовленных на пару или сваренных на воде, что позволит исключить раздражение слизистой желудка.
- При составлении меню рекомендуется предпочтительное употребление белковой пищи, сокращение до минимума углеводов и отказ от жиров. Причина этого кроется в том, что происходящий при панкреатите отек поджелудочной железы снижает выработку ею пищеварительных ферментов, однако, ферменты, которые участвуют в расщеплении белков, вырабатываются не только в этом испытывающем затруднения органе, но и в двенадцатиперстной кишке.
- Из рациона следует исключить блюда и продукты, обладающие высокими сокогонными свойствами.
Разрешенные продукты
Рацион питания при реактивном панкреатите может состоять из:
- супов овощных, крупяных и с макаронами;
- нежирных сортов птицы, мяса, рыбы;
- подсушенного белого хлеб, несладкого печенья, сухарей;
- нежирных кисломолочных продуктов;
- каш (овсяной, рисовой, манной, гречневой) и макарон;
- растительного (до 15 г в день) и сливочного (до 30 г) масла;
- отварных или запеченных картофеля, цветной капусты, свеклы, моркови, зеленого горошка, тыквы;
- белковых омлетов;
- некислых ягод и фруктов;
- отвара шиповника, некрепкого чая, соков, компотов, желе, муссов без сахара.
Запрещенные продукты
При реактивном панкреатите запрещено употреблять:
- алкоголь;
- свежий хлеб и сдобу;
- газированную воду, кофе, какао;
- колбасы, консервы, копчености;
- жирные сорта мяса и рыбы;
- мясные, грибные, рыбные бульоны;
- рассыпчатые каши (пшенную, перловую, ячневую, кукурузную);
- бобовые, редис, редьку, лук, чеснок, белокочанную капусту, грибы;
- виноград, инжир, бананы;
- шоколад, мороженое, варенье.
Диета в период обострения
Диета при реактивном панкреатите зависит от того, в какой фазе находится данное заболевание – обострения или ремиссии.
В острой стадии заболевания, во время которой больного беспокоят очень сильные болевые ощущения, на протяжении первых нескольких дней показано полное голодание. Разрешен только прием лечебных минеральных вод в небольшом количестве и маленькими глотками.
Созданный таким образом полный физиологический покой для поджелудочной железы способствует уменьшению желудочной и панкреатической секреции, что приводит к снятию клинических симптомов заболевания.
Прием пищи следует начинать постепенно и очень осторожно, не ранее четвертого дня, следя за тем, чтобы еда была максимально щадящей не только для поджелудочной железы, но и всей пищеварительной системы в целом и соответствовала лечебному столу № 5П.
Через неделю в меню больного с диагнозом «острый реактивный панкреатит» можно включать:
- кисели и слизистые супы;
- овощи в тушеном и отварном виде;
- жидкие каши;
- паровые котлеты из говядины, курицы и рыбы;
- кефир;
- слабо заваренный чай, отвар шиповника;
- печеные яблоки.
Суммарная калорийность рациона питания в это время не должна превышать 2500-2700 ккал в день, норма выпиваемой жидкости – 1,5 литра, потребляемой соли – 10 г (в первые 2 недели следует готовить без соли). Температура пищи должна быть в пределах от 45 до 60ºС, консистенция блюд – полужидкая или жидкая.
Диета при реактивном панкреатите в острой форме подразумевает на длительное время полное исключение из меню:
- копченых, жареных продуктов;
- маринадов, консервов и солений;
- сметаны и сливок;
- сала;
- сдобы и свежего хлеба;
- алкоголя.
Строгая диета и соблюдение всех рекомендаций способны предотвратить развитие такой болезни, как острый реактивный панкреатит, в хроническую форму.
Диета в период ремиссии
В фазе ремиссии реактивного панкреатита при организации питания за основу по-прежнему берется диета № 5П, основные принципы которой необходимо неукоснительно соблюдать.
Разрешенные продукты в этот период:
- молоко, кефир, простокваша, неострый сыр и творог;
- каши и макаронные изделия;
- овощи и овощные бульоны;
- черствый белый хлеб и сухари;
- мясо и рыба нежирных сортов;
- фруктовые желе и печеные яблоки;
- ромашковый чай, отвар овса, некислые соки, морс.
Запрещенные продукты:
- алкогольные, газированные и сладкие напитки;
- бульоны рыбные и мясные;
- пряности и специи;
- консервированные, копченые, жареные продукты;
- мороженое и сладости;
- свежая сдоба;
- бобовые, свежая капуста, щавель, редис и редька.
Примерное меню
Примерное меню на день человека, страдающего таким заболеванием, как реактивный панкреатит, может состоять из следующих продуктов и блюд:
- Первый завтрак: паровой омлет, овсяная каша на воде, стакан морковного сока. (Как сами овощи, так и соки из них богаты антиоксидантами и способны облегчить клинические симптомы при панкреатите.)
- Второй завтрак: порция нежирного йогурта с черникой, хлебец из цельного зерна. (Цельнозерновые продукты и свежие ягоды содержат мало жиров, что делает их употребление очень полезным.)
- Обед: гречневый суп, рагу из отварного мяса индейки, зерновой хлеб, яблочное желе, отвар шиповника. (Мясо нежирных сортов удовлетворяет потребность организма в легкоусвояемых белках, жирах, микроэлементах.)
- Ужин: запеченный минтай, картофельное пюре, салат с нежирной заправкой, некрепкий чай. (Щадящие способы приготовления еды – отваривание, запекание, обжаривание на гриле – делает прием пищи вкусным и полезным.)
- На ночь: кефир и несколько сухариков.
Реактивный панкреатит – серьезное и коварное заболевание, чреватое неоднократными рецидивами в случае несоблюдения принципов правильного питания. Только длительная диета и серьезное отношение к ней, грамотно подобранное меню питания и отказ от вредных привычек помогут избежать осложнений и новых приступов такой болезни, как панкреатит, и позволят сохранить здоровье на протяжении длительного времени.
Автор: Загороднюк Михаил Петрович,
специально для сайта Moizhivot.ru
Полезное видео о панкреатите, его лечении и диете
Изменить город
Клиники Москвы

Он Клиник
Многопрофильный медицинский центр
Первичная стоимость приёма — низкая

МедЦентрСервис
медицинская клиника
Первичная стоимость приёма — высокая
Источник
Заболевания пищеварительной системы всегда оказывают значительное влияние на рацион больного. Так или иначе, ему нужно будет отказаться от ряда продуктов, избегать некоторых способов приготовления пищи. Эти изменения будут в сторону полезного питания, которое часто бывает не очень вкусным. Когда человеку диагностируют реактивный панкреатит, какая диета будет прописана, указывает врач. Существуют целые комплексы, разработанные специально для таких случаев, это диетические столы, где составляется индивидуальное меню.
Общие принципы питания
Реактивный панкреатит – это воспалительный процесс в поджелудочной железе, который может быть спровоцирован неправильным питанием и увлечение вредными привычками. Гистология и функции поджелудочной железы очень разнообразны. При таком диагнозе по рекомендациям лечащего врача пациент должен соблюдать лечебную диету и придерживаться следующих принципов в питании:
- необходимо соблюдать режим дня и в том числе режим питания, для того чтобы работа желудочно-кишечного тракта нормализовалась;
- важно, чтобы питание было дробным, то есть прием пищи будет осуществляться 4-5 раз за день, но при этом самый поздний перекус должен быть не позже чем за 2,5 часа до сна;
- если заболевание обостряется, то вся еда, поступающая в организм, должна быть тщательно перетерта, лучше всего измельчить её с помощью блендера;
- готовить блюда необходимо на пару или методом варки, допускаются в период ремиссии тушеные овощи, но жареное запрещено на любой стадии панкреатита;
- рекомендовано за один раз съедать в общей сложности не более 300 г пищи;
- суточная калорийность не должна быть более 2900 ккал, кроме того, важно соблюдать баланс жиров, белков и углеводов в соотношении 80, 250 и 150 г соответственно;
- в день следует выпивать не менее 1,7 л жидкости;
- утро начинается с того, что больной выпивает стакан теплой воды и лишь через час приступает к завтраку;
- важно помнить, что процесс поглощения еды должен быть медленным, при сильном чувстве голода допускается перекус, но очень легкий;
- температура еды должна быть чуть выше температуры тела, нельзя кушать горячую или холодную пищу.

Во время обострения панкреатита необходимо сократить употребление пищи к минимуму — больше жидкости и зеленого чая
Запрещены переедания и голодания, исключением являются первые 2 дня после приступа болезни, в эти дни врачи рекомендуют сократить употребление пищи до минимума. В меню должно быть много травяных чаев и минеральной щелочной воды комнатной температуры. После такого голодания на 3 день можно включить в рацион овощной супчик или жидкую овсяную кашку. Затем постепенно добавляются кисломолочные продукты, а через неделю пациенту можно кушать нежирные виды мяса и рыбы. Фрукты и овощи в свежем виде разрешены лишь через 2 недели после приступа панкреатита.
Какие продукты разрешены?
Диета и питание при реактивном панкреатите – неотъемлемая часть лечения. Естественно, не все продукты разрешено употреблять. Первый этап после обострения болезни сопровождается приемом медикаментов. Именно поэтому в течение двух дней стоит пить лишь воду и травяные чаи. Их рекомендуют употреблять на протяжении всего периода реабилитации. Врач назначит индивидуальную диету, в которой будет прописано, что можно употреблять пациенту. В перечень входят:
- овощные супы с добавлением небольшого количества крупы, отвары из овощей;
- постное мясо и нежирная рыба;
- тефтели, котлеты и мусс из мяса птицы, желательно домашнего разведения;
- нежирные кисломолочные напитки;
- каши из разных круп на воде;
- несладкие сухари, сухое печенье, белый хлеб, подсушенный или полежавший 2-3 дня после выпечки;
- не кислые фрукты, ягоды;
- макаронные изделия из твердых сортов пшеницы;
- небольшое количество растительного и сливочного масла – 15 и 10 г соответственно;
- желе и муссы из не кислых ягод и компотов;
- отвары из ягод, компот, соки, но не фреши;
- из овощей можно морковку, тыкву, цветную капусту, свеклу, зеленый горошек;
- яйца употребляют в виде легких воздушных омлетов.
Что категорически запрещено?
Реактивный панкреатит предполагает полное исключение из рациона следующих продуктов:
- сдобна выпечка;
- сладкое (пирожные, торты, шоколад);
- свежий батон и хлеб;
- жирные сорта мяса;
- наваристый бульон;
- консервированные продукты;
- соления;
- жирная рыба;
- острое и копченое;
- колбасные изделия;
- из круп – перловка, пшено, кукуруза;
- маринованные продукты;
- кислые овощи и фрукты;
- фаст-фуд;
- полуфабрикаты;
- крепкие чай и кофе;
- какао;
- кисломолочные напитки с жирностью выше 2,5%;
- газированные напитки;
- алкогольная продукция;
- из овощей – капуста, лук, чеснок, шпинат, бобовые, щавель, репа, грибы.
Любой из запрещенных продуктов, даже в малом количестве, способен спровоцировать очередной приступ реактивного панкреатита. Соблюдение диеты – обязательно для пациента.
Диета в период обострения
В зависимости от того в какой форме протекает заболевание и имеются ли очаговые образования в поджелудочной, больному назначается разная диета, по составу продуктов отличная друг от друга. В период обострения рассчитывать на употребление еды не приходится, так как все это провоцирует сильнейшую боль и очередной приступ.
К сожалению, реактивная стадия панкреатита при частых приступах приводит к разрушению поджелудочной железы. Если же пациент будет следовать рекомендациям лечащего врача, то излечение заболевания возможно в 80% случаев.
Важным фактором является отказ в период обострения от пищи, допускается лишь теплое питье. В этот период щелочная вода и травяные чаи станут помощниками. За 2-3 дня организм не успеет ослабнуть или авитаминизироваться, поэтому голодание допускается в любом возрасте. Очень сложно проходит этот процесс у детей, важно отвлечь ребенка от мыслей о еде и максимально организовать развлечения, найти любимое занятие.
Как питаться во время ремиссии?
Когда заболевание переходит в стадию ремиссии, чаще всего доктор назначает диету лечебного стола №5, блюда могут варьироваться и видоизменяться по вкусу пациента. Разрешено употребление таких продуктов:
- творог, молоко, кисломолочные напитки, сыр;
- макаронные изделия;
- молочные каши, но в жидком виде;
- запеченные и тушеные овощи;
- легкие супы на постном мясе;
- сухарики, хлебцы;
- мусс и желе из яблок, груш и киви;
- морсы из не кислых ягод;
- мясо и рыба остаются в очень малых количествах и обязательно нежирных сортов.
Период ремиссии чрезвычайно важен для тех, кто намерен избавиться от болезни навсегда. Если соблюдать диету, не переедать, кушать все только в теплом виде, то момент исцеления не заставит себя ждать. Любое нарушение режима в будущем вновь может спровоцировать появление реактивного панкреатита. Очередной приступ будет гораздо сильнее по сравнению с предыдущим, потому что с каждым разом разрушение железы прогрессирует. Это четко видно во время томографии поджелудочной.

Если у ребенка диагностировали панкреатит, то из его рациона необходимо убрать все сладости — они принесут лишь вред!
Питание при реактивном панкреатите у ребенка
Взрослому человеку отказаться от переедания довольно просто, особенно в период обострения болезни. А вот с детьми все обстоит гораздо сложнее. Ребенку трудно объяснить, что у него болит живот именно от того, что он ест то, что ему хочется.
Так или иначе, диета при реактивном панкреатите у детей должна быть соблюдена. Малышу придется отказаться от любимых сладостей:
- сгущенного молока;
- сдобной выпечки;
- шоколада;
- конфет;
- мармелада и пастилы;
- пряников, вафель;
- газированных напитков;
- йогуртов с наполнителями.
Соблюдение диеты будет таким же, как и у взрослых, основной рацион должны составить каши, овощные супы, нежирное мясо и рыба, допускаются запеченные овощи, гарниры из круп на воде. Никаких маринованных продуктов, соленого, копченого и острого ребенку нельзя. Если терпение на исходе, то можно дать ягоды, не кислые фрукты, небольшое количество сухофруктов. Часто родителей при таком диагнозе у малыша выручают желе и муссы, которые могут стать настоящими сладостями, особенно если подавать их в игровой форме. Помочь могут и напитки на сыворотке с добавлением сока.
Именно родители должны строго следить за диетой ребенка и контролировать, чтобы он ничего запретного не съел. Рекомендуется убрать из холодильника все сладости, если вся семья будет придерживаться диетического меню – это оправданно, ребенок почувствует поддержку со стороны близких, и у него не будет соблазнов нарушить свой рацион. Ведь малышу не всегда очевидна связь между развитием болезни и питанием. Кстати, полезно знать, что для диагностики панкреатита часто проводится биопсия поджелудочной железы: https://metod-diagnostiki.ru/zhkt/vidy-procedur/biopsiya-podzheludochnoy-zhelezy/
Источник