Диета при панкреатите и гепатите с при воспалении одновременно
Многим людям, у которых есть проблемы с органами пищеварения, устанавливают сразу несколько патологий. Часто наблюдается гепатит при панкреатите, когда проблемы возникают в этих двух органах. Спровоцировать появление патологии могут вирусы (поражающие печень), интоксикационные процессы при других инфекциях, отравлениях, передозировках препаратов.
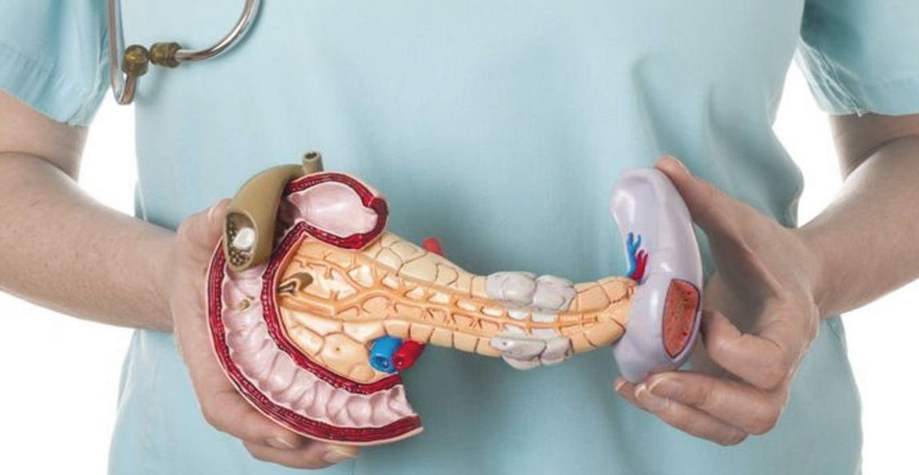
Взаимосвязь болезней
Не только причины, но и механизм развития заболеваний печени и поджелудочной железы похожи между собой. Сначала на клетки органа действуют повреждающие агенты, потом в ответ развивается процесс воспаления. Ткани отекают, а клеточные структуры подвергаются разрушению и замещению соединительной тканью.
Печень человека состоит из множества клеток, которые не имеют дифференциации. Они выполняют одновременно все функции – детоксикацию, аккумулирование ряда веществ и витаминов, участие практически во всех видах обмена. Поэтому компенсаторный потенциал печени велик, целые части ее берут на себя функцию поврежденных, и так может продолжаться длительное время. При своевременном лечении, соблюдении диеты и правильном образе жизни гепатоциты могут восстанавливаться.
При хроническом панкреатите возникает множество осложнений, в т. ч. язва, холецистит и гепатит. С другой стороны, заболевания печени могут становиться причиной панкреатита. На стадии хронизации патологических процессов становится невозможным выявление первичного заболевания. Все усилия врачей направляются на улучшение состояния больного с диагнозом гепатопанкреатит.
Что делать при приступе панкреатита
Приступ панкреатита требует оказания неотложной помощи. Он проявляется в виде опоясывающей боли, локализующейся в области подреберья, тошнотой, рвотой, напряжением мышц живота. При хроническом течении патологии боль соотносится с приемом пищи, особенно это касается жирного, жареного, острого. Ферментативная недостаточность органа приводит к вздутию живота, скоплению газов, поносу, отрыжке.
Во время приступа следует:
- полностью отказаться от приема любого вида пищи;
- соблюдать постельный режим;
- парентерально ввести анальгетик или спазмолитик;
- приложить холодный компресс на область проекции поджелудочной железы.
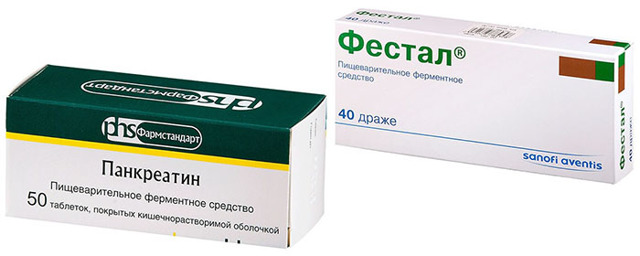 Голодание следует продолжать 3 дня, потом в рацион постепенно вводить жидкую и протертую пищу. Одновременно необходимо принимать ферменты (Фестал, Панкреатин). Потом диета становится менее жесткой, но требует постоянного соблюдения.
Голодание следует продолжать 3 дня, потом в рацион постепенно вводить жидкую и протертую пищу. Одновременно необходимо принимать ферменты (Фестал, Панкреатин). Потом диета становится менее жесткой, но требует постоянного соблюдения.
Острый панкреатит протекает активно, при этом происходит расплавление тканей, железа начинает переваривать сама себя. Такое опасное состояние требует немедленной помощи в условиях стационара и даже реанимации. Тяжелый приступ хронического заболевания также лечится только специалистами.
В том случае, когда развивается реактивный панкреатит на фоне гепатита, следует особое внимание уделить лечению проблем с печенью. Для этого применяются:
- гепатопротекторы (Карсил, Эссенциале);
- диета с исключением жирной и жареной пищи;
- на время обострения рекомендуется покой.
При сильных болях используются спазмолитические средства (Дротаверин, Спазмалгон), одновременно облегчается пищеварение путем назначения препарата Креон, который имеет в составе необходимые ферменты.
Диета при панкреатите и гепатите
Важной составляющей частью лечения заболеваний органов пищеварения является правильно подобранная диета. Важно устранить все вредные блюда и ввести в рацион как можно больше важных веществ.

Полезные продукты
При гепатите и панкреатите можно употреблять следующие продукты:
- диетическое мясо и нежирную рыбу;
- несладкое печенье без добавления крема;
- подсушенный хлеб с добавлением отрубей;
- молоко и кисломолочные продукты с низким содержанием жира;
- сыр нетвердых и неострых сортов;
- молочные и овощные супы;
- овощи и фрукты (есть исключения);
- крупы, картофель в умеренных количествах;
- яйца (1 раз в неделю), белок можно ежедневно.

Принимать пищу следует мелкими порциями, между завтраком, обедом и ужином необходимо перекусывать овощами, не слишком сладкими или кислыми фруктами, травяным чаем с галетным печеньем, можно выпить обезжиренный кефир или йогурт.
Запрещенные продукты
Нельзя при воспалении печени и поражении поджелудочной железы использовать в меню следующее:
- алкоголь, газированные напитки, какао и кофе;
- сдобу и свежие хлебобулочные изделия из высшего сорта муки;
- холодный суп (окрошку, свекольник), а также первое блюдо на мясном или грибном бульоне;
- копчения, соления, маринады, консервацию;
- жирное мясо, рыбу и молочные продукты.

Рацион при острой и хронической форме панкреатита
Поражение поджелудочной железы во время острого приступа или обострения хронического панкреатита требует полного отказа от пищи на 2-4 дня, в зависимости от тяжести протекания. В это время можно только пить минеральную воду без газа (Боржоми, Славяновская, Смирновская, Ессентуки №20), некрепкий отвар шиповника или слабозаваренный чай.
После этого пациенту разрешается перейти на питание с максимальным механическим и термическим щажением. Калорийность пищи снижена, запрещено употреблять любые продукты, которые могут вызвать усиление секреторной функции желудка и поджелудочной железы. Разрешается прием жидких блюд и сладостей (мед, сахар, сок из фруктов, отвар черной смородины).
По мере снижения острых проявлений в рацион постепенно добавляются другие продукты. Человек переходит на диету №5. Диффузные изменения поджелудочной железы в результате воспаления не проходят, поэтому ограничение в питании следует соблюдать пожизненно.
Особенности беременности и родов
Течение беременности с одновременным наличием гепатита и панкреатита имеет свои особенности. В первые месяцы часто развивается токсикоз, который протекает гораздо тяжелее, чем у здоровых женщин. Наблюдаются тошнота и многократная рвота, усиливающиеся во время приема жирной пищи. Происходит снижение аппетита и массы тела. Состояние несколько стабилизируется во втором и третьем триместрах, и если нет осложнений, то такой женщине не запрещено рожать.
При обострении воспаления врачи часто пропускают заболевание, т. к. оно напоминает токсикоз. Поэтому важно при малейшем ухудшении состояния сразу обращаться к врачу. Для этого требуется дополнительная консультация гастроэнтеролога или терапевта, прохождение анализов (кал, биохимический анализ крови).
Беременным требуется соблюдать диету и проходить лечение, также как и другим пациентам. Но в этом случае следует учитывать, что некоторые препараты могут повлиять на развитие плода.
Если во время вынашивания плода развивается острая форма панкреатита, то в этом случае врачи рекомендуют прерывание до срока в 12 недель. Кесарево сечение делается только в случае крайней необходимости, при условии исключения инфекционного осложнения. Роды лучше всего проводить естественным путем.
В том случае, когда у беременной наблюдается панкреатит на фоне гепатита, вызванного вирусом, то ведение беременности зависит от разновидности патологии печени. Некоторые виды инфекционного заболевания могут представлять опасность для жизни и здоровья как матери, так и будущего ребенка.
Наиболее тяжело протекают вирусные гепатиты B, С, E и D. На их фоне может развиваться печеночная недостаточность, внутриутробная гибель плода, смерть матери в результате интоксикации или кровотечения в процессе родов.
Источник
Печень и поджелудочная железа имеют тесную анатомическую связь, так как желчь и панкреатический сок выделяются в кишечник через один единственный выход — сфинктер Одди. Поэтому развитие панкреатита на фоне затяжного хронического гепатита встречается довольно часто. В связи с этим, классическая диета №5, рекомендованная при заболеваниях печени и желчного пузыря, должна быть видоизменена с учетом пищевых ограничений при снижении функциональности поджелудочной железы.
Основные правила (стол №5)
Основное назначение диеты — это обеспечение функционального покоя органам, отвечающим за переработку поступающих микроэлементов. Чем меньше токсинов, красителей и консервантов человек съедает, тем легче пища усваивается, и тем проще работать печени и поджелудочной железе.
Без соблюдения диеты эффективность принимаемых гепатопротекторов уменьшается на 30%. А при злоупотреблении алкоголем лечение не приносит результатов вовсе.
Составлять рацион при одновременном гепатите и панкреатите нужно с учетом таких правил:
- полный отказ от алкоголя;
- продукты можно только варить, готовить на пару и запекать; о хрустящей румяной корочке, которая получается при жарке на сковороде и в открытом огне, придется забыть;
- разрешается употребление только диетического мяса и рыбы; от жирной свинины, гуся и утки надо отказаться; также не рекомендуется есть субпродукты (печень, сердце, почки, мозги);
- кондитерские магазинные сладости (конфеты, шоколад, торты, пирожные) запрещены; разрешено печенье без крема и подсушенные хлебобулочные изделия из отрубей;
- молочные продукты низкой жирности (до 2%), включая молоко, йогурт, кефир и творог, нужно есть ежедневно; ограничить придется шоколадные и плавленые сырки, а твердый неострый сыр можно есть в умеренном количестве;
- можно употреблять почти все овощи и фрукты, кроме пряной зелени, лука, бобовых, чеснока и томата;
- среди первых блюд разрешаются овощные супы без зажарки и грибов либо молочные супчики с рисом или макаронами;
- гарнир следует готовить из круп (гречка, овсянка, кукурузная каша, рис), можно также делать овощное рагу; картофель рекомендуется употреблять раз в 2 дня;
- яйца разрешается есть дважды в неделю, но такое ограничение касается в основном желтка, белковый омлет можно готовить ежедневно;
- нельзя переедать: пищу следует употреблять 5–6 раз в день при размере порции 250–300 г.
Наваристые бульоны (мясные и грибные) затрудняют работу печени и поджелудочной железы, поэтому супы должны быть вегетарианские. Для повышения сытности и энергетической ценности первого блюда рекомендуется готовить супы-пюре.
Дополнительные ограничения при панкреатите
Таких правил необходимо придерживаться при заболеваниях печени, но если также нарушена работа поджелудочной железы, то придется еще больше ограничить свой рацион. Если при гепатите можно периодически баловать себя «вредными вкусностями», то при панкреатите жирное, жареное, пряное и острое — это табу на всю жизнь.

При гепатите рекомендуется употреблять ежедневно 80–120 г белка, но при панкреатите белок урезается до 20–40 г/день.
Рацион при хроническом панкреатите составляется с учетом состояния пациента:
- при обострении болезни показано трехдневное лечебное голодание. Больной принимает лишь воду и глюкозу;
- по мере стихания болевых ощущений, вызванных усилением воспаления, в рацион вводятся травяные чаи, шиповник, легкие перетертые супы и каши;
- в течение месяца после стабилизации состояния пациенту необходимо придерживаться питания по Певзнеру (стол №5п — диетическое питание, при котором все овощи и фрукты должны быть вареными, а все блюда измельченными до консистенции пюре);
- при улучшении состояния разрешается есть сырые овощи и сладкие фрукты;
- через месяц при отсутствии вторичных воспалений пациента переводят на стол №5а, а затем на классическую диету №5.

Диета для печени и поджелудочной требует полного отказа от алкоголя, так как этанол усиливает воспалительные процессы. Потребление соли и жидкости также стоит сократить для профилактики отеков.
Людям с заболеваниями печени и почек врачи часто советуют пить чай с медом, поскольку углеводы являются главным источником энергии при диете №5. К тому же, сладкое стимулирует работу печени и повышает внутриклеточную активность гепатоцитов. Однако сладости должны быть полезными: мед, бананы, сухофрукты, инжир и т. д. Но при заболевании поджелудочной железы, особенно при сопутствующем диабете, сладкое придется ограничить.
Во время ремиссии нужно придерживаться диеты №5, при обострении гепатита — №5а, а при обострении панкреатита — №5п.
Таблица рациона
Поскольку при заболеваниях печени и поджелудочной железы рекомендуется принимать пищу 5 раз в день, необходимость в питательном завтраке и комплексном обеде отсутствует. То есть достаточно съесть салат на ланч и только суп или гарнир — на обед. Однако в общем суточный рацион должен быть разнообразным, калорийным и сбалансированным. Перекусы (ланч, полдник) могут быть в виде свежих фруктов и овощей, чая (травяной сбор, шиповник, цикорий), пудинга или кефира с сухариком. А блюда для завтрака, обеда и ужина должны быть более сытными. Сделать рацион разнообразным поможет эта таблица:

| Завтрак | Обед | Ужин |
|---|---|---|
| молочная каша (рис, гречка, манка) с сахаром или медом, | отварная рыба или мясо (курица, телятина, индейка), | овощное пюре, салат или рагу, |
| картофельное пюре, | гарнир (крупы, макароны), | белковый омлет, |
| белковый омлет, | легкие супы, | отварная рыба, |
| хлопья, мюсли, | салаты (овощные, фруктовые), | каша с сухофруктами, |
| капустные котлеты, | котлеты на пару, | пудинг, |
| творожные сырники, | докторская колбаса, | теплое молоко с медом, |
| травяной чай. | компот, кисель, сок. | кефир, ромашковый чай. |
Легкие и полезные рецепты
Несмотря на большое количество ограничений, диета при заболевании печени и поджелудочной железы может быть и полезной, и вкусной, и разнообразной. В поваренную книгу стоит добавить несколько простых и аппетитных рецептов:
| Блюдо | Ингредиенты | Приготовление |
|---|---|---|
| Первое (Супы) | ||
| Гречневый суп | гречка — 50 г, вода — 100 мл, молоко — 400 мл. | Крупу бросить в кипящую воду и варить 15 минут, после чего добавить молоко и немного меда либо сахара. Подавать со сливочным маслом. |
| Суп-пюре | говядина — 100 г, кабачки — 200 г, молоко — 70 мл, желток — 1 шт. | Отварную говядину измельчить в блендере, добавить воды и потушить. Аналогично поступить с кабачками. Смешать молоко с яичным желтком и влить в кабачки, а затем добавить мясо. Потушить еще пару минут без кипения. |
| цветная капуста — 1 шт., куриное филе — ½ шт., молоко —70 мл, желток — 1 шт. | Блюдо готовится аналогично, однако нет необходимости тушить измельченную курятину, так как она мягче и нежнее. В приготовленный суп рекомендуется добавить сухарики. | |
| Овсяный суп | хлопья — 2 ст. л., морковь — 1 шт., кабачок — 1 шт. | Хлопья или овсяную крупу залить теплой водой и немного проварить. Измельченные соломкой овощи добавить в суп и варить до готовности. |
| Суп с макаронами | макароны картофель морковь капуста | Натертую морковь и порезанную кубиками картошку варить 15 минут в подсоленной воде. Добавить капусту (любую) и варить 5 минут. Добавить макароны и варить еще 10 минут. Готовый суп нужно настоять, закрыв кастрюлю крышкой на 15–30 минут. |
| Второе (Гарниры) | ||
| Каша | пшено — 100 г, вода — ½ л, молоко — ½ л, сахар — 1 ч. л. | Кашу варить на слабом огне 10 минут. Затем воду слить, добавить молоко и сахар, поставить на водяную баню и полчаса готовить. |
| пшено — 100 г, тыква — 100 г, вода — ½ л, молоко — 120 мл, сахар — 1 ч. л. | Порезанную или протертую тыкву варить до полуготовности, а затем всыпать пшено и варить до загустевания. Долить молоко и варить кашу на водяной бане. | |
| Котлеты | говядина — 125 г, черствый хлеб — 20 г. | Хлеб размочить и измельчить в блендере вместе с мясом. Добавить немного соли и готовить на пару 20 минут. |
| Омлет | белки — 3 шт., молоко — 2 ст. л. | Яичные белки взбить, добавить молоко, щепотку соли и перемешать. Готовить полчаса на водяной бане или в пароварке. |
| Второе (Закуски) | ||
| Паштет | хек (филе) — 200 г, морковь — 1 шт., творог — 150 г. | Отварить филе, измельчить в блендере и потушить 3 минуты. Добавить натертую вареную морковь, творог и соль. Перемешать. |
| Салат | свекла — 1 шт., чернослив — 100 г, масло растительное — 1 ст. л. | Отварную свеклу мелко нарезать или натереть на терке. Добавить измельченный чернослив и заправить маслом. |
| морковь — 1 шт., изюм — 50 г, лимон — 5 капель, мед — 15 г. | Свежую морковь натереть на мелкой терке, добавить изюм, мед и несколько капель лимонного сока. Это хороший витаминный перекус, стимулирующий также работу почек. | |
| яблоко — 1 шт., морковь — 1 шт., огурец — 1 шт., авокадо — ½ шт. | Все ингредиенты мелко нарезать или измельчить в блендере, перемешать и заправить маслом либо сметаной. Можно добавить свеклу, но тогда надо взять кислое яблочко. | |
| Третье (Десерт) | ||
| Сырники | груша — 1 шт., творог — 400 г, мука — 4 ст. л., яйцо — 1 шт. | Грушу очистить от кожуры и зернышек и размягчить. Добавить творог, муку и яйцо и перемешать до однородной консистенции. Готовить в пароварке на режиме «пар» полчаса. |
| Пудинг | кабачок — 1 шт., молоко — 1 ст. л., яблоко — 2 шт., манка — 1 ст. л., яйца — 2 шт. | Почистить и измельчить кабачок и потушить его в молоке. Добавить натертые яблоки и продолжить тушить до размягчения. Добавить манку и готовить 10 минут, положить желтки, а затем взбитые белки. Готовить на пару полчаса. |
| Банановый торт | желатин — 2 уп., вода — 1 ст., йогурт — ½ л, галетное печенье, бананы, персики. | Развести желатин в горячей воде и после остывания смешать его с йогуртом. Торт выкладывается в форме слоями: печенье — йогуртовая смесь — бананы (нарезанные тонкими кольцами) — печенье и т. д. Верхушку торта можно украсить персиками. |
| Бисквит | белки — 2 шт., сахар — 65 г, сухари — 20 г. | Взбить белки, добавить сахар и белые сухари. Форму смазать сливочным маслом, влить тесто, посыпать его маком и запекать при температуре 180ºС. |
Поскольку супы варятся без мясного бульона и всевозможных приправ, рекомендуется натереть на терке хотя бы половину картофелины. Так овощной бульон будет наваристее и вкуснее. С этой же целью стоит дать супу настояться, накрыв кастрюлю крышкой на 15–60 минут по окончании приготовления. Что касается салатов, то основными остаются классические варианты — овощные и фруктовые, а также винегрет. Но иногда можно экспериментировать, сочетая свеклу и морковь со сладкими сухофруктами.
Источник
Диета при остром панкреатите является ключевым фактором в восстановлении функциональной активности органа. После приступа организация правильного питания позволит в короткие сроки вернуться к полноценной жизни.
Диета при остром панкреатите является ключевым фактором в восстановлении функциональной активности органа.
Разрешенные и запрещенные продукты
Лечебное питание при остром панкреатите рассчитывают на 1800 ккал в день, оно должно включать 80 г протеинов, 50 г из них — животного происхождения, 60 г жиров, 30 г — растительного происхождения. В меню должны входить углеводы: 40 г — простые сахара, а 160 г — сложные.
Пациент при панкреатите должен потреблять до 2 л жидкости в день, включая жидкую пищу.
Важно соблюдать щадящий режим питания. Суточный рацион при панкреатите необходимо разделить на 5-6 приемов по 200-300 г. Продукты нужно употреблять теплыми (45-60°С), консистенция может быть жидкая, полужидкая или вязкая. В первые 2 недели острого воспалительного процесса пища должна быть протертая.
Соль употребляется только в ограниченном количестве, что способствует понижению секреторной активности желудка и отечности воспаленной поджелудочной железы. В первые 14 дней лечения острого панкреатита от соли нужно отказаться полностью.
Суточный рацион при панкреатите необходимо разделить на 5-6 приемов по 200-300 г.
Что можно есть?
Пациентам рекомендуется употреблять следующие блюда:
- До 50 г пшеничных сухарей или высушенное галетное печенье.
- Слизистые супы на воде или овощном бульоне с крупами, первые блюда кремовой консистенции с диетическими сортами мяса.
- Говядину, курицу, кролика или индейку предварительно нужно очищать от кожи и хрящиков. Продукт должен быть нежирным. Мясные блюда при панкреатите готовят на пару. Это могут быть фрикадельки, тефтели, шницель.
- Из рыбы разрешено употреблять хек, судак и другие нежирные сорта. Готовят тем же способом, что и мясо.
- 1 яйцо или 2 белка. Можно отварить или сделать омлет.
- Суточный кефир, домашний йогурт. Из свежеприготовленного творога готовят мусс или запеканку. Молоко берется в качестве основы для крупяных супов. Масло сливочное и сливки после недельной диеты при панкреатите можно добавлять в первые и вторые блюда, но не больше 1 ч. л.
- Картофель, морковь, кабачки, цветную капусту рекомендуется отваривать и перетирать. Овощи могут составлять основу первых блюд. Из них можно готовить суфле. Нечасто при панкреатите можно употреблять тыкву и свеклу для нормализации работы пищеварительной системы.
- Рис, гречка, овсянка составляют основу рациона. Употребление манной крупы желательно сократить.
- Печеные яблоки.
- В качестве десерта при панкреатите готовят кисель, желе или мусс из свежих или замороженных некислых ягод. Сахар заменяют медом. Допускается применение сахарозаменителей в небольших количествах.
- Из напитков при терапии панкреатита допустимы слабо заваренный черный, зеленый чай или специальные травяные чаи, компоты из сухих плодов шиповника, морсы из клюквы или брусники. Воду при панкреатите нужно пить щелочную негазированную, талую, фильтрованную. Она должна быть достаточно теплой. Необходимо выпивать больше 2 л жидкости в день, включая жидкую пищу.
Что под запретом?
При панкреатите нужно забыть о жареной, копченой, тушеной пище. Нельзя есть маринованные, жирные и острые продукты. Блюда, стимулирующие выработку желудочного сока, желчи и секрета поджелудочной железы, раздражающие оболочку органов пищеварения, трудно перевариваемые, грубые и способные механически повредить слизистую должны быть исключены из меню больного до полного выздоровления. Под строгим запретом при панкреатите находится и алкоголь.
Недопустимо употребление:
- Сдобной выпечки, кондитерских изделий, свежеиспеченного хлеба.
- Мясного, грибного и рыбного бульонов, первых блюд на их основе. При панкреатите под запретом супы с бобовыми, пшеном, кислые супы.
- Свинины, мяса водоплавающей птицы, субпродуктов.
- Консервов из рыбы.
- Жареных или вареных вкрутую яиц.
- Твердых сыров, цельного молока, молочных продуктов с высоким показателем кислотности или добавками.
- Все маринованные или квашеные овощи. Нужно исключить чеснок, репу, белокочанную капусту, редис, щавель, шпинат и лук. Недопустимы при панкреатите свежие огурцы, болгарский перец, грибы.
- Макаронных изделий.
- Фруктов и ягод, не прошедших термическую обработку.
- Пшена, ячневой и перловой круп.
Диета при остром панкреатите у взрослых
Диета для купирования острого воспаления начинается с полного голодания. Затем в рацион при панкреатите понемногу вводят белки (с 15 г) и углеводы. Общая калорийность блюд в первые дни после голодания не должна превышать 800 ккал. Только к концу первой недели диеты в меню при панкреатите можно ввести жиры — 1 ч. л. сливочного масла и увеличить питательность рациона до 1000 ккал.
С 10 дня лечения можно употреблять полный набор продуктов, допустимых при панкреатите и повысить калорийность рациона до 1800 ккал.
Через 2 недели после острого приступа можно с протертой пищи перейти на крупно измельченную.
Какие возможны осложнения после операции при остром панкреатите читайте в следующей статье.
Сколько соблюдать?
Диету рекомендуют соблюдать не менее года после острого течения, либо обострения хронической формы заболевания. После этого питательность рациона можно поднять до 2000 ккал, количество протеинов в нем увеличить до 100 г, жиров — до 40 г, углеводов — до 450 г. Ограничивать содержание соли в блюдах нужно в течение всего периода реабилитации.
Ограничивать содержание соли в блюдах нужно в течение всего периода реабилитации.
С 1-го по 3-й день
В первые 3 дня лечения панкреатита показано полное голодание, которое должно проходить под строгим врачебным контролем. Целью отказа от пищи является полный функциональный покой системы пищеварения, прекращение выработки ферментов, способствующее запуску процесса регенерации поджелудочной железы, выведению токсинов.
В этот период, чтобы избежать обезвоживания, больному разрешено употреблять только напитки по 1 стакану до 5 раз в день: отвар ягод шиповника, слабый черный чай, минеральная вода с повышенным содержание щелочи без газа типа Боржоми, Ессентуки №4 и №17, Поляна Квасова, Свалява, Славяновская и др.
В первые 3 дня внутривенно для поддержания организма пациенту вводят раствор глюкозы.
Меню на неделю
Примерное меню на неделю при панкреатите должно состоять из как можно большего количества блюд. Стоит избегать продуктов, вызывающих индивидуальную непереносимость или отвращение.
Примерное меню на неделю при панкреатите должно состоять из как можно большего количества блюд.
Рецепты приготовления блюд могут быть как простыми (запекание в фольге, варка на паровой бане), так и более сложными (паровые кнели, тефтели, котлеты, пудинги, суфле и муссы).
Чем интереснее рецепты блюд при панкреатите, тем легче переносятся ограничения в питании. Рекомендуемое меню для лечения острого воспаления поджелудочной должно включать 5-6 приемов пищи: завтрак, второй завтрак, обед, полдник, ужин, второй ужин.
Понедельник
- Рисовая каша на воде, запеченное яблоко с 1 ч. л. меда, чай.
- Яблочно-творожный мусс.
- Гречневый суп на отваре овощей с клецками из говядины, суфле из овощей, 50 г пшеничных сухариков. Кисель из ягод.
- Любой напиток с кусочком творожной запеканки (до 100 г).
- Омлет из 2 белков, приготовленный на пару с вареными овощами, сухарик, однодневный кефир.
- Кисель.
Кисель – это одно из основных блюд в меню человека, имеющего проблемы с поджелудочной железой.
Вторник
- Овсяные хлопья с молоком, компот из сухофруктов.
- Творог обезжиренный в виде мусса с 1 ч. л. меда.
- Тыквенный суп-пюре, паровые котлеты из крольчатины.
- Любой напиток с сухарями или галетами.
- Рисовый пудинг, ягодный кисель.
- Однодневный кефир.
Среда
- Манная каша, приготовленная на молоке с 1 ч. л. сливок, отвар плодов шиповника, сухари или галеты.
- Яблочно-творожная запеканка.
- Перетертый суп из моркови, картофеля, кабачка и цветной капусты с кнелями из говядины. Чай с сухариками.
- Творожное суфле с любым напитком.
- Рыба в фольге с пюрированными овощами.
- Чай из ягод шиповника, компот из сухофруктов.
Самым оптимальным видом десерта для больного панкреатитом является компот из сухофруктов.
Четверг
- Рисовая каша с молоком, морс с сухарями или галетами.
- Пудинг с нежирным творогом.
- Овощной суп с фрикадельками из филе индейки, кисель, сухари или галеты.
- Запеченное яблоко с добавлением меда и творога.
- Пюре из овощной смеси с паровыми шницелями из говядины, компот из сухих или замороженных фруктов.
- Чай, галеты.
Пятница
- Овсяная каша на воде с 1 ч. л. сливок, морс, сухарики.
- Творожный мусс с медом.
- Пюре из цветной капусты, паровые тефтели из филе индейки, отвар шиповника.
- Кисель с сухарями и галетами.
- Мясная подливка с картофельным пюре, компот.
- Однодневный кефир.
Благодаря низкой калорийности, нежной структуре и низкому содержанию клетчатки, пюре из цветной капусты можно включать в рацион.
Суббота
- Рис, приготовленный на воде с 1 ч. л. масла или сливок, чай из ягод шиповника, галетное печенье.
- Творожная запеканка со сливочной заливкой, чай.
- Рагу с овощами, паровая котлета, компот.
- Запеченное яблоко.
- Рыбные тефтели, суфле из кабачка и цветной капусты, напиток на свой вкус.
- Чай из шиповника.
Воскресенье
- Омлет из белков на пару или яйцо всмятку, овощное пюре, морс.
- Творожная паста с 1 ч. л. меда.
- Суфле из морковного пюре, паста из отварного мяса или рыбы, овощной суп-пюре, запеченное яблоко.
- Кисель с галетами или яблочный пудинг.
- Каша из гречки на воде с 1 ч. л. масла, паровые рыбные котлеты, чай.
- Кефир или йогурт.
При остром панкреатите разрешается рассыпчатая гречневая каша с добавлением небольшого количества растительного или сливочного масла.
Питание после острого панкреатита
После купирования воспалительного процесса и полного восстановления функций органа важно придерживаться здорового питания, чтобы избежать случаев рецидива панкреатита. Калорийность рациона можно повысить до необходимого физиологического уровня, увеличить количество компонентов и расширить меню. Желательно и дальше не употреблять копчености, маринады, продукты, содержащие трансжиры, красители и другие непереносимые вещества при панкреатите, чтобы не провоцировать повторное воспаление паренхимы органа.
Особенности диеты у детей
В случае острого приступа воспаления поджелудочной у ребенка диета становится ключевым методом терапии заболевания. Но поскольку длительное пищевое ограничение может стать причиной дистрофии, отставания в росте и развитии, для детей требования к питанию не так строги, как для взрослых.
Главные принципы в детском лечебном питании при панкреатите — дробность, протертая и правильно приготовленная пища, разнообразие продуктов.
Маленькие порции при частом кормлении позволяют ребенку постоянно ощущать чувство сытости, а обмен веществ и интенсивность роста не страдают из-за вынужденных ограничений. Расчет калорийности рациона при панкреатите проводится с учетом возраста и массы тела ребенка. В случае невозможности принимать пищу при панкреатите самостоятельно в первые дни после приступа обязательным является парентеральное питание.
Не менее важно вводить каждый продукт после вынужденных ограничений в малом количестве, постепенно, наблюдая за изменениями в состоянии ребенка.
Что можно есть при панкреатите?
Диета при панкреатите
Источник


