Диета при панкреатите и больных почках
Для тех, кого интересует, что можно есть при панкреатите, список продуктов существует определенный. Из-за воспаления поджелудочной железы возникает резкие боли в желудке, тошнота, нередко рвота. Только правильное питание поможет при панкреатите.
Зачем придерживаться диеты при воспалении поджелудочной железы?
На работу органов пищеварения влияют в первую очередь, продукты, которые составляют рацион человека. Никакие медикаменты не помогут справиться с панкреатитом, если не соблюдать диету.
Необходимо четко понимать, какие блюда при воспалении поджелудочной железы нельзя кушать. Различается меню в период обострения и ремиссии. Отдельный набор продуктов существует для пациентов с хронической формой панкреатита.
Многие считают диету при заболеваниях поджелудочной железы голодной и изнуряющей. Напротив, такая система питания сбалансирована и полезна. Соблюдение ее – путь к здоровому образу жизни и избавлению от панкреатита.
Список разрешенных продуктов при панкреатите
При остром панкреатите больного мучают изнуряющие симптомы: резкие боли в животе, тошнота и рвота. В первые дни рекомендуется полный физический покой и голод.
Отказываться от еды придется до улучшения состояния. Это может занять от одного до трех дней . Разрешено пить при панкреатите минеральную щелочную воду, отвар шиповника, несладкий кисель. Голодные дни помогут снять нагрузку с пораженного органа и уменьшить воспаление.
После того как неприятные симптомы прекратят беспокоить больного, начинают вводить некоторые продукты питания небольшими порциями. При острой форме недуга в список разрешенных продуктов включают:
- Мучные изделия. Допускается подсушенный или черствый хлеб, галетное нежирное печенье, сухари и бублики .
- Молочные продукты. Их выбирают с низким содержанием жирности. Йогурты при панкреатите допускаются только несладкие без фруктовых наполнителей, а молоко разбавляют с водой. Допускается нежирный и не слишком соленый сыр.
- Крупы. Не все крупы полезны и допустимы при воспалении поджелудочной. Врачи разрешают только гречку, рис, манку и овсянку. Их варят на воде с небольшим количеством молока. Готовая каша должна быть полужидкая.
- Рыба и мясо. Людям, страдающим воспалением пищеварительных органов, разрешены нежирные сорта. В их число входят судак, треска, телятина, кролик, индюшка, куриное филе.
- Напитки. Полезен отвар из плодов шиповника, ягодный кисель. Разрешены при панкреатите — компот из сухофруктов, некрепкий черный или зеленый чай.
- Фрукты. Допускаются арбуз, клубника, абрикосы. Кислые яблоки перед употреблением запекают. В больших количествах в период обострения фрукты лучше не употреблять.
- Овощи. От сырых овощей придется отказаться полностью. Кабачки, тыкву, цветную капусту, картофель, зеленый горошек, морковь отваривают и употребляют в пюреобразном виде.
- Суп. Его варят на овощном или постном бульоне. Для пациентов готовят супы-пюре.
- Десерты. В минимальных количествах допускаются варенье, желе, джем и зефир.
- Яйца. В меню больного панкреатитом этот продукт разрешено включать не чаще 4 раз в неделю. Лучше отдать предпочтение перепелиным яйцам. Они легче усваиваются.
Что можно добавить в меню при хроническом панкреатите
При хронической форме заболевания список разрешенных продуктов пополняется. В меню больного разрешено добавить некоторые фрукты. Это, например, груши, бананы, дыня. Полезно добавлять в рацион сухофрукты.
Любители кофе и шоколада могут побаловать себя какао с добавлением нежирного молока или некрепким кофе. Помимо нежирных сортов рыбы разрешены морепродукты. На столе больного могут присутствовать мидии, кальмары, креветки, крабовое мясо.
Запрещенные в период обострения симптомов орехи и семечки вводят в рацион при отсутствии жалоб на плохое самочувствие. Эти продукты содержат большое количество белков и жиров. Однако важно знать, что семечки можно употреблять только в сыром виде. Жареный продукт и козинаки все еще запрещены.
В список допустимых овощей теперь входят также лук, баклажаны, зелень. Разрешены сельдерей, петрушка и укроп. Допускается вводить в рацион колбасные изделия. Но это касается только продуктов высокого качества без добавления соевого мяса и усилителей вкуса.
Полезны при хронической форме недуга специи. Способствует пищеварению корица. Ее добавляют в готовые блюда или растворяют в воде приправу и пьют напиток в лечебных целях. Допустимы при панкреатите тмин и куркума. Рекомендуются также пророщенные зерна пшеницы и льняное масло.
Запрещенное питание
Любая форма заболевания исключает употребление в пищу жирного мяса, рыбы, наваристых бульонов. Запрещена тушенка и другие консервации. В их число входят рыба и овощи. Полностью исключены горячительные напитки, крепкий кофе, шоколад, сдоба, мороженое, сгущенное молоко.
В перечень вредных продуктов входят практически все колбасные изделия, грибы, перловка, пшеничная каша, томаты, редиска, цитрусовые, свежая белокочанная капуста. Исключить придется острые приправы и соусы – майонез и кетчуп.
Многих интересует, можно мюсли, или нет. Этот продукт допускается только при отсутствии болей и тошноты. Мюсли заливают водой, обезжиренным молоком или кефиром.
Несмотря на то, что зелень разрешено добавлять в блюда, шпинат относят к числу запрещенных растений. Он содержит щавелевую кислоту, которая приводит к воспалению поджелудочной железы. Нельзя есть также бобовые: фасоль и чечевицу.
Рекомендации по питанию для больных панкреатитом
Для пациентов, страдающих воспалением поджелудочной железы, важно не только знать таблицу запрещенных и разрешенных продуктов. Большое значение при панкреатите имеет режим питания и способ приготовления пищи.
Избежать воспаления поджелудочной железы помогут несколько правил:
- Самые полезные для больных панкреатитом — белковые продукты. В меню включают большое количество нежирной пищи, богатой протеинами. Они восстановят поврежденный орган.
- Врачи рекомендуют дробное питание: 4 раза в день плюс перекусы.
- Блюда готовят в пароварке, отваривают, тушат и запекают без добавления жира.
- Предотвратит раздражение слизистой теплая пища. Горячая или слишком холодная еда запрещена.
- Овощи в период обострения симптомов панкреатита в сыром виде исключены.
- Для улучшения пищеварения полезно пить много жидкости, лучше минеральной воды без газа или бутылированной.
- В период обострения пищу необходимо перетирать до жидкого или кашеобразного состояния. Это поможет облегчить работу пищеварительных органов. .
- Нельзя переедать и ограничивать себя в питании. Общая калорийность продуктов должна составлять примерно 2500 ккал в сутки.
- Больным панкреатитом следует отказаться от спиртного и курения.
- Рекомендуется принимать витаминные комплексы и липотропные средства.
Видео — что можно есть при панкреатите?
Список разрешенных продуктов при нарушении работы поджелудочной железы вполне велик. Больному панкреатитом нет необходимости придерживаться очень строгой диеты. В меню пациента входит большой набор блюд, богатых важными витаминами и микроэлементами. При соблюдении всех правил и рекомендаций можно избежать повторных приступов панкреатита и навсегда забыть о неприятных симптомах болезни.
Источник
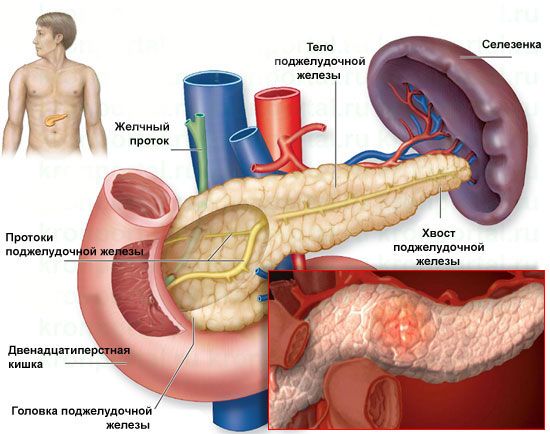
Поджелудочная железа, когда воспаляется, то перестает вбрасывать в двенадцатиперстную кишку пищеварительный сок. Без этого секрета еда не расщепляется на простые вещества и не усваивается. Самая частая причина панкреатита – пристрастие к жирной пище, сдобренной алкоголем. Вот почему диета при его лечении – главное лечебное средство.
Правила диеты при панкреатите
У многих людей болезнь быстро становится хронической. Если поставлен диагноз острый панкреатит – диета 5п снижает риск такой перспективы и ограждает от развития диабета. Стол 5а назначается, когда панкреатит осложнен воспалением желчных путей, а стол 1 – заболеваниями желудка. Диета при заболевании поджелудочной железы в хронической форме во время обострений более строга.
Основные правила диеты при панкреатите предписывают больному:
- соблюдать норму жиров – 80 г, углеводов – 350 г;
- отказаться от копченых продуктов и жареных блюд;
- готовить пищу по диетическим рецептам;
- кушать спустя каждые 3 часа;
- употреблять теплые блюда в протертом виде;
- поедать блюда маленькими порциями;
- есть медленно, длительно пережевывая пищу;
- не запивать еду.
Что можно есть при панкреатите
При всех запретах и ограничениях меню может быть очень разнообразным. Что можно кушать при панкреатите? В рацион включают:
- салаты, винегреты, пюре (вареные морковь, свекла, картофель, кабачки, цветная капуста, молодая фасоль);
- сельдерей (в стадии ремиссии);
- овощные супы, борщи;
- мясные блюда из отварной нежирной курятины, говядины, рыбы;
- растительные масла;
- любые нежирные молочные продукты (включая сливки, йогурты), творог, сыры;
- овсяную, гречневую, тыквенную каши на молоке;
- белки куриных яиц;
- компоты (свежие фрукты, ягоды, сухофрукты);
- яблоки некислых сортов, богатые железом;
- слегка черствый хлеб.
Что нельзя есть при панкреатите
Воспаленный орган остро нуждается в передышке, в щадящем режиме работы. Что нельзя есть при панкреатите поджелудочной железы? Полностью запрещены:
- алкоголь;
- жирные, наваристые первые блюда;
- свинина, сало, баранина, гусятина, утятина, субпродукты;
- копчености, колбасы;
- жирные сорта рыбы;
- любые консервы, маринады;
- жареные вторые блюда (в том числе яичница);
- яйца, сваренные вкрутую;
- фастфуд;
- острые соусы, приправы;
- сырой лук, чеснок, редис, редька, болгарский перец;
- бобовые;
- грибы;
- щавель, шпинат;
- бананы, виноград, гранат, инжир, финики, клюква;
- сладкие десерты;
- какао, кофе, газировки;
- свежий хлеб, выпечка, сдоба.
Диета при хроническом панкреатите
Очень важно, чтобы больной организм ежедневно получал около 130 г белков, которые нужны для оптимального обмена веществ. Причем примерно 90 г должны составлять продукты животного происхождения (отварные или приготовленные по рецептам блюд на пару), а растительные – лишь 40 г. Потребление постных продуктов ограждает больного от риска ожирения печени.
Животных жиров в рационе при панкреатите должно быть 80%. Сливочное масло лучше добавлять в готовые блюда. Не стоит забывать о рецептах блюд с послабляющими продуктами (черносливом, курагой). Молоко лучше использовать в супах, кашах, соусах, киселях. Намного полезнее свежий кефир. Питание при панкреатите легкой хронической формы можно разнообразить нежирными сырами, омлетами на пару. Углеводов ежедневно организм не должен получать более 350 г.
Диета при обострении хронического панкреатита должна дать передышку измученной поджелудочной железе. Первые 2 дня тяжелого приступа болезни можно лишь пить теплый настой шиповника, чай, «Боржоми». На третий день больному панкреатитом разрешено давать жидкие супы-пюре, каши на воде, молочные кисели. После исчезновения болей рацион осторожно расширяют, добавляя более плотные, непротертые блюда.
Диета при остром панкреатите
Первые 2 дня болезни тоже показано полное воздержание от пищи – можно только пить воду, чай, настой шиповника (по 4-5 стаканов). Следующие 2 дня питание вводят с помощью капельниц. Затем диета при воспалении поджелудочной железы в острой фазе формируется на основе исключительно низкокалорийных продуктов. Дают их в очень малых количествах, чтобы не навредить.
Диета при остром панкреатите на протяжении второй и последующих недель становится более разнообразной. В меню включают:
- супы, жидкие каши и кисели, соки, зеленый чай;
- нежирную курятину (особенно паровые котлеты) вместо красного мяса, др. белковые продукты;
- богатые антиоксидантами овощи и фрукты.
Сколько длится диета при панкреатите поджелудочной железы
Сроки соблюдения правил диетического питания и для взрослого, и ребенка зависят от разновидности недуга. Лечение болезни в острой форме необходимо проводить только стационарно, а обострение хронической стадии – амбулаторно. Сколько длится диета при панкреатите поджелудочной железы в острой стадии? Курс лечения занимает примерно 2-3 недели. Диету же после выписки следует соблюдать минимум полгода.
Правильное, щадящее отношение к поджелудочной железе предотвращает в будущем обострения недуга и оберегает пациента от появления диабета. Если же воспаление стало хроническим, то человек должен следовать диетическому меню при панкреатите всю жизнь. Даже после перехода недуга в стадию стойкой ремиссии не следует обольщаться в надежде на полное выздоровление.
Примерное меню диеты при панкреатите на неделю
Приемлемы самые разные варианты. Главное – если назначена диета 5п, меню на неделю при панкреатите должно быть разнообразным. Например:
Завтраки:
- свекольный салат, компот;
- творог, настой шиповника;
- омлет на пару, чай с печеньем;
- овсянка, кисель;
- тыквенная каша, узвар;
- сыр с галетами, настой шиповника;
- каша гречневая, чай.
Вторые завтраки:
- рис с изюмом;
- салат из моркови;
- яблоко, запеченное с курагой;
- морковно-тыквенное пюре;
- отварная свекла;
- взбитые белки;
- запеченное яблоко.
Обеды:
- постные супы, борщи;
- рыба с рисом;
- говядина отварная;
- творожная запеканка;
- куриная котлета;
- макароны по-флотски;
- соте.
Полдники:
- фруктовое желе;
- овощной рулет;
- ягодный кисель;
- фруктовый пудинг;
- запеченный картофель;
- бутерброд с сыром и маслом;
- пюре фасолевое.
Ужины:
- яблочное пюре, йогурт;
- рис с изюмом, варенец;
- винегрет, мацони;
- отварная цветная капуста, простокваша;
- кабачковая икра, кефир;
- омлет, ряженка;
- рисовый пудинг, йогурт.
Видео: диета при панкреатите
Нашли в тексте ошибку?
Выделите её, нажмите Ctrl + Enter и мы всё исправим!
Внимание! Информация,
представленная в статье, носит ознакомительный характер. Материалы статьи не
призывают к самостоятельному лечению. Только квалифицированный врач может
поставить диагноз и дать рекомендации по лечению, исходя из индивидуальных
особенностей конкретного пациента.
Источник
 Воспаление поджелудочной железы — распространенное заболевание: им страдают около 9 миллионов человек во всем мире. Чаще всего панкреатит развивается в самом расцвете сил — в возрасте от 30 до 40 лет. Почему воспаляется поджелудочная железа, как лечат панкреатит, и каким образом нужно изменить характер питания?
Воспаление поджелудочной железы — распространенное заболевание: им страдают около 9 миллионов человек во всем мире. Чаще всего панкреатит развивается в самом расцвете сил — в возрасте от 30 до 40 лет. Почему воспаляется поджелудочная железа, как лечат панкреатит, и каким образом нужно изменить характер питания?
Воспаление поджелудочной железы: причины и следствия
Чаще всего воспаление поджелудочной железы, или панкреатит развивается вследствие злоупотребления алкоголем или желчнокаменной болезни. Реже причинами воспалительного процесса становятся травмы, инфекции (в том числе цитомегаловирус, гепатит В, вирус простого герпеса, микоплазмоз, сальмонеллез, лептоспироз), опухоли и другие патологии. Кроме того, установлено, что острый панкреатит может развиваться и вследствие высокого уровня липидов или кальция в крови. Риски увеличивает и курение.
Вероятность развития панкреатита повышается также при лечении некоторыми лекарственными препаратами, в частности, статинами (снижающими уровень холестерина в крови), ингибиторами АПФ (гипотензивными), оральными контрацептивами, вальпроевой кислотой и другими.
Существует два вида панкреатита: острый и хронический.
Для острого воспаления характерны ярко выраженные симптомы:
- Сильная боль в левом подреберье, отдающая в поясницу или опоясывающая
- Лихорадка
- Тошнота, рвота.
Хронический панкреатит протекает более стерто — чаще всего больные жалуются на дискомфорт в левой половине живота, тошноту, потерю массы тела, жирный стул, диарею.
Осложнения и прогноз панкреатита во многом зависят от его вида и тяжести. При острых состояниях могут развиться шок, обезвоживание, повышение уровня глюкозы в крови, почечная недостаточность. Иногда острый панкреатит приводит к поражению дыхательной системы.
Среди поздних осложнений наиболее опасен некроз (омертвение клеток) железы. Кроме того, известно, что при хроническом панкреатите повышается риск развития рака поджелудочной железы.
Лечение панкреатита: главное — диета!
Лечение воспаления поджелудочной железы зависит от его тяжести. Для купирования болевого синдрома применяют анальгетики (анальгин, спазмолгон). При обезвоживании назначают регидрационную терапию, иногда при остром панкреатите применяют антибиотики. Однако ведущую роль в терапии панкреатита играет диета, которая зависит от вида воспаления и его тяжести.
Диета при остром панкреатите — залог выздоровления и минимизации последствий. Как правило, до улучшения состояния рекомендуют голод, то есть полное исключение и еды, и питья. Для восстановления водно-солевого баланса внутривенно вводят растворы натрия хлорида и другие. «Голодная» тактика обусловлена тем, что при поступлении еды в пищеварительный тракт поджелудочная железа начинает вырабатывать пищеварительные ферменты, а это, в свою очередь, может приводить к обострению болевого синдрома и ухудшению общего состояния больного.
Однако данные последних исследований свидетельствуют, что раннее начало приема пищи при остром панкреатите умеренной степени тяжести может быть безопасным и, более того, способствовать улучшению результатов лечения. Разумеется, при этом необходимо соблюдать диетические ограничения, как и при хроническом воспалении поджелудочной железы.
Лечения тяжелого острого панкреатита может привести к развитию полиорганной недостаточности и другим тяжелым осложнениям. Больного в обязательном порядке госпитализируют в стационар, чаще всего в отделение интенсивной терапии, где ему назначают комплексное лечение. Питание при остром тяжелом панкреатите пациент получает парентерально, то есть с помощью препаратов, вводимых внутривенно капельно.
Лечение хронического панкреатита основано прежде всего на строгом соблюдении диеты.
Для чего соблюдать диету при панкреатите?
![]() Первичные цели соблюдения диетических ограничений при воспалении поджелудочной железы включают:
Первичные цели соблюдения диетических ограничений при воспалении поджелудочной железы включают:
- Предотвращение недостатка нутриентов
- Поддержка нормального уровня гликемии (исключение гипер- или гипогликемии)
- Компенсация заболеваний, которые часто сопутствуют хроническому панкреатиту, — сахарного диабета, нарушений функции почек и других
- Предотвращение эпизодов острого панкреатита.
Меню при панкреатите подбирают таким образом, чтобы в него входили продукты, которые легко расщепляются и перевариваются, требуя минимального количества пищеварительных ферментов. Кроме того, продукты не должны способствовать повышению уровня глюкозы в крови.
Диета при панкреатите: что едят при воспалении поджелудочной железы:
Основные диетические изменения, которые необходимо соблюдать больным панкреатитом:
- Прекратить курить. Курение способствует ухудшению функции поджелудочной железы, а также повышению риска развития рака.
- Есть не менее 5-6 раз в день малыми порциями.
- Соблюдать водный режим: пить не менее 2 литров воды в день (при панкреатите разрешены чай, соки, вода, компоты).
В основе диеты, которую необходимо соблюдать больным хроническим панкреатитом, лежит поддержание уровня белка (в норме от 100 до 120 г в сутки), резкое ограничение содержания жиров (от 60-70 г в сутки до 30 г в некоторых случаях), а также исключение из рациона продуктов, богатых веществами, которые стимулируют секрецию поджелудочного сока. Кроме того, важно снизить потребление углеводов до 250-300 г в сутки, и прежде всего, простых, «тяжелых» углеводов — сахара, белой муки. Если больной страдает сахарным диабетом, врачи иногда рекомендуют полностью исключить из рациона простые углеводы на какой-то период времени.
В случаях, когда человек теряет вес, ему могут назначить гиперкалорийную диету — до 5000 ккалорий в сутки.
Диета Певзнера, или Стол №5 при панкреатите
 В отечественной медицине больным панкреатитом назначают стол №5п в соответствии с классификацией Певзнера.
В отечественной медицине больным панкреатитом назначают стол №5п в соответствии с классификацией Певзнера.
Мануил Исаакович Певзнер — советский терапевт, один из ведущих отечественных ученых в области диетологии. Он является автором системы диетического питания, включающую 15 режимов, которые назначаются при определенных заболеваниях в периоды обострения и ремиссии.
Стол №5а разработан для больных хроническими панкреатитами. Основные характеристики этого режима:
- Калораж не более 2000 ккалорий в сутки (пониженная)
- Углеводы, прежде всего сложные, 200 граммов
- Белки 100-120 грамм
- Жиры не более 80 грамм, включая 30% животные жиры
- Жидкость 1,5-2 л в сутки.
Стол №5а подразумевает ограничение как растительных, так и животных продуктов, стимулирующих деятельность поджелудочной железы.
Что нельзя есть при панкреатите:
- Жареное
- Пряности, копчености
- Алкоголь
- Жирное мясо
- Овощи, богатые клетчаткой, — фасоль, редис, репа, чеснок
- Мороженое
- Продукты, которые могут приводить к развитию аллергии
- Мучные изделия из муки высшего сорта (макароны, белый хлеб, сдобная выпечка, выпечка из слоеного теста)
- Трансжиры (маргарин), в том числе и в составе кондитерских изделий
- Майонез
- Блюда в ресторанах фаст-фуда.
Кроме того, в разряд запрещенных продуктов при панкреатите подпадают зеленый лук, щавель, грибы, печень, острые специи — хрен, перец, горчица, укус, какао, кофе, шоколад, томатный сок, жареные яйца.
Учитывая нацеленность на низкое поступление жиров, некоторые продукты могут потребляться в строго ограниченных количествах.
Так, масла нельзя есть более 50-70 г в сутки, яйца (в виде омлета, приготовленного на пару или отварные) не более 2-3 раз в неделю, сыр в небольшом количестве, не острый и желательно обезжиренный. Потребность в жирах лучше удовлетворять за счет продуктов, богатых омега-3 кислотами, — сельди, красных сортов рыбы, икры лососевых рыб. Количество потребляемой соли необходимо снизить до 10 г в сутки.
К числу продуктов, разрешенных к потреблению при панкреатите в соответствии со столом №5а, относятся:
- Молочные продукты низкой степени жирности или обезжиренные
- Вареное, запеченное и тушеное постное мясо (говядина, телятина, индейка, курица, кролик)
- Рыба
- Овощи и фрукты (за исключением бобовых, зеленых овощей)
- Квашеная капуста
- Овощные супы
- Крупы, в том числе в виде хлопьев
- Мед, джем, желе
- Вчерашний ржаной хлеб
- Выпечка из муки 1-2 сорта, несдобная. Возможно фаршированная творогом, отварной рыбой, постным мясом, яблоками
- Крекеры
- Бисквит.
Средиземноморская диета при панкреатите
На западе диетическая классификация Певзнера применяется редко. При панкреатите многие врачи рекомендуют использовать так называемую средиземноморскую диету, которая считается одной из наиболее эффективных для снижения риска множества заболеваний, в том числе сердечно-сосудистых и желудочно-кишечных.
В состав средиземноморской диеты входят продукты, которые употребляют в пищу жители Италии, Греции, Кипра. Основу рациона составляют растительные продукты — овощи, фрукты, цельнозерновые.
Насыщенные животные жиры (в том числе и в составе жирных молочных продуктов, мяса) заменяют ненасыщенными, которые содержатся прежде всего в оливковом масле.
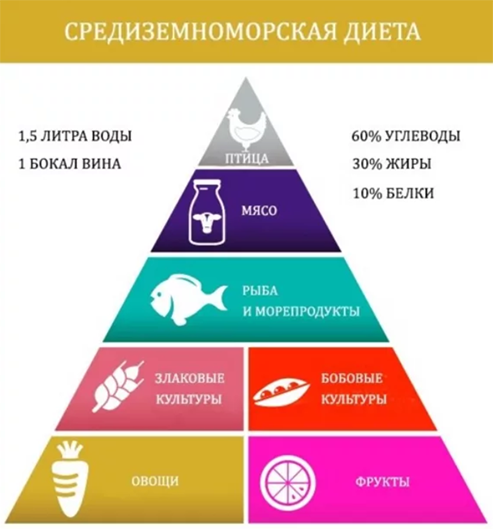
Количество соли снижают до минимума, заменяя ее специями или травами. Также ограничивают потребление любого красного мяса — его едят не чаще, чем несколько раз в течение месяца. Потребность в жирах и белках удовлетворяют за счет птицы, рыбы и морепродуктов, которые употребляют как минимум дважды в неделю.
В состав средиземноморской диеты, используемой при хроническом панкреатите, обязательно включают нежирный йогурт и сыры, а также крупы, в том числе и цельнозерновые.
Диета при панкреатите: на день, на неделю
 А теперь от теории перейдем к практике и попытаемся составить варианты меню, и разберемся, можно ли включать в рацион при панкреатите фрукты, овощи и другие продукты.
А теперь от теории перейдем к практике и попытаемся составить варианты меню, и разберемся, можно ли включать в рацион при панкреатите фрукты, овощи и другие продукты.
Дневной рацион больного хроническим панкреатитом должен включать:
- 250-300 г цельнозерновых продуктов
- Два фрукта средних размеров
- Около 800 г различных овощей
- 15 грамм орехов
- 150 грамм животных белков (рыба)
- 250 мл или 60 грамм обезжиренных молочных продуктов.
Недельное меню при панкреатите должно содержать:
- три порции морской рыбы
- Не более двух порций говядины или молодой баранины
- Три порции яиц, желательно в виде омлета
- Три-четыре порции курицы или индейки
- Три-четыре порции орехов или семян
- Одна-две порции сладостей (сухофрукты, сложные углеводы)
- Четыре-шесть порций бобовых.
Последний пункт у некоторых специалистов вызывает сомнения. Так, стол №5а исключает бобовые из рациона при хроническом панкреатите. Однако вследствие высокого содержания в этих продуктах ненасыщенных жирных кислот, растительного белка, минералов, витаминов многие гастроэнтерологи считают, что фасоль, чечевица, горох должны быть непременной составляющей диеты при панкреатите в стадии ремиссии.
Продукты-лидеры при панкреатите
Топ 8 фруктов
 Ежевика. Ягоды, богатые витаминами С, К, витаминами группы В, марганцем, медью, калием и другими нутриентами.
Ежевика. Ягоды, богатые витаминами С, К, витаминами группы В, марганцем, медью, калием и другими нутриентами.
Вишня. Низкокалорийный фрукт, содержащий много питательных веществ. Рекомендуется для включения в рацион при необходимости уменьшить массу тела. Способствует снижению выраженности воспалительных процессов и улучшению сна.
Арбуз. Содержит жизненно важные витамины, в том числе группы В, аскорбиновую кислоту, а также минералы (калия, магний, марганец и другие).
Чернослив. Отличается низким гликемическим индексом, способствует снижению уровня «плохого» холестерина в крови, улучшению пищеварения. Один из идеальных фруктов в составе диетического питания при панкреатите.
Красный виноград. Входящие в его состав полифенолы помогают контролировать массу тела и предотвратить развитие ожирения, а также сахарного диабета 2 типа. Можно включать в рацион в составе салата, содержащего виноград, отварную курицу и ядра грецкого ореха.
Манго. Содержит здоровую клетчатку, витамин С, макро- и микроэлементы, и прежде всего железо, кальций, калий и магний. Способствует нормализации гликемии и контролю уровня сахара в крови. Манго входит в состав рецептов различных диетических салатов, которые можно употреблять при панкреатите.
Яблоки. Отличаются высоким содержанием клетчатки, помогают уменьшить выраженность воспаления, нормализовать пищеварение. Полезны как в запеченном виде, так и свежими.
Гранат. В состав граната входит много клетчатки, калия, железа, витаминов С и К.
Топ 7 овощей при хроническом панкреатите
 Свекла. Источник витаминов и минералов, богата клетчаткой. Способствует нормализации пищеварения, улучшению работы гепато-билиарного тракта, сердца.
Свекла. Источник витаминов и минералов, богата клетчаткой. Способствует нормализации пищеварения, улучшению работы гепато-билиарного тракта, сердца.
Брокколи. Уникальный овощ, один из немногих источников фолиевой кислоты. Всего лишь одна чашка отварной брокколи содержит суточную дозу аскорбиновой кислоты и витамина К. Препятствует развитию раковых опухолей. Нормализует пищеварение.
Шпинат. Улучшает иммунный ответ организма, способствует нормализации гликемии, предотвращает развитие онкологических заболеваний.
Идеален в составе салата с манго и зернами ореха.
Кудрявая капуста. Уменьшает выраженность воспаления, способствует выведению токсинов, предотвращает развитие раковых опухолей.
Салаты. В составе диеты при панкреатите можно использовать различные зеленые салаты. Лучше выбирать темные листовые салаты — в них содержится больше витаминов и микроэлементов.
Батат. Богат витамином А, С, В6, В12, а также минералами, и прежде всего кальцием, магнием и железом. Может употребляться в пищу в сыром, отварном или запеченном виде.
Морковь. Один из основных источников бета-каротина. Способствует улучшению пищеварения, иммунного ответа. В составе диетического питания при панкреатите может употребляться сырая морковь, отварная, а также морковный сок.
Топ 6 зерновых при панкреатите
Согласно данным исследований, содержание цельных зерен в рационе при воспалении поджелудочной железы необходимо увеличивать, поскольку они благоприятно влияют на состояние органа.
![]() Коричневый рис. Заменив им традиционный белый рис, можно снизить риск развития сахарного диабета до 15% и более. Эти богатые клетчаткой и марганцем зерна имеют высокую калорийность, поэтому при их потреблении следует контролировать размер порции.
Коричневый рис. Заменив им традиционный белый рис, можно снизить риск развития сахарного диабета до 15% и более. Эти богатые клетчаткой и марганцем зерна имеют высокую калорийность, поэтому при их потреблении следует контролировать размер порции.
Гречка. Богатая белками, антиоксидантами и клетчаткой гречка хорошо усваивается. Рекомендуется в составе диетического питания, в том числе и при панкреатитах.
Кукурузная крупа. Мелкая кукурузная крупа (полента) хорошо устаивается. Не содержит глютен.
Просо. Отличается высоким содержанием клетчатки, без глютена. Хорошо усваивается. Содержит ряд нутриентов, в том числе витамины группы В, витамин Е, кальций, цинк, йод, магний, а также белки, крахмал.
Теф. Широко используемая в Эфиопии зерновая культура, богатая железом. Способствует снижению массы тела, улучшению иммунной защиты, пищеварения. Можно использовать муку тефа для приготовления лепешек, каши и других блюд в составе диетического питания при панкреатите.
Амарант. Богат клетчаткой, белком и микроэлементами. Не содержит глютена. Способствует улучшению пищеварения, уменьшению выраженности воспаления и снижает риск развития сахарного диабета. Рекомендуется заменять амарантом овсяные хлопья, белый рис и макаронные изделия из муки высшего сорта.
Топ-5 орехов и семян для диеты при панкреатите
 Миндаль. Богатые белком, витаминами и минералами орехи помогают контролировать гликемию, способствуют снижению массы тела. Однако следует учитывать их калорийность и не употреблять более одной порции в сутки.
Миндаль. Богатые белком, витаминами и минералами орехи помогают контролировать гликемию, способствуют снижению массы тела. Однако следует учитывать их калорийность и не употреблять более одной порции в сутки.
Грецкие орехи. Содержат омега-3 кислоты, помогают поддерживать здоровье сосудов, сердца и головного мозга. Отличаются высокой калорийностью.
Семена подсолнечника. Источник витаминов группы В, витамина Е, а также магния и знаменитого антиоксиданта селена. Обеспечивают организм незаменимыми жирными кислотами, аминокислотами. Также, как и предыдущие два продукта, имеют высокий калораж.
Семена тыквы. Содержат ненасыщенные здоровые жиры, клетчатку. В составе диеты при панкреатите можно использовать в салатах или просто смешанными с обезжиренным йогуртом.
Фисташки. Способствуют снижению уровня «плохого» холестерина, помогают уменьшить массу тела. Рекомендуется употреблять в небольших количествах вследствие высокой калорийности.
Топ-4 источника белка
![]() Рыба и морепродукты. Наибольшую ценность имеет красная рыба — лосось, горбуша, форель, богатые омега-3 незаменимыми жирными кислотами, которые способствуют нормальной работе сердечно-сосудистой системы, мозга.
Рыба и морепродукты. Наибольшую ценность имеет красная рыба — лосось, горбуша, форель, богатые омега-3 незаменимыми жирными кислотами, которые способствуют нормальной работе сердечно-сосудистой системы, мозга.
Птица. Курица и индейка — одни из оптимальных источников протеина. Чтобы не повышать калорийность этого диетического мяса, лучше готовить его на пару, запекать или отваривать.
Яйца. Богатый белком, аминокислотами продут. В составе диеты при панкреатите рекомендуется использовать для диетической выпечки (например, блинов), а также приготовления омлетов.
Бобовые. Источники белка, растительной клетчатки. Благодаря низкому содержанию жиров подходят для использования в рационе при панкреатитах. Помогают контролировать уровень глюкозы в крови, способствуют снижению массы тела. Некоторые бобовые, например, чечевица, содержат фермент, который вырабатывает поджелудочная железа для расщепления жиров, — липазу.
Список продуктов: топ-3 источника жиров при панкреатите
 Греческий йогурт. Рекомендуется подбирать сорта с низким содержанием жира или обезжиренные, не содержащие сахара или подсластителей. Благодаря тому содержанию полезных бактерий помогает нормализовать работу кишечника, повысить иммунный ответ.
Греческий йогурт. Рекомендуется подбирать сорта с низким содержанием жира или обезжиренные, не содержащие сахара или подсластителей. Благодаря тому содержанию полезных бактерий помогает нормализовать работу кишечника, повысить иммунный ответ.
Творог. Источник кальция, витаминов группы В, обезжиренный творог является неизменной составляющей рациона при панкреатите. Можно употреблять вместе с орехами, фруктами.
Кефир. Отличается высоким содержание лакто- и бифидобактерий, способствует улучшению работы кишечника, нормализации иммунного ответа, а также пополняет запасы кальция, белка. Рекомендуется употреблять обезжиренный кефир.
Витамины и минералы
При хроническом панкреатите может нарушаться всасывание питательных веществ в кишечнике, а также активизироваться обменные процессы, вследствие чего повышается риск дефицита витаминов и минералов. Чтобы контролировать состояние больных, врач может регулярно назначать лабораторные исследования, позволяющие определить уровень жизненно важных нутриентов. По их результатам наряду со специализированной диетой при хроническом панкреатите могут быть рекомендованы поливитамины и минералы в составе лекарственных препаратов.
Источник