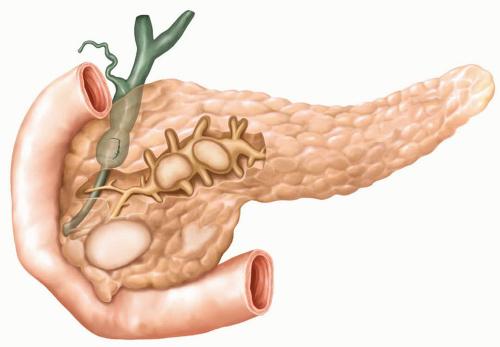
Диета при обострении хронического панкреатит
Хронический панкреатит – часто встречающее аномальное явление, которое может появиться у каждого человека. Для его лечения врачи рекомендуют не только лекарства и витаминные комплексы. Для более эффективного закрепления действия медикаментов, нужно соблюдать особый диетический стол.
В чем же заключается диета при обострении хронического панкреатита, и что необходимо о ней знать?
Факторы появления и симптомы панкреатита

Патологию характеризуют воспалительные рецидивы в поджелудочной железе, вследствие чего нарушается корректная работа ее гормонов и ферментов. Чем сильнее прогрессирует недуг, тем большее разрушающее влияние панкреатические ферменты оказывают на ткани поджелудочной железы.
Воспалительные явления могут быть следствием острой степени панкреатита. Однако патология может быть и самостоятельно образующим проявлением, если пациент переболел атеросклерозом, циррозом печени, желтухой или злоупотребляет жирной едой и алкоголем.
Симптоматическая картина:
- Тяжесть в желудке после еды.
- Изжога, жжение, как результат повышения кислотности в тонком кишечнике.
- Вздутие живота.
- Сильная боль с правой стороны пупка.
- Сладковатый привкус и неприятный запах в ротовой полости.
- Отрыжка, тошнота.
- Накопление токсичных веществ в организме, что чревато самоотравлением.
- Частый стул (жидкого и маслянистого характера).
- Нарушение производства инсулина.
- Ощущение голода.
- Отек и опускание верхних век.
- Покраснение кожи.
- Сухость губ.
Щадящее питание при обострении хронического панкреатита – это всего лишь преходящая необходимость, которой нужно придерживаться, пока система поджелудочной железы не окрепнет и не вернется к своим естественным рабочим обязанностям.
Продолжительность соблюдения лечебного меню — не меньше 12 месяцев.
Особенности диетического рациона во время приступа

Диета при хроническом панкреатите во время обострения подразумевает приготовление блюд, богатых на белок. Продукты, со значительным присутствием жиров и углеводов на время лечения нужно убрать из рациона либо свести их прием к минимуму, так как они неблагоприятно влияют на желчный пузырь и поджелудочную железу. В некоторых случаях допускается очень малая доза растительного масла.
- Белок способствует быстрому возрождению травмированных участков поджелудочной железы.
- В отношении углеводов не имеется особых запретов, но если у пациента имеется предрасположенность к сахарному диабету, лучше убрать из питания все продукты с присутствием сахара.
Диета при хроническом панкреатите поджелудочной железы при обострении подразумевает резкое снижение присутствия соли в еде. Употребление абсолютно несоленой пищи позволяет за 2-3 недели существенно уменьшить отек воспаленной железы.
Если отмечается обострение хронического панкреатита, то диета должна полностью состоять из жиденьких и протертых блюд, которые кушают теплыми, но никак не холодными или горячими.
Вся еда готовится без соли и тем более без каких-либо специй и приправ. Разрешается пресный кефир, пюреобразные супчики, реденькие кашки, приготовленные на воде из рисовой, овсяной, манной или манной крупы. Очень полезны овощные пюре, творог с малым процентом жирности, некрепкий и без сахара чай.
Далее в питание при обострении хронического панкреатита постепенно вводятся новые продукты: белки яиц, постные мясо и рыба, желе, белый хлеб (слегка подсушенный или в виде сухариков).
Порции соответственно должны быть небольшими, но кушать нужно как можно чаще. Подобная схема питания помогает предупредить случайное переедание, которое в этом случае совсем нежелательно. Шестиразовая еда на протяжении дня считается оптимальным вариантом.
Особенности меню после осложнения
Как только самочувствие больного улучшится, а признаки усугубления болезни снизятся, ни в коей мере нельзя прерывать диету. Система поджелудочной железы еще очень слабая и не сможет справиться с дополнительными нагрузками. Диетическое питание поможет предупредить повторный рецидив болезни.
Диета после обострения хронического панкреатита допускает присутствие тушеных, вареных, запеченных, либо паровых блюд, которые потом протирают. Готовую еду нужно кушать исключительно в теплом виде, и сравнительно небольшими порциями, но часто 4-6 раз за день.
Вариант дневного меню:
1 прием пищи: жидкая манная каша на молоке и воде, слабозаваренный чай;
2 прием пищи: творожная запеканка либо протертый творог, кисель;
3 прием пищи: суп-пюре из овощей, паровые тефтели из куриного мяса с гречей, ягодное суфле, вода или не крепкий чай;
4 прием пищи: рыбное суфле с тушеными овощами, отвар шиповника;
5 прием пищи: йогурт или стакан нежирного кефира.
Основные нюансы питания
Гибкая диета при заболевании: «хронический панкреатит в стадии обострения» обладает рядом особенностей.
Постные мясо и рыба, используемые в диетическом меню предупреждают нежелательные жировые преобразования печени у пациента. Аналогичной способностью обладает некислый обезжиренный творог домашнего приготовления. Из магазина для этих целей совершенно не годится.
Белок присутствует в рисе, сухариках, подсушенном хлебе, гречке, манке, овсянке и макаронах.
Жиры предпочтительней использовать животного происхождения. Сливочное масло рекомендуется добавлять в готовую еду непосредственно перед самим ее употреблением. В отношении растительного масла можно сказать, что оно позволительно только в тех ситуациях, если оно хорошо переносится пациентом.
Углеводы имеются в сахаре, джеме, меде, различных сиропах, сухарях и так далее.
Перечень продуктов, которые разрешено употреблять

Диетологи рекомендуют использовать в диетических блюдах такие продукты питания, как:
- Телятина, говядина, постная свинина, кроличье, куриное и индюшиное мясо.
- Нежирная рыба, особенно минтай, щука, треска, камбала.
- Крупы: рис, овсянка, манка. Ячневые и кукурузные каши также можно использовать в меню, но не очень часто.
- Макаронные изделия.
- Молоко (только для приготовления молочных супов, каш и киселей). Намного полезней свежая кисломолочная продукция.
при стабильном улучшении самочувствия можно неострые сорта сыра. - Яйца (для приготовления паровых омлетов).
- Яблоки некислых сортов (запекают, готовят пюре, компоты).
- Картофель, патиссоны, свёкла, кабачки, морковка содержать в себе углеводы.
Все овощные блюда готовятся на паровой бане или отвариваются в воде. Отварные овощи лучше перетирать в пюре, добавив в него немного крупяного отвара.
Продукты, которые не рекомендуются при болезни

Специалистами разработан список продуктов, которые не следует употреблять при развитии обострения болезни:
- Избегать в питании утиного, гусиного мяса, а также баранины, сала.
- Нельзя есть жареное мясо и такие же котлеты.
- Откажитесь от шашлыка и всей колбасной продукции, тоже самое можно сказать и о всех мясных деликатесах.
- Запрещены все виды мясных и рыбных консервов, в их числе и тушенка.
- Не следует употреблять наваристые мясные бульоны и холодец.
- Уберите из своего меню все виды жирной рыбы: скумбрия, осетр, лосось, угорь, сом, сельдь.
- Соленая и копченая рыба также категорически не рекомендуется в фазе обострения болезни.
- Жирный творог, кислую сметану также нужно убрать из своего рациона.
- Под запретом все виды копченного и острого сыра.
- Не употреблять яичницу и приготовленные вкрутую яйца.
- Многие овощи, с высокой остротой и кислотностью: редиска, свежий лук, щавель, помидоры, хрен, шпинат и все виды бобовых.
- Стоит избегать все кислые или сильно сладкие фрукты: апельсины, клюква, виноград, инжир, финики.
- Уберите из своего меню всю сдобную выпечку, торты.
- Избегать употребление шоколадных конфет и мороженого.
- Нельзя употреблять квас, а также популярные напитки: какао, кофе, крепкий чай.
- Абсолютно нельзя никакую алкогольную продукцию.
- Категорически запрещены острые специи и различные приправы.
- Не рекомендуется использовать для приготовления еды маргарин, свиной и говяжий жир.
Прежде чем приступать к диете, в случае появления обострения хронического панкреатита, непременно посоветуйтесь с лечащим врачом.
Грамотно подобранная диетическая карта поможет в короткий срок не только побороть рецидивное проявление недуга, а также предупредить его повторное возвращение в будущем. Диета должна соблюдаться на всем протяжении терапии болезни, в том числе и в реабилитационный период. К слову, такие диеты не состоят из дорогостоящих продуктов, а приготовление блюд из них, не занимает много времени.
Загрузка…
Источник
Панкреатит — воспаление одного из важнейших органов пищеварения, а именно поджелудочной железы, принимающей участие в процессе переваривания пищи. Поэтому диета при панкреатите поджелудочной железы, пожалуй, основной немедикаментозный способ лечения ее воспалений.
Ограничения в питании снижают нагрузку на воспаленный орган, позволяя сократить количество панкреатического сока, необходимого для усвоения пищи. Находясь в покое, нарушенные функции поджелудочной железы восстанавливаются.
Панкреатит причины возникновения: симптомы
Сложно переоценить роль этого органа в процессе переваривания пищи. Ферменты, вырабатываемые поджелудочной железой, призваны расщеплять белки, а также углеводы и жиры в тонком кишечнике для последующего усвоения их организмом. Помимо ферментов железа продуцирует гормоны, принимая участие в энергообмене.
Панкреатический сок имеет щелочных среду. В случае если его отток, по тем или иным причинам затруднен, ферменты обращают свое деструктивное действие против самой поджелудочной железы, способствуя ее воспалению. Это ведет, прежде всего, к ухудшению пищеварения, а затем и к разрушению данного органа.
Причины панкреатита самые разные, например:
- злоупотребление спиртным;
- инфекционные заболевания;
- травмы;
- генетическая предрасположенность;
- аллергии;
- банальное переедание.
Таким образом, иметь в анамнезе такое заболевание как панкреатит может человек любого возраста, независимо от образа жизни, наличия вредных привычек, уровня физической активности.
Симптоматика панкреатита, в зависимости от формы (острого или хронического) разнообразна, что усложняет постановку диагноза.
Симптомами панкреатита могут быть:
- острая боль;
- вздутие живота;
- изменение цвета склер глаз;
- рвота и тошнота;
- изменения цвета кожи;
- повышение температуры;
- потеря сознания.
Наличие указанных симптомов, может свидетельствовать также и о наличии иных заболеваний, что не позволяет пациенту ставить диагноз самостоятельно и заниматься самолечением. Промедление в данном случае губительно для воспаленного органа. При возникновении указанных симптомов обязательно требуется обратиться к специалистам для полной диагностики.
Питание при панкреатите в период обострения
Поскольку поджелудочная железа проявляет активность в момент переваривания пищи, первое, что должно быть скорректировано при возникновении симптомов ее воспаления это питание. После получения результатов осмотра врача и подтверждения диагноза, пациенту обязательно прописана диета при панкреатите поджелудочной железы, примерное меню которой приведем далее.
Ограничение в питании при панкреатите зависит в первую очередь от стадии этого заболевания. Выделяются следующие стадии:
- обострение хронической формы или острое воспаление;
- восстановительный период;
- ремиссия.
Как успокоить поджелудочную железу в домашних условиях
В случае острого воспаления помогут:
полный покой на время острой боли;
лед на зону воспаления (предпочтительнее грелка с холодной водой);
голод не менее чем на 3 суток.
Полное воздержание от пищи в этот период позволит поджелудочной железе успокоиться, приостановить выработку ферментов, а, следовательно, и снизить острую, порой невыносимую боль.
В первые дни к употреблению разрешены только следующие напитки и продукты:
слабый чай без сахара;
отвар шиповника;
минеральная вода без газа;
в исключительных случаях при наступлении голода разрешены сушки или печенье галетного типа в минимальных дозах.
Диета при воспалении поджелудочной железы
Выход из непродолжительной голодной диеты должен быть постепенным. В этот период пациенту рекомендуется соблюдать щадящее питание.
Период
Разрешение продукты
3 — 5 день
Несладкий чай, отвар овса, овощные бульоны.
5 – 7 день
Негустое пюре из паровых моркови и картофеля. Каши на воде (за исключением ячневой, перловой и пшенной).
7 — 10 день
Паштет из паровой белой рыбы нежирных сортов.
С 10 дня
Молочные нежирные продукты, пудинг из творога.
Все продукты следует вводить в пищу постепенно, отмечая реакцию организма на новый продукт. Имея хроническую форму панкреатита желательно отказаться от запрещенных продуктах совсем. Это позволит практически не возвращаться к болезненным ощущениям в будущем.
Диета при панкреатите поджелудочной железы. Примерное меню на неделю
При наличии воспаления специальное меню будет рекомендовано лечащим врачом. Мы же приведем меню, которому можно следовать в отсутствие рекомендаций специалиста. Следует отметить, что основные принципы питания относятся к лечебной диете №5.
Правила диетического питания при панкреатите вне обострения
Основной рацион должен состоять из нежирный рыбы и нежирного мяса (говядины, курицы, индейки, телятины, кролика).
Все каши необходимо готовить на воде и лишь уже отваренную крупу немного разбавлять молоком.
Из жиров предпочтение стоит отдать сливочному маслу в небольших количествах. Добавлять его в блюда следует непосредственно перед употреблением, не подвергая термической обработке.
В рацион обязательно включаются морковь, цветная капуста, картофель, сладкие фрукты, а также морепродукты, мясные субпродукты, яйца, орехи, мед. Яйца не следует варить вкрутую.
Диету рекомендуется соблюдать на протяжении не менее полугода после стадии обострения.
Совет! Наиболее частой причиной появления панкреатита является злоупотребление спиртными напитками, поэтому, прежде всего, рекомендуется исключить алкоголь из рациона. Кроме того отказаться от курения.
Запрещенные продукты при панкреатите список
Из рациона больного на время соблюдения диеты рекомендуется исключить следующие продукты:
- жирное мясо и наваристые бульоны;
- колбасные изделия, консервы и копчености;
- бобовые (фасоль, горох);
- свежий хлеб, черный хлеб, сдоба, жареные пироги, пицца;
- каши: ячменная, перловая, кукурузная;
- молочные продукты с высокой жирностью и жирные сыры, а также цельное молоко;
- маргарин;
- сало;
- белокочанная капуста, баклажаны, редис, щавель;
- мороженое;
- шоколад;
- майонез;
- крепкий чай и кофе;
- кислые фрукты и соки из них.
Это лишь некоторые из запрещенных продуктов, в целом из употребления исключается все соленое, жирное, копченое, сладкое, холодное, кислое, сладкое. Все такие продукты будут провоцировать выработку большого количества ферментов, увеличивая нагрузку на воспаленный орган.
Ограничения в питании при панкреатите вызваны необходимостью облегчить работу воспаленного органа. Длительный покой, обусловленный специальным питанием, позволит восстановить функции этого органа и вернуть пациента к нормальным условиям существования.
Итак, залог успешного выздоровления — обязательное соблюдение диеты при панкреатите поджелудочной железы. Примерное меню диеты, составленное на неделю с учетом всех вышеуказанных правил питания, выглядит следующим образом.
Питание при панкреатите меню на каждый день
Понедельник:
Завтрак –пудинг из риса, нежирный сыр, хлеб, овсяный отвар.
Второй завтрак – отваренные и пюрированные овощи, чай с шиповником.
Обед – рыбные кнели на пару, отварной рис, чай с добавлением искусственного сахарозаменителя (употребление допускается).
Полдник – сушки, компот из разрешенных фруктов.
Ужин – суп-пюре из рекомендуемых овощей, творожный пудинг.
Перед сном – ряженка или кефир (1 ст.).
Вторник:
Завтрак – запеканка из нежирного творога с добавлением фруктов и ягод, компот из разрешенных фруктов или сухофруктов.
Второй завтрак – отварная гречка с молоком и сливочным маслом, печеное яблоко, чай с сахарозаменителем.
Обед – паровые котлеты из мяса индейки или кролика, пюрированные отварные картофель, а также цветная капуста или брокколи), отвар овса.
Полдник – рисовый пудинг, чай.
Ужин – отварная тертая свекла, отварной рис, паровая котлета из разрешенного мяса или рыбы.
Перед сном – простокваша или иной кисломолочный продукт (1 ст.).
Среда:
Завтрак – запеканка из риса с йогуртом и разрешенными фруктами, чай.
Второй завтрак – паровые овощи, нежирный сыр, сухарики, отвар шиповника.
Обед – суп-пюре из моркови и тыквы, тефтели из говядины или иного разрешенного мяса с рисом, морс из разрешенных ягод.
Полдник – тертая морковь с йогуртом.
Ужин – творожная запеканка, яблоко с творогом печеное.
Перед сном – простокваша или кефир (1 ст.).
Четверг:
Завтрак – галеты, кисель ягодный.
Второй завтрак – овсянка на воде с молоком и сливочным маслом, сухарики из пшеничного хлеба, компот из фруктов и ягод.
Обед – паровые и пюрированные овощи (кабачки, картофель), запеченное филе индейки, отвар шиповника.
Полдник – вымоченная курага.
Ужин – суп — пюре из овощей, запеканка из творога со сладким яблоком, йогурт.
Перед сном – ряженка или иной кисломолочный продукт (1 ст.).
Пятница:
Завтрак – нежирный творог с фруктами или ягодами, компот из фруктов или сухофруктов.
Второй завтрак – белковый омлет на пару с кабачком, сухарики, чай.
Обед – приготовленная на пару и пюрированная тыква, отварная и пропущенная через мясорубку говядина, отвар шиповника.
Полдник – галеты или сушки, чай.
Ужин – нежирный творог, заправленный греческим йогуртом, печеное яблоко.
Перед сном – простокваша (1 ст.).
Суббота:
Завтрак – галеты или сушки, овощной сок.
Второй завтрак – овсянка на воде с маслом, сыр, чай.
Обед – бефстроганов из нежирной говядины, отварная гречка, овсяный кисель.
Полдник – 1 тертое сладкое яблоко.
Ужин – запеченная треска с паровыми овощами, салат из креветок и яблок.
Перед сном – кисломолочный продукт (1 ст.).
Воскресенье:
Завтрак – манка с молоком и сливочным маслом, чай.
Второй завтрак – белковый омлет на пару с цветной капустой, сухарики, кисель ягодный.
Обед – овощной суп с рисом, рыбные кнели, отвар шиповника или кисель ягодный.
Полдник – салат из морепродуктов и сладких яблок.
Ужин – говяжья котлета на пару, пюре из тыквы, печеное яблоко.
Перед сном – ряженка (1 ст.).
Примечание: через некоторое время (около месяца) соблюдения диеты пищу можно будет не перетирать.
Это простая и доступная диета при панкреатите поджелудочной железы. Примерное меню, которой приведено, может быть изменено пациентом в рамках общих требований к питанию при таком заболевании с учетом перечня запрещенных продуктов.
Несмотря на соблюдение диеты необходимо чтобы питание больного было разнообразным и витаминизированным. По назначению врача возможно дополнительное принятие препаратов, содержащих ферменты, и витаминов.
Совет! Количество пищи, указанное в меню может быть увеличено в зависимости от индивидуальных особенностей и образа жизни пациента, но не намного, общий разовый объем пищи не должен быть больше 300 — 400 г.
Кроме указанных в меню продуктов необходимо пить по 2 л воды в день. Это может быть и простая кипяченая вода, но лучше предпочесть минеральную, например «Нарзан», «Ессентуки», «Боржоми».
На первый взгляд меню диеты достаточно строгое, однако это не так, оно, скорее, непривычное из-за отсутствия любимых всеми колбас, сладостей и прочего. Соблюдение некоторых ограничений в питании компенсируется отсутствием новых приступов болезни.
Особенности питания при нарушении функций поджелудочной железы у детей
Да, и дети страдают от такого заболевания как панкреатит, несмотря на нежный возраст. Проблемы с работой поджелудочной железы у детей, как правило, вызваны погрешностями в питании или пищевыми отравлениями, а также некоторыми воспалительными заболеваниями.
Нарушение функций железы в результате воздействия указанных раздражителей именуется реактивным панкреатитом. Именно такой диагноз чаще встречается у детей.
Основные ограничения в питании и правила организации стола для детей с панкреатитом (в острой и хронической формах) практически идентичны рекомендациям для взрослых. Абсолютное табу распространяется на такие продукты как:
фастфуд;
подавляющее большинство сладостей (особенно с высоким содержанием консервантов, красителей и прочих синтетических добавок);
копчености и приправы.
При такой форме заболевания количество запрещенных продуктов значительно уменьшается, например, в рацион могут быть добавлены:
- жирное мясо и бульоны;
- некоторые газированные напитки;
- шоколад;
- кислые фрукты;
- колбасные изделия.
Главное вводить такие продукты постепенно, отслеживая реакцию организма, если возникают боли, тошнота и прочие симптомы, свойственные панкреатиту, продукт исключается продолжительный срок.
Главное, чтобы ребенок питался согласно его возрасту, желательно не «баловать» малыша запрещенными продуктами до 3 лет.
Источник