Диагностика и дифференциальная диагностика острого панкреатита и холецистита
Дифференциальный диагноз острого
панкреатита проводится, как правило, с
другими острыми хирургическими
заболеваниями органов брюшной полости:
перфорацией гастродуоденальных язв,
острой кишечной непроходимостью, острым
холециститом, острым аппендицитом,
острым тромбозом мезентериальных
сосудов. Кроме того, приходится
дифференцировать острый панкреатит с
пищевыми интоксикациями и
токсикоинфекциями, с инфарктом миокарда,
пенетрирующими язвами желудка и
двенадцатиперстной кишки, расслоением
аневризмы брюшного отдела аорты,
нижнедолевой плевропневмоний.
С перфоративной язвойжелудка или
двенадцатиперстной кишки у острого
панкреатита имеются общие клинические
признаки. Оба заболевания начинаются
внезапно с появления интенсивных болей
в эпигастральной области. Боли носят
постоянный характер. В обоих случаях в
анамнезе часто выявляются нарушения
пищевого режима, прием алкоголя. Общее
состояние тяжелое, имеются признаки
раздражения брюшины, лейкоцитоз.
Дифференциальная диагностика основывается
на следующих признаках. Рвота, характерная
для обоих заболеваний, при перфоративной
язве наблюдается реже и, как правило,
однократная. При остром панкреатите
она многократная и носит мучительный
характер. При перфоративной язве
характерным признаком является выраженное
напряжение передней брюшной стенки
(»доскообразный» живот), появляющееся
в первые часы заболевания, чего нет при
остром панкреатите. Даже в случаях
деструктивного панкреатита с развитием
панкреатогенного перитонита не бывает
такого резчайшего напряжения брюшной
стенки. Более того, часто наблюдается
поперечное вздутие в эпигастральной
области. Для перфоративной язвы характерно
отсутствие при перкуссии печеночной
тупости, при рентгенологическом
исследовании обнаруживается свободный
газ в брюшной полости. Оба эти признака
отсутствуют при остром панкреатите.
Весьма полезны специфические лабораторные
тесты, которые характерны для острого
панкреатита и отсутствуют при перфоративной
язве.
При
запущенных стадиях острого панкреатита
одним из осложнений может быть развитие
перитонита, который бывает сложно
отличить от перитонита при перфорациях
гастродуоденальных язв. В обоих этих
случаях показана экстренная операция
и случившаяся ошибка в диагнозе не
повлечет серьезных последствий для
больного.
Острая кишечная непроходимостьявляется заболеванием, с которым
приходится дифференцировать острый
панкреатит. Трудности при этом часто
связаны с тем, что при остром
панкреатите уже в ранние сроки
развивается динамическая кишечная
непроходимость. Помогают в дифференциальном
диагнозе схваткообразный характер
болей при острой кишечной непроходимости,
феномен усиления перистальтических
шумов в начале заболевания, шум плеска.
Все эти признаки не характерны для
острого панкреатита. При острой кишечной
непроходимости рентгенологически
определяются горизонтальные уровни
жидкости в кишечнике (чаши Клойбера).
При остром панкреатите в начале
заболевания характерно локальное
вздутие поперечного отдела ободочной
кишки. Исследование специфических для
острого панкреатита лабораторных тестов
помогает окончательно установить
правильный диагноз.
Трудности
дифференциального диагноза с острым
холециститом
возникают особенно часто в тех случаях,
когда желчно-каменная болезнь и изменения
желчного пузыря лежат в основе
этиопатогенеза обоих заболеваний. Речь
в этом случае идет о холецистопанкреатите.
Возможно сочетание острого панкреатита
с острым холециститом. При изолированном
остром холецистите боли локализуются
в правом подреберье, имеют характерную
иррадиацию в правое плечо и лопатку.
Имеются, в отличие от панкреатита,
выраженные общие проявления воспаления:
высокая гипертермия, ознобы и др… При
пальпации живота может определяться
увеличенный болезненный желчный пузырь
или инфильтрат в правом подреберьи.
Большую помощь оказывают в дифференциальной
диагностике ультразвуковое сканирование
и лабораторные тесты.
Сложности
в дифференциальной диагностике острого
панкреатита с острым
аппендицитом могут
возникнуть при подпеченочном расположении
червеобразного отростка. При проведении
дифференциального диагноза в этой
ситуации следует учитывать то, что на
ранних стадиях заболевания при остром
аппендиците, в отличие от острого
панкреатита, болевой синдром и проявления
общей интоксикации менее выражены,
выявляется более четко обозначенные
местные симптомы раздражения брюшины
в правом верхнем квадранте передней
брюшной стенки и не выявляются местные
симптомы, характерные для панкреатита.
Данные лабораторных исследований при
остром аппендиците показывают лишь
наличие воспалительных изменений и не
выявляют других серьезных нарушений
гомеостаза, характерных для острого
панкреатита.
Тромбоз
мезентериальных сосудов
может вызвать серьезные трудности при
проведении дифференциальной диагностики
с острым панкреатитом в связи с тем, что
при обоих этих заболеваниях уже в
начальных стадиях их течения может
иметься очень похожая клиническая
картина — выраженный болевой синдром,
рвота, прогрессирующее ухудшение общего
состояния. При проведении дифференциального
диагноза следует учитывать следующие
отличительные особенности. В отличие
от острого панкреатита, приступ которого
часто провоцируется погрешностями в
диете, тромбоз мезентериальных сосудов
обычно не связан с приемом пищи. Если у
пациентов с острым панкреатитом в
анамнезе зачастую имеются указания на
сопутствующую патологию со стороны
желчевыводящей системы, двенадцатиперстной
кишки и на наличие подобных приступов
заболевания в прошлом, то при тромбозе
сосудов брыжейки могут быть выявлены
другие сопутствующие заболевания,
осложнения которых чаще всего и являются
причиной тромбоза, — инфаркт миокарда,
выраженный атеросклероз аорты,
ревматические пороки сердца, системные
заболевания сосудов, некоторые
онкологические и гематологические
заболевания. На начальных стадиях
развития тромбоза мезентериальных
сосудов может отмечаться усиление
перистальтики и учащение стула (иногда
— с примесью крови), что не характерно
для острого панкреатита. В отличие от
острого панкреатита, развитие перитонита
при тромбозе мезентериальных сосудов
является обязательным и неизбежным
этапом развития заболевания.
В
ряде случаев постановка правильного
диагноза невозможна без использования
дополнительных методов обследования,
к числу которых относятся УЗИ брюшной
полости, фиброгастродуоденоскопия,
фиброколоноскопия, лапароскопия.
Пищевые
токсикоинфекции (интоксикации)
имеют много общих симптомов с острым
панкреатитом. В
дифференциальном диагнозе следует
учитывать анамнез, в котором могут быть
указания на употребление недоброкачественной
или сомнительного качества пищи, особенно
колбасы, рыбы, консервированных продуктов.
Боли в животе при пищевой токсикоинфекции
менее интенсивные, не носят опоясывающего
характера. Как правило, эти боли
сопровождаются поносом. Нередко пищевая
токсикоинфекция является групповым
заболеванием. Лабораторная диагностика
не выявляет изменений, характерных для
острого панкреатита.
Большие
трудности могут возникнуть при
дифференциальной диагностике острого
панкреатита и инфаркта
миокарда.
У больных, страдающих ишемической
болезнью сердца, стенокардия может
проявиться болями в эпигастральной
области с иррадиацией в левое подреберье,
симулирующими начало острого
панкреатита. В обоих случаях боли могут
носить жестокий характер, иногда
сопровождаться шоком. При обоих
заболеваниях могут наблюдаться цианоз
кожи и слизистых, холодный пот, повышение
температуры, озноб, рвота, метеоризм,
гиперлейкоцитоз. Нитраты и аналгетики
при том и другом заболевании уменьшают
болевой синдром. При проведении
дифференциального диагноза между этими
заболеваниями следует учитывать
следующие отличительные признаки:
1. При остром панкреатите более значительна
пальпаторная болезненность в эпигастральной
области. Более того, при инфаркте миокарда
глубокая пальпация живота не сопровождается
усилением болезненности, а наоборот,
она может уменьшаться или вовсе исчезнуть.
На этот дифференциально-диагностический
признак впервые обратили внимание Ю.Ю.
Джанелидзе и А.М. Заблудовский.
2. При инфаркте миокарда, как правило,
отсутствуют напряжение брюшной стенки
и положительный симптом Блюмберга,.
3. Изменения в лейкоцитарной формуле
при остром панкреатите наступают
быстрее, чем при инфаркте миокарда.
4.
Для острого панкреатита характерны
изменения специфических лабораторных
тестов, а также соответствующие изменения
при УЗИ.
5. Существенное значение имеет
электрокардиографическое исследование
в динамике, позволяющее установить
признаки инфаркта миокарда.
Следует помнить, что острый панкреатит
у больных пожилого и старческого возраста
и у страдающих ишемической болезнью
сердца, может способствовать ухудшению
коронарного кровотока и развитию
инфаркта миокарда. С другой стороны, в
редких случаях при инфаркте миокарда
и сердечной недостаточности может
развиться острый панкреатит.
При пенетрирующих
язвах желудка и двенадцатиперстной
кишки может отмечаться
болевой синдром, схожий с таковым при
остром панкреатите, особенно — при
пенетрации язвы в поджелудочную железу.
Проведение дифференциального диагноза
в этих случаях основывается в первую
очередь на детальном анализе предшествующего
анамнеза заболевания и отсутствии
признаков панкреатической токсемии
при пенетрирующих язвах. Окончательный
диагноз устанавливается после проведения
фиброгастродуоденоскопии и гастроскопии;
степень вовлечения в патологический
процесс ткани поджелудочной железы
уточняется с помощью УЗИ брюшной полости
или томографии.
Расслоение или разрыв аневризмы
брюшного отдела аортына начальных
этапах своего развития может давать
клиническую картину, весьма напоминающую
тяжелый приступ деструктивного
панкреатита — сильнейшая опоясывающая
боль, коллапс или шок, быстро развивающийся
парез кишечника. В более поздних стадиях
забрюшинная гематома, образующаяся при
разрыве задней стенки аневризмы, также
может быть принята за отек парапанкреатической
клетчатки, вызванный прогрессированием
деструктивного панкреатита. В связи с
этим дифференциальная диагностика
между этими заболеваниями в ряде случаев
является весьма сложной. Для правильной
оценки ситуации следует всегда иметь
в виду возможность наличия у больных с
клиникой «острого живота» сосудистой
патологии и прицельно обследовать
пациентов в возрасте старше 60 лет или
больных, имеющих клинические проявления
поражения сосудов других бассейнов, на
предмет выявления аневризмы брюшного
отдела аорты. Наличие сосудистого шума
в проекции аорты, расширение границ ее
пульсации, определяемое при осмотре
живота или пальпаторно, анамнестические
указания на наличие пульсирующего
образования в животе являются весомыми
аргументами в пользу подозрения на
аневризму брюшного отдела аорты и
требуют выполнения срочного ультразвукового
сканирования брюшной полости (томографии,
аортографии) при подозрении на ее
расслоение или разрыв. Кроме специальных
инструментальных методов обследования,
проведению дифференциальной диагностики
на ранних стадиях течения заболевания
могут способствовать данные лабораторного
исследования: при осложнившейся аневризме
основными находками будут проявления
анемии, в то время как для панкреатита
более характерны изменения крови,
вызванные токсемией и/или воспалением.
В редких случаях клиническая
картина нижнедолевой
плевропневмонии может
быть сходной с клиникой острого
панкреатита, что обусловливается их
анатомическим соседством. При проведении
дифференциального диагноза следует
обратить внимание на наличие признаков,
характерных для инфекционного легочного
заболевания: последовательность
появления симптомов (сначала — температура,
тахикардия, одышка; затем — боли), связь
болей с дыхательными движениями, наличие
влажных хрипов и шума трения плевры в
нижних отделах легких. Для уточнения
диагноза выполняется рентгенография
легких.
При проведении дифференциального
диагноза в подобных ситуациях следует
помнить, что при остром панкреатите
возможно развитие левостороннего
плеврита, который в этом случае является
осложнением острого панкреатита.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
.jpg) Большие трудности возникают при дифференциации острого холецистита и острого панкреатита, вероятно, потому, что оба эти заболевания взаимосвязаны: острый панкреатит нередко возникает как следствие желчнокаменной болезни, хронического холецистита и дискинезии желчевыводящих путей. Этому может способствовать также наличие общего протока между желчевыводящими путями и панкреатическим протоком, что может привести к забрасыванию желчи в последний. Таким образом, заболевание одного органа может вовлечь в патологический процесс другой — развивается холецистопанкреатит или ферментативный холецистит вследствие развития острого панкреатита.
Большие трудности возникают при дифференциации острого холецистита и острого панкреатита, вероятно, потому, что оба эти заболевания взаимосвязаны: острый панкреатит нередко возникает как следствие желчнокаменной болезни, хронического холецистита и дискинезии желчевыводящих путей. Этому может способствовать также наличие общего протока между желчевыводящими путями и панкреатическим протоком, что может привести к забрасыванию желчи в последний. Таким образом, заболевание одного органа может вовлечь в патологический процесс другой — развивается холецистопанкреатит или ферментативный холецистит вследствие развития острого панкреатита.
Как острый холецистит, так и острый панкреатит начинается с интенсивных постоянных болей в верхней половине живота. При остром панкреатите боли бывают настолько интенсивными, что в отдельных случаях могут вызвать шоковое состояние; чаще боли локализуются в эпигастральной области, где можно прощупать также инфильтрат по ходу железы (симптом Кюнео), в левом подреберье, поясничной области слева или имеют опоясывающий характер без определенной иррадиации. При остром холецистите боли также локализуются в подложечной области и в правом подреберье (до 92,4% случаев) и иррадиируют в правую половину грудной клетки, правую лопатку и плечо. В обоих случаях боли сопровождаются многократной рвотой, особенно после еды, с более выраженной частотой при остром панкреатите, не приносящей облегчения больному. Поведение беспокойное.
Появление желтухи характерно для осложненного холецистита, протекающего с наличием камней в общежелчном протоке, а также для поражения поджелудочной железы, приводящего к сдавлению желчных путей.
Температура тела при обоих заболеваниях может быть в пределах нормы или субфебрильной.
Вздутие живота может быть при том и другом заболевании, однако при остром панкреатите несколько чаще и определяется в верхней половине живота или в области поперечно-ободочной кишки. Живот при этих заболеваниях, как правило, мягкий, однако при деструктивных формах может определяться напряжение мышц передней брюшной стенки: при холецистите — в правом подреберье или правой половине живота, при остром панкреатите — в виде поперечной резистентности мышц в эпигастрии (симптом Керте). В дифференциальной диагностике может помочь знание характерных для каждого заболевания симптомов.
Для острого холецистита характерны положительные симптомы Ортнера—Грекова, кашлевого толчка, Захарина и пояснично-сухожильного пространства справа. Для установления диагноза острого панкреатита важное значение имеет определение положительных симптомов Дежардена, Преиони, Ляховицкого, Мартена и определение болезненности в левом подреберье при поколачивании краем ладони по левой реберной дуге при выдохе. О трудностях дифференциальной диагностики свидетельствует следующее наблюдение.
Больная А., 50 лет, доставлена в клинику через 12 часов от начала заболевания с диагнозом острого панкреатита. Больная предъявляла жалобы на наличие сильных болей в эпигастральной области. Анамнестически установлено неоднократное повторение подобных приступов. Отмечена иррадиация болей в правую лопатку.
При поступлении температура тела 38,6°С, пульс 86 уд./мин, ритмичен; АД 140/85 мм рт. ст. Объективно отмечена болезненность при пальпации в эпигастральной области и правом подреберье, положительные симптомы Ортнера, Мерфи, Дежардена.
Анализ крови: лейкоцитов 13300, эозинофилов 2%, палочкоядерных 3%, сегментоядерных 62%, лимфоцитов 26%, моноцитов 7%, СОЭ 8 мм/час. Диастаза мочи 512 ед. Анализ мочи без особенностей.
Диагноз: обострение хронического холецистита, панкреатит.
Проведено консервативное лечение. В процессе наблюдения у больной отмечено умеренное напряжение мыщц в правом подреберье, болезненность там же, а также в точке желчного пузыря. Выявлены положительные симптомы Ортнера, кашлевого толчка, пояснично-сухожильного пространства справа, Щеткина — Блюмберга.
С диагнозом острый деструктивный холецистит больная прооперирована. При ревизии брюшной полости был выявлен острый флегмонозно-гангренозный холецистит. Произведены холецистэктомия, дренирование брюшной полости. В послеоперационном периоде отмечено нагноение послеоперационной раны. Исход — выздоровление.
Повышение амилазы в крови и моче, хоть и не является патогномоничным признаком для острого панкреатита, так как может встречаться и при других заболеваниях органов брюшной полости — остром холецистите, остром аппендиците, перитоните, перфоративной язве желудка вследствие вторичных изменений в поджелудочной железе, все же постоянно определяется при остром панкреатите, за исключением панкреонекроза, когда их содержание может быть в пределах нормы или даже снижено, что является плохим прогностическим признаком.
Диагностика острых воспалительных заболеваний органов брюшной полости. А.К. Арсений., 1982.
Еще статьи на эту тему:
— Метод холеграфии в диагностике острого холецистита
— Рентгенографическое исследование желчных путей
— Дуоденальное зондирование при остром холецистите
Источник
Распознавание классических форм острого
холецистита, особенно при своевременной
госпитализации больных, не представляет
сложности. Трудности в диагностике
возникают при атипичном течении
заболевания, когда нет параллелизма
между патоморфологическими изменениями
желчного пузыря и клиническими
проявлениями, а также при осложнении
острого холецистита неотграниченным
перитонитом, когда из-за выраженной
интоксикации и диффузного характера
болей в животе невозможно выяснить
источник перитонита.
Диагностические ошибки при остром
холецистите возникают в .12—17% случаев.
Ошибочными диагнозами могут быть такие
диагнозы острых заболеваний органов
брюшной полости, как острый аппендицит,
прободная язва желудка или двенадцатиперстной
кишки, острый панкреатит, кишечная
непроходимость и другие. Иногда диагноз
острого холецистита ставят при
правосторонней плевропневмонии,
паранефрите, пиелонефрите. Ошибки в
диагнозе приводят к неправильному
выбору метода лечения и запоздалому
оперативному вмешательству.
Наиболее часто на догоспитальном этапе
вместо острого холецистита диагностируют
острый аппендицит, кишечную непроходимость
и острый панкреатит. Обращает на себя
внимание тот факт, что при направлении
больных в стационар диагностические
ошибки встречаются чаще в старшей
возрастной группе (10,8%) по сравнению с
группой больных моложе 60 лет.
Ошибки такого рода, допущенные на
догоспитальном этапе, как правило, не
влекут за собой особых последствий,
поскольку каждый из перечисленных выше
диагнозов является абсолютным показанием
к экстренной госпитализации больных в
хирургический стационар. Однако, если
такой ошибочный диагноз будет подтвержден
и в стационаре, это может быть причиной
серьезных тактических и технических
просчетов (неправильно выбранный
оперативный доступ, ошибочное удаление
вторично измененного червеобразного
отростка и др.). Вот почему особо важное
практическое значение имеет дифференциальная
диагностика между острым холециститом
и сходными по клинике заболеваниями.
Отличить острый холецистит от острого
аппендицитав ряде случаев представляет
довольно сложную клиническую задачу.
Особенно труден дифференциальный
диагноз тогда, когда желчный пузырь
расположен низко и воспаление его
симулирует острый аппендицит или,
наоборот, при высоком (подпеченочном)
расположении червеобразного отростка
острый аппендицит во многом напоминает
по клинике острый холецистит.
При обследовании больных следует
учитывать, что острым холециститом чаще
всего страдают больные старшей возрастной
группы. В анамнезе у больных острым
холециститом нередки повторные приступы
болей в правом подреберье с характерной
иррадиацией, а в ряде случаев и прямые
указания на желчнокаменную болезнь.
Боли при остром аппендиците не бывают
столь интенсивными, как при остром
холецистите и не иррадиируют в правые
надплечье, плечо и лопатку. Общее
состояние больных острым холециститом
при прочих равных условиях обычно более
тяжелое. Рвота при остром аппендиците
— однократная, при остром холецистите
— повторная. Пальпаторное обследование
живота позволяет выявить характерную
для каждого из этих заболеваний
локализацию болезненности и напряжения
мышц брюшной стенки. Наличие увеличенного
и болезненного желчного пузыря
окончательно исключает диагностические
сомнения.
Много общего в клинических проявлениях
острого холецистита и острого
панкреатита: анамнестические указания
на желчнокаменную болезнь, острое начало
заболевания после погрешности в диете,
локализация болей в верхней половине
живота, повторная рвота. Отличительными
особенностями острого панкреатита
являются: опоясывающий характер болей,
резкая болезненность в эпигастральной
области и значительно менее выраженнаяв
правом подреберье, отсутствие увеличения
желчного пузыря, диастазурия, тяжесть
общего состояния больного, что особенно
характерно для панкреонекроза.
Поскольку при остром холецистите
наблюдается повторная рвота, а также
нередко имеются явления пареза кишечникасвздутием живота и задержкой
стула, может возникнуть подозрение наострую обтурационную кишечную
непроходимость. Последнюю отличают
схваткообразный характер болей с
нехарактерной для острого холецистита
локализацией, резонирующая перистальтика,
«шум плеска», положительный симптом
Валя и другие специфические признаки
острой кишечной непроходимости. Решающее
значение в дифференциальной диагностике
имеет обзорная рентгеноскопия брюшной
полости, позволяющая выявить вздутие
кишечных петель (симптом «органных
труб») и уровни жидкости (чаши Клойбера).
Клиническая картина прободной язвыжелудка и двенадцатиперстной кишки
настолько характерна, что ее редко
приходится дифференцировать от острого
холецистита. Исключение представляет
прикрытая перфорация, в особенности,
если она осложняется образованием
подпеченочного абсцесса. В подобных
случаях следует учитывать язвенный
анамнез, острейшее начало заболевания
с «кинжальной» боли в эпигастрии,
отсутствие рвоты. Существенную
диагностическую помощь оказывает
рентгенологическое исследование,
позволяющее выявить, наличие в брюшной
полости свободного газа.
Почечная колика, а также воспалительные
заболевания правой почки и околопочечной
клетчатки (пиелонефрит, паранефрит и
др.) могут сопровождаться болями в правом
подреберье и поэтому симулируют
клиническую картину острого холецистита.
В связи с этим при обследовании больных
надо обязательно обращать внимание на
урологический анамнез, тщательно
исследовать область почек, а в ряде
случаев возникает необходимость в
применении целенаправленного исследования
мочевыводящей системы (анализ мочи,
экскреторная урография, хромоцистоскопия
и др.).
Инструментальная диагностика острого
холецистита
Снижение частоты ошибочных диагнозов
при остром холецистите является важной
задачей практической хирургии. Она
может быть успешно решена только при
широком использовании таких современных
диагностических методов, как УЗИ,
лапароскопия, ретроградная
панкреатохолангиография (РПХГ).
К эхопризнакам острого холецистита
относятся утолщение стенки желчного
пузыря и эхонегативный ободок вокруг
него (удвоение стенки) (рис.9).
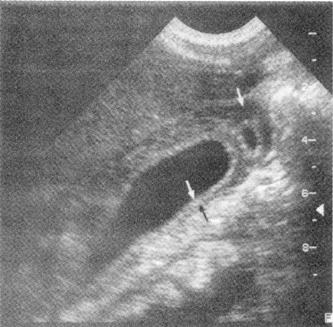
Рис. 9. УЗ картина
острого холецистита. Видны утолщение
стенки желчного пузыря (между черной и
белой стрелкой) и небольшое количество
жидкости вокруг него (одиночная белая
стрелка)
Высокая диагностическая точность
лапароскопии при «остром животе»
позволяет широко использовать метод с
дифференциально-диагностической целью.
Показания к лапароскопии при остром
холецистите следующие:
1. Неясность диагноза в связи с
неубедительной клиникой острого
холецистита и невозможность установить
другими диагностическими методами
причину «острого живота».
2. Трудности в определении клиническими
методами степени тяжести воспалительных
изменений в желчном пузыре и брюшной
полости у больных с высокой степенью
операционного риска.
3. Трудности выбора способа лечения
(консервативного или оперативного) при
«смазанной» клинической картине острого»
холецистита.
Проведение по показаниям лапароскопии
у больных острым холециститом позволяет
не только уточнить диагноз и глубину
патоморфологических изменений в желчном
пузыре и распространенность перитонита,
но и правильно решать лечебно-тактические
вопросы. Осложнения при лапароскопии
возникают исключительно редко.
При осложнении острого холецистита
механической желтухой или холангитом
важно до операции иметь точные сведения
о причинах их развития и уровне
непроходимости желчных протоков. Для
получения данной информации производят
РПХГ путем канюляции большого дуоденального
соска под контролем дуоденоскопа (рис.
10, 11). РПХГ должна производиться в каждом
случае острого холецистита, протекающего
с выраженными клиническими признаками
нарушения оттока желчи в кишечник. При
успешном выполнении контрастного
исследования имеется возможность
выявить камни желчных протоков, определить
их локализацию и уровень закупорки
протока, установить протяженность
сужения желчного протока. Определение
характера патологии в желчных протоках
с помощью эндоскопического метода
позволяет правильно решать вопросы о
сроках операции, объеме оперативного
вмешательства на внепеченочных желчных
протоках, а также о возможности выполнения
эндоскопической папиллотомии для
ликвидации причин,. вызвавших механическую
желтуху и холангит.
При анализе холангиопанкреатограмм
наиболее трудно правильно интерпретировать
состояние терминального отдела общего
желчного протока в связи с возможностью
появления на рентгенограммах ложных
признаков его поражения. Чаще всего
ошибочно ставят диагноз рубцового
стеноза большого дуоденального соска,
в то время как рентгенологическая
картина стеноза может быть вызвана
функциональными причинами» (отек соска,
стойкий сфинктероспазм). По нашим данным,
неправильный диагноз органического
стеноза большого дуоденального соска
ставится в 13% случаев. Ошибочная
диагностика стеноза соска может повлечь
за собой неправильные’ тактические
действия. Во избежание неоправданных
хирургических вмешательств на большом
дуоденальном соске эндоскопический
диагноз стеноза должен быть верифицирован
в ходе операции применением оптимального
комплекса интраопера-ционных исследований.
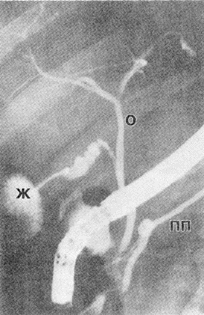
Рис. 10. РПХГ в норме. ПП — проток поджелудочной
железы; Ж — желчный пузырь; О ‑ общий
печеночный проток
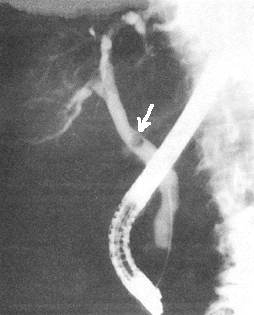
Рис. 11. РПХГ. Визуализируется камень
общего желчного протока (помечен
стрелкой).
В
целях сокращения предоперационного
периода у больных механической желтухой
и холангитом эндоскопическую ретроградную
холангиопанкреатографию проводят в
первые сутки с момента поступления
больных в стационар.
Лечебная
тактика при остром холецистите
Основные положения по лечебной тактике
при остром холецистите были выработаны
на VI и дополнены на XV пленумах Правления
Всесоюзного общества хирургов (Ленинград,
1956 и Кишинев, 1976). Согласно этим положениям,
тактика хирурга при остром холецистите
должна быть активно-выжидательной.
Порочной признана выжидательная тактика,
ибо стремление разрешить воспалительный
процесс консервативными мерами приводит
к серьезным осложнениям и запоздалым
операциям.
Принципы активно-выжидательной лечебной
тактики состоят в следующем.
1. Показаниями к экстренной операции,
которая выполняется в первые 2—3 ч с
момента госпитализации больного,
являются гангренозный и прободной
холециститы, а также холецистит,
осложненный диффузным или разлитым
перитонитом.
2. Показаниями к срочной операции, которая
производится спустя 24—48 ч с момента
поступления больного в стационар,
являются отсутствие эффекта от
консервативного лечения при сохранении
симптомов интоксикации и местных
перитонеальных явлений, а также случаи
нарастания общей интоксикации и появления
симптомов раздражения брюшины, что
свидетельствует о прогрессировании
воспалительных изменений в желчном
пузыре и брюшной полости.
3. При отсутствии симптомов интоксикации
и местных перитонеальных явлений больным
проводится консервативное лечение.
Если в результате консервативных
мероприятий удается купировать
воспалительные явления в желчном пузыре,
вопрос об операции у этих больных
решается индивидуально после всестороннего
клинического обследования, включая
рентгенологическое исследование желчных
протоков и желудочно-кишечного тракта.
Оперативное вмешательство у данной
категории больных выполняют в «холодный»
период (не ранее 14 дня с начала заболевания),
как правило, не выписывая больных из
стационара.
Из перечисленных показаний следует,
что консервативный метод лечения можно
применять только при катаральной форме
холецистита и в случаях флегмонозного
холецистита, протекающего без перитонита
или со слабовыраженными признаками
местного перитонита. Во всех остальных
случаях больные острым холециститом
должны быть оперированы в экстренном
или срочном порядке.
Успех операции при остром холецистите
во многом зависит от качества
предоперационной подготовки и правильной
организации самой операции. При экстренной
операции больные нуждаются в кратковременной
интенсивной терапии, направленной на
детоксикацию организма и коррекцию
нарушений метаболических процессов.
Предоперационная подготовка не должна
занимать более 2—3 ч.
Экстренная операция, выполненная при
остром холецистите, имеет свои теневые
стороны, которые связаны с недостаточным
обследованием больного до операции и
с невозможностью, особенно в ночное
время, провести полноценное исследование
желчных протоков. В результате неполного
обследования желчных протоков
просматривают камни и стриктуры большого
дуоденального соска, что приводит в
последующем к рецидиву заболевания. В
этой связи экстренные операции при
остром холецистите целесообразно
выполнять в утреннее и дневное время,
когда возможно участие в операции,
квалифицированного хирурга и применение
в ходе ее специальных методов диагностики
поражений желчных протоков. При
поступлении больных в ночное время, не
нуждающихся в безотлагательной операции,
им необходимо проводить в оставшиеся
ночные часы интенсивную инфузионную
терапию.
Консервативное
лечение острого холецистита
Проведение консервативной терапии в
полном объеме и в ранние сроки заболевания
обычно позволяет купировать воспалительный
процесс в желчном пузыре и устранить
тем самым необходимость срочного
оперативного вмешательства, а при
большом сроке заболевания — подготовить
больного к операции.
Консервативная терапия, основанная на
патогенетических принципах, включает
в себя комплекс лечебных мероприятий,
которые направлены на улучшение оттока
желчи в кишечник, нормализацию нарушенных
процессов метаболизма и восстановление
нормальной деятельности других систем
организма. В комплекс лечебных мероприятий
необходимо включать:
голод в течение 2—3 дней;
локальная гипотермия — применение
«пузыря» со льдом на область правого
подреберья;промывание желудка при сохранении
тошноты и рвоты;назначение в инъекциях спазмолитиков
(атропин, платифиллин, но-шпа, или
папаверин);антигистаминная терапия (димедрол,
пипольфен или супрастин);антибактериальная терапия. Для
антибактериальной терапии следует
использовать препараты, которые способны
действовать против этиологически
значимых микроорганизмов и хорошо
проникать в желчь.
Препараты выбора:
Цефтриаксон 1-2 г/сут + метронидазол
1,5-2 г/сут;Цефопиразон 2-4 г/сут + метронидазол
1,5-2 г/сут;Ампициллин/сульбактам 6 г/сут;
Амоксициллин/клавуланат 3,6-4,8 г/сут;
Альтернативный режим:
Гентамицин или тобрамицин 3 мг/кг в
сутки + ампициллин 4 г/сут+ метронидазол
1,5-2 г/сут;Нетилмицин 4-6 мг/кг + метронидазол 1,5-2
г/сут;Цефепим 4 г/сут + метронидазол 1,5-2 г/сут;
Фторхинолоны (ципрофлоксацин 400-800 мг
внутривенно) + метронидазол 1,5-2 г/сут;
для коррекции нарушенных метаболических
процессов и дезинтоксикации вводят
внутривенно 1,5—2 л инфузионных сред:
раствор Рингера—Локка или лактасол —
500 мл, глюкозо-новокаиновую смесь — 500
мл (раствор новокаина 0,25% — 250 мл и 5%
раствор глюкозы — 250 мл), гемодез — 250
мл, 5% раствор глюкозы — 300 мл совместно
с 2% раствором хлорида калия — 200 мл,
белковые препараты — гидролизат
казеина, аминопептид, альвезин и другие;назначают витамины группы В, С, препараты
кальция;с учётом показаний применяют гликозиды,
кокарбоксилазу, панангин, эуфиллин и
гипотензивные препараты.
Назначение обезболивающих препаратов
(промедол, пантопон, морфин) при остром
холецистите считается недопустимым,
так как снятие болей сглаживает нередко
картину заболевания и приводит к
просмотру момента прободения желчного
пузыря.
Важным компонентом лечебных мероприятий
при остром холецистите является
выполнение блокады круглой связки
печени 0,25% раствором новокаина в
количестве 200-250 мл. Она не только снимает
болевые ощущения, но и улучшает отток
инфицированной желчи из желчного пузыря
и желчных протоков благодаря ‘усилению
сократительной способности пузыря и
снятию спазма сфинктера Одди. Восстановление
дренажной функции желчного пузыря и
опорожнение его от гнойной желчи
способствуют быстрому стиханию
воспалительного процесса.
Хирургическое лечение острого
холецистита
Хирургические
доступы.
Для доступа к желчному пузырю и
внепеченочным желчным протокам
предложено множество разрезов передней
брюшной стенки, но наибольшее
распространение получили разрезы
Кохера, Федорова, Черни и верхнесрединная
лапаротомия.
Объем
оперативного вмешательства.
При остом холецистите он определяется
общим состоянием больного, тяжестью
основного заболевания и наличием
сопутствующих изменений во внепеченочных
желчных протоках. В зависимости от этих
об


