Что за болезнь реактивный панкреатит
Реактивный панкреатит – острый асептический воспалительный процесс в поджелудочной железе, возникший на фоне патологии пищеварительного тракта и других внутренних органов, характеризующийся быстрым регрессом симптоматики после начала лечения. В клинической картине преобладают опоясывающая боль в животе, тошнота, рвота, изжога, повышенный метеоризм, лихорадка и явления интоксикации. В диагностике большое значение имеют анамнестические данные и физикальное обследование, рентгенологические и ультразвуковое исследования, ЭГДС. Лечение консервативное, включает назначение диеты, спазмолитиков и анальгетиков, ферментных препаратов.
Общие сведения
Реактивный панкреатит является своеобразной реакцией поджелудочной железы на заболевания пищеварительного тракта, погрешности в диете, отравления, аллергии и т. д. В 30-50% случаев причиной повышенной реактивности ПЖ является желчнокаменная болезнь, чаще поражающая женщин – именно поэтому реактивным панкреатитом страдает преимущественно женская часть населения. Кроме того, к вторичному поражению поджелудочной железы может приводить разнообразная патология печени, желудка, кишечника, системные заболевания, отравления и интоксикации. Нередко повышенная реактивность поджелудочной железы отмечается у детей на фоне хронических гастродуоденитов. Отличительной чертой данной формы панкреатита является быстрое появление симптомов после воздействия провоцирующего фактора и такой же быстрый их регресс после начала лечения и соблюдения диеты.
Реактивный панкреатит
Причины
Причины реактивного панкреатита могут быть самыми разнообразными: заболевания пищеварительного тракта (вирусные гепатиты, желчнокаменная болезнь, калькулезный холецистит, обострение хронического гастрита, цирроз печени, дискинезия желчевыводящих путей, кишечные инфекции), травмы живота, злоупотребление спиртными напитками, погрешности в питании, прием некоторых медикаментов, системные и инфекционные заболевания, отравления бытовыми и промышленными ядами, грибами и др. Большой проблемой для хирургов является развитие ятрогенного реактивного панкреатита после эндоскопических вмешательств на желчевыводящих путях (ЭРХПГ).
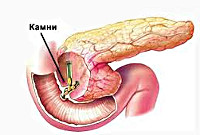
В основе патогенеза лежит преждевременная активация ферментов поджелудочной железы с повреждением ее паренхимы. Наиболее частой причиной, приводящей к застою панкреатического сока в главном протоке ПЖ, является холелитиаз. При желчнокаменной болезни мелкие конкременты (менее 4 мм), попадая в общий желчный проток и дуоденальный сосочек, вызывают их раздражение и спазм. С течением времени постоянное спазмирование холедоха и сфинктера Одди приводит к развитию стриктур и стеноза общего желчного протока. Это может закончиться обтурацией указанных структур более крупными желчными камнями и возникновением застоя панкреатических соков в общем панкреатическом протоке. Гипертензия в протоках поджелудочной железы рано или поздно приводит к повреждению ее ацинусов; ацинарные клетки становятся уязвимыми для протеолитического воздействия собственных ферментов.
Если на фоне холелитиаза у пациента имеется хронический гастродуоденит, язвенная болезнь желудка и ДПК – риск развития реактивного панкреатита многократно возрастает. Хронический воспалительный процесс в двенадцатиперстной кишке может приводить к возникновению папиллита и ретроградному забросу кишечного сока в протоки поджелудочной железы. В результате возможна преждевременная активация ферментов поджелудочной железы в ее тканях. Собственные панкреатические ферменты начинают разрушать паренхиму железы, активируются провоспалительные биохимические процессы, а продукты распада в большом количестве попадают в кровоток, приводя к значительному отеку поджелудочной железы и явлениям интоксикации.
Симптомы реактивного панкреатита
Клиническая картина реактивного панкреатита обычно развивается в течение нескольких часов после воздействия провоцирующего этиологического фактора. К симптомам основного заболевания присоединяются признаки поражения поджелудочной железы. Пациента беспокоит сильная опоясывающая боль (в верхних отделах живота и подреберьях, иррадиирует в спину и лопатки), усиливающаяся после приема пищи. Боль при реактивном панкреатите выражена не так сильно, как при других формах острого воспалительного процесса в ПЖ. Отмечаются жалобы на метеоризм, изжогу, отрыжку. Болевой синдром сопровождается диспепсическими явлениями: тошнотой, переходящей в рвоту с примесью слизи и желчи. Так как рвота приводит к повышению внутрибрюшного и внутрипротокового давления, боль в животе после рвоты может усиливаться.
Если пациент вовремя не обратился к гастроэнтерологу и не начал лечение на ранних стадиях реактивного панкреатита, состояние может значительно ухудшиться за счет массивного попадания протеолитических ферментов в кровоток: нарастают явления интоксикации, температура повышается до фебрильных цифр, кожные покровы становятся бледными и холодными, беспокоит тахикардия и артериальная гипотензия. Пациенты с тяжелым течением реактивного панкреатита требуют госпитализации в отделение гастроэнтерологии.
Диагностика
При появлении первых признаков реактивного панкреатита проводится ряд клинических и биохимических анализов: общего анализа крови и мочи, коагулограммы, уровня ферментов поджелудочной железы в крови и моче, эластазы крови, общего белка и кальция. Обычно отмечается повышение уровня амилазы и ингибитора трипсина в крови и моче при нормальных уровнях липазы и трипсина. Возможно повышение уровня эластазы крови в первые несколько суток заболевания.
На развитие реактивного панкреатита указывает обострение хронической патологии пищеварительного тракта в анамнезе, наличие других этиологических факторов у пациента. В процессе физикального осмотра обращает на себя внимание тахикардия, артериальная гипотензия, бледность кожи и слизистых. Пальпация живота болезненная в верхних отделах, определяется положительный симптом Мейо-Робсона (болезненность в левом реберно-позвоночном углу). Живот обычно поддут, но мягкий, симптомы раздражения брюшины отрицательные.
УЗИ органов брюшной полости, особенно прицельное исследование поджелудочной железы и желчных путей является наиболее безопасным и достаточно информативным методом диагностики реактивного панкреатита. Данный метод позволяет выявить конкременты в общем желчном протоке, отек и увеличение размеров ПЖ. Для уточнения диагноза и более детальной визуализации патологического очага может потребоваться проведение обзорной рентгенографии органов брюшной полости, компьютерной томографии (золотой стандарт диагностики панкреатитов) и МСКТ органов брюшной полости. Эндоскопическая РХПГ и холедохоскопия при реактивном панкреатите должны проводиться только по строгим показаниям (доказанная обтурация холедоха конкрементом); заменить эти исследования с успехом может магнитно-резонансная томография поджелудочной железы и желчевыводящих путей, которая позволит визуализировать конкременты, определить их размеры и локализацию.
Ангиография чревного ствола при реактивном панкреатите указывает на повышенную васкуляризацию ткани поджелудочной железы. Эзофагогастродуоденоскопия в остром периоде реактивного панкреатита показана всем пациентам, так как позволяет не только диагностировать сопутствующую патологию, но и при необходимости провести эндоскопическое восстановление проходимости дуоденального сосочка. Лапароскопия требуется только при тяжелом течении реактивного панкреатита, при диагностических затруднениях.
Лечение реактивного панкреатита
Лечение реактивного панкреатита направлено на купирование отека и воспаления поджелудочной железы, снятие интоксикации, восстановление нормальной секреции панкреатических соков. Успешная терапия реактивного панкреатита невозможна без устранения этиологического фактора, поэтому большое внимание уделяется лечению основного заболевания.
В остром периоде реактивного панкреатита показано полное лечебное голодание в течение одних-двух суток. В этот промежуток времени разрешается употреблять только воду и настои противовоспалительных трав. При легком течении реактивного панкреатита голодание может и не понадобиться, в этом случае назначают диету, богатую углеводами, с ограничением белка и жиров. Целью диеты является создание покоя для поджелудочной железы, снижение выработки панкреатических ферментов. Для этого нужно питаться дробно, пища должна быть измельчена, поступать в желудок маленькими порциями. С целью дезинтоксикации рекомендуется употреблять много жидкости.
Из лекарственных препаратов назначают ферменты поджелудочной железы (панкреатин), обезболивающие препараты (при легком течении реактивного панкреатита – нестероидные противовоспалительные, при тяжелом их дополняют наркотическими анальгетиками), спазмолитики (дротаверин, платифиллин), средства для снижения метеоризма. Для снятия боли при реактивном панкреатите нельзя использовать морфин, так как он провоцирует спазм большого дуоденального сосочка и усиливает протоковую гипертензию.
Если развитие реактивного панкреатита обусловлено холелитиазом или патологией сфинктера Одди, возможно использование эндоскопических процедур для его устранения: эндоскопического удаления конкрементов главного панкреатического протока и холедоха во время ЭРХПГ, папиллотомии.
Прогноз и профилактика
Прогноз при неосложненном течении реактивного панкреатита благоприятный, обычно после начала лечения все симптомы быстро регрессируют. Профилактика данной патологии заключается в своевременной диагностике и лечении заболеваний, которые могут привести к развитию реактивного панкреатита, а также в соблюдении принципов рационального питания, отказе от вредных привычек (курения, злоупотребления спиртными напитками).
Источник
Реактивный панкреатит – это стремительно развивающийся приступ острого панкреатита, возникновение которого обусловлено патологией в других органах пищеварительного тракта. К этим органам относят:
- желудок;
- двенадцатиперстная кишка;
- желчный пузырь;
- печень.
Таким образом, реактивный панкреатит – это осложнение других хронических заболеваний пищеварительного тракта, который зачастую протекают латентно, бессимптомно. Выявление патологии, которая послужила первопричиной для возникновения симптомов заболевания, является основополагающим моментом в лечении и выборе тактики врача гастроэнтеролога.
Симптомы реактивного панкреатита развиваются стремительно, за считанные секунды, отсюда и такое название. Поражаются преимущественно дети младшего и среднего возраста. Связано это с тем, что у детей желудочно-кишечный тракт ещё до конца не сформирован, как и иммунная система. А значит, защитные силы организма ребёнка не могут дать достаточного иммунного ответа в условиях повышенной предрасположенности к возникновению различного рода заболеваниям.
У взрослых симптомы реактивного панкреатита возникают реже, так как желудочно-кишечный тракт сформирован, а значит менее подвержен такой стремительной атаке. Симптомы чаще всего возникают после погрешностей в диете или приёма больших доз крепких алкогольных напитков.
| Классификация | |
|---|---|
| По форме деструкции: | По тяжести воспалительного процесса: |
| Без деструкции ткани (отёчная форма). | Лёгкая степень тяжести (минимальные функциональные нарушения при отсутствии осложнений). |
С деструкцией ткани и стромы
| Выраженная тяжесть (наличие полиорганной недостаточности и/или локальных осложнений). |

Этиология
Реактивный панкреатит возникает только при наличии фоновых заболеваний пищеварительного тракта. Возникновение симптомов провоцируется приёмом больших объёмов жирной или жареной пищи, приёмом алкогольных напитков (особенно суррогатов алкоголя). Также к возникновению симптомов заболевания предрасполагает курение и приём медикаментозных препаратов. Первопричиной служат следующие патологии:
| Болезни желудка: | Болезни двенадцатиперстной кишки: | Болезни желчного пузыря: | Болезни печени: |
|---|---|---|---|
| Язвенная болезнь желудка | Язвенная болезнь двенадцатиперстной кишки | Желчнокаменная болезнь | Гепатиты |
| Гастрит | Кишечная инфекция с поражением двенадцатиперстной кишки (энтерит, колит) | Холецистит | Циррозы |
| Травмы желудка | Травмы двенадцатиперстной кишки | Дискинезия и акинезия желчевыводящих путей | Глистные инвазии в печени |
| Стеноз привратника | Все виды глистных инвазий | Глистные инвазии | Травмы печени |

Важно!
 Это средство спасает от панкреатита за 2 недели! Достаточно ежедневно выпивать один стакан натурального…
Это средство спасает от панкреатита за 2 недели! Достаточно ежедневно выпивать один стакан натурального…
Читать далее
Патогенез
Поджелудочная железа выполняет внешнесекреторные функции, выделяя в просвет кишечника ферменты, необходимые для нормального процесса пищеварения. Там ферменты переходят в активную форму и помогают рассасывать поступающие с пищей нутриенты. По своей биологической природе эти ферменты очень активны.
Печень, желчный пузырь, желудок и двенадцатиперстная кишка имеют тесное взаимодействие между собой. При возникновении патологии в одном из этих органов, отток панкреатического секрета нарушается. Эти ферменты забрасываются обратно в орган, где они активируются и начинают «переваривать» поджелудочную железу. Этот процесс аутолиза протекает стремительно, быстро приводя к образованию в нём участков некроза и распада железистой ткани. С этого времени больного начинают беспокоить первые симптомы реактивного панкреатита.

Симптомы и клиническая картина
Болезнь опасна своей стёртой клинической картиной в первые дни возникновения. Пациент может жаловаться на дискомфорт в кишечнике, повышенное газообразование, метеоризм и вздутие живота, тяжесть в желудке после каждого приёма пищи. Также наблюдается отрыжка горьким или тухлым, икота, горький привкус во рту и боли в животе без чёткой локализации. На первых порах боли носят подпороговый характер, больной их купирует привычными анальгетиками.
На вторые или третьи сутки боли усиливаются, принимают чёткую локализацию. Больной беспокоен, не может найти удобное положение, купировать приступ боли ничем не удаётся. Присоединяется рвота, которая может появиться как на высоте болевого симптома, так и после него. Отличительный признак: рвота не приносит никакого облегчения пациенту. Больного лихорадит (температура тела поднимается до 38-39 С), отмечается слабость, потливость.
На фоне вышеперечисленных симптомов имеются признаки основного заболевания.
- Симптомы поражения желудка: боли в эпигастральной области, возникающие после приёма пищи или натощак. Икота и отрыжка с забросом желудочного содержимого в ротовую полость, изжога.
- Симптомы поражения двенадцатиперстной кишки: боли в эпигастральной области преимущественно слева, иррадиирующие в спину и лопатку. Боли возникают через полчаса после еды или натощак ночью, заставляя просыпаться больного. Нарушения переваривания и всасывания, похудение, диспепсические расстройства (жидкий стул, метеоризм).
- Симптомы поражения желчного пузыря: боли в левом подреберье и иррадиацией в левую лопатку, возникающие сразу после приёма алкоголя или жирной, жареной пищи. Жидкий, частый стул, стеаторея (повышенное содержание жира в кале), метеоризм.
- Симптомы поражения печени: отёки ног, живота, увеличение вен передней брюшной стенки, видное невооружённым глазом, увеличение печени. Слабость и недомогание. Непигментированный кал, тёмная моча (моча цвета пива).

Диагностика
Диагностировать реактивный панкреатит начинают с назначения анализов крови и мочи. В крови отмечаются острофазовые воспалительные изменения (лейкоцитоз, повышение СОЭ и С-реактивного белка, диспротеинемия). Определяют уровень различных ферментов, в первую очередь – амилазы. Увеличение количества амилазы в крови позволяет предположить наличие данного заболевания.
Для подтверждения диагноза проводят биохимическое исследование мочи для определения диастазы (в пользу острого воспаления говорит превышение уровня диастазы не менее 320 ЕД.), анализ кала для определения в нём количества жиров.
Проводят ультразвуковое исследование, которое назначается всем пациентам с подозрением на реактивный панкреатит. Преимущество данного метода в том, что помимо поджелудочной железы с помощью него можно оценить состояние других органов пищеварительного тракта (в том числе печени и желчного пузыря), что очень важно в постановке диагноза реактивного панкреатита.
Для определения этиологического заболевания, больному проводятся дополнительные: эзофагогастродуоденоскопия (ЭФГДС) для оценки состояние верхних отделов желудочно-кишечного тракта, обзорная рентгенография брюшной полости, колоноскопия, ректороманоскопия, ЭРХПГ и ряд других инструментальных и лабораторных методов исследования.

Лечение
Диета и режим питания
Как и при лечении других видов панкреатита, первостепенная роль в терапии отдаётся диете. В первые дни острого процесса больного держат на одной минеральной щелочной воде, не давая никакой пищи. После стихания симптомов, на 4-5 день дают пробный завтрак, пациента переводят на стол №5 (щадящая диета при заболеваниях поджелудочной железы). Из рациона питания полностью исключается вся трудно перевариваемая жирная, жареная, солёная, острая пища.
Вместо жиров в меню вводится больше белковых блюд (нежирное мясо и рыба, кисломолочные продукты и напитки), и овощей. Все блюда готовят на пару, продукты отваривают. Лучше подавать пищу в измельчённом виде (в виде каш или пюре), не очень горячей (тёплой). Питание должно быть пятиразовым, небольшими порциями. Полностью исключаются все раздражающие продукты (специи, пряности) и напитки (кофе, газированные напитки).
Важно! Пациент должен понимать, что без диеты излечение заболевания невозможно. Для профилактики рецидива и повышения эффективности проводимой терапии больной должен полностью отказаться от курения и употребления спиртных напитков.
В отдельных случаях одно лишь немедикаментозное лечение может полностью избавить пациента от симптомов данного заболевания.

Лекарственная терапия
Медикаментозные препараты для лечения назначаются в стационаре. Терапия реактивного панкреатита носит симптоматический характер. Параллельно с ней назначается лечение основного заболевания, которое спровоцировало приступ панкреатита. Для снятия симптомов острого воспаления применяют следующие препараты:
- Спазмолитические средства для снятия боли и спазма желчевыводящих протоков. Используются препараты Но-шпа, Папаверин, Платифиллин. В крайнем случае, для купирования болевого синдрома могут применяться наркотические анальгетики опиоидного ряда и блокада нервных стволов и сплетений с помощью новокаина.
- Нестероидные противовоспалительные препараты (Ибупрофен, Диклофенак).
- Препараты пищеварительных ферментов для заместительной ферментной терапии. Лучшим образом подходит препарат Креон (Панкреатин), так как в его состав входит пищеварительные ферменты, идентичные по составу собственным ферментам поджелудочной железы.
- Антисекреторные препараты для блокирования секреции соков поджелудочной железой. Это создаст ей функциональный покой, что приведёт к скорейшему выздоровлению.
Для профилактики инфицирования и генерализации инфекционного процесса всем больным назначаются антибиотики. В качестве профилактического мероприятия подходят антибиотики пенициллинового ряда (полусинтетические защищённые пенициллины), цефалоспорины 1 и 2 поколений, аминогликозиды (гентамицин). В случае наличия активного инфекционного процесса со склонностью к генерализации назначаются антибактериальные препараты широкого спектра действия: фторхинолоны, цефалоспорины 3 и 4 поколений, карбапенемы. Для достижения терапевтического эффекта их можно использовать и в комбинации с другими антибактериальными средствами.
Медикаментозную терапию дополняют целым рядом лекарственных препаратов для лечения именно той болезни, на фоне которой произошло вторичное развитие реактивного панкреатита (этиотропная терапия).

Хирургическое лечение
Лечение реактивного панкреатита хирургическим путём показано в крайних случаях. Оперативное вмешательство подразумевает под собой удаление части или целого органа, что невозможно проделать с поджелудочной железой. Она выполняет важные не только внешнесекреторные, но и внутрисекреторные функции, поэтому сохранить целостность всех её структур стараются как можно дольше.
Операцию выполняют строго по показаниям. В ходе неё орган удаляется полностью или резецируется частично. Доступ в брюшную полость осуществляется путём лапароскопического рассечения всех слоёв передней брюшной стенки либо путём нескольких лапароскопических проколов.
Показания к хирургическому лечению реактивного панкреатита следующие:
- Обширный панкреонекроз с вовлечением большей части паренхимы и стромы ткани поджелудочной железы.
- Наличие осложнений (свищи, абсцессы, кисты, нагноение).
- Подтверждённый рак поджелудочной железы.
- Наличие показаний к оперативному лечению первичных заболеваний, на фоне которых вторично развился реактивный панкреатит.
После операции больной переводится на пожизненную заместительную ферментную терапию для нормального функционирования пищеварительной системы.
Профилактика и образ жизни
Профилактика сводится к своевременному лечению всех заболеваний желудочно-кишечного тракта: язвенная болезнь желудка и двенадцатиперстной кишки, гепатиты, циррозы, холециститы, глистные инвазии. Также необходимо постоянно проводить санацию хронических очагов инфекции (прежде всего ротовой полости и кишечника).
Чтобы не спровоцировать очередной приступ, достаточно правильно питаться и соблюдать все основные принципы щадящей диеты. Пациент должен пересмотреть свой график работы и отдыха так, чтобы у него всегда оставалось несколько минут для приёмов пищи в одно и то же время. Так как вся пища отваривается или приготавливается на пару, то рекомендуется носить с собой готовые блюда в ланч-боксах – это избавит вас от лишней затраты времени на приготовление.
Важно! Ещё один момент в профилактике реактивного панкреатита – полный отказ от курения, приёма спиртных и спиртосодержащих напитков. Даже незначительные дозы алкоголя или никотина могут спровоцировать очередной приступ, что потребует госпитализации больного в стационар.
Полезное видео: Механизм развития хронического реактивного панкреатита
Важно!
 Вы думаете, у вас панкреатит? Не спешите с выводами, в 93% случаев это оказываются паразиты! Срочно начинайте пить антипаразитарный…
Вы думаете, у вас панкреатит? Не спешите с выводами, в 93% случаев это оказываются паразиты! Срочно начинайте пить антипаразитарный…
Читать далее
Источник

