Что такое псевдо панкреатит
Псевдотуморозный панкреатит – клинико-морфологическая форма хронического воспалительного процесса в поджелудочной железе, характеризующаяся гипертрофией паренхимы и увеличением размеров органа. В клинической картине преобладают признаки механической желтухи, эндокринной недостаточности, характерны диспепсические явления и болевой синдром. Диагностика основана на оценке жалоб пациента, анамнеза, данных инструментальных исследований (УЗИ и КТ поджелудочной железы), а также методах исключения опухоли панкреас. Лечение основано на купировании болевого синдрома, нормализации оттока панкреатического сока, компенсации внешне- и внутрисекреторной недостаточности.
Общие сведения
Псевдотуморозный панкреатит не является отдельной нозологической единицей; это морфологическая форма хронического панкреатита, которая характеризуется воспалительным процессом, частичным фиброзом и гипертрофией паренхимы. Отличительными признаками данной формы являются наличие локального, иногда достаточно выраженного увеличения в размерах одного из отделов поджелудочной железы, а также формирование очагов повышенной плотности. Именно поэтому псевдотуморозный панкреатит важно дифференцировать с онкопатологией органа. Чаще всего поражается головка поджелудочной железы, поэтому в клинике может преобладать механическая желтуха и подпеченочный вариант портальной гипертензии.
Точные статистические данные об эпидемиологии псевдотуморозного панкреатита отсутствуют, поскольку прижизненная биопсия материала железы производится крайне редко, однако специалисты в области гастроэнтерологии отмечают тенденцию к росту заболеваемости. Полноценные сведения о распространенности отсутствуют и в связи с разными подходами к оценке патологии: многие пациенты с псевдотуморозным панкреатитом расцениваются как лица, имеющие ЖКБ, хроническую интоксикацию алкоголем, дуоденальный папиллит и другие заболевания.
Псевдотуморозный панкреатит
Причины
Основными факторами, провоцирующими развитие псевдотуморозного панкреатита, являются длительное злоупотребление алкогольными напитками и билиарная патология (желчнокаменная болезнь и другие заболевания печени и желчевыводящих путей) – более 80% всех случаев вызваны именно этими причинам. Реже псевдотуморозный панкреатит становится следствием приема определенных лекарственных препаратов, других соматических заболеваний. Считается, что псевдотуморозный панкреатит алкогольной этиологии развивается после острого процесса лишь в 10% случаев, в то же время эпизоды обострения панкреатита гораздо чаще диагностируются на фоне длительного хронического воспаления. Доказано, что вероятность хронизации существенно повышается у курящих пациентов.
Билиарнозависимый псевдотуморозный панкреатит (билиарный панкреатит) примерно в половине случаев является следствием желчнокаменной болезни; чаще данная форма патологии регистрируется у женщин, риск ее развития определяется длительностью основного заболевания и локализацией конкрементов. К этиологическим факторам панкреатита билиарного типа также относятся врожденные аномалии желчевыводящих путей, заболевания фатерова сосочка и холедоха. Патогенез панкреатита в таком случае характеризуется постоянным забросом в панкреатический проток агрессивной желчи. Важным механизмом также является лимфогенное поражение панкреатической ткани, преимущественно головки поджелудочной железы, при котором воспалительный процесс с желчного пузыря распространяется по цепи лимфатических узлов.
Лекарственный псевдотуморозный панкреатит развивается при длительном приеме ацетаминофена, эстрогенов и других препаратов. Также хронический панкреатит с гипертрофией паренхимы может иметь наследственную этиологию: данная форма характеризуется планомерным прогрессированием, нарастанием эндокринной и экзокринной недостаточности органа, высоким риском малигнизации.
Симптомы псевдотуморозного панкреатита
Клиническая картина характеризуется преобладанием симптомов сдавления желчевыводящих путей увеличенной головкой поджелудочной железы, признаками эндокринной недостаточности, а также диспепсическим и болевым синдромами. Довольно часто данная форма заболевания является первично хронической и на начальных этапах может протекать бессимптомно. Первым проявлением обычно становится механическая желтуха. Также характерна боль в верхних отделах живота различной интенсивности, которая может длительное время быть единственно жалобой пациента. Несколько позже присоединяется эндокринная (снижение толерантности к углеводам с относительно редкими случаями кетоацидоза, нефропатии) и экзокринная недостаточность (диспепсический синдром и стеаторея).
Несмотря на то, что болевой синдром патогномоничен для панкреатита, при псевдотуморозной форме он встречается лишь у 30-40% пациентов. Боль чаще локализуется в эпигастрии и правом подреберье, возникает после обильного приема пищи, особенно жирной, сохраняется в течение двух-трех часов. Жалобы диспепсического характера включают тошноту, рвоту, а также связанные с дефицитом ферментов и нарушением полостного пищеварения снижение массы тела и диарею.
Диагностика
Диагностика псевдотуморозного панкреатита основана на анализе клинической картины и исключении других заболеваний поджелудочной железы и соседних органов, которые могут вызывать сходную симптоматику, особенно рака головки панкреас. Консультация гастроэнтеролога позволяет выявить некоторые типичные признаки: поскольку характерной чертой псевдотуморозного панкреатита является увеличение органа в размерах, в большинстве случаев головку поджелудочной железы можно пропальпировать через переднюю брюшную стенку. У некоторых пациентов выявляется локальная болезненность при прощупывании поджелудочной железы.
В лабораторных анализах четкие признаки заболевания отсутствуют: возможно некоторое повышение уровня трипсина, липазы, амилазы крови и мочи в период обострения или во время эпизода боли. Более чем у 90% пациентов с псевдотуморозным панкреатитом нарушается толерантность к глюкозе, что определяется при анализе крови натощак и после сахарной нагрузки. Всем пациентам с подозрением на данную патологию проводится определение уровня онкомаркеров (СА 19-9, СА 125, ракового эмбрионального антигена), что позволяет исключить рак поджелудочной железы. С этой же целью определяется уровень панкреатического полипептида, который при воспалительном процессе снижен, а при злокачественном новообразовании повышен.
Высокоинформативный метод диагностики псевдотуморозного панкреатита – УЗИ поджелудочной железы. Данное исследование позволяет определить степень увеличения органа, характерные изменения паренхимы и протоков, наличие или отсутствие кальцинатов. Для уточнения изменений и исключения медленно растущей карциномы проводится компьютерная томография или МРТ поджелудочной железы. С целью визуализации главного панкреатического протока и уточнения характера изменений в нем выполняется ЭРХПГ. В ряде случаев для уточнения диагноза требуется проведение ангиографии сосудов поджелудочной железы (селективная целиакография).
Лечение псевдотуморозного панкреатита
Лечение пациентов с верифицированным диагнозом псевдотуморозного панкреатита в период обострения проводится в отделении гастроэнтерологии. Диетотерапия включает назначение стола №5. Важнейшая роль в терапии отводится этиотропному направлению – устранению причины, вызвавшей заболевание (например, холецистэктомия при ЖКБ, удаление папиллостеноза и другие мероприятия).
Основной целью медикаментозного лечения является коррекция внешнесекреторной и внутрисекреторной недостаточности поджелудочной железы. Назначаются ферментные препараты — панкреатин в комплексе с липазой или солизимом. Недостаточная секреция бикарбонатов компенсируется применением антацидов, которые при сочетании с препаратами кальция также снижают стеаторею.
Для уменьшения дискинетических явлений сфинктерного аппарата назначаются холинолитики. Болевой синдром купируется приемом атропина, спазмолитиков. Хорошим спазмолитическим эффектом в отношении сфинктера Одди обладают гимекромон, мебеверин. В период обострений базисная терапия также включает антибактериальные препараты. При неэффективной медикаментозной терапии отека железы и гиперсекреции ферментов применяются регионарная лучевая терапия и местная гипотермия.
В лечении псевдотуморозного панкреатита высокоэффективны эндоскопические методы. Показаниями к проведению таких вмешательств являются увеличение головки поджелудочной железы со сдавлением холедоха и механической желтухой, а также папиллостеноз, стриктуры препапиллярного отдела. В таких случаях выполняется папиллосфинктеротомия для декомпрессии протоковой системы.
Прогноз и профилактика
Прогноз при данной форме заболевания относительно благоприятный: псевдотуморозный панкреатит характеризуется нечастыми обострениями, медленным прогрессированием; эндокринная недостаточность (панкреатогенный диабет) редко приводит к нефропатии и ангиопатии. Своевременное лечение, а также соблюдение рекомендаций в периоды ремиссии позволяет предупредить прогрессирование. Профилактика заключается в ограничении употребления спиртных напитков, потенциально опасных лекарственных средств, своевременном лечении заболеваний, которые могут стать причиной псевдотуморозного панкреатита.
Источник

Псевдотуморозный панкреатит является одной из немногих опаснейших разновидностей панкреатического поражения поджелудочной железы, имеющей код по мкб 10 – К86.1, с хроническим характером течения. Такое название данная форма болезни получила из-за своей схожести симптоматических признаков с развитием опухолевидного новообразования в поджелудочной. В переводе «псевдо» значит ложное, или мнимое, а «тумор» опухоль. Псевдотуморозная форма хронического панкреатита – это воспаление поджелудочной железы, вызывающее развитие частичного фиброза и гипертрофии панкреатических тканевых структур. Особенность развития данного заболевания заключается в локальном увеличении какой-либо части поджелудочной железы, что является веским основанием для проведения дифференциальной диагностики с онкологическим новообразованием. В большинстве случаев, поражению подвергается именно головка железы, поэтому клиника такой формы заболевания зачастую сопровождается механической желтухой и подпеченочной гипертензией.
Причины возникновения псевдотуморозного панкреатита
Хронический псевдотуморозный панкреатит начинает развиваться на фоне следующих провоцирующих факторов:
- несвоевременного и нерезультативного лечения хронической формы панкреатического поражения поджелудочной железы,
- на фоне заболеваний желчного пузыря,
- при чрезмерном употреблении алкоголесодержащих напитков,
- при некоторых формах болезней инфекционного характера,
- аутоиммунные патологии,
- травматизация поджелудочной железы механического типа,
- развитие кистозного поражения органа, а также формирование опухоли.
Основной причиной развития псевдотуморозного панкреатита является отсутствие соответствующего лечения панкреатического поражения железы, имеющего хронический характер развития, а также отступлением от назначенной диеты и наличием вредных привычек в виде распития алкогольных напитков и табакокурения. Не маловажную роль играет еще и наследственность.

Туморозный панкреатит преимущественно включает в свою группу риска людей мужского пола, злоупотребляющих спиртосодержащими напитками.
Механизм возникновения патологии
Развитие деструктивного процесса в полости поджелудочной железы берет свое начало с активизации ферментативных компонентов в виде липазы, трипсина, фосфолипазы и др., способствующих образованию отечности и само переваривания тканевых структур органа, ведущих к некротическому поражению определенных участков железы.
Для предотвращения попадания продуктов от самопереваривания тканей железы в кровотоки, в организме пациента начинает активизироваться защитный механизм, ограничивающий расхождение токсичных компонентов, путем ограждения очагов омертвления соединительными тканями с формированием псевдо кистозных образований. С началом каждого обострения панкреатита численность псевдо кистозных образований растет, что ведет к отечности поджелудочной железы. С течением времени, поверхности этих образований начинает обезыствляться, а спустя десятилетие способствовать развитию уплотнения в органе и увеличению его размеров. Такое развитие механизма патологического процесса в полости поджелудочной железы, с одной точки зрения, оказывает защитную функцию и предотвращает преждевременное наступление летального исхода, а с другой точки зрения, способствует развитию значительных гипертрофических процессов в паренхиматозном органе и дальнейшего оказания компрессионного воздействия на смежные органы.
Прогрессирующая стадия гипертрофических процессов в определенном участке железы, преимущественно это происходит в головке, ведет к сдавливанию таких органов, как:
- желчевыводящие протоки,
- 12-ти перстная кишка,
- воротная вена,
- селезеночная вена.
Вследствие сдавленности вышеуказанных органов, общее самочувствие пациента начинает еще больше ухудшаться.
Токсико-метаболическая природа заболевания
Хронический процесс отравления этанолом либо острая воспалительная патология, развивающаяся на фоне действия лекарственных средств, способствуют значительному уровню увеличения содержания белковых молекул в составе панкреатического сока.
Под воздействием алкогольной продукции происходит ускоренный процесс осаждения СаСО3 в полости пораженной железы, что ведет к образованию нерастворимых камней.
Образовавшиеся камни в железе, способствуют развитию обструктивных процессов в полости панкреатических протоков, а также изъязвлению эпителиальных стенок. Прогрессирующая стадия фиброза провоцирует развитие хронической формы панкреатита с формированием кистозных поражений в теле поджелудочной, а также отложению камней в полости панкреатических протоков.
Все вышеуказанные процессы возникают при угнетении клеточной энергии на фоне окислительного воздействия на их мембраны деятельностью свободных радикалов, формирующихся при расщеплении ядовитых веществ.
Симптоматика и признаки болезни
Развитие псевдотуморозной формы панкреатического поражения поджелудочной железы сопровождается возникновением следующих симптоматических признаков:
- возникновение боли, имеющей выраженный характер течения,
- резкое снижение массы тела на протяжении короткого периода времени,
- определение неравномерности в увеличении поджелудочной в момент проведения пальпаторного обследования брюшной полости,
- патологическое изменение внешнесекреторной функциональности органа,
- расстройства диспепсической системы,
- рвота и тошнота,
- побледнение кожных покровов с приобретением желтушного оттенка,
- увеличение головки железы.
Также у пациентов проявляется регулярное чувство слабости, мгновенной утомляемости и развитие бессонницы, что становится причиной развития нарушения психоэмоционального состояния.
Методы диагностики
Диагностирование данной формы патологии заключается в поэтапном исследовании пациента:
- назначается сдача анализов кала, крови и мочи на общеклиническое исследование,
- проведение УЗИ,
- кровь на биохимию,
- рентгенография,
- МРТ и КТ,
- эндоскопическое исследование панкреатических протоков,
- гистологическое исследование на проведение дифференциальной диагностики с развитием раковой опухоли в области головки железы.
Результаты лабораторной диагностики
В составе крови при лабораторном исследовании обнаруживается:
- увеличенная концентрация СОЭ,
- повышенный уровень содержания лейкоцитов,
- биохимическое исследование показывает повышение билирубина, липазы, трипсина и сиаловых кислот.
Анализы мочи показывают увеличенную концентрацию билирубина, но отсутствие уробилина, а также увеличенное количество альфа-амилазы. По анализам кала делаются выводы о нарушении процессов пищеварения.
УЗИ брюшной полости
Ультразвуковая диагностика позволяет выявить увеличение пораженной части железы, неравномерный эхо-сигнал от панкреатических тканевых структур, неровный контур, сужение или полное перекрытие панкреатических протоков.
Чтобы получить более полную информацию о развитии патологии и дифференцировать ее от развития рака поможет проведение гистологического исследования.
МРТ поджелудочной железы
Мрт диагностика является одним из наиболее высокоинформативных способов уточнения состояния паренхиматозных органов. При проведении МРТ либо КТ диагностики подтверждается, либо полностью исключается развитие медленного процесса формирования карцином.
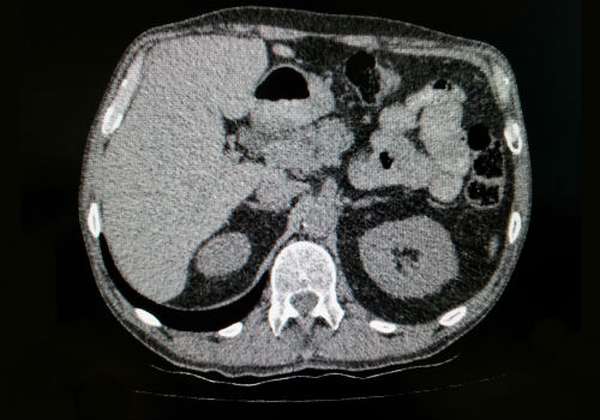
Чтобы визуализировать состояние панкреатических протоков и оценить степень их поражения при проведении МРТ выполняется процедура ЭРХПГ, также в некоторых ситуациях может проводиться ангиографическое исследование сосудистых волокон поджелудочной железы.
Лечение псевдотуморозного панкреатита
В большинстве случаев, терапевтическое лечение псевдотуморозного панкреатита имеет положительный прогноз, при условии комплексного подхода к его устранению, заключающегося в следующем:
- медикаментозная терапия,
- диетотерапия,
- консервативные методы лечения,
- эндоскопия,
- операция,
- народное лечение.
Консервативное лечение
Данный вид лечения не является столь эффективным при развитии данного заболевания. Употребление препаратов обезболивающего спектра действия, голодовка во время обострения патологии и использование средств, обеспечивающих нормализацию секреторной функциональности железы, не дают необходимого эффекта и не способствуют переведению болезни в стадию стойкой ремиссии.
Хотя, проведение данных мероприятий необходимо для того, чтобы немного успокоить поджелудочную для более благоприятного проведения хирургического вмешательства.
Хирургическое вмешательство
Во время проведения операции иссекаются разросшиеся тканевые структуры поджелудочной, что способствует снятию компрессии с вирсунгового и желчного протоков. Иссеченные ткани пораженного органа сразу исследуются на гистологию. В том случае, когда гистологическое исследование показывает наличие раковых клеток, то, не прерывая операцию, пациенту проводят панкреатодуоденальное иссечение пораженных тканей.
Если же, при гистологическом исследовании не было выявлено наличия раковых клеток, то пациенту проводится резекция головки железы и вылущивание самых больших кистозных образований, оказывающих сдавливающее воздействие на панкреатические протоки.
После проведения подобной операции, заболевание практически сразу переходит в стадию стойкой ремиссии.
Народные средства
Для лечения поджелудочной железы также повсеместно используются рецепты от народных целителей. Восстановить работоспособность пораженного органа, поддержать его в периоды ремиссий помогут такие средства, как настои и отвары из лекарственных трав, а также настойки и овсяной кисель, способствующий не только нормализации железы, но и очищению всего организма от вредных шлаков и токсинов.
Одним из самых эффективных средств является отвар на основе календулы и ромашки, обладающий противовоспалительными и антибактериальными свойствами. Перед использованием каких-либо средств от народных целителей, необходимо обязательно посоветоваться с лечащим врачом.
Диета и профилактика
Для проведения диетотерапии назначается соблюдение диетического питания со столом №5, который предусматривает исключение следующих продуктов питания:
- крепкие чайные и кофейные напитки, а также алкоголь,
- хлебобулочные и кондитерские изыски,
- жирную пищу,
- капуста и бобовые культуры,
- фруктовые культуры с ярко-выраженным кислым вкусом.
Разрешается употреблять:
- термически обработанные овощные и фруктовые культуры,
- не жирные разновидности мяса и рыбы в вареном виде,
- супы-пюре,
- не жирные кисломолочные изделия,
- макароны и крупы,
- компот, морс, чайные напитки на основе трав.
Диетическое питание должно стать для пациента грандиозным изменением всего образа жизни, которого необходимо придерживаться на протяжении всего последующего периода жизни. Только так можно рассчитывать на стойкую ремиссию патологии.
Полный отказ от вредных привычек в виде распития алкоголя и табакокурения станет надежной профилактической мерой против развития рецидива и обострения болезни.
Прогноз на излечение и осложнения заболевания
Терапевтическое лечение патологии в основном имеет благоприятный прогноз, но, не смотря на это, к самому процессу устранения патологии необходимо подходить с полной ответственностью и соблюдать все предписания врача. В противном случае, дальнейшее развитие истории болезни может спровоцировать следующие разновидности осложнений:
- желтуха,
- перитонит,
- тромбоз вен,
- повышение интенсивности кистозного поражения,
- внутреннее кровоизлияние,
- малигнизация.
Также запущенная форма псевдотуморозного панкреатита может стать причиной развития сахарного диабета.
Список литературы
- Панов С.В., Заболевания поджелудочной железы. Панкреатит. М.: АСТ, 2011 г.
- Боженков, Ю. Г. Практическая панкреатология. Руководство для врачей М. Мед. книга Н. Новгород Изд-во НГМА, 2003 г.
- В.А. Кубышкин, Г.Г., Кармазановский, С.А. Гришанков. Кистозные опухоли поджелудочной железы: диагностика и лечение. М., Видар-М, 2013 г.
- Минушкин О.Н. Масловский Л.В. Евсиков А.Е. Оценка эффективности и безопасности применения микронизированных полиферментных препаратов у больных хроническим панкреатитом c внешнесекреторной недостаточностью поджелудочной железы РМЖ, раздел «Гастроэнтерология» №17 2017 г. стр. 1225-1231.
- Бунин В.А. Объективизация выбора малоинвазивных дренирующих вмешательств у больных с механической желтухой опухолевого генеза. Автореферат диссертации. Хирургия. ВМедА им. С.М. Кирова, СПб, 2011 г.
Источник

