Что такое хронический паренхиматозный панкреатит в фазе обострения
Хронический паренхиматозный панкреатит — это очень распространенное заболевание, которое связано с воспалением поджелудочной железы. Недуг протекает волнообразно: ремиссии сменяются стадиями обострения после чего, даже несмотря на лечение, происходит рубцевание ткани. Это в свою очередь нарушает проходимость протоков и вызывает изменение функций поджелудочной железы, особенно секреторной и эндокринной. Последствием таких состояний может стать нарушение синтеза инсулина и всего процесса пищеварения. В результате недополучения жизненно важных веществ нарушается работа и других органов, а также происходит изменение всех обменных процессов.
Чтобы снизить негативные последствия от недуга требуется рассмотреть клиническую картину заболевания, специфику лечения и возможные профилактические мероприятия.
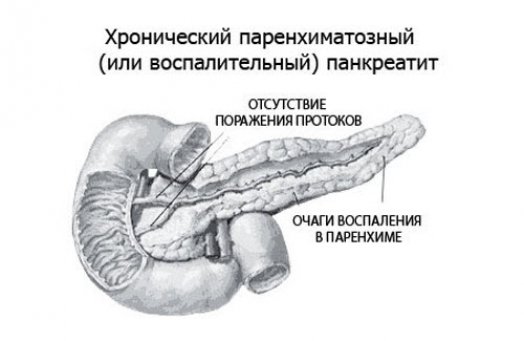
Причины и формы заболевания
Основной причиной паренхиматозного панкреатита является невнимательное отношение к состоянию своего здоровья, а точнее неправильный образ жизни: несбалансированное нерегулярное питание, курение, стрессы, чрезмерное употребление жирной, острой и соленой еды, недостаток витаминов и белков в рационе и другое. Часто недуг может быть следствием других заболеваний. В таких случаях он обычно развивается на фоне острого панкреатита, язвы желудка, алкоголизма и некоторых кишечных заболеваний.
В зависимости от причин будут определяться и формы болезни. Выделяют первичный панкреатит, когда заболевание было вызвано внешними факторами, никак не связанными с поджелудочной железой. И вторичный — развивается на фоне заболеваний близлежащих к железе органов.
К главным факторам, которые могут вызывать развитие паренхиматозного панкреатита, относятся:
- Одна из самых главных причин недуга — чрезмерное употребление алкоголя (алкоголизм обнаружен у 60% пациентов). Это алкогольный панкреатит.
- Дисметаболический панкреатит развивается на фоне нарушения обменных процессов. Недуг может быть следствием муковисцидоза или повышенного содержания жира в плазме крови.
- Заболевание, которое возникает из-за проблем с желчевыводящей системой, называют билиарнозависимым или билиарным панкреатитом. Развивается обычно на фоне гепатита, холецистита, дистонии желчных путей, желчекаменной болезни.
- Причиной развития инфекционного панкреатита являются вирусные инфекции. Заболевание возникает, когда инфекция контактным путем попадает в поджелудочную железу.
- Аутоиммунный панкреатит развивается тогда, когда иммунная система начинает воспринимать клетки поджелудочной железы как чужеродные, выделяя антитела для их уничтожения.
- Заболеть паренхиматозным панкреатитом можно в результате длительного приема препаратов, которые оказывают токсическое действие на ткани поджелудочной железы. Прием таких лекарственных средств должен обязательно проходить под контролем лечащего врача.
- Нарушение оттока секрета в кишечник.
- Наследственность.
Еще следует подчеркнуть тот факт, что около 30% случаев заболевания не имеют конкретной причины. Тогда говорят об идиопатической форме паренхиматозного панкреатита.
Симптоматика и клиническая картина болезни
Симптомы заболевания иногда слабо проявляются, особенно в период ремиссии. Более выраженные признаки недуга можно наблюдать при обострении. Тогда симптомы буду зависеть от состояния больного и сопутствующих патологий.

Среди главных симптомов острой фазы заболевания, выделяют:
- Болезненные ощущения. Могут наблюдаться опоясывающие боли (слева под ребром). По характеру — ноющие, по силе — не очень сильные. Среди особенностей можно выделить тот факт, что боли обычно возникают на фоне переедания, употребления жирной тяжелой пищи или после злоупотребления алкоголем.
- Диспепсическое расстройство. Оно проявляется через нестабильный стул, когда у пациента чередуется запор и диарея. При этом в кале больного можно увидеть непереваренные частички пищи. Тошнота и рвота — дополнительные симптомы состояния.
- Снижение массы тела. На фоне уменьшения выработки количества пищеварительных ферментов еда не может перевариться должным образом, а значит, питательные вещества из пищи не всасываются. Это и вызывает потерю веса. Еще одним факторам снижения веса являются болевые ощущения после трапезы, за счет чего больной старается кушать реже.
- Развитие сахарного диабета. Наличие такого симптома свидетельствует об обширном поражении тканей поджелудочной железы (более 80%). Диабет развивается, так как нарушается выработка инсулина, за счет чего клетки не могут сами усваивать глюкозу.
Если перечисленные симптомы наблюдаются у человека не впервые, а возникают периодически, то можно говорить о хронической форме заболевания.
При хроническом паренхиматозном панкреатите клиническая картина может складываться из таких симптомов:
- диарея (испражнение происходит почти сразу после еды), при этом запах кала отличается резкостью и зловонностью;
- частые рвоты, которые не приносят облегчения;
- по утрам тошнота;
- резкое похудение;
- может развиться механическая желтуха;
- кожные высыпания геморрагического характера;
- усиленное потоотделение и слюноотделение.
Среди особенностей хронического рецидивирующего панкреатита выделяют следующее:
- обострение состояния наблюдается 2–3 раза в год;
- обострение протекает в легкой форме, особенно при соблюдении строгой диеты;
- осложнения у пациентов встречаются редко.
При наличии симптомов следует показаться доктору, чтобы при необходимости начать лечение.
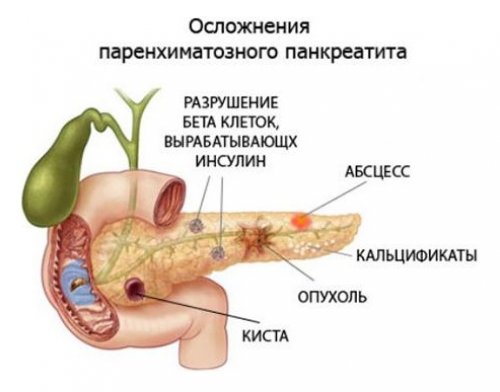
Диагностика и возможные осложнения
Доктор сможет поставить диагноз панкреатит уже по симптоматике после осмотра и опроса больного, но чтобы подтвердить, что пациент имеет дело конкретно с хроническим паренхиматозным панкреатитом, необходимо будет пройти обследование.
Чтобы провести диагностику по всем правилам потребуется сдать анализы на лабораторное исследование (общий и биохимический анализ крови, копрограмма) и пройти инструментальное исследование (узи, рентгенография, лапароскопия). По результатам можно будет установить точный диагноз, и начать лечение.
Если заболевание удастся распознать на начальной стадии, и как можно раньше начать терапию, то эффективность лечения может быть очень высокой. Если же пациент запустил болезнь, то это чревато развитием различных патологий. Опасность заключается в том, что осложнения плохо поддаются терапии и иногда требуют хирургического вмешательства. Могут привести и к летальному исходу.
Запущенный панкреатит может вызывать такие осложнения:
- часто развивается сахарный диабет, который опасен гипогликемическими кризами;
- могут возникать различные образования, которые затрагивают функциональные ткани поджелудочной железы (кисты, абсцессы, свищи);
- один из самых опасных вариантов — злокачественные образования;
- может развиться гастрит, язва (желудка или двенадцатиперстной кишки), желчекаменная болезнь, холецистит, хронический гепатит и другие.
Если заболевание не лечить, то последствия для пациента могут быть очень печальными.
Специфика лечения
Поскольку для паренхиматозного панкреатита характерно чередование обострения и ремиссии, то и терапия в эти периоды будет отличаться.
Лечение на стадии обострения должно быть направлено на решение таких проблем:
- снизить болевые ощущения;
- снять отечность железы;
- провести детоксикацию организма;
- проводить восполнение жидкости и электролитного состава крови;
- снизить ферментную активность;
- антибактериальная терапия;
- симптоматическое лечение;
- витаминотерапия.
При обострении первое, что рекомендуют врачи — максимально разгрузить поджелудочную железу. Обычно назначают голодную диету (несколько дней только на воде) и холод на живот. Дальнейшее питание должно быть очень щадящим: только варенная и тушеная еда. Пить разрешается часто, но небольшими порциями. Во время ремиссии диету продолжают соблюдать, но меню можно расширить (под контролем доктора, с учетом проведенных анализов крови и кала). Медикаментозную терапию также подбирает доктор.
Если заболевание перешло в хроническое, то полностью излечиться не получится. Главное, что необходимо в этой ситуации — стараться избегать обострений и продлить ремиссию на максимально длительный срок.
Источник
Поджелудочная железа выполняет внешнюю и внутреннюю секреторную функцию в организме. При различных воздействиях орган перестает в полном объеме выполнять функции – вырабатывать панкреатический сок и ферменты, участвующие в обмене веществ.
расположение поджелудочной в организме
Воспалительный процесс пораженного органа часто перетекает в форму хронического панкреатита. При длительно текущих и вялых симптомах проявления болезни хронический паренхиматозный панкреатит часто остается не диагностируемым. При отсутствии должного лечения хронического процесса заболевание приведет к сахарному диабету, раку поджелудочной железы и другим осложнениям.
Причины паренхиматозного панкреатита
Воспалительный процесс в поджелудочной железе будет как локализованным – в определенном месте нарушена паренхима, или смешанным, когда страдает весь орган.
диффузные изменения паренхимы
Факторы, приводящие к развитию хронического заболевания считаются:
- Этиология заболеваний органов желудочно-кишечного тракта – жирная, жареная, острая пища не по времени и в больших количествах, алкоголь, а также сопутствующая патология этих органов.
- Стрессы длительного характера, влияющие на эмоциональный фон.
- Паразиты в организме.
- Инфекционные заболевания.
- Сосудистые заболевания.
- Прием антибиотиков в течение длительного периода.
- Травматизация области живота.
А также причиной паренхиматозного панкреатита является врожденное заболевание поджелудочной железы.
Развитие воспаления паренхимы заключается в усиленной выработке ферментов поджелудочной железы. Те, в свою очередь, агрессивно воздействуют на ткани поджелудочной железы и приводят к замещению на соединительную ткань. Проявляется это в рубцевании и дальнейшей атрофии органа.
Морфологически выделяют следующие виды хронического паренхиматозного панкреатита:
- отечная;
- склерозирующая;
- калькулезная.
Для отечной формы характерно развитие яркой симптоматики: рвота, которая не приносит облегчения, острые боли в области живота. Большое количество жидкости в клетках паренхимы способствует развитию интоксикации организма. Склерозирующая форма проявляется болью в области живота, аллергической реакцией в виде кожного зуда и жаждой.
камни в протоках поджелудочной
Калькулезная форма сопровождается образованием камней в протоках, что опасно такими осложнениями как патология развития злокачественного заболевания, а также полная закупорка протока.
Помимо этого выделяют хронический панкреатит с внешнесекреторной недостаточностью и билиарнозависимый панкреатит.
Панкреатит с нарушенной внешнесекреторной функцией развивается из-за невозможности органа полностью функционировать. Это происходит потому, что не вырабатываются в достаточном количестве пищеварительные ферменты.
паренхима-железистая ткань поджелудочной железы
Хроническое воспаление поджелудочной железы неразрывно связано с нарушением паренхимы органа. Билиарный тип хронического панкреатита часто вызывают сопутствующие заболевания: дефекты желчного пузыря и его протоков, нарушения структуры печени, спазмы и патологические сужения протоков. Перечисленные факторы влияют на обратный заброс желчи, что приводит к нарушению тканей. Ощущение горечи во рту- явный признак гепатобилиарного типа хронического панкреатита.
Симптомы паренхиматозного панкреатита
Основные клинические проявления, характерные для любого вида панкреатита: боль, диспепсические явления и отсутствие аппетита. Конкретная симптоматика зависит от определенной формы заболевания и характера развития (стремительно или вялотекущего).
Хронический паренхиматозный билиарнозависимый панкреатит проявляется острой болью в левом подреберье, которые носят приступообразный характер и часто иррадиируют в правую сторону. Развивается рвота, метеоризм и «жирный» понос, запах кала при этом зловонный. Также видоизменяется цвет кожи и приобретает желтоватый оттенок.
При несвоевременном обращении к врачу начинает падать вес из-за невозможности нормального усвоения пищи и обезвоживания организма. Повышение уровня глюкозы в крови говорит о нарушении секреторной функции поджелудочной железы. Горечь во рту символизирует о забросе желчи в протоки, симптом может быть постоянным или зависеть от приема еды.
острая боль в левом подреберье проявление паренхиматозного панкреатита
Симптомы паренхиматозного панкреатита схожи с клинической картиной других заболеваний поджелудочной железы.
Отличительными признаками хронического процесса являются:
- боли не острые, а ноющие, приступообразные, зависящие от приема еды. Усиливаются при нарушении диеты – при употреблении продуктов, которые нельзя есть при панкреатите; при переедании; приеме алкоголя;
- зловонный стул кашицеобразного характера; рвота, понос. Жидкий стул чередуется с запором;
- отсутствие аппетита, как следствие потеря веса;
- кожные проявления в виде сухости (из-за недостатка питательных веществ) и желтушного оттенка (из-за нарушений работы желчных протоков).
При наличии подобной симптоматики обратитесь к гастроэнтерологу и провести дополнительные лабораторно-инструментальные методы обследования для наиболее точной постановки диагноза.
Диагностика
При выявленных жалобах пациенту назначается дополнительное обследование, которое включает в себя:
- Общий анализ крови, в котором врач определяет повышение концентрации скорости оседания эритроцитов, повышенным количеством нейтрофилов и сахара. Понижается уровень гемоглобина, что приводит к анемии, и снижается уровень белка.
- Дуоденальное зондирование покажет большое количество ферментов (и желчного содержимого при билиарном панкреатите). Однако при тяжелых формах концентрация ферментов, наоборот, снижена, что говорит о наличии атрофических процессах в железе.
диагностика паренхиматозного панкреатита
Диагностика паренхиматозного панкреатита дополняется рентгенографией и УЗИ для выявления деформации и размеров поджелудочной железы.
Рационально обследование при сопутствующей симптоматике проводить в условиях стационара под наблюдением врача.
Лечение паренхиматозного панкреатита
Терапию хронической болезни поджелудочной железы проводят комплексно. При обострении заболевания целесообразно наблюдение в гастроэнтерологическом отделении с соблюдением строгой диеты и приемом лекарственных средств. А также есть возможность оперативного вмешательства при наличии осложнений. Лечение паренхиматозного хронического панкреатита в стадии ремиссии проводится с помощью народных средств, не забывая о правильном питании, щадящим образом влияющим на поджелудочную железу.
голодание во время обострения
В период обострения исключается употребление еды, кроме воды и слабого сладкого чая на первые 2-3 дня. Затем постепенно вводят продукты, подвергшиеся тщательной термической обработке: овощи, бульоны, жидкие каши. Полностью исключается жирное мясо, птица, густые супы, молочные продукты, алкоголь во избежание ухудшения состояния пациента. Список, что можно есть при панкреатите в стадию ремиссии обширен, так же как и предлагаемые рецепты.
Из лекарственных средств назначают нестероидные противовоспалительные, спазмолитики, ферменты, противорвотные и противодиарейные средства. При необходимости применяют антибиотики и витамины.
лечение паренхимального панкреатита медикаментами и народными методами
При воспалении поджелудочной железы можно ли использовать лекарственные травы? Можно, но начиная с 7 дня выздоровления и в стадию ремиссии. К ним относятся ромашка, череда, шиповник, бессмертник, мята перечная и другие.
Помните что при несвоевременном обращении к врачу состояние больного быстро ухудшается, что приведет к развитию панкреонекроза поджелудочной железы, к сахарному диабету, раку органа, сепсиса, полной дисфункции почек и асцита.
Источник
Паренхиматозный панкреатит — заболевание, которое характеризуется воспалительным процессом тканей поджелудочной железы. Считается одной из самых распространённых болезней этого органа. Исходя из клинической картины патологии, симптоматики и продолжительности течения, панкреатит имеет несколько видов, но главное место занимает хронический тип или паренхиматозный панкреатит.
Хронический панкреатит может обостряться несколько раз в год из-за постоянных недугов, инфекций, алкоголя и нарушения диеты. Заболевание может привести к атрофии органа и сбою во всех основных функциях.
Развиться хронический паренхиматозный панкреатит может по нескольким причинами, таким как:
- частое употребление алкоголя;
- запущенный острый панкреатит;
- инфекции;
- воспаления в жёлчном пузыре;
- курения;
- нестабильного питания;
- стрессов.

Причины паренхиматозного панкреатита
Заболевание может проявляться различной симптоматикой. Довольно часто оно никак не проявляет себя, и клиническая картина не выражена никакими признаками.
В период обострения патология характеризуется такими симптомами:
- боль в эпигастрии, под левым ребром;
- тошнота и рвота;
- неустойчивый стул;
- резкое похудение;
- прогрессирование сахарного диабета;
- повышенное выделение слюны.
Также больной может ощущать постоянную сонливость и слабость.
Для постановки правильного диагноза и назначения адекватной терапии доктору нужно обследовать больного.
Изначально пациенту нужно сдать анализ крови, мочи, кала. Это основные составляющие обследования.
Дополнительно назначаются:
- посев кала на наличие болезнетворных бактерий;
- УЗИ;
- рентген органов брюшной полости;
- томография;
- лапароскопия;
- ангиография (используется довольно редко).
Паренхиматозный панкреатит — патология, которая может протекать без проявлений и обостряться, поэтому лечение чаще всего направлено на предотвращение рецидивирования. Если же у пациента бывают частые обострения, то обязательно нужно придерживаться диеты. При хронической форме панкреатита есть ряд своих правил и особенностей терапии, которых нужно придерживаться как во время обострения, так и во время ремиссии, в целях профилактики.
Больному нужно соблюдать такие рекомендации доктора:
- не употреблять алкоголь;
- максимально убрать из рациона жиры;
- снизить калорийность продуктов за счёт уменьшения жиров;
- раздельное питание;
- пить много воды;
- умерить употребление солёного, острого и жареного, а лучше, вообще, исключить такие продукты из рациона.

Правила питания для восстановления поджелудочной железы
Все продукты нужно выбирать максимально щадящие для желудка, без специй, приправ и большого количества соли. Лучше употреблять варенную, тушенную и паровую пищу. Нежелательно употреблять:
- дрожжевые продукты;
- сладости;
- яйца;
- инжир;
- финики;
- бананы;
- грибы;
- бобовые.
На этапе ремиссии больному также нужно проводить санаторно-курортное лечение. Во время такой терапии пациенту нужно делать такие процедуры:
- пить много минеральной воды;
- придерживаться диеты;
- психотерапевтическое лечение.
В момент обострения диета у пациента становится более жёсткой. В первые несколько дней рецидива больному лучше полностью воздержаться от еды, только пить воду. С момента улучшения состояния можно понемногу начинать есть привычные продукты, но в облегчённом варианте и маленькими порциями. В продуктах питания должно быть много белка.
Хронически протекающий панкреатит невозможно вылечить или облегчить состояние пациента без медикаментов. Поэтому в период повторного воспаления доктор назначает больному медикаментозную терапию.
В ходе такого лечения человеку назначаются:
- блокаторы протонной помпы;
- блокаторы Н2-гистаминовых рецепторов;
- спазмолитики;
- противовоспалительные;
- препараты-ферменты.
Все эти лекарства направлены на то, чтобы снять воспаление и снизить болевые приступы, а ферментативные препараты помогают переваривать съеденную пищу.
Для лечения заболевания хирургическим методом доктору нужно иметь весомые аргументы. К примеру, медикаментозное лечение оказалось неэффективным или появились осложнения. В таком случае оперативная помощь может быть задействована. Во время хирургического вмешательства доктор удаляет поражённую часть органа.
Лечение травами и другими народными средствами можно использовать только после консультации с доктором, особенно на этапе обострения. В рамках домашней терапии можно использовать такие средства:
- отвар из шиповника;
- сок картошки;
- гречка;
- разные травы.

Осложнения паренхиматозного панкреатита
Хронический паренхиматозный панкреатит при неправильном и несвоевременном лечении может спровоцировать развитие осложнений:
- сахарный диабет;
- гипогликемическая кома;
- выпотной плеврит;
- рак поджелудочной железы;
- асцит.
Для профилактики повторных обострений помимо правильного питания и диеты пациенту нужно придерживаться:
- режима работы и отдыха;
- умеренной физической нагрузки;
- избегания стрессов;
- регулярно проходить обследование.
Пациентам стоит помнить, что здоровье напрямую зависит от способа жизни, поэтому за его правильностью стоит следить и не злоупотреблять негативными привычками.
Источник


