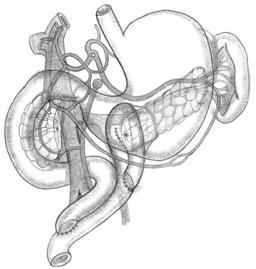
Что такое головчатый панкреатит
Виды воспаления поджелудочной железы.
Головчатый панкреатит выявляется назначением компьютерной томографии или УЗИ (ультразвукового исследования). Данный вид заболевания является разновидностью хронического панкреатита, и получил свое название из-за увеличившейся в результате патологии головки поджелудочной железы.
Для головчатого панкреатита характерен такие симптомы, как острый болевой синдром, осложнения поджелудочной железы, максимальное увеличение головки железы. Основным клиническим синдромом панкреатита головки поджелудочной выделена механическая прогрессирующая желтуха. Нарушения проходимости главного протока железы отсутствуют.
При анамнезе более пяти лет наблюдаются характерная экзокринная недостаточность. Чаще всего она проявляется при алкогольном панкреатите. Клиническая картина описывается похудением в течение относительно непродолжительного периода времени, при повышении, или, как минимум, сохранении аппетита и количестве употребляемых в пищу продуктов.

Характерными для головчатого панкреатита при ультразвуковом сканировании являются следующие признаки:
- Поджелудочная железа имеет неоднородную структуру.
- Ее головка имеет размер более четырех сантиметров.
- Наблюдается возникновение кист, локализованных вне паренхимы.
- Вирсунгов проток и общий желчный проток значительно расширены.
- Очевидные неровности контура головки железы.
Этиология головчатого панкреатита определяет две формы заболевания:
Протоковый головчатый панкреатит
Причина его возникновения — нарушение оттока панкреатического сока и ферментов из головки железы, обусловленное обтурацией устья дополнительного протока в случае, если этот проток не анастомозирован с основным протоком железы, либо обтурацией протока головки в месте его соединения с вирсунговым протоком. Как правило, обтурация вызвана опухолью, малый размер которой вызывает технические трудности для ее диагностики.
Холецистогенный головчатый панкреатит
Данная форма заболевания характеризуется индуративным воспалением головки поджелудочной железы, очаг которого расположен в желчных путях, и далее воспалительный процесс распространяется по прямым лимфатическим путям на поджелудочную железу.
Хирургическое лечение панкреатита головки поджелудочной железы
Лечение головчатого панкреатита в большинстве случаев производится путем оперативного вмешательства. Распространен хирургический способ терапии, включающий срединную лапаротомию с иммобилизацией головки железы по Кохеру. По передней поверхности головки производится вскрытие поверхностного слоя паренхимы и капсулы. Далее тканевая масса удаляется интрапаренхиматозно из головки. При этом оставляют капсулярно-паренхиматозный каркас. Для анастомозирования и выделения тонкой кишки вскрывают панкреатический проток. При таких условиях протоки поджелудочной железы возможно дренировать наиболее оптимальным образом, исключающим деформацию интрапанкреатической области холедоха, и сохраняющим сосуды поджелудочной железы.
Недостатком данного способа является: повышенная травматичность, сложность технического исполнения, а также неполное дренирование протоков и сдавливания двенадцатиперстной кишки и холедоха для обеспечения пассажа пищи.
Источник
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА РАКА ГОЛОВКИ ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ И ХРОНИЧЕСКОГО ГОЛОВЧАТОГО ПАНКРЕАТИТА
А.Е. Климов, В.А. Иванов, А.С. Габоян, В.Ю. Малюга, А.Г. Федоров, С.В. Давыдова, Аладе Майкл, О.Н. Черепанова, А.А. Бархударов, Ф.А. Бабаев
Кафедра факультетской хирургии Российский университет дружбы народов Ул. Миклухо-Маклая, 8, 117198 Москва, Россия
В данной работе приведены результаты комплексного обследования 42 пациентов с объемными образованиями головки поджелудочной железы, на основании которых предложен алгоритм диагностических мероприятий, позволяющий с большой вероятностью на дооперационном этапе провести дифференциальную диагностику между злокачественными новообразованиями головки поджелудочной железы и головчатым панкреатитом.
Актуальность.
Рак поджелудочной железы (ПЖ) входит в десятку наиболее частых причин смерти от онкологических заболеваний в странах Западной Европы и Америки. Количество больных, умирающих ежегодно в России от рака ПЖ, составляет 13 тыс. человек [1; 8].
В то же время отмечен рост заболеваемости хроническим панкреатитом (ХП). Ежегодно выявляется от 1,6 до 23 случаев ХП на 100 тыс. населения.
Длительное скрытое течение рака головки ПЖ, сходство с клинической картиной ХП влекут за собой позднюю диагностику. Ранние формы рака ПЖ обнаруживаются всего в 3,8% наблюдений [5].
Ультразвуковое исследование (УЗИ) является первым этапом диагностических мероприятий, направленных на выявление опухоли ПЖ и определение ее распространенности [2]. Специфичность, чувствительность и точность метода применительно к опухолям ПЖ колеблется в широких пределах и составляет 48-87, 76-93 и 67-86% соответственно [7; 9].
Эндоскопическая ретроградная холангиопанкретикография (ЭРХПГ) повысила возможности диагностики опухолей ПЖ [2; 6; 10].
Для диагностики рака ПЖ применяется определение уровня опухолевых маркеров [4]. Достаточно информативным онкомаркером является СА 19-9. Чувствительность СА-19-9 при раке ПЖ составляет 73-95%. Однако уровень СА-19-9 бывает нормальным на ранних стадиях рака. Имеются данные о возможности использования этого маркера в дифференциальной диагностике рака ПЖ и хронического псевдотуморозного панкреатита [3].
Для гистологической верификации используется чрескожная тонкоигольная биопсия под контролем УЗИ или КТ. Этот метод вполне доступен, безопасен для
больного и достаточно надежен. Чувствительность, специфичность и диагностическая точность биопсии составила 91,6%; 100% и 96,9%.
Поэтому в клинике необходим оптимальный комплекс методов исследования, позволяющий определить лечебную тактику.
Материалы и методы.
Работа выполнена на кафедре факультетской хирургии Российского университета дружбы народов на базе ГКБ № 64. С 2002 года обследовано 42 пациента с клиническим подозрением на рак ПЖ. Среди них 28 (66,7%) мужчин и 14 (33,3%) женщин, средний возраст обследуемых больных составил 57,5 ± 12,7 лет.
Объём клинического обследования больных с подозрением на рак ПЖ включал УЗИ, определение уровня онкомаркера СА-19-9, ЭГДС, эхо-контролируемая чрескожная тонкоигольная биопсия, ЭРХПГ, КТ, МРТ.
Всем 42 (100%) пациентам с подозрением на рак ПЖ выполнялась УЗИ, позволившее выявить объемное образование в паренхиме железы. При этом определялись: размеры объемного образования, форма, эхогенность, контуры, структура паренхимы, кисты, вирсунголитиаз и кальцификаты, наличие холангио- и панкреати-коэктазии, состояние регионарных лимфатических узлов, распространение образования на окружающие ткани.
ЭРХПГ была выполнена в 26 (61,9%) случаях из 42:24 (75,0%) больным с опухолью ПЖ и 2 (20,0%) больным с ХП. В 25 (59,5%) случаях ЭРХПГ сопровождалась декомпрессией желчных путей.
Определение уровня онкомаркера С А 19-9 в сыворотке крови и проведение чрескожной биопсии выполнялось у 42 (100%) пациентов после нормализации уровня билирубинемии и показателей свертывающей системы крови. Полученные нами результаты колебались от 0 до 15277 Е/мл.
МРТ выполнена 20 (47,6%) пациентам. Исследование выполнялось в режимах -T1 FL, Т2 TSE, Т2 HASTE. Исследовались данные о состоянии ткани головки ПЖ, главного панкреатического протока и портальной венозной системы, состоянии желчевыводящих путей и протоков ПЖ.
Для гистологической верификации заболевания 25 (59,5 %) больным выполнена чрескожная тонкоигольная биопсия объемных образований ПЖ под контролем УЗИ: 19 (59,4%) больным с опухолью ПЖ и 6 (60,0%) больным с ХП.
Результаты и обсуждение.
В нашей работе основным инструментальным методом для выявления объемного образования в головке ПЖ являлось УЗИ (рис. 1). Чувствительность УЗИ в выявлении объемного образования головки поджелудочной железы составила 97,6%.
Рис. 1. УЗ томограмма:
а) рака головки поджелудочной железы; б) хронического псевдотуморозного панкреатита
У всех 42 (100%) больных объемное образование имело неправильную форму с неровными контурами и неоднородной структурой. Эхогенность образования была пониженной у 37 (88,1 %) пациентов, у 3 (7,1%) смешанной и у 2 (4,8%) выявлено анэхогенное образование. В 31 (73,8%) случаях отмечена холангиоэктазия, в 33 (78,6%) — панкреатикоэктазия, диаметр гепатикохоледоха колебался от 6 до 27мм, а вирсунгова протока — от 2 до 13 мм.
Для уточнения диагноза и определения метастазирования, распространения процесса на окружающие ткани МРТ выполнена 20 (47,6%) пациентам (рис. 2). Чувствительность метода — составила 81,2%.
Рис. 2. МР томограмма:
а) рака головки поджелудочной железы; б) хронического псевдотуморозного панкреатита
Из 26 (61,9%) выполненных ЭРХПГ у 22 (84,6%) больных установлена опухолевая природа объемного образования поджелудочной железы и у 1 (3,8%) пациента выявлен ХП. В 3 (11,5%) наблюдениях объемное образование ПЖ без уточнения его природы. Механическая желтуха наблюдалась у 31 из 42 пациентов (73,8%). Эндопротезирование желчных протоков выполнено у 24 (77,4%) (рис. 3) и назоби-лиарное дренирование в 1 случае (рис. 4).
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
Рис. 3. Транспапиллярное Рис. 4. Назобилиарное
эндопротезирование холедоха дренирование при хроническом
при раке головки поджелудочной псевдотуморозном панкреатите
железы
У 6(19,4%) больных с механической желтухой ЭРХПГ не выполнялась. В 2(6,4%) случаях из-за разрастания опухоли. В 1 наблюдении желтуха разрешилась самостоятельно. В 2(6,4%) случаях декомпрессия желчного дерева была проведена в других стационарах: 1 больному холецистостомия; и в другом случае сформирован холецистоэнтероанастомоз. В 1 наблюдении больной был оперирован в экстренном порядке с диагнозом «хронический псевдотуморозный панкреатит, окклюзия металлического стента холедоха, холангит, холангиогенные абсцессы печени». Чувствительность метода составила 84,6%.
У 42 пациентов (100%) был определён уровень онкомаркера СА 19-9. У 32 (76,2%) больных с опухолями поджелудочной железы в 2 случаях уровень маркера колебался в пределах нормы; в остальных ситуациях — от 91,9 до 15277 Ед/мл. В 9(21,4%) случаях хронического панкреатита уровень онкомаркера СА 19-9 не превышал верхнюю границу нормы и только в 1 случае отмечено его повышение до 92,0 Ед/мл. Чувствительность онкомаркера СА 19-9 в диагностике рака ПЖ и ХП составила 90,9%.
Чрескожная тонкоигольная биопсия объемного образования ПЖ под контролем УЗИ была выполнена в 25 из 42 случаев (59,5%): 19 (59,4%) больным с опухолью ПЖ и 6 (60,0%) больным с хроническим панкреатитом. В 2(4,8%) случаях объемного образования ПЖ больные отказались от проведения биопсии. В 1 случае ХП от выполнения биопсии под контролем УЗИ решено было воздержаться из-за нечеткой визуализации объемного образования и его размеров (до 15 мм). У 15 (60,0%) из 25 пациентов при тонкоигольной тканевой биопсии был верифицирован диагноз рака ПЖ. В 4 случаях рака ПЖ (16,0%) при биопсии не удалось получить достоверный материал из опухоли: в 1 случае получили некротизированную ткань, в 3 — участок ПЖ с признаками хронического воспаления. В 6 (24,0%) наблюдениях ХП в биоптате выявлены участки паренхимы ПЖ с фиброзными изменениями и признаками воспаления. Чувствительность метода в дифференциальной диагностике рака поджелудочной железы и хронического псевдотуморозного панкреатита составила 83,3%.
В 15 из 42 случаев (35,7%) была выполнена прицельная биопсия при эндоскопическом исследовании. У 9 (60%) пациентов отмечено прорастание опухоли поджелудочной железы в стенку двенадцатиперстной кишки. В 5 (33,3%) случаях рака ПЖ опухолевые клетки при эндоскопической биопсии выявлены не были. У 1 больного ХП с инфильтрацией и «опухолевидными» разрастаниями в стенке двенадцатиперстной кишки прицельная биопсия, выполненная дважды, помогла определить воспалительный характер изменений. Чувствительность метода составила 84,6%.
По результатам проведенной работы был предложен комплекс диагностических мероприятий: при выявлении объемного образования поджелудочной железы без признаков механической желтухи пациентам необходимо определение уровня онкомаркера СА 19-9 и выполнение чрескожной тонкоигольной биопсии. В случае отрицательного гистологического ответа при нормальном уровне СА 19-9 или незначительном его повышении рекомендуется динамическое наблюдение и повторное УЗИ с определением уровня маркера СА 19-9 через 1 мес. В случае значительного повышения уровня онкомаркера следует повторить тонкоигольную биопсию под контролем УЗТ.
При наличии желтухи больным с объемным образованием поджелудочной железы после УЗИ выполняют ЭРХПГ с эндопротезированием холедоха. При невозможности протезирования выполняется дренирующая операция. После эндоскопи-
ческой декомпрессии желчных путей и регрессии желтухи выполняется тонкоигольная биопсия образования поджелудочной железы под контролем УЗИ и определение уровня СА 19-9.
При выявлении рака поджелудочной железы выполняется МРТ для определения резектабельности опухоли. Показания и противопоказания к выполнению радикального оперативного лечения (ПДР, дистальная резекция поджелудочной железы, тотальная панкреатэктомия) выставляются по совокупности полученных данных: УЗТ, МРТ, гистологическая форма опухоли, уровень СА 19-9; при запущенных стадиях заболевания пациентам проводится химиолучевое лечение в специализированных учреждениях.
Выводы.
Ни один из приведенных методов исследования не позволяет самостоятельно достоверно верифицировать диагноз рака головки поджелудочной железы либо головчатого панкреатита.
Дооперационная гистологическая верификация рака поджелудочной железы играет решающую роль в определении хирургической тактики.
Предложенный алгоритм диагностических методов позволяет с высокой точностью дифференцировать объемные образования поджелудочной железы с последующим выбором тактики лечения.
ЛИТЕРАТУРА
1 .Давыдов М.И., Аксель Е.М. Злокачественные новообразования в России и странах СНГ в 2000 г. — М.: Медицина, 2000. — 281 с.
2 .Данилов М.В., Федоров В.Д. Хирургия поджелудочной железы: Руководство.
— М.: Медицина, 1995. — 510 с.
3. Путов Н.В., Артемьева Н.Н., Коханенко Н. Ю. Рак поджелудочной железы.
— СПб.: Питер, 2005. — 416 с.
4. Скворцов С.В., Калинин А.В., Лыцарь Б.Н. Использование карбогидратного антигена СА 19-9, раково-эмбрионального антигена, альфа-фетопротеина в диагностике рака поджелудочной железы // Вестник РАМН. — 1993. — № 4, — С. 47-49.
5. В irk D., Fortnagel G., Formentini A., Beger H.G. Small carcinoma of pancreas. Factors of prognostic relevance // J. Hepatobiliaiy. Pancreat. Surg. — 1998. — Vol. 5. — № 4. — P. 450-454.
6. Birk D., Schoeberg M.N., Gansauge F. et al. Carcinoma of the head of the pancreas arising from the uncinate process // Br. J. Surg. — 1998. — Vol. 85, № 4. — P. 489-501.
7. Lillemoe K.D., Cameron J.L., Yeo C.J. et al. Pancreaticoduodenectomy: does it have a role in the palliation of pancreatic cancer? // Ann. Surg. — 1996. — Vol. 223. — №3.-P. 718-725.
8. Neoptolemas J., Stocken D, Dunn J. et al. Influence of resection margins on survival for patients with pancreatic cancer treated by adjuvant chemoradiotion and/or chemotherapy in the ESPAC-1 randomized controlled trial // Ann. Surg. — 2001. — Vol. 234, —P. 758-768
9. Sorensen M.B., Weibull A.S., Haubek A. et al. Resectability of papillary and pancreatic cancer assessed by ultrasonography and computer tomography // Ugeskrift for Laeger. — 1997. — Vol. 159. — № 6. — P. 743-747.
10. Warshaw A.L., Fernandez-Dell Castillo C. Pancreatic carcinoma. // N. Engl. J. Med. — 1992. — Vol. 326. — P. 455-465.
DIFFERENTIAL DIAGNOSTICS OF PANCREATIC HEAD TUMOURS AND CHRONIC CEPHALIC PANCREATITIS
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
A.E. Klimov, V.A. Ivanov, A.S. Gaboyan, V.Yu. Malyuga, A.G. Fedorov, S.V. Davydova, Alade Michael, O.N. Cherepanova, A.A. Barkhularov, F.A. Babaev
Department of Surgery Peoples’ Friendship University of Russia Miklukho-Maklaya St., 8, 117198 Moscow, Russia
Results of complex examination of 42 patients with space-occupying lesions in pancreatic head are analyzed. Based on the results of the study an algorithm of differential preoperative diagnostics of pancreatic head tumours and chronic cephalic pancreatitis is suggested.
Источник
Хирургическое лечение хронического осложненного панкреатита
Хронический панкреатит одно из распространенных заболеваний. Мы писали уже о хроническом панкреатите на нашем сайте. Теперь пришла очередь поговорить об осложнениях хронического панкреатита и их лечении. Сразу нужно оговориться, что лечение осложнений хронического панкреатита проводится хирургически.
К осложнениям хронического панкреатита относят:
- кисту поджелудочной железы,
- свищ поджелудочной железы,
- фиброзные изменения в головке поджелудочной железы,
- вирсунголитиаз (камни в протоках),
- панкреатическую протоковую гипертензию (повышение давления в протоках),
- инфекционные осложнения (воспалительные инфильтраты, гнойные холангиты, перитониты, септические состояния).
К внепанкреатическим осложнениям (развившимся в соседних с поджелудочной железой органах) относят:
- портальную гипертензию — повышение давления в венозной системе органов брюшной полости вследствие тромбоза или сдавления портальной (воротной) и селезеночной вен;
- билиарную гипертензию — повышение давления в желчных протоках,
- дуоденальную непроходимость — нарушение прохождения пищи по двенадцатиперстной кишке.
Киста поджелудочной железы
Кисты поджелудочной железы образуются в результате гибели ткани поджелудочной железы. Такая ситуация возникает вследствие атаки острого панкреатита или как исход такого заболевания, как панкреонекроз. Кисты поджелудочной железы могут иметь связь с главным панкреатическим протоком, в зависимости от этого выбирается метод лечения кисты поджелудочной железы. Раньше, а к сожалению и сейчас в некоторых неспециализрованных клиниках, для лечения кист поджелудочной железы применяются полостные очень травматичные операции. Суть этих операций заключается в создании сообщения между кистой поджелудочной железы и каким -либо полым органом (желудок, тонкая кишка). Эти операции имеют большое количество осложнений и неудовлетворительных результатов. Все это подтолкнуло ученых к разработке новых методов лечения кист поджелудочной железы. В настоящее время лечение проводится без полостных операций с применением ультразвуковой и эндоскопической техники.
По мере накопления опыта малоивазивного (без полостных операций) лечения отработаны современные методики лечения панкреатических кист:
- наружное дренирование – чрескожное наружное дренирование кисты под ультразвуковым контролем
- внутреннее дренирование – формирование цистогастроанастомоза (сообщения между кистой и желудком) под эндоскопическим, ультразвуковым и рентгенологическим контролем.
- пункционный метод – повторные пункции кисты под ультразвуковым контролем (проколы через кожу с удалением содержимого) с введением различных жидкостей, вызывающих склерозирование (склеивание полости) кисты.
Ранее применявшиеся аналогичные методы наружного и внутреннего дренирования при помощи лапаротомии (разреза брюшной стенки) уходят в историю и в специализированных центрах, как правило, не используются.
Операции внутреннего дренирования наряду с минимальной травматичностью имеют следующие недостатки:
- проникновение инфекции в полость кисты с нагноением,
- аррозивные кровотечения,
- рубцевание соустья с рецидивированием (повторным образованием) кисты.
Рубцевание происходит из-за того, что соединяются разнородные ткани организма.
Пункционному лечению подлежат кисты, не имеющие сообщения с главным панкреатическим протоком. При пункционном склерозировании кисты может возникнуть обострение панкреатита и панкреонекроз (омертвение участка поджелудочной железы — очень тяжелое состояние).
Оптимальным методом малоинвазивного лечения кист поджелудочной железы является чрескожное наружное дренирование под ультразвуковым контролем. Операции подлежат кисты более 3 см в диаметре. При этом при помощи ультразвукового аппарата через прокол кожи под наркозом в кисту вводится тонкая дренажная трубка. Содержимое кисты удаляется и проводится его цитологический (клеточный) и биохимический анализ. Далее через дренаж вводится контрастный препарат и определяется связь кисты с главным панкреатическим протоком, выполняется эндоскопическая папиллотомия (эндоскопическое рассечение большого дуоденального сосочка места впадения протока поджелудочной железы в кишку) для улучшения оттока панкреатического сока в двенадцатиперстную кишку. В результате проводимого лечения кисты, несвязанные с главным панкреатическим протоком, излечиваются и дренажная трубка после прекращения выделения панкреатического сока удаляется.
Если киста связана с главным панкреатическим протоком и сокоотделение по трубке продолжается, то образуется наружный искусственный панкреатический свищ (см. далее). Образование наружного свища благотворно сказывается на течении хронического панкреатита, так как ликвидируется повышенное давление в протоках поджелудочной железы, устраняется болевой синдром, уменьшается воспаление.
Хирургическое лечение свищей поджелудочной железы
В специализированных клиниках возможно малоинвазивное (без полостной операции) лечение наружных панкреатических свищей под ультразвуковым и рентгенологическим контролем – формирование фистулогастрооанастомозов (сообщение свища с желудком), но данный метод имеет ограничения, не физиологичен и не всегда радикален.
Для хирургического лечения наружных панкреатических свищей применяют различные дренирующие операции. Наиболее оптимальной мы считаем медиальную (срединную) резекцию поджелудочной железы с формированием надежного физиологичного концевопетлевого панкреатоэнтероанастомоза. Операция разработана выдающимся отечественным хирургом проф. В.И. Оноприевым и его учениками. Операция заключается в выделении свищевого хода до устья, которым является главный панкреатический проток на уровне перешейка или тела поджелудочной железы. Далее железа поперечно пересекается по перешейку и формируется концевопетлевой панкреатоэнтероанастомоз (сообщение между главным панкреатическим протоком и кишкой). При этом соустье не рубцуется и панкреатический сок беспрепятственно поступает в кишечник, участвуя в пищеварении.
Хирургическое лечение «головчатого» панкреатита
Резекции поджелудочной железы. В настоящее время при хроническом панкреатите с воспалительным инфильтратом в головке поджелудочной железы (фибропластический панкреатит, «головчатый» панкреатит) используются дуоденумохраняющие резекции головки поджелудочной железы (резекции поджелудочной железы с сохранением двенадцатиперстной кишки).
Предложены различные варианты резекции головки поджелудочной железы по H.G.Beger и Ch.F.Frey.
Операция Frey получила наибольшее распространение в США. Операция весьма эффективна при лечении хронического панкреатита, но обладает многими недостатками. Небольшой объем резекции (всего 5-6 г) головки ограничивает возможности операции по лечению осложнений хронического панкреатита, таких как механическая желтуха в результате сужения внутрипанкреатического отдела общего желчного протока ипортальная гипертензия. Значительный объем оставляемой ткани головки поджелудочной железы не исключает продолжения воспалительного процесса в оставшейся ткани головки.
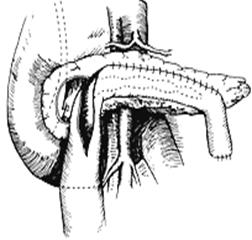
Рис. 2. Этапы панкреатоеюностомии по Frey [C.F.Frey, 1995].
Операция H.Beger предполагает обширную резекцию головки поджелудочной железы, это определяет большую радикальность операции Beger, так как обширная резекция головки поджелудочной железы позволяет ликвидировать воспалительный процесс, предотвратить развитие осложнений хронического панкреатита и добиться хороших отдаленных результатов.
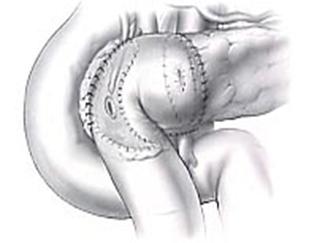
Рис.3. Реконструктивный этап дуоденумсохраняющей резекции головки поджелудочной железы [H.G.Веgег et al., 2002].
Отечественные хирурги тоже внесли вклад в лечение головчатого панкреатита. В нашей клинике применяется методика, разработанная авторским коллективом Российского центра функциональной хирургической гастроэнтерологии проф. Оноприевым В.И. и Рогаль М.Л.
Рис. 4. Вид гастропанкреатодуоденального комплекса после дуоденумсохраняющей резекции головки поджелудочной железы.
В наиболее тяжелых случаях хронического панкреатита выполняется пилоросохраняющая панкреатодуоденальная резекция, когда полностью удаляется головка поджелудочной железы, двенадцатиперстная кишка, часть желчного протока.
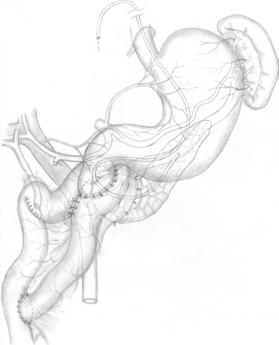
Рис. 5. Вид гастропанкреатодуоденального комплекса после панкреатодуоденальной резекции (В.И.Оноприев с соавт., (1982).
Лечение панкреатической протоковой гипертензии
Надо сказать, что протоковая гипертензия наиболее частая причина болей при хроническом панкреатите.
Операции внутреннего дренирования протоков – способ снижения повышенного давления в протоках поджелудочной железы, позволяющий ликвидировать связанный с этой причиной болевой синдром.
Оперативное снижение давления в панкреатических протоках у больных ХП с 17 до 7 – 10 мм рт.ст. избавляет пациентов от болей. Вовремя проведенная дренирующая операция позволяет затормозить прогрессирование панкреатита, добиться стабилизации в течение заболевания.
Внутреннее дренирование более оправдано при сохраненной в той или иной степени функции железы, при отсутствии инсулинпотребного сахарного диабета; операция оказывается тем эффективнее, чем более полноценна разгрузка протоковой системы.
За более чем вековую историю хирургии хронического панкреатита разработаны разнообразные варианты операций, дренирующих протоки поджелудочной железы. Большинство из них имеют историческое значение и полностью оставлены по различным причинам.
Среди малоинвазивных методик применяются эндоскопическая папилловирсунготомия и эндоскопическое стентирование вирсунгова протока.
Эндоскопическая папилловирсунготомия – под наркозом производится эндоскопическое рассечение большого дуоденального сосочка и выходного отдела главного панкреатического протока. Эта методика выполняется как пробное лечение осложненного панкреатита и снижает давление только в случае заболеваний сосочка (папиллит, аденомиоз, невыраженных стриктурах (сужениях) выходного отдела главного панкреатического протока).
Эндоскопическое стентирование вирсунгова протока применяется при продленных стриктурах (сужениях) выходного отдела главного панкреатического протока – под наркозом производится бужирование (расширение) суженного участка протока, затем в него устанавливается стент (специальная дренажная трубочка). Таким образом отток панкреатического сока восстанавливается и боль ликвидируется.
Если малоинвазивными вмешательствами не удается ликвидировать повышенное давление в протоках, то выполняются полостные операции на поджелудочной железе.
В настоящее время наиболее распространенным дренирующим вмешательством является продольная панкреатоеюностомия (анастомоз между продольно рассеченным протоком поджелудочной железы и тощей кишкой) в модификациях различных авторов. При этом удается максимально сохранить инсулярную и ацинарную ткань железы, предотвратить развитие сахарного диабета, улучшить перевариваемость пищи.
Для выполнения данного анастомоза диаметр протока поджелудочной железы должен превышать 5мм.
Этот способ хирургического лечения имеет недостатки:
- данный тип анастомоза склонен к рубцеванию, что приводит к возобновлению болей;
- формируется широкая камера анастомоза, в которую открываются сегментарные протоки поджелудочной железы, в связи этим происходит беспрепятственный рефлюкс (заброс) кишечного содержимого в протоки поджелудочной железы и прогрессирование панкреатита;
- при малом диаметре главного панкреатического протока возникает необходимость в корытообразном иссечении передней поверхности поджелудочной железы, при этом при анастомозировании нарушается отток из сегментарных протоков;
- не ликвидируется портальная гипертензия (повышенное давление в венозной системе брюшной полости).
Органосохраняющая технология ликвидации протоковой панкреатической гипертензии разработанная проф. В.И.Оноприевым, д.м.н. М.Л.Рогалем, к.м.н. Макаренко А.В. защищена патентами Российской Федерации (В.И.Оноприев с соавт., 2003; А.В.Макаренко, 2005) и включена в реестр высокотехнологичной хирургической помощи.
На реконструктивном этапе применяется надежный концевопетлевой панкреатоэнтероанастомоз.
Во время операции поджелудочная железа полностью пересекается на уровне перешейка (производится медиальная резекция), удаляются нефиксированные камни из протоков, образовавшиеся половинки железы анастомозируются (сшиваются) с тощей кишкой – таким образом формируется билатеральный (двухсторонний) концевопетлевой панкреатоэнтероанастомоз.
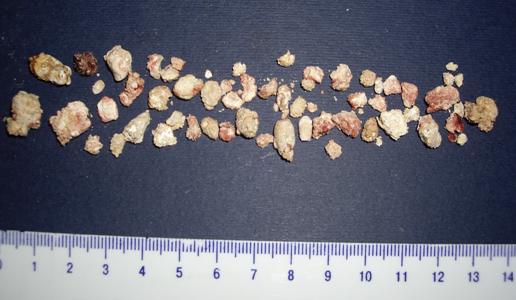
Фото 2. Камни, удаленные во время медиальной резекции поджелудочной железы, у пациентки с наследственным калькулезным панкреатитом.
К преимуществам такой методики относится:
- анастомозы не рубцуются, так как сшиваются однородные ткани — слизистые кишки и панкреатического протока,
- складки слизистой кишки вокруг анастомозов предотвращают рефлюкс (заброс) кишечного содержимого в протоки поджелудочной железы,
- срезы поджелудочной железы циркулярно перитонизированы (обернуты и защищены) петлей тощей кишки и погружены в ее просвет, что гарантирует высокую надежность анастомоза,
- операция выполнима при любом диаметре главного панкреатического протока,
- ликвидация портальной гипертензии (повышенного венозного давления в органах брюшной полости) путем освобождения из фиброзных сращений воротной и селезеночной вен.
Хорошие клинические и функциональные результаты, полученные у более чем 40 пациентов, оперированных по данной методике (А.В.Макаренко, 2005), определили данное вмешательство, как операцию выбора в ликвидации панкреатической протоковой и портальной гипертензии.
Лечение осложнений хронического панкреатита остается одной из самых сложных проблем современной хирургической гастроэнтерологии. Однако успехи отечественных и зарубежных хирургов позволяют с успехом лечить таких пациентов с хорошим функциональным результатом. Главное обратиться за помощью вовремя и обязательно в специализированную клинику.
к.м.н. Макаренко А.В.
Задать вопросы автору Вы можете по тел. 89615172073
Источник