Что принести в больницу больному панкреатитом
Поджелудочная железа есть самым большим органом в пищеварительной системе человека. Переваривание пищи является следствием желудочного сока, который выделяется клетками данной железы. Кроме этого в ткани поджелудочной железы имеется другие клетки, каковые называются островками Лангерганса. Они вырабатывают инсулин, который помогает для усвоения глюкозы.
Заболевание и лечение поджелудочной железы
Значительно чаще поджелудочная железа страдает от инфекционных болезней и воспалений. Ужасной заболеванием поджелудочной железы есть панкреатит – воспалительный процесс, при котором из-за воспаления данный орган не имеет возможности нормально функционировать. Потом начинается его саморазрушение, в ходе которого вредные ферменты и токсины смогут попасть в кровь, повредив другие крайне важные органы.
Людям, у которых было найдено заболевание либо воспаление поджелудочной железы, назначают лечение, основанное на диете. В случае если заболевание острое, то первые два-три дня больному направляться по большому счету воздержаться от приема пищи. Питание при таких условиях вводится через вену в виде особого раствора. Диета при поджелудочной железе весьма твёрдая: лишь вода с маленьким содержанием щелочи. Помимо этого, необходимо приложить мороз (бутылку со льдом) на пузо, на то место, где болит посильнее всего. От этого поджелудочная железа снизит выработку пищеварительного сока, и воспаление понемногу начнёт проходить.

Диета при заболевании поджелудочной железы
Еще в давние времена питание для людей было не только процессом подкрепления жизненных сил, но и лечебной процедурой. Посредством разных диет лечили многие заболевания. А при заболеваниях поджелудочной железы диета стоит на первом месте.

Диета при заболевании поджелудочной обязана соблюдаться строго! Одно из основных условий диеты – это нередкий прием пищи. Кушать необходимо каждые 3 часа, и не меньше 6 раз в день. Такое регулярное питание сможет довольно быстро вернуть функциональность поджелудочной железы. Порции пищи должны быть мелкими, дабы очень сильно не нагружать железу. А пища – в обязательном порядке измельченной, протертой, приготовленной на несколько, тушеной либо вареной. Еда должна быть горячей — в пределах 30-60 градусов, ни за что не холодной и не горячей. Выполнять диету при заболевании поджелудочной необходимо не меньше года с момента обострения.
Людям с болезнями поджелудочной железы диету рекомендуется использовать особую — диету №5. Эта диета основана на потреблении продуктов низкой каллорийности. При ней строго ограничивается прием жиров и углеводов, и таких продуктов, каковые повышают выработку пищеварительных соков, приводят к вздутию кишечника, содержат неотёсанную клетчатку. Каллорийность пищи, потребляемой в день, обязана составлять не более 1800 ккал. Питание должно складываться из: 80 г белков, 40-60 г жиров и 200 г углеводов, 8-10 г соли, и обязательного количества потребляемой жидкости в пределах 1,5-2 литра. Минеральный состав потребляемых продуктов должен быть следующим: натрий – 4050 мг, калий – 3800 мг, фосфор – 1700 мг, кальций – 1100 мг, магний – 500 мг, железо – 30 мг. А витаминный состав должен включать 1,5 мг витамина А, 1,8 мг витамина В, 12,6 мг каротина, 19 мг витамина РР и 115 мг витамина С.

Диета при заболевании поджелудочной железы обязана включать такие продукты, как:
1) некрепкий чай с лимоном либо молоком, без сахара либо полусладкий;
2) отвар шиповника, компоты и ягодно-фруктовые соки, разбавленные водой;
3) пшеничный хлеб из муки 1 и 2 сорта, не первой свежести либо подсушенный, и сухари и сухое печенье;
4) молоко и кисломолочные продукты: напитки, нежирный творог, пудинги, творожные пасты;
5) овощи, приготовленные на несколько, отваренные либо в составе вегетарианских супов, в обязательном порядке протертые: картофель, морковь, кабачок, тыква, цветная капуста, свекла, зеленый горошек;
6) крупы: манная, овсяная, гречневая, рис, сваренные на воде либо наполовину с молоком, протертые. И вермишель. Возможно добавить 5 г сливочного масла;
7) яйца в виде омлетов, наряду с этим белков – не больше двух, а желтков – не больше ? в день;
8) нежирное мясо: говядина, телятина, кролик, курица, индейка. Отварное либо паровое, протертое и рубленое в виде следующих блюд: котлеты, пюре, суфле, кнели и т. д. Рыба нежирных сортов;
9) сливочное масло – до 30 г, рафинированное растительное масло – до 15 г;
10) мягкие и сладкие фрукты и ягоды, протертые в сыром виде, печеные яблоки;
11) компоты, желе, муссы из свежих и сухих ягод и фруктов, протертые, полусладкие.
Как уже говорилось, при остром воспалении поджелудочной железы необходимо воздержаться от еды. Диета при заболевании поджелудочной железы, по окончании того как острая боль пройдет, пребывает в приеме простокваши по ? стакана каждые 30 мин.. Через дни разрешается до 200 г творога в сутки. И вдобавок через двое дней – отварные протертые продукты. В случае если заболевание поджелудочной железы хроническое, то диета при поджелудочной содержится в потреблении разрешенных продуктов мелкими порциями и в протертом виде.

При больной поджелудочной железе диету предпочтительно насытить такими продуктами, как нежирное мясо и рыба, яйца всмятку и кисломолочные продукты. Содержащиеся в них белки благотворно воздействуют на пищеварительную функцию поджелудочной железы. Кроме этого необходимо использовать жидкие и полужидкие блюда: супы и каши на воде. Особенно нужным станет потребление морской капусты из-за громадного содержания в ней кобальта и никеля, нужного для обычной работы поджелудочной.
На протяжении диеты при заболевании поджелудочной категорически запрещается использовать ряд продуктов, среди которых:
1) газированные сладкие напитки и виноградный сок, кофе, какао;
2) свежий хлеб из пшеничной либо ржаной муки, сдобные булки и изделия из слоеного теста;
3) молочные продукты с высоким содержанием жиров;
4) борщи, щи, холодные супы и супы, сваренные на мясном, грибном либо рыбном бульоне;
5) блюда из жареных яиц, яиц вкрутую и цельных яиц;
6) жирное мясо и субпродукты, жирная рыба, колбаса, копчености, консервы и икра, сало, и кулинарные жиры;
7) каши из кукурузной, пшенной, ячневой и перловой крупы, рассыпчатые каши;
8) бобовые;
9) свежие овощи и фрукты в непротертом виде, и редис, репа и редька, белокочанная капуста, лук и чеснок, баклажаны, грибы, щавель и шпинат, сладкий перец;
10) виноград, бананы, финики и инжир;
11) сладости: конфеты, шоколад, варенье, мороженое;
12) пряности;
13) алкоголь.

Высококалорийная еда переваривается весьма долго, дополнительно нагружая поджелудочную железу. Исходя из этого при больной поджелудочной железе диета исключает эти продукты. Острая и соленая пища усиливает воспаление железы. Кроме этого пагубно на нее воздействует потребление алкогольных напитков, кофе, какао, крепкого чая и сладких газировок. Все это направляться заменить на зеленый чай, воду, компоты и разбавленные соки. Финики, виноград и бананы содержат большое количество несложных углеводов, из-за стремительного усвоения которых может произойти вздутие кишечника.
Диета при заболевании поджелудочной железы станет лучшим лекарством. Но и людям, каковые заботятся о своем здоровье, ведут здоровый образ жизни и следят за своим питанием, кроме этого стоит придерживаться этих рекомендаций. С таковой диетой для поджелудочной заболевания ЖКТ будут вам не страшны!
Источник
С приступами острого панкреатита не всегда удается справиться самостоятельно в домашних условиях. Они могут сопровождаться значительным ухудшением самочувствия, острыми болями, тошнотой, рвотой и даже потерей сознания. В таких случаях необходима госпитализация и лечение под наблюдением врачей. Несвоевременное оказание медицинской помощи при такой клинике может обернуться развитием осложнений, а также летальным исходом.
Госпитализация больного с панкреатитом

Панкреатит представляет собой воспаление поджелудочной, при котором пищеварительные ферменты, вырабатываемые железой, не могут попасть в кишечник для переваривания пищи и в результате начинают переваривать ткани паренхиматозного органа. Получается, что железа «поедает» сама себя.
Это очень серьезная и опасная болезнь, которая требует оказания квалифицированной медицинской помощи. Заболевание может протекать в двух формах: хронической и острой.
Обычно лечение болезни проходит в домашних условиях, согласно назначенной врачом схемы. Однако развитие острого панкреатита либо обострение хронического недуга может сопровождаться приступами с сильно выраженной болезненной симптоматикой. В таких случаях не нужно терпеть боль и прибегать к мерам народного врачевания, а следует вызвать бригаду скорой помощи. Несвоевременно оказанное медицинское вмешательство при острых приступах болезни может повлечь за собой развитие осложнений, инвалидность и даже смерть пострадавшего.
Таким образом, показанием к госпитализации больного воспалением поджелудочной является развитие острого приступа, который сопровождается сильными болевыми ощущениями, значительным ухудшением самочувствия.
Тошнота и обильная рвота (особенно с примесью желчи) также могут послужить тревожными симптомами. При их проявлении рекомендуется как можно скорее обратиться к врачу.
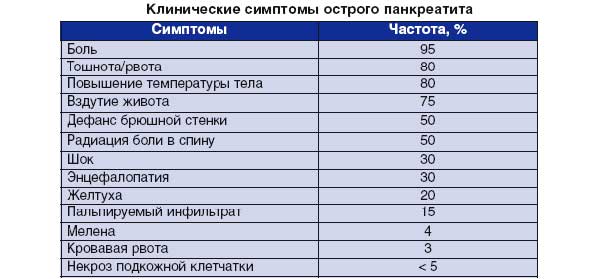
К симптомам острого приступа воспаления поджелудочной относятся:
- Сильная боль в правом подреберье, а также немного выше пупка;
- Рвота;
- Понос;
- Повышение температуры до 38 градусов и выше;
- Тахикардия.
Если случился острый приступ панкреатита, до приезда скорой помощи ни в коем случае нельзя:
- Пить обезболивающие и противорвотные препараты.
- Перевязывать подреберную область.
- Прикладывать к болезненному место горячие, теплые и любые согревающие компрессы.
- Пить любые напитки, кроме небольшого количества воды.
Больного необходимо разместить на диване или кровати в полулежащем состоянии, приложить к больному месту прохладную ткань или грелку, впустить в помещение свежий воздух. По приезду бригада скорой помощи, проанализировав симптоматику и общее состояние больного, окажет пострадавшему первую помощь. Для того чтобы облегчить болевой синдром пациенту обычно делают укол с Папаверином, разбавленным физраствором.
Назначаемая диагностика
Для того чтобы лечение было эффективным, очень важно поставить пациенту правильный диагноз, выяснить чувствительность его организма к тем или иным лекарственным препаратам. С этой целью больному могут быть назначены такие виды диагностики:
- анализы крови и мочи;
- гемограмма (для установления развития воспалительного процесса по показателям лейкоцитов);
- КТ или МРТ;
- ЭКГ;
- биохимия крови (для того, чтобы определить, есть ли в крови ферменты поджелудочной);
- УЗИ (чтобы выявить очаг воспаления);
- экстренная лапароскопия (при гнойном панкреатите, развитии серьезных осложнений).
На основе полученных результатов обследования врач подтверждает или опровергает наличие панкреатического заболевания, устанавливает его форму, объём поражения органа, затронуты ли другие органы пищеварения, есть ли риск развития осложнений, а также принимает решение о подходящих в этом случае методах лечения.
В каком отделении лечат панкреатит

Лечение панкреатита в больнице зависит от стадии болезни, на которой пациент поступил в стационар, и наличия осложнений. Из приемного отделения больного направляют в отделение интенсивной терапии. Так же специалисты скорой помощи могут доставить пациента в отделение гастроэнтерологии.
При этом у врачей на стадии поступления человека в отделение есть два главных задания:
- стабилизировать состояние больного, остановить приступ;
- не допустить развитие осложнений.
И только после выполнения этих задач врачи приступают к лечению недуга.
Если же человек потупил с приступом тяжелейшего гнойного, некротического панкреатита, его разу же направляют в отделение реанимации для проведения срочного хирургического вмешательства под наблюдением реаниматолога или хирурга. После оказания неотложной помощи и полной стабилизации самочувствия, пациента сразу же переводят в отделение гастроэнтерологии либо хирургии, где он будет находиться под наблюдением гастроэнтеролога или хирурга соответственно.
При подозрении на наличие осложнений панкреатита или протекания сопутствующих болезней задействуют эндокринолога и онколога, кроме того проверяется работоспособность дыхательной системы, сердца и почек.
В момент выписки человек получает рекомендации по продолжению назначенной терапии в домашних условиях, а так же информируется о необходимости в регулярном наблюдении у участкового врача-терапевта. Поддерживающая терапия длится еще полгода.
Сроки прохождения лечебного курса в медицинском учреждении
Сколько лежат с панкреатитом в больнице, зависит от формы, стадии заболевания, характера его течения и наличия осложнений.
При острой форме
Острое течение болезни в основном длится от двух до семи дней. При этом первые двое-трое суток считаются наиболее тяжелыми, ответственными, так как состояние больного нужно стабилизировать. В этот период сохраняется большой риск появления осложнений с летальным исходом, поэтому он характеризируется наиболее интенсивной терапией. Первые дни больной может находиться под капельницей.
При развитии острой формы воспаления поджелудочной либо обострении хронического заболевания, пациент может находиться в стационаре от 7(10) до 14 дней. На длительность лечения также влияет эффективность подобранной терапии.
Если понадобилось хирургическое вмешательство, после проведения операции пациент обычно еще неделю проводит в дневном отделении, а после выписки на протяжении полутора-двух месяцев должен периодически посещать врача.
При хронической форме
Лечение панкреатита в стационаре при его хронической форме осуществляется в основном в случае обострения недуга. Продолжительность госпитализации может занимать от одной до двух недель.
Лечиться же от хронического воспаления поджелудочной в общем можно годами. Терапия проходит в домашних условиях, а в периоды острых приступов однозначно требуется пребывание в стационаре под наблюдением врачей.
Методы врачебной помощи в условиях стационара
Стандарт лечения панкреатита в стационаре предполагает осуществление таких действий:
- Снятие болевого синдрома.
- Снятие спазмов гладкой мускулатуры поджелудочной железы.
- Устранение отечности.
- Купирование активности пищеварительных ферментов железы.
- Терапия болезни.
- Нормализация пищеварения.
- Устранение побочного действия лекарств.
Как лечат панкреатит в больнице? Этот вопрос интересует многих пациентов с давним воспалением поджелудочной. Врачи назначают – терапию медикаментами (в том числе капельницы, инъекции), диету и оперативное вмешательство. Применение народных методов в стационаре не практикуется.
Консервативная терапия
В большинстве случаев лечение панкреатита осуществляется медикаментозными препаратами. Однако первым шагом в терапии недуга будет обеспечение поджелудочной покоя. Для этого пациенту назначают водное голодание. На протяжении 3-4 дней ему запрещают употреблять в пищу что-либо, кроме минеральной негазированной воды (желательно ее пить в слегка охлажденном виде).
Кроме того, в желудок больного могут на несколько дней установить катетер, через который будет выходить его содержимое.
Терапия недуга предполагает применение следующих препаратов:
- Мочегонные, для выведения жидкости и устранения отечностей.
- Обезболивающие (Новокаин, Промедол, Лексир и т.д.).
- Спазмолитики для снятия спазмов гладкой мускулатуры железы (Но-шпа).
- Антиферменты, которые подавляют выработку секретов железы для обновления ее тканей
- Могут назначаться препараты для профилактики тромбоза в сосудах.
- При гнойных процессах назначаются антибиотики.
- Препараты, направленные на восстановление нормального показателя кислотности ЖКТ.
- Витаминотерапия для общего укрепления организма, поднятия тонуса и иммунитета.
Медикаменты нужно принимать строго согласно назначенной врачом дозировке, чтобы не нанести вред организму. Параллельно необходимо принимать средства, которые будут поддерживать работоспособность печени и почек, так как в период лечения они подвергаются огромной нагрузке.
Для детоксикации организма от медикаментозных лекарств осуществляется промывание желудка содовым раствором.
На протяжении всего периода лечения проводится контроль белковых, электролитных, углеводных обменов.
Хирургическое вмешательство
Если в железе уже начались некротические процессы, проводится оперативное вмешательство. Существует три способа оперирования поджелудочной:
- Удаление хвоста и тела железы.
- Удаление хвоста, тела и части головки железы.
- Удаление жидкостных образований поджелудочной и ее промывание.
Операцию проводят под общим наркозом в отделении хирургии. При условии стабильного самочувствия через 1-2 недели пациент переводится на домашнее лечение, продолжительностью в среднем 1,5-2 месяца.
Экстренные
Если человека положили в больницу с острым некротическим панкреатитом, при этом его состояние очень тяжелое, действовать нужно немедленно. Поэтому в таких случаях применяется экстренная лапароскопия.
Перед ее проведением у пациента берут общий анализ крови и мочи, биохимия крови, анализ мочи на токсикологию и крови на онкомаркеры. Кроме того пациенту ставят клизму и вводят наркоз.
В процессе операции удаляют омертвевшие ткани органа, в некоторых случаях требуется выведение железы в брюшную полость. Для того чтобы не допустить инфицирования, после процедуры пациенту вводят сильно действующие антибиотики.
При таком виде лечения срок нахождения больного в клинике может варьироваться от 5 до 7 суток, при условии отсутствия осложнений.
Что можно принести в больницу больному панкреатитом?

Диета – один из самых основных пунктов терапии панкреатита. В первые три-четыре дня лечения часто больным запрещают употреблять все, кроме минеральной и кипяченой воды. Поэтому в эти дни к пациенту можно прийти разве что с бутылочкой Боржоми. В дальнейшем необходимо обязательно проконсультироваться у врача, какую еду можно употреблять пациенту.
Если говорить про общепринятые правила, больным панкреатитом можно приносить:
- Легкие супы исключительно на овощном бульоне.
- Компот из сухофруктов (яблоко, немного кураги или изюма) без сахара.
- Кашу геркулес, перемолотую до состояния однородного пюре.
- Отварная курица, измельченная в блендере до пюреобразного состояния.
- Отварная либо тушеная морковь, картофель.
- Печеные яблоки некислых сортов.
- Отвар шиповника.
Все должно быть свежим и желательно без соли, специй и сахара. Все блюда следует измельчать до пюреобразного состояния. Строго запрещена жаренная, жирная еда, наваристые бульоны. Больному можно употреблять исключительно теплую еду, никакой горячей либо слишком холодной пищи.
Кефир, молоко, творог, свежие овощи и фрукты не желательно приносить. Такие продукты хоть и способствуют налаживанию микрофлоры органов пищеварительного тракта, они также могут вызвать вздутие живота, метеоризм, повышенное газообразование, что приведет к ухудшению состояния больного.
Питание должно быть дробным, а перерыв между приемами пищи не должен превышать четырех часов. Очень важно, что кушать нужно только по желанию. Если человек не хочет пищу, значит его организму еще не готов к ее полноценному перевариванию. В этих случаях лучше принести водичку или овощной бульон.
Загрузка…
Источник


