Что можно кушать при панкреатите обострение меню
Резкие опоясывающие боли в верхней половине живота, отдающие в спину, снижение давления, учащенное сердцебиение, изнуряющая тошнота и рвота – все это симптомы воспаления поджелудочной железы, серьезного заболевания, больше известного как панкреатит. Дисфункция поджелудочной железы чревата неприятными последствиями, среди которых риск развития диабета и даже онкологические заболевания, поэтому проблему нельзя игнорировать.
«Скорой помощью» при обострении панкреатита должен стать постельный режим и полный покой, холодные компрессы на верхнюю часть живота, а также грамотно подобранная диета, которая позволит важному органу пищеварительной системы временно не синтезировать ферменты и немного «отдохнуть». Это поможет поджелудочной железе быстрее восстановить нормальное функционирование и вернуть больному хорошее самочувствие.
Что можно кушать при обострении панкреатита
Питание на разных стадиях обострения панкреатита
Для облегчения общего состояния рекомендуется ступенчатая схема питания, которая делится на три этапа и включает в себя период голодания, постепенное введение в рацион определенных видов продуктов и плавный переход к полноценному питанию.
Начальный этап
Главным принципом организации питания в первые дни «острого» периода является полный отказ от пищи. Больному разрешается пить только минеральную воду без газа (для подавления секреции желудочного сока), некрепкий чай или слабый отвар шиповника. Это обеспечит разгрузку желудочно-кишечного тракта и предотвратит развитие осложнений и прогрессирования воспалительного процесса.
Щадящая диета при остром панкреатите
Пока не будет устранена причина обострения, голодный период необходимо продолжать – зачастую для облегчения состояния необходимо 2-3 дня. В особо тяжелых случаях подобный способ питания следует продолжать от недели до месяца, но в таких ситуациях человеку необходима госпитализация и медикаментозная поддержка.
Диета при обострении хронического панкреатита
Период улучшения
С улучшением состояния больного, когда симптомы заболевания начинают затухать, разрешается постепенно пополнять рацион питания определенными продуктами и напитками.
Разрешенные и запрещенные продукты при панкреатите
Подбирая меню, необходимо учесть несколько важных моментов:
- следует придерживаться принципа дробного питания (кушать небольшими порциями 5-7 раз в день в четко установленное время);
- не стоит кормить больного насильно (лучше немного сдвинуть временной график приема пищи до появления аппетита);
- не менее важный фактор риска – переедание (суточная норма пищи (учитывая выпитую жидкость) не должна превышать 2,5 кг);
- еду нужно подавать теплой или комнатной температуры;
- блюда могут быть сварены либо приготовлены на пару и должны иметь однородную консистенцию (можно протереть в блендере);
- пища должна быть обезжиренной, чтобы избежать функционального напряжения поджелудочной железы;
- количество калорий может варьироваться от 500-1000 ккал в день (в зависимости от общего состояния пациента и его физических нагрузок).
Как питаться при панкреатите
В приоритете молочные протертые супы, жидкие и полужидкие каши на воде, овощные пюре, кисели и компоты. В комплексе с медикаментозным лечением удается максимально быстро добиться положительной динамики в состоянии больного.
Стадия затухающего обострения панкреатита
При снятии большинства симптомов заболевания можно расширить рамки рациона питания. Однако нельзя забывать, что диета должна способствовать разгрузке поджелудочной железы, а также уменьшению желудочной секреции. Пищу так же следует принимать небольшими порциями с интервалом не более 4 часов. Кроме того, в этот период рекомендуется подключить употребление фолиевой кислоты и витаминов A, B1, B2, B12, C, PP и K, но только после консультации с врачом.
Разрешённые продукты при панкреатите
Основное меню должно включать:
- нежирную рыбу и отварное мясо курицы, кролика, а также телятину и индейку;
- слизистые супы и жидкие каши в качестве гарнира (исключение составляют пшенная и перловка);
- молотые сухофрукты, размоченные водой (при минимальной калорийности в них много веществ, полезных для нормализации работы ЖКТ);
- картофель, свеклу, морковь, кабачок, тыкву, цветную капусту в отварном, запеченном или протертом виде;
- яичные белки;
- кефир и диетический творог;
- сухое печенье.
Разрешенные и запрещенные сыры при панкреатите
В качестве основных напитков лучше использовать минеральную воду (негазированную) или несладкий чай, а также сладкие компоты, желе, кисели и свежевыжатые соки, разведенные водой (в пропорции 1:1). Постепенно можно вводить свежие фрукты и овощи (кроме редьки, лука и чеснока). Главное, не заправлять их растительным маслом, сметаной или майонезом. Также допускается употребление хлеба.
Совет! Желательно кушать вчерашний хлеб, либо перед подачей на стол кусочки свежего подсушить в духовке.
Что исключить из рациона
Чтобы исключить переход острого панкреатита в хроническую стадию, необходимо составить список пищевых ограничений, избегая продуктов, стимулирующих активную работу поджелудочной железы, и учитывая индивидуальную непереносимость.
Запрещённые продукты при панкреатите
Из ежедневного рациона необходимо полностью удалить:
- жирную мясную пищу, сало и некоторые виды рыбы (кефаль, семгу, сома, карпа, палтуса), а также икру;
- свиной и бараний жир;
- ржаной хлеб;
- мясные субпродукты (колбасы, рулеты, сардельки, сосиски и так далее) и копчености;
- консервы, соления, маринады;
- острые специи, пряности и приправы;
- некоторые виды овощей (редьку, брюкву, редис, лук и чеснок, а также белокочанную капусту, грибы и бобовые с высоким содержанием грубой клетчатки);
- кислые фрукты;
- апельсин, лимон, мандарин и другие виды цитрусовых;
- цукаты;
- сгущенное молоко;
- глазированные сырки и жирную сметану;
- газированные и кофейные напитки;
- изделия из шоколада, торты, пирожные, бисквиты, мармелад, карамель, леденцы и другие сладости.
Что запрещено есть в первую неделю после обострения панкреатита
Совет! От фаст-фуда (картофеля фри, хот-догов), чипсов, сухариков, соленых орешков лучше отказаться навсегда, чтобы избежать обострений заболевания.
Кроме того, следует ограничить употребление алкоголя (не только крепких напитков, но и слабоалкогольных коктейлей). Спиртное может спровоцировать спазм сфинктера Одди (клапанного устройства, которое обеспечивает движение ферментов в кишечник и одновременно не дает выйти перевариваемой пище). После принятия «горячительного» клапан может своевременно не открыться, и пищеварительный сок будет заблокирован в протоках, что станет причиной острого приступа и неприятных последствий.
Список продуктов при панкреатите
Видео: Запрещенные продукты при панкреатите
Ориентировочное ежедневное меню при обострении панкреатита
Строгая диета не является приговором. Из разрешенных продуктов можно приготовить массу вкусных и полезных блюд. Перед тем, как составить сбалансированный рацион питания на каждый день необходимо посоветоваться с врачом и учесть все его рекомендации. Но если нет возможности обратиться к специалисту, облегчить этот процесс поможет ориентировочное меню, в котором собраны все необходимые продукты в допустимых дозах и указано рекомендованное время приема.
| Время приема пищи | Изображение | Блюда |
|---|---|---|
| Первый завтрак (7.00 – 7.30) | Первый завтрак должен быть легким, но при этом питательным, чтобы обеспечить организму необходимый запас энергии. Это может быть слизистый суп, манный пудинг, творожная запеканка либо рисовая каша с фруктами. Любителям сладкого непременно понравятся творожные шарики с вареньем. Из напитков стоит отдать предпочтение минеральной воде или некрепкому чаю (из ромашки, мяты или шиповника). В чай можно добавить немного молока | |
| Второй завтрак (9.00 – 9.30) | Второй завтрак подразумевает легкий перекус для восполнения сил, поэтому можно остановить выбор на печеной груше или яблоке (без кожуры), полакомиться фруктовым желе, скушать небольшой банан или выпить йогурт | |
| Обед (12.00 – 12.30) | Несмотря на пищевые ограничения, обед при лечении панкреатита должен быть самым сытным. Можно приготовить протертый перловый суп с сухариком, жидкое картофельное (морковное) пюре или гречку с паровой котлетой. Запить обед можно компотом или молоком | |
| Полдник (16.00 – 16.30) | Перед ужином обязательно необходимо сделать полдник, который может включать в себя овсяный кисель с подсушенным кусочком хлеба, молочное желе, фруктовый мусс или творог с 1 ч.л. меда | |
| Ужин (20.00 – 20.30) | Чтобы не допустить дефицита питательных веществ, на ужин следует подать гречневую, манную или рисовую кашу, макаронные изделия с овощами или тефтели из рыбы с овощным пюре. В качестве напитка подойдет слабый чай, который можно развести молоком. Финальной точкой в дневном рационе может стать полстакана обезжиренного кефира, который лучше выпить перед отходом ко сну |
Совет! В процессе приготовления блюд пищу нельзя солить. Разрешается добавить в еду немного соли только перед подачей на стол, но ее объем не должен превышать 10 г в день.
Организму потребуется время на восстановление после обострения, поэтому диету при панкреатите желательно соблюдать длительный период (от 6 до 12 месяцев), строго придерживаясь всех рекомендаций и советов врача.
Диета в первую неделю после обострения панкреатита
Блюда при панкреатите
Приступ панкреатита не должен становиться преградой для позитивных эмоций. И если боли отступили, можно порадовать больного аппетитными деликатесами, приготовленными строго в рамках допустимых норм и объявленной диеты.
Полезные фрукты при панкреатите
Для этого пригодится несколько простых и интересных рецептов.
- Нежное куриное суфле (вареное мясо птицы смешать с белком и приготовить в форме на пару. При желании, курицу можно заменить телятиной).
- Аппетитная запеканка из вермишели (взять по 30 г вермишели, творога и молока; творог растереть с отварной вермишелью; ¼ яйца взбить с молоком; все смешать, по вкусу добавить сахар, выложить в форму и запечь).
- Клубничный десерт (смешать 1 взбитый белок с сахарной пудрой и ванилином; набирать ложкой и опускать в кипящую воду, формируя шарики; украсить ими густой клубничный кисель, разлитый по бокалам).
- Зразы из филе судака (400 г рыбного филе пропустить через мясорубку; 100 г белого батона размочить в 0,5 ст. молока, отжать, растереть и добавить взбитый белок; все смешать в однородную массу, слегка присолить; с помощью ложки сформировать зразы и опустить в кипящую воду на 15-20 минут).
Лечебное меню при панкреатите
Пользуясь списком разрешенных и запрещенных продуктов, можно пополнить копилку рецептов собственными находками. Благодаря кулинарным экспериментам, пациент сможет не только утолить аппетит, но и получить массу положительных эмоций, что немаловажно для успешного результата курса лечения.
Заключение
Диета является основой комплексного лечения панкреатита, и строгое ее соблюдение позволяет быстрее справиться с недугом. Малейшие отступления от выбранного курса могут негативно повлиять на результат терапии, ведь каждое обострение приводит к появлению соединительных рубцов в зонах воспаления, поэтому железистой ткани, нормально выполняющей свою функцию, в поджелудочной железе остается все меньше. Как следствие, снижается выработка ферментов, и нарушаются пищеварительные процессы.
Диета при хроническом и остром панкреатите
Кроме пищевых ограничений, успех реабилитации во многом зависит от образа жизни пациента, разумной физической активности и отказа от вредных привычек. Это позитивно скажется не только на деятельности поджелудочной железы, но и на работе всех функций организма, а главное, позволит избежать повторных приступов.
Берегите себя и будьте здоровы! Чем можно остановить понос читайте у нас на сайте.
Видео — Лечение и диета при панкреатите
Видео — Что можно есть при панкреатите
Источник
Добрый день, дорогие читатели!
Диета при обострении поджелудочной железы играет большую роль в регенерации. Диета, которая снимает обострение поджелудочной железы, предписывается лечащим врачом.
В остром периоде особенно важно следовать его указаниям – это минимизирует риск рецидива и быстро снимает боль.
И если вы будете следовать таким инструкциям, как тип жизни, обострений проблем с поджелудочной железой можно избежать в будущем.
Питание при обострении
В случае обострения панкреатита рекомендуется щадящее питание не менее 12 месяцев. За такой длительный период функции органов брюшной полости практически полностью восстанавливаются, а организм человека привыкает к правильному питанию. Этот режим позволяет избежать рецидивов в будущем.
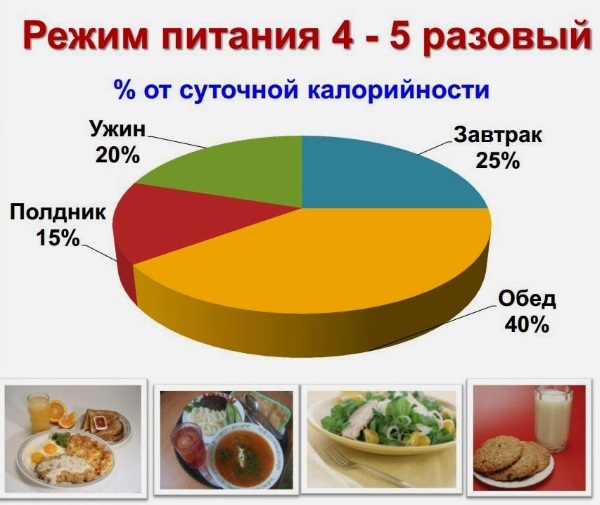
Впервые после обострения панкреатита пациентка показана диету № 5, которая согласована с лечащим врачом в отношении специфичности и переносимости определенных продуктов.
Пищевые аспекты:
- обострение с панкреатитом обострение с панкреатитом дробление пищи до 6 раз в день;
- небольшое количество порций;
- временный прием между приемами пищи 3-4 часа;
- теплая еда;
- небольшое количество соли;
Ни при каких обстоятельствах вы не можете переедать. Если у взрослого человека обострился панкреатит, лучшим решением будет госпитализация. Согласно больничным критериям, диета будет безоговорочно соблюдаться при малейшем расстройстве пищевого поведения.
Что можно есть при обострении поджелудочной железы
Несмотря на множество ограничений, диета, назначаемая больному панкреатитом, довольно разнообразна. В частности, в рационе содержится белок, так как его расщепление вызывает гораздо меньшую нагрузку на железу, чем употребление углеводов.
Так что же можно есть при обострении поджелудочной железы?
Нежирное мясо и рыба. Это может быть индейка, говядина, курица или кролик. Из рыбы лучше всего предпочитать треску, карпа, щуку и минтай.
Все продукты, должны быть приготовлены на пару или в духовке и поданы в суфле, пасте, фрикадельках и шариках, то есть в измельченном виде.
Яйца. Диета поджелудочной железы включает блюда из яиц, за исключением жареных яиц. Хороший выбор — паровой белковый омлет. Лучше заменить куриные яйца на перепелов, потому что белок последних усваивается гораздо легче.

Молочные и кисломолочные продукты. Творог, квашеное молоко, кефир, сметана, и йогурт вводятся в рацион пациента по критериям пониженной жирности (не более 1-1,5%). Творог приемлем, если он свежий или приготовленный на пару в форме пудинга. Все коровье молоко при обострении поджелудочной железы трудно усваивается организмом. Лучше всего заменить его на разбавленное или козье молоко, которое является гипоаллергенным.
Зерновые культуры. Рекомендуется вводить вареные овсянные хлопья в рацион в первый день после острой фазы заболевания. Гречка, рис и манная крупа более благоприятно воздействуют на желудок, не вызывая плохой реакции органа поджелудочной железы. Что касается хлеба, то лучше временно исключить из меню все виды пшеницы, или поменять их на сухари или печенье.
Напитки. Нормальная функция пищеварительного тракта невозможна без достаточного количества воды. Для панкреатита необходимо использовать как минимум полтора литра чистой воды. Минеральная вода, желе, отвары из роз или отрубей, травяные чаи оказывают хороший терапевтический эффект. Очень хорошо при панкреатите пить цикорий, который оказывает желчегонное действие.

Орехи и семена. После периода длительной ремиссии в рацион могут быть введены грецкие орехи, каштаны или кешью. Они содержат минимум клетчатки и в небольших количествах не увеличивают нагрузку на железу.
Что исключить из диеты
Чтобы предотвратить переход острого панкреатита в приобретенную стадию, необходимо составить список пищевых ограничений, из-за боязни продуктов, стимулирующих активную работу поджелудочной железы и с учетом личной непереносимости продукты, запрещенные панкреатитом.
Продукты, запрещенные панкреатитом
Из ежедневного рациона нужно полностью исключить:
- жирное мясо, сало и некоторые виды рыб (кефаль, лосось, сом, карп, палтус), а также икра;
- свиной жир и баранина;
- ржаной хлеб;
- мясные субпродукты (колбаски, рулеты, колбаски, колбасы и т. д.) и колбасы;
- консервы, соленья, соленья;
- молотые специи, приправы и специи;
- некоторые виды овощей (редька, брюква, редька, лук и чеснок, а также белокочанная капуста, грибы и бобовые с высоким содержанием твердой клетчатки);
- кислые фрукты;
- апельсин, лимон, мандарин и другие виды цитрусовых;
- цукаты;
- сгущенное молоко;
- сметана, простокваша и жирные сливки;
- газированные и кофейные напитки;
- шоколадные изделия, торты, пирожные, торты, мармелад, карамель, конфеты и другие сладости.

Совет! От нездоровой пищи (картофель фри, хот-доги), картофеля фри, крекеров, соленых орехов лучше отказаться навсегда, чтобы избежать обострения заболевания.
Кроме того, вы должны ограничить потребление алкоголя (не только крепких напитков, но и слабоалкогольных коктейлей).
Алкоголь может вызвать сокращение сфинктера Одди (клапанное устройство, которое обеспечивает движение ферментов в пищеварительном тракте и предотвращает немедленное высвобождение переваренной пищи).
После приема «горячий» клапан может не открыться вовремя, а пищеварительный сок будет заблокирован в протоках, что станет условием обострения приступа и неприятных последствий.
Список продуктов для панкреатита
В течение первых 2-3 дней голода и питья назначают с выраженным воспалительным процессом. Количество используемой воды, частота введения, объем каждой используемой порции определяется врачом в зависимости от тяжести состояния пациента. Ориентировочный суточный объем — 2,5 л.

Категорически не рекомендуется газированные, жареные или холодные напитки — температура воды должна быть комфортной, не раздражать слизистую оболочку. Если больная женщина может пить, повторной рвоты нет, разрешается:
- минеральная щелочная вода (Боржоми, Славяновская, Смирновская) в теплой форме без газа;
- слабый чай;
- компоты;
- желе.
Пейте несколько глотков, но часто.
Если из-за тяжести состояния пациента необходимо продлить режим питья более чем на 3 дня, если возникают диспепсические симптомы, и лечение следует продолжать в хорошем терапевтическом отделении, следует вводить внутривенно глюкозу и витамины.
Расчетное ежедневное обозрение меню
Сырая диета — это не предложение. Из разрешенного товара вы можете приготовить много острых и необходимых блюд. Прежде чем применять сбалансированную диету на каждый день, необходимо проконсультироваться с врачом и учесть все его инструкции.
Но если не получается связаться со специалистом, облегчить этот процесс поможет примерное меню, в котором содержатся все необходимые продукты в приемлемых дозах и указаны рекомендуемые сроки приема.
1й завтрак (7.00 — 7.30) пудинг из манной крупы
Первый завтрак должен быть легким, но и питательным, чтобы обеспечить организм необходимой энергией. Это может быть слизистый суп, манная каша, творожная запеканка или рисовая каша с фруктами. Любителям сладостей обязательно понравится творог с вареньем. Напитки следует давать минеральной воде или слабому чаю (ромашка, мята или шиповник). Молоко можно добавить в чай.

2-й завтрак (9.00 — 9.30) запеченное яблоко
Второй завтрак включает в себя легкие закуски, чтобы пополнить свои силы, чтобы вы могли остановить свой выбор на запеченной груше или яблоке (без кожи), насладиться фруктовым желе, съесть небольшой банан или выпить йогурт.
Обед (12.00 — 12. 30) суп из перловой крупы с крекерами
Независимо от ваших диетических ограничений, самый приятный ужин должен состоять в лечении вашего панкреатита. Вы можете приготовить измельченный суп из перловой крупы с крекерами, картофельным картофелем (морковью) или картофельным пирожком. Вы можете есть обед с компотом или молоком.
Полдник (16.00 — 16.30) фруктовый мусс
Перед ужином вам обязательно нужно приготовить полдник, который может включать овсяное желе с сушеным куском хлеба, молочное желе, фруктовый мусс или творог.

Ужин (20.00 — 20.30) Гречка
Чтобы избежать нехватки питательных веществ, на ужин следует подавать гречку, манную крупу или рис, макароны с овощами или рыбные фрикадельки с овощным пюре. Свойство напитка — слабый чай, который можно разбавлять молоком. Последним пунктом вашей ежедневной диеты может быть полстакана обезжиренного кефира, который лучше пить перед сном.
Совет! При приготовлении пищи нельзя солить еду. Допускается добавление незначительной соли в пищу только перед подачей на стол, но ее объем не должен превышать 10 г в день.
Организму будет нужно время, чтобы оправиться от обострения, потому что диета панкреатита предпочтительно сопровождается длительным периодом (от 6 до 12 месяцев), строго следуя всем инструкциям и советам доктора.
Диетические ужесточающие рецепты
Картофельные шарики с курицей
Нам нужны: картофель, куриные грудки, морковь, зелень, лук, растительное масло.
Отварить куриную грудку и пропустить через мясорубку или блендер вместе с вареной морковью и небольшим луком.
Приготовить картофель и превратить его в пюре. Формируем круг пюре, в которое добавляем мелкий фарш, формируем шарик. Шарики помещаются в морозильник на полчаса.

Замороженные шарики помещают в пароварку или духовку. При выпекании в духовке шарики следует помещать в форму, предварительно смазанную небольшим количеством растительного масла. Разогрейте духовку до 220 ° С. При подаче посыпьте зеленью.
Жемчужный гриль
Нам понадобится: немного растительного масла, одна морковь, одна луковица, вода (около 0,5 л), один помидор.
Налейте воду в перловую крупу и варите 45 минут до кипения. Затем слейте лишнюю воду, добавьте каплю оливкового масла, оставьте ее под крышкой.
Обжарить нарезанный лук со столовой ложкой растительного масла, добавить тертую морковь, мелко нарезанный помидор, тушить около 10 минут на медленном огне под крышкой. Перловую крупу пропускают через блендер, добавляют тушеные овощи, объединяют и оставляют под крышкой еще на 5-6 минут.
Домашняя колбаса
Взять: 700 г куриной грудки, 300 мл сметаны, 3 яичных белка, немного соли, по желанию овощи.
Мы разрезаем сырую грудь и проходим через блендер до мягкого состояния. Добавить белок, немного соли, при необходимости — овощи.
Вылейте охлажденные сливки в полученную массу и замесите.

На прилегающей фольге отделяем третью часть мясного фарша, формируем колбаску, вытягивая края ниткой. Таким образом, мы приготовили три колбасы. Кипятим воду в большой сковороде, после кипячения уменьшаем огонь (чтобы вода не кипела, а поддерживала ее температуру). Мы помещаем колбасу в кастрюлю и кладем ее на блюдце сверху, чтобы они не появлялись. Варить час. Удалите отдаленную кастрюлю из кастрюли, охладите и затем удалите фольгу. Нарезать и подавать.
Диета после обострения заболевания
Диета после обострения панкреатита дает некоторое облегчение. Орехи, семена, макароны, масло и другие продукты вводятся в рацион пациента постепенно. Оно должно быть таким же, как и в период обострения заболевания, следить за частотой приема пищи и небольшим размером порции. Вы должны кушать каждые 3 часа, чтобы не смешивать различные виды жиров, белков и углеводов за один прием пищи.
После устранения острых симптомов панкреатита и соблюдения серьезной диеты клиент должен оставаться на диете № 5. При панкреатите, в результате которого началось нарушение работы эндокринной системы, по крайней мере, некоторые сладкие продукты, включая мед, запрещены.
Что можно есть при панкреатите, если симптомы обостренного проявления болезни прошли:
- макароны;
- сушеный хлеб;
- овсяные хлопья;
- ячмень;
- растительные масла;
- вареные или запеченные фрукты и овощи;
- желе и компоты;
- нежирные сорта мяса и рыбы;
- самые свежие кисломолочные продукты;
- семенника;
- масло сливочное.

Такие диетические продукты не подходят для случайного употребления. Масло следует употреблять в небольших количествах, добавляя в него хлопья из злаков, овощное рагу и т.д.
При выборе ядер в пищевом продукте стоит отдать приоритет белку. Супы и запеканки готовятся на базе. Кисломолочные продукты благотворно влияют на пищеварительный тракт. Как и в варианте с тяжелой формой заболевания, при исчезновении заболевания творог, кефир и другие кисломолочные продукты должны быть свежими и нежирными. Можно пить слабые чаи, отвары из трав, цикорий.
Чтобы болезнь не усугублялась снова, под запретом остаются следующие:
- кексы и пирожные;
- маринованные, молодые, жирные, копченые продукты;
- бобовые культуры;
- алкоголь;
- жирные виды сыра, колбасы;
- сливки, сливки;
- лук, чеснок, редис, щавель, ревень;
- финики, инжир;
- виноград, кислые яблоки, цитрусовые;
- все соусы и специи;
- газировка.

Сбалансированное питание при панкреатите улучшает пищеварительную систему человека, включая поджелудочную железу. Благодаря этому органы восстанавливаются равномерно.
Помощь на дому с обострением
В варианте острого воспаления помогут:
- полный отдых в период болей в почках;
- лед в зоне воспаления (желательно грелку с холодной водой);
- голод не менее 3 дней.
Полное воздержание от еды в течение этого периода позволит поджелудочной железе успокоиться, остановить выработку ферментов и, как следует, уменьшить острую, иногда невыносимую боль.
В первые дни к употреблению допускаются только следующие напитки и товары:
- слабый чай без сахара;
- бульон из дикой розы;
- негазированная минеральная вода;
- в исключительных случаях после голода разрешается скушать пирожные или печенье в небольших дозах.
Будьте здоровы!
Источник