Что делать чтобы после операции не было панкреатита

Чтобы понять, как восстановить поджелудочную железу, надо разобраться в механизмах, приводящих к ее повреждению. Этот орган выполняет 2 основные функции. Железистой тканью вырабатываются ферменты, необходимые для пищеварения. А в бета-клетках происходит синтез инсулина (это гормон, необходимый для усвоения глюкозы тканями). Возможность нормализации этих функций неодинакова. Очень важно и то, насколько сильно повреждены ткани железы, и какой основной фактор послужил причиной болезни.
Может ли поджелудочная железа самовосстанавливаться?
Поджелудочная железа находится в верхних отделах живота, она расположена несколько ниже желудка. Ее головка обращена вправо, в сторону печени, а хвост − влево. Через всю железу проходит панкреатический проток, по которому пищеварительный сок выделяется в просвет двенадцатиперстной кишки.
Клетки поджелудочной железы, отвечающие за выработку ферментов и гормонов, являются высоко дифференцированными. Они закладываются у ребенка внутриутробно и, к моменту, когда железа сформирована, теряют способность к делению. Поэтому потеря их в результате гибели является необратимой.
Но клетки при болезни могут не погибать, а повреждаться. Если действие повреждающего фактора прекратилось, на клеточном уровне запускаются процессы регенерации. И несмотря на то что восполнения погибших панкреатоцитов не происходит, оставшиеся могут снова начать работать «в полную силу». Поэтому вполне справедливо утверждение, что поджелудочная железа способна самовосстанавливаться.
Быстро или медленно будет происходить нормализация работы поджелудочной железы, зависит от состояния организма, а также от настроя самого пациента. Восстановлению можно помочь, соблюдая диету и другие рекомендации врача. Иногда, если погибло большое количество клеток, полностью восстановить работу органа невозможно, и развивается ферментативная или инсулиновая недостаточность, требующая приема поддерживающей терапии пожизненно.
Восстановление после панкреатита
Восстановление поджелудочной железы после панкреатита возможно, если заболевание диагностировано на ранних стадиях. Это заболевание вызвано воспалением из-за проникновения в проток железы микроорганизмов из кишечника. А также причиной могут быть паразиты лямблии.
Иногда панкреатит развивается вследствие холецистита. Выводной проток поджелудочной железы открывается в просвет кишки через то же самое отверстие, что и желчный проток. Поэтому при воспалении желчного пузыря микробы могут распространиться и в поджелудочную железу.
Панкреатит протекает в острой или хронической форме. Они довольно сильно различаются по своей природе. Поэтому рекомендации, позволяющие нормализовать работу поджелудочной железы при остром и хроническом панкреатите, отличаются. Но и в том, и другом случае на быстрый эффект рассчитывать не стоит.
Как восстановить работу ПЖ при остром панкреатите?
Это заболевание обычно развивается внезапно, течет тяжело, и его лечение необходимо проводить в хирургическом отделении. У больного появляется выраженная боль в левом подреберье, тошнота, рвота, вздутие живота, повышение температуры.
Причиной может быть прием большого количества «тяжелой» пищи: жареного, жирного, острого, кислого. Иногда острый панкреатит развивается в результате алкогольного поражения. Одна из самых тяжелых форм острого панкреатита – панкреонекроз, наиболее часто развивается на фоне запоя.
В механизме развития острого панкреатита большую роль играют собственные ферменты. Пища или алкоголь, действуя раздражающе, усиливают секрецию панкреатического сока повышенной вязкости. Если его отток затруднен за счет спазма или повышенного давления в двенадцатиперстной кишке, он застаивается внутри самой железы, запуская процесс «самопериваривания» ткани.
Состояние это очень тяжелое. Чтобы вывести из него больного, в начальном периоде необходим полный отказ от еды на несколько дней. Разрешен прием небольшого количества теплой воды. Это необходимо для того, чтобы железа временно перестала вырабатывать панкреатический сок. С этой же целью назначают специальные препараты из групп М-холинолитиков, спазмолитиков, блокаторов ферментов. Если часть поджелудочной железы разрушена, иногда приходится идти на операцию резекции (удаление части) поджелудочной железы, чтобы убрать некротизированные участки.
При благополучном течении острого панкреатита рацион больного постепенно расширяется, сначала за счет максимально щадящей диеты. Потом пациент постепенно переводится на общий стол. Чтобы восстановление после острого панкреатита прошло успешно, необходимо есть дробно и маленькими порциями. Это помогает поджелудочной железе – стимулирует нормальную выработку панкреатического сока и предотвращает его застой.
Существует еще одна форма острого панкреатита – лекарственный. Он может развиться на фоне приема антибиотиков, мочегонных, таблеток от давления из группы ингибиторов АПФ и некоторых других лекарств. Клинические проявления схожи с обычным панкреатитом. Но для восстановления необходима, помимо прочих мер, отмена препарата, применение которого вызвало заболевание. Иногда лекарственный панкреатит протекает в форме хронического.
Восстанавливается ли поджелудочная железа при хроническом панкреатите?
Хронический панкреатит течет более мягко, но его последствия не легче. Это связано с тем, что он может долго проявляться минимальными симптомами (отрыжка, тяжесть в животе, аэроколия – скопление газа в кишечнике). Существующее воспаление разрушающе действует на ткань железы.
Иногда при заболевании возникают обострения, протекающие в виде приступа сильных болей с тошнотой, рвотой. Эти приступы напоминают острый панкреатит, но не сопровождаются массивным выходом ферментов в ткань железы.
Механизм развития острого панкреатита схож с хроническим, но повреждающие факторы действуют слабее и более длительное время. Поэтому при появлении симптомов часто выявляются выраженные изменения в поджелудочной железе диффузного характера. Чтобы серьезно говорить о восстановлении при хроническом панкреатите, необходимо знать основные, вызывающие болезнь причины:
- Неправильное питание. Чрезмерное употребление жирного, острого, специй и продуктов с раздражающим действием приводит к выработке вязкого секрета, закупоривающего протоки.
- Курение – помимо того, что тоже оказывает раздражающее действие, может вызвать спазм гладкомышечных клеток в стенках выводных протоков.
- Хронический холецистит – из-за попадания инфицированной желчи в проток поджелудочной железы.
- Стрессы и функциональные нарушения. Нарушая моторику органов ЖКТ, они могут приводить к затруднению оттока панкреатического сока.
- Хроническое злоупотребление алкоголем.
Устранение этих факторов создаст условия для восстановления ПЖ. Чем раньше проблема выявлена, тем на лучшее восстановление можно рассчитывать. Важен полный отказ от вредных привычек, а также любых чрезмерностей в еде. Некоторые продукты следует полностью исключить из питания. При функциональных расстройствах иногда назначаются специальные медикаменты (Иберогаст, Тримедат, Дюспаталин, Но-Шпа).
Существуют формы панкреатита, практически не поддающиеся восстановлению. Это аутоиммунный и наследственный панкреатит, а также развивающийся на фоне муковисцидоза. Но и при этих формах соблюдение диетических и других рекомендаций врача необходимо, чтобы пациент мог максимально долго жить нормальной жизнью.
Как восстановить ПЖ при нарушении эндокринной функции?
При гибели бета-клеток снижается синтез инсулина – гормона, отвечающего за усвоение клетками глюкозы. В результате она накапливается в крови, оказывая разрушающее действие на органы. Излишки глюкозы выводятся с мочой, а клетки и ткани страдают от энергетического голода.
Это заболевание называется сахарный диабет. Он по своей природе разнороден – выделяется несколько его типов. Самые распространенные:
- Первого типа – инсулинозависимый – развивается в результате аутоиммунного повреждения клеток. Обычно развивается в молодом возрасте, клетки гибнут безвозвратно. Пациенты практически сразу начинают нуждаться в гормональной терапии – инъекциях инсулина.
- Второго типа. Обычно развивается в зрелом возрасте, чаще на фоне ожирения. При этом типе бета-клетки сразу не гибнут и не теряют способности вырабатывать инсулин. Но его не хватает из-за сниженной чувствительности инсулиновых рецепторов в тканях, а также из-за избытка потребляемой глюкозы. Сахароснижающие препараты могут на некоторое время заставить бета-клетки синтезировать больше гормона, и уровень сахара снижается. Но вскоре наступает их истощение, особенно если пациенты должным образом не соблюдают диету и другие рекомендации врача. Такие больные тоже со временем начинают нуждаться в инсулине.
Если клетки не погибли, а сахарный диабет развился на фоне ожирения, избытка легко усваиваемых углеводов в рационе или из-за инсулинорезистентности, то диета, физкультура и снижение веса могут поднять чувствительность рецепторов к инсулину. Количество секретирующих бета-клеток увеличить невозможно. По крайней мере, в арсенале официальной медицины пока нет такого средства, иначе в мире бы уже не осталось ни одного диабетика. Можно несколько улучшить функцию этих клеток, нормализовав уровень глюкозы в крови, так как ее избыток токсичен.
В альтернативной медицине аюрведе предлагают системы оздоровления организма, способствующие снижению уровня сахара в крови. Но они тоже касаются в первую очередь больных 2 типом диабета.
Восстановление железы после алкоголя
Алкогольное поражение поджелудочной железы может быть в разных формах – хронический или острый панкреатит, а также – панкреонекроз. Поэтому восстанавливать поджелудочную железу необходимо в зависимости от характера ее поражения.
Но обязательным условием должен быть полный отказ от алкоголя, в любых, даже минимальных, дозах. Бесполезно лечить заболевание, не устранив его причину. Сколько по времени займет этот процесс, зависит от глубины поражения. Если в результате алкогольного поражения погибла значительная часть клеток, ферментативная недостаточность может остаться на всю жизнь.
Как восстановить железу после операции?
Операция на поджелудочной железе может проводиться по поводу злокачественной или доброкачественной опухоли, при травме живота с повреждением органа, а также при панкреонекрозе. Любая операция на железе очень травматична. Ситуация может усугубиться тем, что больной получает предоперационную химиотерапию или страдает алкоголизмом, и поэтому организм оказывается истощен. Период реабилитации делится на несколько подпериодов:
- Ранний послеоперационный – протекает в стационаре. Больному предписывается постельный режим и голод. Через несколько дней пациента можно активизировать – разрешить садиться, выполнять специальные упражнения, вставать. Назначается диета – стол 0 или 1 по Певзнеру (в зависимости от тяжести состояния).
- Поздний послеоперационный – от выписки и до 3 месяцев. Диета расширяется до 5п стола. В этот период возможно направление пациента для дальнейшего лечения в санаторий или другое лечебно-оздоровительное учреждение.
Возврат к обычному образу жизни возможен примерно через полгода, но рекомендации по правильному питанию и образу жизни, а также воздержание от алкоголя необходимо соблюдать пожизненно.
Народные средства для восстановления поджелудочной железы
Использование народных методов при заболевании поджелудочной железы одновременно со средствами официальной медицины позволяет ускорить процесс восстановления, укрепить защитные силы организма. Необходимо помнить, что травы по своему воздействию иногда равны по силе лекарствам, поэтому соблюдение дозировки, режима приема, учета показаний и противопоказаний являются обязательными.
Приобретать травы надо в аптеках или специализированных магазинах здоровья. Если врач не рекомендовал иначе, при использовании необходимо придерживаться инструкции на упаковке.
Из народных средств известны и хорошо себя зарекомендовали: иван-чай, корень петрушки, девясил, трава пастушьей сумки, корень алтея, аира, лапчатка и многие другие. Есть и менее традиционные средства: прием внутрь свежевыжатого сока картофеля или настоя мумие алтайского.
Диета и рацион для восстановления ПЖ
Для восстановления поджелудочной железы назначают различные диеты – в зависимости от остроты и давности заболевания. Но всегда необходимо соблюдать принцип рациональности и полноценности питания. Рацион должен содержать белки, жиры, углеводы, достаточное количество витаминов и микроэлементов. Он должен способствовать укреплению иммунитета.
В остром периоде, как уже говорилось, в стационаре используется диета 0 или 1 стола по Певзнеру. Это жидкая (0 стол) или максимально протертая пища (стол 1). В домашних условиях готовить ее обычно нет необходимости. Дома пациенты должны придерживаться рекомендаций, соответствующих 5п столу. Список разрешенных продуктов:
- фруктовые, молочные или вегетарианские супы без поджарки;
- рисовая, манная, гречневая каша на воде, макароны;
- нежирные сорта мяса и рыбы;
- из овощей: кабачки, цветная и пекинская капуста, морковь, картофель, свекла – в отварном и протертом виде;
- сладкие фрукты и ягоды в запеченном виде;
- белый подсушенный («вчерашний») хлеб, пресные галеты и постные бисквиты.
Не рекомендуется жареная, копченая, соленая пища, специи, жирные сорта мяса и рыбы, наваристые бульоны. Из каш запрещены: пшенная, перловая, кукурузная и ячневая. Но также следует отказаться от бобовых культур, томатов и баклажанов, дрожжевого и ржаного хлеба, кислых фруктов.
Необходимость чистки ПЖ для восстановления функций
Понятие «чистки» того или иного органа для его оздоровления распространено в быту довольно широко. Его предпосылкой служит представление о болезни, как следствии «зашлакованности» организма. «Очищаться от шлаков» стало модным.
Это представление и верно, и нет. С одной стороны, медицина знает не так уж и много примеров, когда у человека были бы обнаружены «шлаки», ну разве что конкременты. С другой стороны, если к понятию чистки отнестись как к возврату в здоровый образ жизни, то улучшения самочувствия при болезни добиться вполне возможно.
И также под чисткой можно понимать использование при хроническом панкреатите средств из арсенала народной медицины в виде оздоровительных курсов. Хорошие отзывы имеются от приема настоя лаврового листа, овощных соков, гречневой крупы, замоченной в воде или кефире на несколько часов (с вечера).
Как восстановить ферменты поджелудочной железы?
Если в результате патологического процесса развилась внешнесекреторная недостаточность, у больного появляются признаки нарушения пищеварения – отрыжка, вздутие живота, понос, снижение веса. Помочь в подобных ситуациях могут ферментные препараты. Принимать их следует одновременно с пищей, в них содержатся энзимы, необходимые для пищеварения. Они компенсируют недостаток собственных пищеварительных соков.
Одним из самых известных препаратов является Креон. Есть более дешевые его аналоги и препараты со сходным действием: Мезим, Панкреатин, Панзинорм. Но при выборе препарата цена – не главное. Главное – доказанная эффективность. А также обращайте внимание на количество действующего вещества в одной таблетке.
Следует помнить, что восстановление поджелудочной железы реально, если в результате патологического процесса нарушена функция секретирующих клеток, но они не погибли. Тогда диета, отказ от вредных привычек и правильное лечение будут способствовать восстановлению. Если же развилась функциональная недостаточность, может потребоваться пожизненный прием замещающих препаратов.
Список литературы
- Золотая книга народной медицины. М.: «Звонница-МГ», Рипол классик, 2000 г.
- Трошин В. Д. и соавт. Кладезь здоровья. Нижний Новгород, 1995 г.
- Большая семейная энциклопедия народной медицины от доктора Ужегова. М.: Олма-пресс, Образование, 2006 г.
- Шапиро Д.К., Шеметков М.Ф. Продукты пчеловодства и здоровье человека. Минск 1987 г.
- Кривцов Н.И., Лебедев В.И. Продукты пчеловодства. Библиотека «Домоводство для всех». М. Нива России. 1995 г.
Источник
 Последствия операции на поджелудочной железе зависят от многих факторов. Любое хирургическое вмешательство при заболевании этого органа опасно и значительно ухудшает качество жизни на длительный период. Но при соблюдении установленных правил возможна полноценная жизнь и после операции.
Последствия операции на поджелудочной железе зависят от многих факторов. Любое хирургическое вмешательство при заболевании этого органа опасно и значительно ухудшает качество жизни на длительный период. Но при соблюдении установленных правил возможна полноценная жизнь и после операции.
Когда возникает необходимость оперативного лечения?
Необходимость в оперативном лечении поджелудочной железы (ПЖ) появляется при возникновении угрозы для жизни, а также в случаях неэффективности предыдущего длительного консервативного лечения.
К показаниям для проведения хирургического вмешательства относятся:
- острый панкреатит с нарастающим отеком, не поддающийся лекарственной терапии,
- осложнения заболевания — панкреонекроз, геморрагический панкреатит, абсцесс, псевдокиста, свищ,
- длительно протекающий хронический панкреатит с выраженными изменениями в структуре ткани: атрофия, фиброз или протоках (деформация, стеноз) и значительным нарушением функций,
- нарушение проходимости протоков из-за имеющихся конкрементов,
- образования доброкачественные и злокачественные,
- травмы.
Трудности полостных операций
Особенности анатомического строения и топографического расположения ПЖ приводят к высокому риску жизнеопасных осложнений при проведении полостных операций.
Паренхима органа состоит из железистой и соединительной ткани, включает распространенную сеть кровеносных сосудов и протоков. Ткань железы хрупкая, нежная: это усложняет наложение швов, процесс рубцевания удлиняется, может возникнуть кровотечение в процессе операции.
Из-за близкого расположения к железе важных органов пищеварения и крупных сосудов (аорты, верхней и нижней полой вены, артерии и вены левой почки, расположенной в области хвоста ПЖ) возникает опасность попадания панкреатического сока в сосудистое русло с развитием шока или соседние органы с их глубоким поражением из-за переваривания активными ферментами. Это происходит при повреждении железы или ее протоков.
Поэтому любая полостная операция проводится по строгим показаниям, после тщательного обследования и подготовки пациента.
Возможные осложнения малоинвазивных вмешательств
Помимо классических оперативных вмешательств, в лечении патологии ПЖ применяются малоинвазивные хирургические манипуляции. К ним относятся:
- лапароскопия,
- радиохирургия — на очаг заболевания воздействуют мощным облучением посредством кибер-ножа, метод не требует контакта с кожей,
- криохирургия — замораживание опухоли,
- лазерохирургия,
- фиксированный ультразвук.
Кроме кибер-ножа и лапароскопии, все технологии выполняются через зонд, введенный в просвет ДПК.
Для лечения при помощи лапароскопии на передней брюшной стенке делается 2 или больше разреза размером 0,5—1 см для введения лапароскопа с окуляром и манипуляторов — специальных инструментов для проведения хирургического вмешательства. Контролируется ход операции по изображению на экране.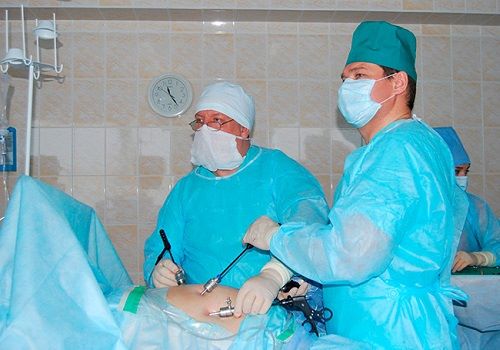
Используется все чаще в последнее время бескровный метод с применением рентген-эндоскопа и эхоэндоскопа. Специальный инструмент с боковым окуляром вводится через рот в двенадцатиперстную кишку и под рентген− или УЗИ-контролем проводится хирургическая манипуляция на протоках поджелудочной железы или желчного пузыря. При необходимости, в суженный или перекрытый камнем или сгустком проток ставится стент, конкремент удаляется, проходимость восстанавливается.
В связи с применением высокотехнологичного оборудования, все малоинвазивные и бескровные методы эффективны при правильно выполненной технике вмешательства квалифицированным специалистом. Но даже в таких случаях возникают определенные трудности для врача в связи:
- с отсутствием достаточного пространства для манипуляций,
- с тактильным контактом при наложении швов,
- с невозможностью наблюдения за действиями непосредственно в операционном поле.
Поэтому осложнения после операции, проведенной щадящим способом, встречаются очень редко в виде:
- кровотечения при наложении швов,
- инфицирования,
- развития в дальнейшем абсцесса или образования ложной кисты.
На практике отличие малоинвазивных и неинвазивных методов от лапаротомического состоит:
- в отсутствии осложнений,
- в безопасности,
- в коротких сроках лечения в стационаре,
- в быстрой реабилитации.
Эти способы получили хорошие отзывы специалистов и применяются даже для лечения детей.
Опасна ли для жизни операция на поджелудочную железу?
Заболевания поджелудочной железы протекают с прогрессированием. Во многих случаях прогноз неблагоприятен для жизни: при несвоевременной диагностике, лечении или тяжелом состоянии может быть летальный исход. Необходимо как можно раньше проводить хирургическое вмешательство при имеющихся показаниях.
Хирургическое вмешательство является сложной и длительной процедурой и, согласно статистике, сопровождается высокой смертностью. Но это не означает, что оперироваться опасно. Патология ПЖ настолько тяжелая, что при показаниях к операции для сохранения жизни и здоровья отказываться от радикального лечения нельзя. Уже в процессе хирургических манипуляций возможно прогнозирование дальнейшего состояния пациента и возникновение осложнений.
Послеоперационный уход за больным в условиях стационара
В послеоперационном периоде возможно ухудшение состояния из-за внезапно возникших осложнений. Самое частое из них — острый панкреатит, особенно если хирургическое вмешательство распространялось на двенадцатиперстную кишку (ДПК), желудок или протоки желчного пузыря и поджелудочной железы. Он протекает как панкреонекроз: у пациента начинает сильно болеть живот, повышается температура, появляется рвота, в крови — лейкоцитоз, повышенная СОЭ, высокий уровень амилазы и сахара. Эти признаки являются последствием удаления части ПЖ или близлежащих органов. Они свидетельствуют о том, что произошло развитие гнойного процесса, а также может отходить камень или сгусток крови.
Помимо острого панкреатита, есть риск и других послеоперационных осложнений. К ним относятся:
- кровотечение,
- перитонит,
- печеночно-почечная недостаточность,
- панкреонекроз,
- сахарный диабет.
Учитывая высокую вероятность их развития, сразу после операции больной поступает в палату интенсивной терапии. На протяжении суток он находится под наблюдением. Мониторируются важные жизненные показатели: артериальное давление, ЭКГ, частота пульса, температура тела, гемодинамика, сахар крови, гематокрит, показатели мочи.
Во время пребывания в реанимационном отделении пациенту назначается диета № 0 — полный голод. Разрешено только питье — до 2 л в виде минеральной щелочной воды без газа, отвара шиповника, слабо заваренного чая, компота. Сколько жидкости необходимо выпивать, рассчитывает врач. Восполнение необходимых белков, жиров и углеводов проводится за счет парентерального введения специальных белковых, глюкозо-солевых липидных растворов. Необходимый объем и состав также рассчитываются врачом индивидуально для каждого пациента.
Если состояние стабильное, больной через 24 часа переводится в хирургическое отделение. Там проводится дальнейшее лечение, уход, с третьих суток назначается диетическое питание. Комплексная терапия, включающая и специальное питание, назначается также индивидуально, с учетом проведенной операции, состояния, наличия осложнений.
В стационаре больной пребывает длительное время. Продолжительность нахождения зависит от патологии и масштабов хирургического вмешательства. Не менее 2 месяцев необходимо для восстановления пищеварения. На протяжении этого периода корректируется диета, контролируется и приводится к норме сахар в крови и ферменты. Поскольку после операции может возникнуть ферментная недостаточность и гипергликемия, назначается замещающая энзимная терапия и сахароснижающие препараты. Послеоперационный уход так же важен, как и успешно проведенная операция. От него во многом зависит, как в дальнейшем человек будет жить и чувствовать себя.
Выписывается пациент в стабильном состоянии с открытым больничным листом для дальнейшего амбулаторного лечения. К этому моменту его пищеварительная система адаптировалась к новому состоянию, и ее функционирование восстановлено. В рекомендациях подробно указываются необходимые реабилитационные мероприятия, медикаментозное лечение, диета. С больным обсуждается, какой режим он должен соблюдать, что кушать, чтобы избежать рецидива.
Реабилитация больного
Сроки реабилитации после перенесенной операции на поджелудочной железе могут отличаться. Они зависят от патологии, объема проведенного радикального вмешательства, сопутствующих заболеваний и образа жизни. Если оперативное лечение было вызвано обширным панкреонекрозом или раком ПЖ и произведена частичная или тотальная резекция ПЖ и соседних органов, то на восстановление организма потребуется много месяцев, некоторым — год. И после этого периода придется проживать в щадящем режиме, придерживаясь жесткой диеты, постоянно принимая прописанные лекарственные препараты.
Дома человек ощущает постоянную слабость, усталость, вялость. Это нормальное состояние после тяжелой операции. Важно соблюдать режим и найти баланс между активностью и отдыхом.
В течение первых 2 недель после выписки назначается полный покой (физический и психоэмоциональный), диета и медикаментозное лечение. Щадящий режим подразумевает послеобеденный сон, отсутствие стресса и психологических нагрузок. Чтение, домашние дела, телевизионный просмотр не должны усиливать чувство усталости.
Выходить на улицу можно примерно через 2 недели. Рекомендуются прогулки на свежем воздухе спокойным шагом, постепенно увеличивая их продолжительность. Физическая активность улучшает самочувствие, укрепляет сердце и сосуды, повышает аппетит.
Закрыть лист нетрудоспособности и возвратиться к профессиональной деятельности можно будет примерно через 3 месяца. Но это неабсолютный срок — все зависит от состояния здоровья и клинико-лабораторных показателей. У некоторых пациентов это происходит раньше. Многим после тяжелых операций в связи с утратой трудоспособности устанавливается группа инвалидности на год. В течение этого времени пациент живет, придерживаясь диеты, распорядка, принимает назначенную медикаментозную терапию, проходит физиотерапевтические процедуры. Гастроэнтеролог или терапевт наблюдает пациента, контролирует лабораторные показатели крови и мочи, корректирует лечение. Больной посещает также специалиста в связи с эндокринной патологией: после проведения масштабных операций на ПЖ развивается сахарный диабет. Насколько качественно он проживет это время, зависит от точного соблюдения советов врачей.
Через установленный срок пациент вновь проходит МСЭК (медико-социальную экспертную комиссию), на которой решается вопрос о возможности возврата к труду. Даже после восстановления физического состояния и социального статуса многим людям необходимо будет пожизненно употреблять лекарственные препараты, ограничивать себя в еде.
Послеоперационное лечение
Лечебная тактика разрабатывается врачом после изучения данных обследований до и после операции, с учетом состояния пациента. Несмотря на то что здоровье и общее самочувствие человека зависят от выбранной методики хирургического лечения и качества реабилитационных мероприятий, смертность после операции остается высокой. Выбор правильной стратегии лечения важен не только для нормализации жизненно важных показателей, но и для предупреждения рецидивов болезни, достижения стойкой ремиссии.
Еще в стационаре больному назначается замещающая терапия в виде ферментов и инсулина, рассчитывается доза и кратность приема. В дальнейшем гастроэнтеролог и эндокринолог корректируют терапию. В большинстве случаев — это пожизненное лечение.
Одновременно пациент принимает еще ряд препаратов разных групп:
- спазмолитики и анальгетики (при наличии болей),
- ИПП – ингибиторы протонной помпы,
- гепатопротекторы (при нарушении функций печени),
- воздействующие на метеоризм,
- нормализующие стул,
- поливитамины и микроэлементы,
- успокоительные, антидепрессанты.
Все медикаменты назначает врач, он же изменяет дозировку.
Обязательным условием нормализации состояния является модификация образа жизни: отказ от алкоголя и других зависимостей (курения).
Диета
Диетическое питание — одна из важных составляющих комплексного лечения. От строгого соблюдения диеты зависит дальнейший прогноз: даже небольшое нарушение в питании может вызвать тяжелый рецидив. Поэтому ограничения в еде, отказ от употребления алкогольных напитков и курения — обязательное условие для наступления ремиссии.
После выписки из стационара диета соответствует столу № 5П по Певзнеру, первому варианту, в протертом виде (2 месяца), при наступлении ремиссии меняется на № 5П, второй вариант, непротертый вид (6—12 месяцев). В дальнейшем возможно назначение стола № 1 в разных модификациях.
Для восстановления после операции соблюдать жесткие ограничения в еде придется полгода. В дальнейшем рацион расширяется, происходят изменения в диете, постепенно вводятся новые продукты. Правильное питание:
- частое и дробное — маленькими порциями 6—8 раз в день (в дальнейшем корректируется: частота приема пищи уменьшается до 3-кратного с перекусами 2 раза в день),
- теплое,
- перетертое до пюреобразной консистенции,
- приготовленное на пару или путем варки и тушения.
На всех этапах болезни, включая ремиссию, запрещаются жирные, жареные, острые, копченые блюда. Для составления меню используются специальные таблицы с указанием списка разрешенных и запрещенных продуктов, их калорийности.
Любые изменения в рационе должны быть согласованы с врачом. Диета после операции на поджелудочной железе должна соблюдаться в течение всей жизни.
Лечебная физкультура
Лечебная физкультура (ЛФК) является важным этапом в восстановлении организма. Назначается при достижении полной ремиссии. В остром периоде и после операции на протяжении 2—3 недель любые физические нагрузки категорически запрещены. ЛФК улучшает общее состояние человека, его физический и психический статус, влияет на нормализацию функций не только поджелудочной железы, но и остальных органов пищеварения, улучшает аппетит, нормализует стул, снижает метеоризм, убирает застой желчи в протоках.
Через 2 недели после выписки разрешаются пешие прогулки, позже врач назначает специальный комплекс упражнений и самомассаж для поджелудочной железы и других органов пищеварения. В сочетании с утренней зарядкой и дыхательной гимнастикой это стимулирует пищеварение, укрепляет организм, продляет ремиссию.
Сколько живут после операции на поджелудочной железе?
После операции люди, соблюдающие все медицинские рекомендации, живут относительно долго. От дисциплинированности, правильно организованного режима труда и отдыха, диеты, отказа от алкоголя зависит качество и продолжительность жизни. Важно поддерживать состояние ремиссии и не допустить рецидива болезни. Играют роль сопутствующие заболевания, возраст, проводимые диспансерные мероприятия. При желании и выполнении основных правил человек чувствует себя здоровым и полноценным.
Тест: на определение риска сахарного диабета 2 типа

Источник


