Чем отличается панкреатит от гепатита
В современной медицине насчитывается множество опасных заболеваний, переходящих в хронические, ведущих к осложнению и инвалидности, а в запущенной форме – к летальному исходу. По статистике, панкреатит – распространённое явление. Диагноз острого панкреатита выявляется ежегодно у более 50 тыс. больных в РФ. В основном, подвержены этому мужчины.
Чем опасен панкреатит? По ряду причин возникает уменьшение проходимости в проточных каналах поджелудочной железы, развивается воспаление. Вещества, выделяемые железой, предназначены для попадания в двенадцатиперстную кишку, а при изменениях функциональности остаются в железе и начинают уничтожение (самопереваривание) железы. Нарушается цикл по выработке ферментов и гормонов, регулирующих жизнедеятельность организма. Процесс сопровождается выделением токсинов, которые, попадая в кровь, затрагивают прочие органы, нанося вред, изменяя и разрушая ткани.
Поджелудочная железа
Острый панкреатит
Это воспаление в поджелудочной железе, протекающее в острой интенсивной форме. По причине алкоголизма острая форма выявляется в 35-75% случаев (зависит от местности). От жёлчнокаменной болезни – 45%. Смешанные причины – 10%. По неустановленным факторам – 10%.
Опасные явления острого панкреатита
Опасность острой формы заболевания начинается с приступов, которые способны развиться мгновенно и длиться от нескольких часов до нескольких суток. Причём, чем сильнее поражена железа, тем дольше по времени продолжается приступ.
Часто во время приступа развивается постоянная рвота, с частицами жёлчи, боли локализуются в верхней области живота, наступает обезвоживание. Боли отличаются такой силой, что это чревато развитием болевого шока у больного.
Появляются изменения кожного покрова в области живота и пупка, цвета лица. Язык преимущественно белого цвета, в тяжёлых случаях коричневый. Расширяются зрачки, образуется вздутие живота, темнеет моча, кал светлеет.
Для снижения риска развития тяжёлых осложнений и опасности для жизни требуется немедленное оказание медицинской помощи. Лечение проводится в стационаре.
Виды острого панкреатита:
- Отёчный – это отёк больного органа с небольшими участками некрозов в жировой ткани поблизости.
- Некротический – это обширный некроз самого органа с кровоизлияниями, в том числе вокруг него в жировых тканях.
При определённых факторах, например, лишнего отложения жира вокруг органа (ожирение) отёчный панкреатит легко переходит в некротический.
Осложнения после острого панкреатита
Чем опасен острый панкреатит? При неоказании должного лечения болезнь переходит из острой фазы в тяжёлую. Происходит сильная интоксикация от фермента трипсина, действие которого схоже с ядом змеи. Действия трипсина вызывают отёк мозга, работа почек нарушается.
Развитие некроза и дистрофия железы – это запущенная болезнь. Такое заболевание деструктивных форм (поражение токсинами, абсцесс, гнойные явления) приводит к смерти в 40-70% случаях.
После снятия острого течения болезни на поверхности железы и близко расположенных органов образуются язвочки, свищи, появляются эрозии местного характера, кистозные проявления. На почве перенесённой приступов заболевания развиваются нарушения нервной системы. У больных часто после алкогольной интоксикации на этом фоне происходит острый психоз.
После нескольких приступов острого панкреатита заболевание часто переходит в хроническую форму.
Хронический панкреатит
Форма заболевания прогрессирующая, с элементами склеротического воспаления, протекающая более полугода, считается хроническим панкреатитом. Течение болезни обнаруживает затяжной характер, постепенно развивается патология. Различают три формы развития:
- Лёгкая – когда протоки остаются без изменения, незначительное увеличение органа, небольшое изменение структуры.
- Умеренная – наличие кист менее 10 мм, неравномерность протока железы, инфильтрация (проникание веществ в орган на одну треть), неровные края и контуры, уплотнение стенок.
- Тяжёлая – наличие кист более 10 мм, неравномерно расширенный проток, полное изменение структуры и увеличение железы.
Процессы при хроническом панкреатите
В поджелудочной происходит застой секрета, так как протоки на выходе сужены, трипсин и другие ферменты активизируются внутри железы. Опасность хронического панкреатита в том, что происходит замещение основной ткани – паренхимы – на соединительную ткань, которая не способна к репродукции. Как следствие – экзокринная (недостаток ферментов) и эндокринная (дефицит инсулина) недостаточность.
Выработка нужных ферментов в должном количестве уменьшается. Вещества неспособны поступать в кишечник для переваривания пищи из-за изменений протоков.
Кишечник человека
Производство инсулина, необходимого для нормализации обмена веществ (метаболизма) – важная функция, но при нарушениях выработка гормона уменьшается или прекращается окончательно. Происходит самоуничтожение и развивается панкреонекроз. Ткани, клетки железы постепенно отмирают. Патологические изменения создают опасность разрушительного действия на прочие участки организма.
Опасные осложнения:
- механическая желтуха (при увеличении передней части поджелудочной);
- стеноз двенадцатиперстной кишки (сужение);
- гнойные явления – образование абсцессов органа и близко лежащих тканей или органов;
- воспаление стенок брюшины (перитонит);
- заражение крови (сепсис);
- кровотечение;
- холестаз (изменения оттока жёлчи);
- тромбоз вен селезёнки;
- сахарный диабет всех типов, включая тип 1;
- образование гематом, кист до 10 мм и более;
- рост опухолей;
- гиповолемический шок (потеря объёма крови, циркулирующей в сосудах, причём крайне быстрая);
- почечная недостаточность острой формы.
На общем фоне болезни развиваются кровоточивость дёсен, сыпь на коже, ломкость ногтей.
Изменения в ЖКТ
Нарастают нарушения в ЖКТ в виде расстройства кишечника, запоров, диареи, метеоризма, вздутия. По причине диареи наступает обезвоживание. Прогрессирующее воспаление провоцирует образования на стенках пищевода и желудка в виде многочисленных эрозийных бляшек.
Присутствует дискомфорт в области желудка, кишечника во время приёма нежелательных продуктов (солёной, жареной, жирной пищи), возникают колики. В тяжёлых случаях – непроходимость кишечника.
Нарушения в сердечно-сосудистой системе
В сердечной системе и сосудах присутствуют нарушения работы этих органов. Отмечается тахикардия (усиленное сердцебиение), кардиопатия (увеличение размеров сердца, сердечная недостаточность, нестабильный ритм сердца), снижается давление.
Сосуды сужаются, кислород не поступает в нужном количестве в органы, происходят спазмы сосудов. Ухудшается свёртываемость крови, возникают неожиданные носовые кровотечения.
Результаты нарушений дыхательной системы
Органы дыхания также подвержены нарушениям. Скапливается жидкость в плевре. Возможен отёк лёгких.
При простудах появляется большой риск быстрого развития пневмонии. Страдает дыхательная система, даже гортань.
Развитие онкологии
Страшный диагноз – рак поджелудочной железы – это последствия хронического панкреатита. Необходима резекция части поражённого участка либо удаление целиком. При удалении поражённого органа для нормальной функциональной деятельности организма потребуется пожизненно принимать препараты:
- заменяющие ферменты;
- липотропные (аминокислоты, участвующие в липидном и холестериновом обменах);
- инсулин (для нормализации уровня сахара в крови).
Панкреатит считается трудно поддающимся лечению, но, если принять меры вовремя, обнаружатся шансы приостановить разрушение. Соблюдение простых правил, постоянный приём препаратов и внимательное отношение к организму сократят последствия панкреатита, сберегут здоровье и жизнь.
Источник
Многим людям, у которых есть проблемы с органами пищеварения, устанавливают сразу несколько патологий. Часто наблюдается гепатит при панкреатите, когда проблемы возникают в этих двух органах. Спровоцировать появление патологии могут вирусы (поражающие печень), интоксикационные процессы при других инфекциях, отравлениях, передозировках препаратов.
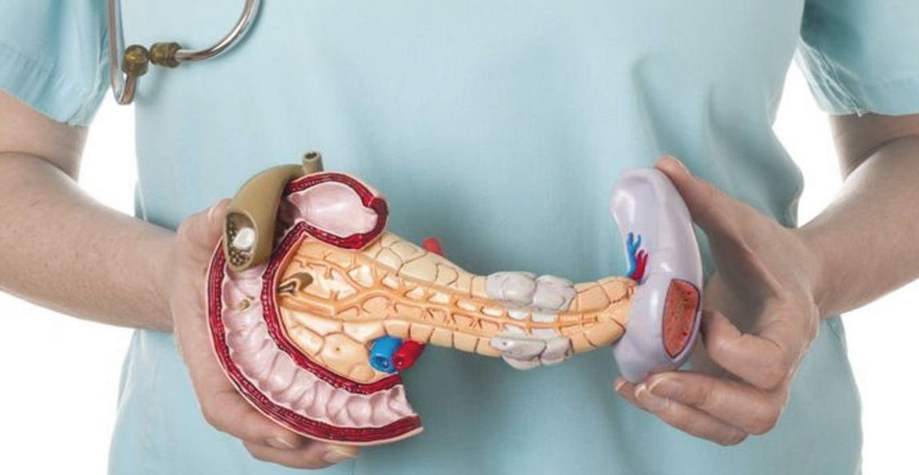
Взаимосвязь болезней
Не только причины, но и механизм развития заболеваний печени и поджелудочной железы похожи между собой. Сначала на клетки органа действуют повреждающие агенты, потом в ответ развивается процесс воспаления. Ткани отекают, а клеточные структуры подвергаются разрушению и замещению соединительной тканью.
Печень человека состоит из множества клеток, которые не имеют дифференциации. Они выполняют одновременно все функции – детоксикацию, аккумулирование ряда веществ и витаминов, участие практически во всех видах обмена. Поэтому компенсаторный потенциал печени велик, целые части ее берут на себя функцию поврежденных, и так может продолжаться длительное время. При своевременном лечении, соблюдении диеты и правильном образе жизни гепатоциты могут восстанавливаться.
При хроническом панкреатите возникает множество осложнений, в т. ч. язва, холецистит и гепатит. С другой стороны, заболевания печени могут становиться причиной панкреатита. На стадии хронизации патологических процессов становится невозможным выявление первичного заболевания. Все усилия врачей направляются на улучшение состояния больного с диагнозом гепатопанкреатит.
Что делать при приступе панкреатита
Приступ панкреатита требует оказания неотложной помощи. Он проявляется в виде опоясывающей боли, локализующейся в области подреберья, тошнотой, рвотой, напряжением мышц живота. При хроническом течении патологии боль соотносится с приемом пищи, особенно это касается жирного, жареного, острого. Ферментативная недостаточность органа приводит к вздутию живота, скоплению газов, поносу, отрыжке.
Во время приступа следует:
- полностью отказаться от приема любого вида пищи;
- соблюдать постельный режим;
- парентерально ввести анальгетик или спазмолитик;
- приложить холодный компресс на область проекции поджелудочной железы.
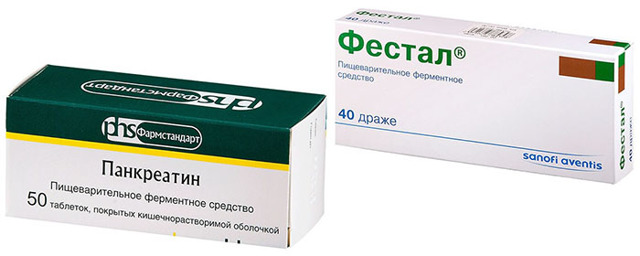 Голодание следует продолжать 3 дня, потом в рацион постепенно вводить жидкую и протертую пищу. Одновременно необходимо принимать ферменты (Фестал, Панкреатин). Потом диета становится менее жесткой, но требует постоянного соблюдения.
Голодание следует продолжать 3 дня, потом в рацион постепенно вводить жидкую и протертую пищу. Одновременно необходимо принимать ферменты (Фестал, Панкреатин). Потом диета становится менее жесткой, но требует постоянного соблюдения.
Острый панкреатит протекает активно, при этом происходит расплавление тканей, железа начинает переваривать сама себя. Такое опасное состояние требует немедленной помощи в условиях стационара и даже реанимации. Тяжелый приступ хронического заболевания также лечится только специалистами.
В том случае, когда развивается реактивный панкреатит на фоне гепатита, следует особое внимание уделить лечению проблем с печенью. Для этого применяются:
- гепатопротекторы (Карсил, Эссенциале);
- диета с исключением жирной и жареной пищи;
- на время обострения рекомендуется покой.
При сильных болях используются спазмолитические средства (Дротаверин, Спазмалгон), одновременно облегчается пищеварение путем назначения препарата Креон, который имеет в составе необходимые ферменты.
Диета при панкреатите и гепатите
Важной составляющей частью лечения заболеваний органов пищеварения является правильно подобранная диета. Важно устранить все вредные блюда и ввести в рацион как можно больше важных веществ.

Полезные продукты
При гепатите и панкреатите можно употреблять следующие продукты:
- диетическое мясо и нежирную рыбу;
- несладкое печенье без добавления крема;
- подсушенный хлеб с добавлением отрубей;
- молоко и кисломолочные продукты с низким содержанием жира;
- сыр нетвердых и неострых сортов;
- молочные и овощные супы;
- овощи и фрукты (есть исключения);
- крупы, картофель в умеренных количествах;
- яйца (1 раз в неделю), белок можно ежедневно.

Принимать пищу следует мелкими порциями, между завтраком, обедом и ужином необходимо перекусывать овощами, не слишком сладкими или кислыми фруктами, травяным чаем с галетным печеньем, можно выпить обезжиренный кефир или йогурт.
Запрещенные продукты
Нельзя при воспалении печени и поражении поджелудочной железы использовать в меню следующее:
- алкоголь, газированные напитки, какао и кофе;
- сдобу и свежие хлебобулочные изделия из высшего сорта муки;
- холодный суп (окрошку, свекольник), а также первое блюдо на мясном или грибном бульоне;
- копчения, соления, маринады, консервацию;
- жирное мясо, рыбу и молочные продукты.

Рацион при острой и хронической форме панкреатита
Поражение поджелудочной железы во время острого приступа или обострения хронического панкреатита требует полного отказа от пищи на 2-4 дня, в зависимости от тяжести протекания. В это время можно только пить минеральную воду без газа (Боржоми, Славяновская, Смирновская, Ессентуки №20), некрепкий отвар шиповника или слабозаваренный чай.
После этого пациенту разрешается перейти на питание с максимальным механическим и термическим щажением. Калорийность пищи снижена, запрещено употреблять любые продукты, которые могут вызвать усиление секреторной функции желудка и поджелудочной железы. Разрешается прием жидких блюд и сладостей (мед, сахар, сок из фруктов, отвар черной смородины).
По мере снижения острых проявлений в рацион постепенно добавляются другие продукты. Человек переходит на диету №5. Диффузные изменения поджелудочной железы в результате воспаления не проходят, поэтому ограничение в питании следует соблюдать пожизненно.
Особенности беременности и родов
Течение беременности с одновременным наличием гепатита и панкреатита имеет свои особенности. В первые месяцы часто развивается токсикоз, который протекает гораздо тяжелее, чем у здоровых женщин. Наблюдаются тошнота и многократная рвота, усиливающиеся во время приема жирной пищи. Происходит снижение аппетита и массы тела. Состояние несколько стабилизируется во втором и третьем триместрах, и если нет осложнений, то такой женщине не запрещено рожать.
При обострении воспаления врачи часто пропускают заболевание, т. к. оно напоминает токсикоз. Поэтому важно при малейшем ухудшении состояния сразу обращаться к врачу. Для этого требуется дополнительная консультация гастроэнтеролога или терапевта, прохождение анализов (кал, биохимический анализ крови).
Беременным требуется соблюдать диету и проходить лечение, также как и другим пациентам. Но в этом случае следует учитывать, что некоторые препараты могут повлиять на развитие плода.
Если во время вынашивания плода развивается острая форма панкреатита, то в этом случае врачи рекомендуют прерывание до срока в 12 недель. Кесарево сечение делается только в случае крайней необходимости, при условии исключения инфекционного осложнения. Роды лучше всего проводить естественным путем.
В том случае, когда у беременной наблюдается панкреатит на фоне гепатита, вызванного вирусом, то ведение беременности зависит от разновидности патологии печени. Некоторые виды инфекционного заболевания могут представлять опасность для жизни и здоровья как матери, так и будущего ребенка.
Наиболее тяжело протекают вирусные гепатиты B, С, E и D. На их фоне может развиваться печеночная недостаточность, внутриутробная гибель плода, смерть матери в результате интоксикации или кровотечения в процессе родов.
Источник
Поджелудочная железа выполняет множество важных функций. Она способствует пищеварению, регулированию уровня сахара в крови, помогает усваиванию белков, участвует в энергетическом обмене и т. д. Поэтому роль поджелудочной железы сложно переоценить.
Но иногда случается так, что в этот орган проникает инфекция и начинается воспалительный процесс. Такое заболевание называется панкреатитом. Этот недуг очень опасен и при отсутствии адекватного лечения способен вызвать множественные осложнения. Поэтому чтобы не допустить возникновения сахарного диабета, некроза (отмирания) тканей и других малоприятных осложнений, назначается строгий режим, медикаментозное лечение и диета.
Этиология
Любое заболевание возникает из-за каких-то причин. Например, человек заболевает ОРВИ из-за проникновения инфекции на фоне ослабленного иммунитета, переохлаждения, курения и т. д. Панкреатит также не может возникнуть на пустом месте. Развитию болезни способствуют следующие причины:
- Алкоголизм.
- Курение.
- Наследственность.
- Избыточный вес.
- Аллергия.
- Отсутствие диеты или контроля над потребляемой пищей (частое употребление жирных, жареных, солёных или копчёных продуктов).
- Травмы поджелудочной железы или операции на этом органе.
- Приём сульфаниламидов, цитостатиков или тетрациклинов (группы лекарственных средств).
- Наличие гепатита, желчекаменной болезни, гастрита или язвы как сопутствующее заболевание.
Как видно, практически каждый современный человек в той или иной мере подвержен этому недугу. Однако больше всего в группе риска находятся люди с избыточным весом, любящие хорошо поесть, выпить, а также покурить, и имеющие на фоне другие заболевания. Если это описание подходит для вас — срочно меняйте образ жизни, пока не поздно.
Симптомы
Панкреатит подразделяется на острую и хроническую форму. Первый вариант длится меньше, но отличается выраженностью симптомов. Соответственно, хроническая форма длится намного дольше, но признаки заболевания более-менее выражены. Исходя из этого, симптомы воспаления при острой и хронической формы отличаются.
Признаки острого панкреатита
Такая форма отличается резким нарушением свободного оттока сока поджелудочной железы, вследствие чего возникают следующие симптомы:
- Тошнота.
- Рвота.
- Сильная колющая боль в левой части живота. Со временем начинает болеть весь живот.
- Учащённое сердцебиение.
- Повышение температуры.
- Перепады артериального давления.
- Вследствие сильной боли нарушается чистота сознания вплоть до шокового состояния.
- Возможна диарея (понос).
При этой форме воспаления больной буквально мечется из угла в угол в надежде что боль утихнет. Понятно, что народные средства или обычная диета здесь не поможет. Требуется осмотр хирурга и, возможно, операция.
Признаки хронического воспаления
В отличие от острой формы, хроническое воспаление возникает вследствие других заболеваний ЖКТ. Её «излюбленные» недуги — это гепатит, холецистит и желчекаменная болезнь. Как было сказано выше, симптомы хронической формы менее выражены, однако течение болезни более продолжительно (до 10-15 лет). Соответственно, лечение и диета отличаются от терапии острой формы.
Хроническое воспаление поджелудочной железы подразделяется на начальный этап и период выраженности симптомов. На первом этапе выделяются следующие симптомы:
- Диарея.
- Вздутие живота.
- Тошнота.
- Рвота.
- Болевой синдром. Как правило, чувство дискомфорта возникает в верхней или средней трети живота, но иногда боль локализуется в районе поясницы или сердца. В большинстве случаев неприятные ощущения возникают через 20 минут после еды.
В периоде выраженности симптомов не обойтись без специальной диеты или эффективного медикаментозного лечения. Признаки заболевания здесь следующие:
- Усиление болевого синдрома.
- Диспепсия (отрыжка, тошнота, вздутие живота, изжога).
- Снижение массы тела.
- Обильный стул.
- Кровоточивость дёсен.
- Нервное возбуждение.
- Потливость.
- Дрожь.
- Чувство жажды.
Адекватное лечение и диета хронического воспаления поджелудочной железы помогут избежать операции на этом органе. Однако не следует заниматься самолечением. Только врач с соответствующей квалификацией, основываясь на данных обследования, способен назначить эффективную терапию и диету.
Диагностика
При обнаружении признаков болезни поджелудочной железы необходимо как можно быстрее обратиться к гастроэнтерологу. Если такой врач отсутствует, его, как правило, заменяет терапевт. Врач должен поставить диагноз, назначить медикаментозное лечение и диету. Но чтобы быть уверенным в лечении, нужно сдать необходимые анализы:
- Общий анализ крови. Наблюдается повышение скорости оседания эритроцитов и увеличение лейкоцитов — типичные симптомы воспаления.
- Сдача крови на сахар. Позволит определить уровень сахара в крови и установить наличие сахарного диабета.
- Общий анализ мочи. Позволяет определить заболевания почек и уровень амилазы.
- УЗИ желчного пузыря и поджелудочной железы. Наблюдаются признаки воспаления этих органов.
- Эндоскопическая холангиопанкреатография. Самый точный метод диагностики, но вместе с тем, самый неприятный. Позволяет рассмотреть поджелудочную железу вблизи и оценить её состояние.
Лечение
Симптомы острого и хронического воспаления поджелудочной железы существенно различаются. Поэтому отличается и терапия. Назначать лечение по каждой форме должен врач после проведённого обследования, а не сам больной по советам друзей и родственников.
Лечение острого панкреатита
Как правило, оперативное вмешательство при острой форме воспаления поджелудочной железы применяется в исключительных случаях. Например, при отсутствии лечения или при его полной неэффективности. Обычно терапия ограничивается только медикаментозными средствами и вспомогательной терапии:
- Анальгезия (обезболивание). Боль при остром воспалении поджелудочной железы серьёзная. Пациент может метаться по кровати в поисках покоя. Чтобы снизить боль, ему назначаются анальгетики (Анальгин, Лидокаин, Новокаин и др.), вплоть до наркотических (Морфин, Трамал, Трамадол и пр.).
- Парентеральное питание (когда еда не попадает в желудок) и строгая диета. Это необходимо чтобы «успокоить» поджелудочную железу.
- Инфузионная терапия. Подразумевает внутривенное вливание больших объёмов жидкости. Такой подход восстанавливает потерянную жидкость в организме и снижает концентрацию ферментов в крови, выработанных поджелудочной железой.
- Симптоматическое лечение. Например, приём противотошнотных или противорвотных средств.
- Антибактериальная терапия. Нужна для предотвращения распространения инфекции.
Лечение хронического панкреатита
Симптомы при хроническом воспалении поджелудочной железы менее выражены. Соответственно, терапия здесь нужна менее радикальная. Лечение хронической формы строится на 3 принципах:
- Соблюдение предписанной диеты.
- Коррекция работы поджелудочной железы.
- Обезболивание (при необходимости) приём Но-шпы, Спазмоверина и пр.
Такая форма, как правило, лечится амбулаторно — пациент состоит на учёте терапевта или гастроэнтеролога. При тяжёлом обострении заболевания, больного экстренно направляют на лечение в стационар.
Диета
Помимо болевых ощущений, у панкреатита есть ещё один неприятный момент — необходимость строгого соблюдения диеты. При этом особый режим питания назначается как при острой, так и при хронической форме. Несоблюдение предписанного режима вызывает ухудшение состояние и возобновление или обострение симптомов.
Каждый больной панкреатитом должен придерживаться следующих правил:
- Не употреблять слишком холодную или горячую пищу, т. к. высокая или низкая температура способна вызвать раздражение поджелудочной железы.
- Рекомендуются к употреблению сугубо протёртые продукты. Как и в предыдущем пункте, это необходимо, чтобы избежать раздражения.
- Ежедневно нужно есть по 5-6 раз. Безусловно, порции должны быть небольшими.
- При обострении симптомов рекомендуется устраивать «голодный день». То есть устанавливается запрет на приём пищи в любой её форме.
- В рационе должны преобладать белковые продукты. Вместе с тем необходимо контролировать потребление жиров и углеводов (в день максимум 80 грамм).
Рекомендованные продукты
Главный принцип в лечении панкреатита — это диета. Пациент должен потреблять только те продукты, которые не вызывают раздражения поджелудочной железы и не ухудшают состояние больного. Для этого всемирной организацией здравоохранения был разработан соответствующий перечень «безопасных» продуктов:
- Сухой пшеничный хлеб или сухари.
- Молочные продукты с невысоким процентом жирности (кефир, творог, простокваша).
- Супы на курином или говяжьем бульоне.
- Мясные продукты без приправ в виде суфле, котлет или пюре (курица, индюшатина, говядина, телятина).
- Варёная, пропаренная или запечённая в духовке рыба с низким уровнем жира (судак, лещ, щука).
- Овощи в варёном или сыром состоянии. Во втором случае их необходимо перетереть.
- Гречневая, рисовая или овсяная крупа.
- Макароны в перетёртом виде.
- Некрепкий чай, компот, кисель.
- Желе.
- Печёные яблоки или груши.
- Омлет на пару.
Запрещённые продукты
Чтобы не испытывать судьбу и не ухудшать своё состояние, необходимо отказаться от употребления следующих продуктов:
- Жирные, высококалорийные бульоны из мяса или рыбы.
- Пшеничная крупа.
- Алкогольные продукты.
- Жирное мясо, рыба, птица.
- Капуста, щавель, редис, шпинат, редька.
- Различные приправы или специи.
- Сдобные изделия и свежий хлеб.
- Консервы, колбасы, копчёности.
- Крепкие безалкогольные напитки.
- Шоколад и кондитерские изделия.
Источник

