Чем отличается острый панкреатит от реактивного
Поджелудочная железа – одна из самых крупных и самых важных желез в организме человека. Этот орган принимает активное участие в пищеварении, а также выполняет эндокринную функцию.

Вес поджелудочной железы до 100 г, располагается она на задней стенке брюшной полости, позади желудка и состоит из нескольких отделов: головки, шейки, тела и хвоста. Основу поджелудочной железы составляют 2 типа тканей — дольки, ацинусы — они секретируют поджелудочный сок, который содержит пищеварительные ферменты; и особые клетки, островки Лангерганса, которые продуцируют гормоны — глюкагон и инсулин.
Вследствие нарушений в питании и употребления алкоголя может развиться воспаление поджелудочной железы, которое называют панкреатитом. Панкреатит довольно серьезное заболевание, и при отсутствии лечения, или неправильном лечении, может привести не только к осложнениям, а и к летальному исходу.
Виды панкреатита
В клинике различают три вида панкреатита – острый, хронический и реактивный панкреатит.
Острый панкреатит — воспаление отдельной части или органа в целом, который сопровождается распадом тканей железы и нагноением или кровоизлиянием.
Хронический панкреатит — протекает медленно, но без лечения прогрессирует. Воспалительные явления в поджелудочной железе могут появляться при погрешностях, например, в диете, и затухать, при наличии адекватного лечения и сбалансированного питания.
Реактивный панкреатит — приступ острого панкреатита в связи c обострением заболеваний желудка, 12-перстной кишки, желчного пузыря или печени.
Хронический панкреатит
Хроническим панкреатитом называют прогрессирующее воспаление поджелудочной железы, которое проходит с выраженными нарушениями пищеварительной и гормональной функций. Хронический панкреатит встречается довольно часто, чаще заболевание поражает людей 30 — 60 лет.

При хроническом панкреатите происходят изменения в функции органа, из-за которых нарушается способность вырабатывать пищеварительные ферменты и гормоны.
Хронический панкреатит может перейти в хронический несколькими путями: непосредственный переход; чаще — вследствие повторных приступов острого панкреатита, которые усугубляются с течением времени.
Особую роль в развитии панкреатита имеет алкоголь и нездоровое питание. Также, к развитию панкреатита могут привести болезни желчных путей, язвенная болезнь 12-перстной кишки, хронический гастрит со сниженной секрецией, заболевания печени.
Кроме того, панкреатит может возникнуть после перенесенных травм, приема токсичных лекарственных средств, инфекций, в том числе вирусные гепатиты, вирус паротита, некоторые гельминтозы, хронические отравления свинцом, ртутью, фосфором, мышьяком. Также есть наследственные формы панкреатита.
Симптомы хронического панкреатита
Симптомы хронического панкреатита могут несколько варьировать, но все же, есть ряд постоянных симптомов — боль в верхней части живота, левом подреберье. Редко в правом подреберье, может быть опоясывающей, интенсивность боли может быть разной, от тупой, ноющей до резкой.
Но возникает чаще всего после погрешностей в диете, приема алкоголя, через 30-60 минут после еды. Боль нарастает лежа на спине, а уменьшается — в сидячем положении со слегка наклоненным вперед туловищем. Болевому синдрому всегда сопутствует диспепсический — тошнота, рвота, снижение аппетита, метеоризм, склонность к поносам.
Острый панкреатит
Острый панкреатит — воспаление поджелудочной железы, сопровождающееся кровоизлияниями и некротическими процессами, возникающими вследствие самопереваривания железы панкреатическими ферментами.

Острый панкреатит часто сочетается с болезнями желчного пузыря и желчных путей (желчнокаменной болезнью, дискинезией желчевыводящих путей). Возникновению острого панкреатита способствует прием обильной жирной пищи, а также алкоголя. Кроме того, к острому панкреатиту может привести механическое воздействие на область левого подреберья.
Клиническая картина может быть разнообразной – от легких болей в животе, до тяжелых состояний с мучительной болью и шоковым состоянием. Заболевание начинается внезапно с при-ступа сильной боли в верхней трети живота, чаще после погрешностей в диете. Часто боль носит опоясывающий характер и может отдавать в левую лопатку.
К болевому синдрому присоединяется неукротимая рвота, которая может возникать даже после небольшого глотка воды. Рвота носит мучительный характер и не дает облегчения. Реже беспокоят тошнота, метеоризм, запор или понос.
При данном состоянии может повышаться температура. Больные беспокойны, мечутся в кровати. Кожа бледнеет, имеет синеватый оттенок, появляется обильный пот, может наблюдаться повышение давления в начале, а потом снижение артериального давления до состояния коллапса.
Реактивный панкреатит
Часто реактивный панкреатит возникает резко, неожиданно после приема раздражающих продуктов. Причина патологических изменений — спазм протока поджелудочной железы. Из-за этого пищеварительные ферменты остаются в ней и разрушают ткани железы.
Реактивный панкреатит может возникнуть в следующих случаях:
• после нарушений в диете,
• после приема алкоголя,
• после приема токсичных фармпрепаратов,
• после приема сладких газированных напитков с большим количеством консервантов и пищевых красителей,
• на фоне острого или хронического гастрита, камней желчного пузыря.
Иногда реактивный панкреатит развивается вследствие длительного сильного стресса. В данном случае происходит выброс адреналина в кровь и сужение протоков поджелудочной железы. Возникает временный спазм, который приводит к частичному некрозу тканей.
Одним из самых характерных симптомов реактивного панкреатита являются тупые режущие боли, опоясывающего характера под ребрами. Появляется вкус желчи во рту, постоянна мучительная рвота, которая не дает облегчения, возникает отрыжка.
Если состояние продолжает ухудшаться, то появляется одышка, липкий пот, повышается температура тела, повышается артериальное давление и учащается пульс. Живот вздувается, появляется метеоризм, что указывает на возможный перитонит.
Панкреатит у детей
У ребенка организм на внешние раздражители реагирует намного сильнее и активнее, поэтому любая инфекция или аллерген, который нарушает функционирование поджелудочной железы, могут привести к развитию панкреатита.

Частой причиной развития панкреатита у детей является нарушение питания, различные травмы и аномалии развития органов желудочно-кишечного тракта, прием некоторых лекарственных препаратов. Употребление в пищу таких продуктов, как копчености, чипсы, фаст-фуд, консервы, газированные напитки оказывают сильное раздражающее действие на слизистую оболочку пищеварительной системы.
Наиболее распространенным видом панкреатита у детей является реактивный панкреатит. Симптомы его могут возникать при ОРЗ, ОРВИ, острого гастроэнтерита и других заболеваний.
Основными симптомами панкреатита у детей являются боли в верхней части живота. Чем старше ребенок, тем сильнее выраженность боли. Так же, при панкреатите возникает многократная рвота, тошнота, частый жидкий стул.
На языке появляется белый налет, повышается температура. Ребенок становится капризным, плаксивым, раздражительным. В целом, симптомы панкреатита у детей имеют сходную симптоматику с острым панкреатитом у взрослых.
Диета при панкреатите
После снятия острой фазы заболевания и выписки из стационара, нужно в обязательном порядке придерживаться лечебной диеты при панкреатите и категорически избегать тех факторов, которые привели к возникновению этого заболевания.

Лечебное питание или диета при панкреатите состоит в том, что следует исключить из рациона жирное, жареное, копченое, сократить количество используемых специй до минимума, пить много минеральной воды без газа. Пища готовится на пару или варится. Количество приемов пищи до 6 раз в сутки, маленькими порциями в одно и то же время.
Категорически запрещены к употреблению: алкоголь, кофе, какао, газированные напитки. А также диета при панкреатите исключает из рациона сдобу, жирную и жареную пищу, концентрированные бульоны, борщи, рассольники, все виды консервов, вареные яйца, шоколад. Кроме того, следует исключить некоторые виды фруктов — бананы, инжир, виноград, кислые яблоки.
Осложнения панкреатита
Следует помнить, что панкреатит сам по себе не вылечивается и без должного лечения и постоянной диеты, может привести к целому ряду осложнений и развитию сопутствующих заболеваний.

Часто к панкреатиту могут присоединяться воспаление желчного пузыря, язва желудка, гнойные осложнения, флегмона или абсцесс поджелудочной железы. Иногда развивается внутрибрюшное кровотечение.
Другим, весьма серьезным осложнением панкреатита, является разрушение поджелудочной железы и развитие перитонита. Так же, в ряде случаев хронический панкреатит может привести к малигнизации (озлокачествлению) процесса.
При хроническом панкреатите может изменяться форма самой железы, и она становится таких размеров, что сдавливает 12-перстную кишку и создает непроходимость в ней. А это уже являет-ся поводом для хирургического вмешательства.
Хронический панкреатит может привести к такому осложнению, как сахарный диабет. Поэтому следует строго придерживаться всех рекомендаций, которые дает лечащий врач.
Внимание! Информация на сайте не должна быть использована в качестве руководства по самолечению, все предложенные лекарства и методы лечения, описанные в статьях, могут применяться только после консультации с врачом!
Источник

Реактивный панкреатит – острый приступ, для которого характерно воспаление поджелудочной железы из-за нарушений или болезней желудочно-кишечного тракта.
Особенностью реактивного панкреатита является скорость лечения – приступ снимается довольно быстро, практически сразу после начала лечения.
Основные причины приступа реактивного панкреатита:
- Желчнокаменная болезнь (ЖКБ);
- Хронические болезни желудка, печени;
- Язва желудка или двенадцатиперстной кишки, гастрит, гепатит;
- Алкогольная зависимость, несоблюдение режима питания, ежедневное употребление большого количество вредных продуктов;
- Переедание или наоборот голодание;
- Отравление некачественной пищей или ядовитыми веществами (ртуть, фосфор, свинец);
- Аллергия, приводящая к изменениям в поджелудочной железе.
Основные симптомы, которые возникают при реактивном панкреатите:
- Болевые ощущения опоясывающего характера. Но иногда, боль может иметь локальный характер, в зависимости от того, какой именно отдел органа поражен;
- Возникновение белого налета на языке, резкая тошнота, рвотные позывы, понос;
- Вздутие, отрыжка, изжога.
При возникновении данных симптомов, больному следует обратиться за консультацией к специалисту медицинского центра и пройти полное обследование. Особенно важно провести УЗИ брюшной полости.
Касательно методов лечения реактивного панкреатита, то в первую очередь необходимо определить причину, которая вызвала приступ. Далее, потребуется привести в норму рацион и урегулировать время принятия пищи. Наиболее важно исключить из рациона жирное, жареное, копченое и острое.
В целях профилактики последующих приступов, а также чтоб не допустить хронической формы панкреатита, врач посоветует придерживаться диеты длительный период.
Хронический панкреатит – более серьезная и тяжелая форма заболевания поджелудочной железы. Отличается медленным протеканием в организме, изменением клеточной структуры с последующей функциональной недостаточностью. Недуг наиболее характерен для людей, старше 40 лет. Но в последние года, болезнь стала проявляться и у лиц более молодого возраста.
Опасность панкреатита заключается в том, что болезнь провоцирует формирование опухолей и новообразований злокачественного характера.
Причины возникновения хронического панкреатита:
- Желчнокаменная болезнь;
- Сахарный диабет;
- Неправильное и некачественное питание (голодание или переедание, злоупотребление алкогольными напитками, жирными и острыми блюдами);
- Генетическая предрасположенность;
- Воспалительные процессы в двенадцатиперстной кишке.
Основными симптомами панкреатита хронической формы является резкая боль в животе, особенно часто локализуется слева. Чувство тревожности головокружения, слабости. Может незначительно повышаться температура, кидать в жар, пропадать аппетит. Приступ часто сопровождается жидким стулом, приступами тошноты и рвоты. При возникновении этих симптомов, рекомендовано сразу обращаться в частный медицинский центр и пройти комплексное обследование.
Способы лечения хронической формы панкреатита.
Лечение этого заболевания включает несколько этапов и зачастую содержит методы направленные на нормализацию работы поджелудочной железы. Основные пути лечения хронического панкреатита состоят в медикаментозной терапии, соблюдении строгой диеты и режима питания, а также в некоторых случаях могут сопровождаться хирургическим вмешательством.
Источник
Что такое реактивный панкреатит у детей?
Панкреатит – это одно из самых распространенных воспалительных заболеваний поджелудочной железы среди взрослых и детей. У данного заболевания есть острая и хроническая форма. Существует очень много различных причин, по которым происходит воспаление этого органа.
Реактивный панкреатит у детей это несколько отличная от основной форма заболевания – это спазм протоков поджелудочной железы, из-за которого ферменты не попадают в пищеварительный тракт, остаются внутри железы и буквально переваривают ее изнутри. На фоне этого начинается воспалительный процесс. Развивается такая форма панкреатита на фоне каких-либо воспалительных процессов в организме – любые перенесенные инфекции, стрессы, переедание, отравление и т.д..
Самые популярные причины развития реактивного панкреатита у детей
Как уже было сказано выше, причин здесь может быть много. Но самыми популярными считаются:
- Неправильное питание или резкая смена питания. Например, когда наступает лето, родители дают ребенку в большом количестве каких-то фруктов или ягод.
- Чрезмерное употребление продуктов с раздражающим действием. Например, газировки, копчености, соления, фаст-фуд, фрукты с высоким содержанием кислоты и т.д.
- Пищевые отравления.
- Лактазная недостаточность.
- Аллергия на определенные пищевые продукты или лекарства.
- Врожденные аномалии органов пищеварения.
- Заболевания органов пищеварительной системы.
- Травмы в области живота и спины.
- Инфекционные болезни.
- Прием антибиотиков.
- Сильный стресс.
Симптомы реактивного панкреатита у детей
Чтобы отличить реактивный панкреатит от острой и хронической формы панкреатита, необходимо знать симптомы каждого. Симптомы реактивного панкреатита схожи с симптомами острого. Острый панкреатит выявить не сложно, он характеризуется сильной болью в верхней части живота. Могут отдавать в спину или иррадировать по всему животу, из-за чего маленькие дети часто не могут точно сказать, где именно болит.
Также симптомами острого панкреатита могут быть:
- Тошнота.
- Повышение температуры тела.
- Диарея.
- Плаксивость, раздражительность, слабость и т.д.
Как только вы заметили эти симптомы, незамедлительно обращайтесь к врачу.
Хронический панкреатит, в отличие от острого, заметить не так просто, потому что он, зачастую, не проявляет себя долгое время, пока не случится обострение. Но родителям достаточно знать основные факторы, которые могут привести к заболеванию, они описаны выше (питание, болезни и т.д.).
Симптомы хронического панкреатита могут быть следующие:
- Боль в области верхней части живота или пупка. Может отдавать в спину.
- Аллергические высыпания на коже.
- Потеря массы тела, отсутствие аппетита, хронический запор или понос.
- Повышенная утомляемость, плаксивость.
Диагностика острого и хронического панкреатита
Чтобы диагностировать острый и хронический панкреатит, необходимо сделать биохимический анализ крови. Во время обострения или острого течения болезни в крови повышается уровень ферментов поджелудочной железы – амилазы, липазы, трипсина и др. Кроме того, необходимо сделать УЗИ органов брюшной полости. При острой форме видно увеличение размера органа из-за его отека, а при хронической видны плотные участки, замещенные соединительной тканью.
Кроме того, врач может назначить анализ кала для определения наличия в нем жира, крахмала, белковых волокон.
Лечение панкреатита
Лечение реактивного панкреатита проводится также как и острого. В первую очередь, необходимо исключить факторы-причины, придерживаться строгой диеты, и обеспечить полный покой для органа. А также, при необходимости, врач пропишет дополнительный прием препаратов от рвоты, диареи, прием ферментов и обезболивающих.
В зависимости от степени серьезности заболевания, врач индивидуально прописывает ребенку диету. Чаще всего в такую диету входят:
- Протертое овощное пюре;
- Постное мясо;
- Нежирный творог;
- Овощные супы и т.д.
- Питаться необходимо 5-6 раз в день небольшими порциями.
В самом начале поджелудочной железе необходим полный покой, поэтому в первые несколько дней применяется лечебное голодание. В это время прописывается только лечебная вода, вроде Боржоми – пить ее необходимо в теплом виде, без газа, 5-6 раз в сутки. На 3-4-й день добавляется в рацион небольшое количество еды и с каждым днем количество еды увеличивается.
Запрещенные продукты при панкреатите
Вне зависимости от формы панкреатита, нельзя давать ребенку следующие продукты:
- Все блюда, содержащие жирное мясо или птицу (свинина, баранина, утка, гусь) – наваристый бульон, котлеты и т.д.;
- Все блюда, содержащие жирные сорта рыбы (осетрина, карп, пангасиус и др.);
- Копчености, колбасы, консервы;
- Газировки;
- Мороженое;
- Сдоба;
- Соленья;
- Шоколад;
- Грибы;
- Сало;
- Черный хлеб;
- Холодные блюда и напитки;
- Сыры фрукты и овощи во время обострения.
Источник
Реактивный панкреатит – острый асептический воспалительный процесс в поджелудочной железе, возникший на фоне патологии пищеварительного тракта и других внутренних органов, характеризующийся быстрым регрессом симптоматики после начала лечения. В клинической картине преобладают опоясывающая боль в животе, тошнота, рвота, изжога, повышенный метеоризм, лихорадка и явления интоксикации. В диагностике большое значение имеют анамнестические данные и физикальное обследование, рентгенологические и ультразвуковое исследования, ЭГДС. Лечение консервативное, включает назначение диеты, спазмолитиков и анальгетиков, ферментных препаратов.
Общие сведения
Реактивный панкреатит является своеобразной реакцией поджелудочной железы на заболевания пищеварительного тракта, погрешности в диете, отравления, аллергии и т. д. В 30-50% случаев причиной повышенной реактивности ПЖ является желчнокаменная болезнь, чаще поражающая женщин – именно поэтому реактивным панкреатитом страдает преимущественно женская часть населения. Кроме того, к вторичному поражению поджелудочной железы может приводить разнообразная патология печени, желудка, кишечника, системные заболевания, отравления и интоксикации. Нередко повышенная реактивность поджелудочной железы отмечается у детей на фоне хронических гастродуоденитов. Отличительной чертой данной формы панкреатита является быстрое появление симптомов после воздействия провоцирующего фактора и такой же быстрый их регресс после начала лечения и соблюдения диеты.
Реактивный панкреатит
Причины
Причины реактивного панкреатита могут быть самыми разнообразными: заболевания пищеварительного тракта (вирусные гепатиты, желчнокаменная болезнь, калькулезный холецистит, обострение хронического гастрита, цирроз печени, дискинезия желчевыводящих путей, кишечные инфекции), травмы живота, злоупотребление спиртными напитками, погрешности в питании, прием некоторых медикаментов, системные и инфекционные заболевания, отравления бытовыми и промышленными ядами, грибами и др. Большой проблемой для хирургов является развитие ятрогенного реактивного панкреатита после эндоскопических вмешательств на желчевыводящих путях (ЭРХПГ).
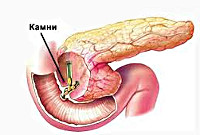
В основе патогенеза лежит преждевременная активация ферментов поджелудочной железы с повреждением ее паренхимы. Наиболее частой причиной, приводящей к застою панкреатического сока в главном протоке ПЖ, является холелитиаз. При желчнокаменной болезни мелкие конкременты (менее 4 мм), попадая в общий желчный проток и дуоденальный сосочек, вызывают их раздражение и спазм. С течением времени постоянное спазмирование холедоха и сфинктера Одди приводит к развитию стриктур и стеноза общего желчного протока. Это может закончиться обтурацией указанных структур более крупными желчными камнями и возникновением застоя панкреатических соков в общем панкреатическом протоке. Гипертензия в протоках поджелудочной железы рано или поздно приводит к повреждению ее ацинусов; ацинарные клетки становятся уязвимыми для протеолитического воздействия собственных ферментов.
Если на фоне холелитиаза у пациента имеется хронический гастродуоденит, язвенная болезнь желудка и ДПК – риск развития реактивного панкреатита многократно возрастает. Хронический воспалительный процесс в двенадцатиперстной кишке может приводить к возникновению папиллита и ретроградному забросу кишечного сока в протоки поджелудочной железы. В результате возможна преждевременная активация ферментов поджелудочной железы в ее тканях. Собственные панкреатические ферменты начинают разрушать паренхиму железы, активируются провоспалительные биохимические процессы, а продукты распада в большом количестве попадают в кровоток, приводя к значительному отеку поджелудочной железы и явлениям интоксикации.
Симптомы реактивного панкреатита
Клиническая картина реактивного панкреатита обычно развивается в течение нескольких часов после воздействия провоцирующего этиологического фактора. К симптомам основного заболевания присоединяются признаки поражения поджелудочной железы. Пациента беспокоит сильная опоясывающая боль (в верхних отделах живота и подреберьях, иррадиирует в спину и лопатки), усиливающаяся после приема пищи. Боль при реактивном панкреатите выражена не так сильно, как при других формах острого воспалительного процесса в ПЖ. Отмечаются жалобы на метеоризм, изжогу, отрыжку. Болевой синдром сопровождается диспепсическими явлениями: тошнотой, переходящей в рвоту с примесью слизи и желчи. Так как рвота приводит к повышению внутрибрюшного и внутрипротокового давления, боль в животе после рвоты может усиливаться.
Если пациент вовремя не обратился к гастроэнтерологу и не начал лечение на ранних стадиях реактивного панкреатита, состояние может значительно ухудшиться за счет массивного попадания протеолитических ферментов в кровоток: нарастают явления интоксикации, температура повышается до фебрильных цифр, кожные покровы становятся бледными и холодными, беспокоит тахикардия и артериальная гипотензия. Пациенты с тяжелым течением реактивного панкреатита требуют госпитализации в отделение гастроэнтерологии.
Диагностика
При появлении первых признаков реактивного панкреатита проводится ряд клинических и биохимических анализов: общего анализа крови и мочи, коагулограммы, уровня ферментов поджелудочной железы в крови и моче, эластазы крови, общего белка и кальция. Обычно отмечается повышение уровня амилазы и ингибитора трипсина в крови и моче при нормальных уровнях липазы и трипсина. Возможно повышение уровня эластазы крови в первые несколько суток заболевания.
На развитие реактивного панкреатита указывает обострение хронической патологии пищеварительного тракта в анамнезе, наличие других этиологических факторов у пациента. В процессе физикального осмотра обращает на себя внимание тахикардия, артериальная гипотензия, бледность кожи и слизистых. Пальпация живота болезненная в верхних отделах, определяется положительный симптом Мейо-Робсона (болезненность в левом реберно-позвоночном углу). Живот обычно поддут, но мягкий, симптомы раздражения брюшины отрицательные.
УЗИ органов брюшной полости, особенно прицельное исследование поджелудочной железы и желчных путей является наиболее безопасным и достаточно информативным методом диагностики реактивного панкреатита. Данный метод позволяет выявить конкременты в общем желчном протоке, отек и увеличение размеров ПЖ. Для уточнения диагноза и более детальной визуализации патологического очага может потребоваться проведение обзорной рентгенографии органов брюшной полости, компьютерной томографии (золотой стандарт диагностики панкреатитов) и МСКТ органов брюшной полости. Эндоскопическая РХПГ и холедохоскопия при реактивном панкреатите должны проводиться только по строгим показаниям (доказанная обтурация холедоха конкрементом); заменить эти исследования с успехом может магнитно-резонансная томография поджелудочной железы и желчевыводящих путей, которая позволит визуализировать конкременты, определить их размеры и локализацию.
Ангиография чревного ствола при реактивном панкреатите указывает на повышенную васкуляризацию ткани поджелудочной железы. Эзофагогастродуоденоскопия в остром периоде реактивного панкреатита показана всем пациентам, так как позволяет не только диагностировать сопутствующую патологию, но и при необходимости провести эндоскопическое восстановление проходимости дуоденального сосочка. Лапароскопия требуется только при тяжелом течении реактивного панкреатита, при диагностических затруднениях.
Лечение реактивного панкреатита
Лечение реактивного панкреатита направлено на купирование отека и воспаления поджелудочной железы, снятие интоксикации, восстановление нормальной секреции панкреатических соков. Успешная терапия реактивного панкреатита невозможна без устранения этиологического фактора, поэтому большое внимание уделяется лечению основного заболевания.
В остром периоде реактивного панкреатита показано полное лечебное голодание в течение одних-двух суток. В этот промежуток времени разрешается употреблять только воду и настои противовоспалительных трав. При легком течении реактивного панкреатита голодание может и не понадобиться, в этом случае назначают диету, богатую углеводами, с ограничением белка и жиров. Целью диеты является создание покоя для поджелудочной железы, снижение выработки панкреатических ферментов. Для этого нужно питаться дробно, пища должна быть измельчена, поступать в желудок маленькими порциями. С целью дезинтоксикации рекомендуется употреблять много жидкости.
Из лекарственных препаратов назначают ферменты поджелудочной железы (панкреатин), обезболивающие препараты (при легком течении реактивного панкреатита – нестероидные противовоспалительные, при тяжелом их дополняют наркотическими анальгетиками), спазмолитики (дротаверин, платифиллин), средства для снижения метеоризма. Для снятия боли при реактивном панкреатите нельзя использовать морфин, так как он провоцирует спазм большого дуоденального сосочка и усиливает протоковую гипертензию.
Если развитие реактивного панкреатита обусловлено холелитиазом или патологией сфинктера Одди, возможно использование эндоскопических процедур для его устранения: эндоскопического удаления конкрементов главного панкреатического протока и холедоха во время ЭРХПГ, папиллотомии.
Прогноз и профилактика
Прогноз при неосложненном течении реактивного панкреатита благоприятный, обычно после начала лечения все симптомы быстро регрессируют. Профилактика данной патологии заключается в своевременной диагностике и лечении заболеваний, которые могут привести к развитию реактивного панкреатита, а также в соблюдении принципов рационального питания, отказе от вредных привычек (курения, злоупотребления спиртными напитками).
Источник

