Чем лечить цистит при панкреатите
Абсолютно любому заболеванию, связанному с желудочно-кишечным трактом сопутствует соответствующая диета, которую врач назначает в обязательно порядке. Это неотъемлемая часть лечения, без которой шансы на выздоровление сводятся практически к нулю. Поэтому в сегодняшней нашей статье мы расскажем об основных аспектах питания при наиболее распространенных заболеваниях, связанных с желудочно-кишечным трактом.
Диета для больных панкреатитом
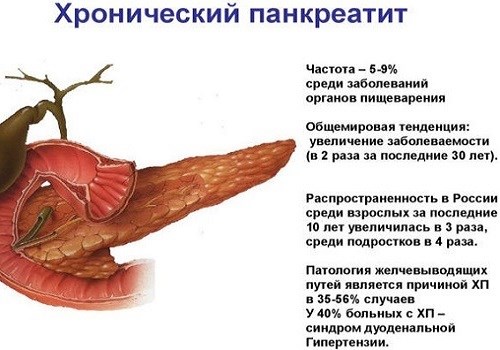
Заболевание под названием панкреатит – это ни что иное как воспаление поджелудочной железы, при котором данный орган утрачивает свою основную функцию и не выделяет специальные ферменты в двенадцатиперстную кишку, в связи с чем, поступающие в организм жиры, белки и углеводы не усваиваются. При наличии подобной проблемы питание должно быть строгим, в особенности, если заболевание имеет острое течение, в таком случае употреблять пищу не разрешается около двух-трех дней, чтобы желудок успокоился, а воспаление слегка утихло.
- При остром панкреатите первые несколько дней (до четырех дней) нужно поголодать. Употреблять разрешается только жидкость. Это могут быть чаи без сахара или негазированная вода наподобие «Ессентуки» или «Боржоми». Пить нужно очень медленно, это также имеет определенное значение.
- После голодовки в диету включают в достаточном количестве жиры и белки, и небольшое количество углеводов. В общей сложности ежедневное меню должно состоять из двух с половиной тысяч калорий (допустима погрешность в двести килокалорий).
- Абсолютно вся пища должна быть либо вареной, либо приготовленной на пару (можно пользоваться мультиваркой).
- Потребление соли сводится к минимуму. Благодаря этому снижается отечность поджелудочной железы и снижается выработка в желудке соляной кислоты.
- Питание должно быть дробным, поэтому за один день нужно производить не менее шести приемов пищи. При этом немаловажное значение имеет и температура употребляемой еды, она должна быть нейтральной, ни горячей, ни холодней, чтобы не раздражать лишний раз поджелудочную железу.
- Лучше всего употреблять перетертую или жидкую пищу. При этом употреблять жареные или тушеные блюда запрещено.
- К концу недели в диету обязательно нужно включить слизистые супчики, кашки, однопроцентный кефир, рыбные, говяжьи или курные котлетки, сухарики из пшеничной муки.
- Разрешается при отсутствии дискомфорта пить чай с шиповником, есть черную смородину или чистую сырковую массу без примесей в виде шоколада, джема и прочего.
- Через два-три дня ежедневный рацион можно расширить за счет пюре, пудинга приготовленного на пару, морковного пюре, яичницы из белков, натурального сыра и запеченных в духовке яблок (желательно перед употреблением перетирать их на терке).
Придерживаться подобной диеты рекомендуется не менее одного года. Но в идеале ее нужно придерживаться на протяжении всей жизни, если обострения заболевания случаются довольно часто. Вот примерное меню, на которое нужно ориентироваться больному панкреатитом:
- Завтрак. Несколько яичных белков, приготовленных на пару. Овсяная кашка, залитая обыкновенной водой. Запить все не газированной водичкой или слабым чаем.
- Второй завтрак. Легкий творожок, можно запить кефиром или нежирным молоком.
- Обед. Наваристый рисовый супчик. Рагу и желе из яблок.
- Ужин. Пюре из моркови или несколько котлеток рыбных или говяжьих. Кружка шиповника.
- Перед сном. Полный стакан однопроцентного кефира.
Диета при холецистопанкреатите
Такая диета представляет собой комбинированное питание, щадящее поджелудочную железу и желчный пузырь. Как и в предыдущем случае, диета должна быть дробной, то есть пищу нужно употреблять небольшими частями до семи раз в день. Общая масса потребляемой за день пищи не должна превышать трех с половиной килограмм. Особое внимание нужно уделять потреблению жидкости, в день нужно выпивать до трех литров воды. В отличие от диеты при панкреатите упор делается только на белки, а вот потребление жиров и углеводов нужно минимизировать. Из ежедневного рациона обязательно надо исключить различные консервированные блюда, копченные и соленые продукты. Супы делаются только она воде, без зажарок и бульонов (упор делается на постные диетические супчики). Из рациона полностью исключается кофе, бобовые, шоколад, консервированная продукция, сало и чрезмерно жирное мясо.
Примерное меню на один день:
- Завтрак. Яичница, приготовленная на пару из трех белков с запаренной гречневой ядрицей. В качестве альтернативы можно съесть гречку с молоком, около двухсот пятидесяти грамм. Запивается все некрепким чаем без сахара, по желанию в него можно добавить молочко.
- Второй завтрак. Сухари с кефиром или запеченные яблоки в духовке, также с однопроцентным кефиром.
- Обед. Вегетарианский супчик с овощами, в него можно добавить фрикадельки, сделанные на пару. На обед можно съесть небольшое количество пюре с отваренной рыбкой. Запить все можно киселем.
- Полдник. Небольшое количество запеченных в духовке яблок или сухари с кефиром.
- Ужин. Легкий творожок и некрепкий чай с лимоном для успокоения поджелудочной железы на ночь.
Диета при цистите и пиелонефрите
Основной упор при данной диете делается на витамины, так как они улучшают состояние иммунной системы и ускоряют выздоровление. Черпать их лучше всего из натуральных природных продуктов: овощей и фруктов, а также ягод. Для этого можно готовить свекольное или морковное пюре, тыквенную кашу или отварную капусту – все эти блюда идеально подходят для нормализации и укрепления иммунитета. Потребление жидкости нужно увеличить до трех-четырех литров за день. Если обнаружатся отеки на теле, потребление жидкости лучше сократить. С помощью жидкости организм избавляется от токсинов и микробов, а также разбавляет солевые отложения. Можно пить различные морсы с брусникой и клюквой. То же самое касается свежеотжатых фруктово-овощных соков, чая, минеральной воды, киселя и компота. В особенности внимание нужно обратить на сок березы, приобретать его не стоит, только если есть возможность добыть его самостоятельно. Свежий сок березы очищает почки и выводит из организма различные бактерии и микробы. От соли лучше вообще отказаться на время лечения, а в дальнейшем вообще сократить ее потребление. То же самое касается специй и пряностей.
- Регулярно нужно употреблять в пищу крупы, так как в них содержатся в достаточном количестве полезные для организма витамины. Упор делается на гречку, кукурузу, овсянку и перловку. По возможности нужно добавлять в суп пшено.
- Рекомендуется избегать употребления продукции вызывающей повышенное газообразование (метеоризм).
- Изначально мясо из рациона исключается полностью, позднее его разрешается употреблять в вареном виде.
- Дробное питание является обязательным. Порции должны быть небольшими.
- Все супы готовятся без зажарки, постные. В них можно добавлять различные овощи и сливочное масло.
- Примерное количество потребляемых калорий должно варьироваться на начальной стадии заболевания от двух тысяч и до двух тысяч трехсот килокалорий.
Не стоит забывать о том, что пиелонефрит, как и множество других заболеваний также может принимать хроническую форму. Поэтому рекомендуется соблюдать соответствующую диету длительное время, нормализовать сон и вести относительно здоровый образ жизни.
Примерное меню на один день:
- Завтрак. Овсянка с небольшим количеством сливочного масла. Несколько отварных перетертых яиц и небольшая свекла, также перетертая. Некрепкий чай, можно добавить сахар.
- Второй завтрак. Целый стакан свежего компота из сухофруктов.
- Обед. Рыбные котлетки, пюре и все это запивается компотом.
- Полдник. Большое яблоко.
- Ужин. Небольшое количество макаронов, на которые можно накрошить перетертый на терке сыр. Запить все молоком или чаем.
- Перед сном. Стакан однопроцентного кефира.
Категорически запрещается на время диеты пить кофе или какао, есть ржаной хлеб, бобовые или различные острые специи. От всего этого придется отказаться минимум на месяц, а лучше и на два. При этом не стоит забывать о том, что у каждого человека организм индивидуален, а поэтому некоторые разрешенные продукты могут не вызывать аллергию или дискомфорт. В таком случае их нужно менять на альтернативные продукты или вообще не употреблять их.
Источник
- Фуросемид при бактериальном цистите: мнения врачей
- Что собой представляет Фуросемид
- Схема приема
- Какие побочные реакции ожидать
- Передозировка
- Показания
- Кому Фуросемид противопоказан
- Что еще важно знать
- Важные особенности

Многие годы пытаетесь вылечить ПРОСТАТИТ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить простатит принимая каждый день…
Читать далее »
Цистит проявляется неприятными симптомами, от которых хочется избавиться как можно скорее. Для скорейшего выздоровления врачи рекомендуют наряду с медикаментозным лечением пить много жидкости, и иногда дополняют терапию мочегонными средствами (например, Фуросемидом). Можно ли принимать Фуросемид при воспалениях мочевого пузыря? Попробуем разобраться.
Фуросемид при бактериальном цистите: мнения врачей
При цистите обильное питье ускоряет выведение из организма жидкости и содержащихся в ней болезнетворных микроорганизмов, продуктов их жизнедеятельности и токсинов. Фуросемид оказывает сильное мочегонное действие, тем самым способствуя быстрому вымыванию из организма патогенной флоры.
В то же время, препарат не способен полностью очистить органы мочевыделительной системы от бактерий. Для подавления процессов жизнедеятельности бактериальных клеток необходим прием антибиотиков.
На вопрос, нужно ли пить Фуросемид при воспалительных процессах в стенках мочевого пузыря, однозначного ответа у медиков нет. Но большинство сходятся во мнении, что Фуросемид от бактериального цистита может применяться только в качестве вспомогательного средства в дополнение к основному лечению. А основная терапия предполагает прием антибиотиков, уросептиков, противовоспалительных средств и спазмолитиков.
Что собой представляет Фуросемид
Фуросемид относится к петлевым диуретикам. Оказывает быстрый, сильный и кратковременный диуретический (мочегонный) эффект. После применения средства из организма в короткие сроки выводится лишняя жидкость, и как следствие – уменьшается отечность. Препарат применяется для уменьшения отечности при заболеваниях сердца и сосудов, некоторых почечных патологиях, болезнях печени.
Во время усиленного диуреза с жидкостью из организма вымывается натрий, хлор, калий, магний и кальций, в результате чего их содержание может снизиться ниже нормы.
Препарат за счет расширения периферических сосудов проявляет антигипертензивные свойства. Применяется в терапии гипертонической болезни и для купирования гипертонического криза, а у пациентов с сердечной недостаточностью – для снижения нагрузки на сердечную мышцу.
Время между приемом и началом действия таблетки составляет в среднем 1 час. Терапевтический эффект длится 3–6 часов, а при функциональных нарушениях работы почек увеличивается до 8 часов.
Во время усиленного диуреза ускоряется выведение натрия, а после прекращения терапевтического эффекта скорость снижается до уровня ниже первоначального, что приводит к развитию так называемого синдрома отмены (иначе «рикошета»).
Выводится препарат по большей части почками, в незначительных количествах – кишечником. У людей с тяжелой гипертонией, сердечной недостаточностью и в пожилом возрасте выведение действующего вещества из организма замедляется, что важно учитывать, назначая дозы и кратность применения.
Схема приема
Мочегонное средства рекомендуют пить перед едой, запивая достаточными объемами жидкости. Обычно врачи стараются назначать наименьшие эффективные дозы препарата. Сроки лечения устанавливаются индивидуально с учетом показаний и ответа организма на проводимую терапию.
Дозировки мочегонного препарата определяются основной патологией, провоцирующей отеки:
- 0,020–0,080 г – при болезнях печени и сердечной недостаточности;
- 0,020–0,040 г – поддерживающие дозы при артериальной гипертензии (в комплексной терапии с антигипертензивными препаратами дозы снижаются вдвое);
- 0,040–0,080 г (однократно либо за два приема) – больным с нефротическим синдромом и хронической почечной недостаточностью;
- 0,250–1,500 г – поддерживающая доза для пациентов, пребывающих на гемодиализе.
При цистите мочегонное средство нужно пить в минимальной дозе – то есть 0,020 г в сутки.
Для лечения детей старше трехлетнего возраста доза составляет 0,001–0,002 г на каждый килограмм веса один раз в день. Максимально дозировку можно увеличить до 0,006 г, разделив на несколько раз с интервалом между приемами минимум в 6 часов.
Какие побочные реакции ожидать
Применение Фуросемида в редких ситуациях провоцирует развитие нежелательных реакций в организме.
- Среди побочных эффектов – сильное падение давления, коллапс, тахикардия, аритмии, тромбоз. Уменьшаются концентрации в крови тромбоцитов и лейкоцитов. Нарушается водно-минеральный баланс: отмечается дефицит ионов кальция, калия, магния, натрия и хлора, сильное обезвоживание и повышение рН крови.
- Появляются расстройства пищеварения – анорексия, запоры, тошнота (иногда вплоть до рвоты). Возможно обострение панкреатита, развитие печеночной энцефалопатии. Больной испытывает постоянную жажду, чувство сухости во рту.
- Пациенты могут испытывать судороги в икроножной мышце. Жалуются на мышечную слабость, головные боли и головокружение. Общее состояние характеризуется слабостью, вялостью, сильной сонливостью и апатией. Возможно ухудшение зрительной и слуховой функций, появление шума в ушах.
- Сбои в работе мочевыделительной системы проявляются снижением суточного диуреза, острой задержкой мочи, появлением в моче примесей крови, снижением потенции у мужчин.
- Проявления аллергических реакций на препарат разнообразные. Это дерматиты и эритемы, крапивница, васкулиты, кожный зуд. Отмечается повышение светочувствительности, озноб и лихорадка.
Передозировка
Превышение рекомендуемых дозировок приводит к усилению побочных эффектов. Возможно резкое снижение давления, шок и коллапс. Развивается аритмия, тромбоз и тромбоэмболия, приступ острой почечной недостаточности. Общее состояние пациента характеризуется выраженной сонливостью, апатией, нарушением сознания.
Для устранения симптомов отравления препаратом проводят промывание желудка и терапию, направленную на восстановление водного и минерального баланса в организме. Назначают сорбенты и препараты симптоматической терапии.
Показания
Фуросемид можно применять для устранения отеков, обусловленных различными патологиями. Среди них:
- болезни печени;
- сердечная недостаточность;
- гипертензия;
- нефротический синдром;
- почечная недостаточность.
Кому Фуросемид противопоказан
Противопоказано пить Фуросемид пациентам с:
- острыми формами почечной недостаточности с замедленной выработкой мочи;
- «печеночной» комой, тяжелыми формами печеночной недостаточности;
- острой формой гломерулонефрита;
- нарушениями выведения мочи;
- высокими плазменными концентрациями мочевой кислоты;
- высоким центральным венозным давлением;
- нарушениями водного и минерального равновесия;
- интоксикацией, возникшей после длительного лечения сердечными гликозидами;
- гипертрофической формой обструктивной кардиомиопатии, митральным стенозом и аортальным стенозом на стадии декомпенсации;
- недостаточностью лактазы и непереносимостью лактозы;
- гиперчувствительностью к основному или вспомогательным компонентам таблеток.
Беременным и кормящим женщинам, детям до трехлетнего возраста таблетки также не назначаются.
Внимание! У людей с непереносимостью сульфаниламидов и препаратов на основе сульфонилмочевины могут возникать перекрестные аллергические реакции на Фуросемид.
С осторожностью, под врачебным контролем, Фуросемид должны принимать пациенты с:
- гипотонией;
- острой формой инфаркта миокарда (может развиться кардиогенный шок);
- подагрой;
- некоторыми формами сахарного диабета;
- гидронефрозом, доброкачественной формой гиперплазии предстательной железы, сужением мочеиспускательного канала;
- диареей;
- болезнями поджелудочной железы, включая панкреатит;
- системной красной волчанкой;
- желудочковой аритмией;
- плохим слухом.
Что еще важно знать
Во время приема Фуросемида одновременно с другими препаратами важно учитывать, что средства взаимодействуют между собой. Так, при одновременном применении Фуросемида:
- с Фенитоином, Фенобарбиталом – снижается терапевтический эффект Фуросемида;
- с аминогликозидами – замедляется их выведение, усиливается токсичный эффект на слух и почки (препараты одновременно назначаются только по жизненным показаниям, в остальных ситуациях этой комбинации избегают);
- с Аллопуринолом и гипогликемическими средствами – их терапевтический эффект снижается;
- с Теофиллином и Диазоксидом – их терапевтическое действие усиливается;
- с препаратами, оказывающими токсичное действие на почки – нефротоксичный эффект возрастает;
- с глюкокортикостероидами – увеличивается вероятность развития гипокалиемии;
- с Карбамазепином – возрастает вероятность гипонатриемии;
- с сердечными гликозидами – увеличивается угроза интоксикации препаратами;
- с нестероидными противовоспалительными препаратами (включая ацетилсалициловую кислоту) – снижается антигипертензивное и диуретическое действие Фуросемида;
- с салицилатами – усиливается токсичный эффект последних;
- с сукральфатом – снижается абсорбция и эффективность Фуросемида;
- со средствами, содержащими литий – увеличивается их токсичное действие на нервную систему и сердечную мышцу;
- с ингибиторами АПФ – вызывает сильное падение давления, нарушения в работе почек, острую форму почечной недостаточности;
- с Циклоспорином А – может вызывать подагрический артрит.
Важные особенности
Если мочегонный препарат принимается курсом, важно:
- проводить контроль уровня глюкозы у людей, страдающих диабетом;
- следить за артериальным давлением;
- периодически контролировать показатели плазменного содержания мочевой кислоты, кальция и магния, натрия и калия, азота, креатинина;
- сочетать прием мочегонного средства с препаратами калия, включать в питательный рацион калийсодержащие продукты.
Фуросемид не является обязательным средством в терапии цистита. Его применение имеет смысл для ускорения выведения из организма патогенной флоры, токсинов. Однако только мочегонным средством не обойтись. Лечение воспаления проводится комплексно, и обязательно включает прием антибактериальных препаратов.
Кроме того, пить Фуросемид без назначения доктора опасно: препарат вызывает массу побочных реакций, имеет обширный список противопоказаний, вступает во взаимодействие со многими лекарствами, вызывая опасные осложнения.
О мочегонных средствах можно узнать из видео ниже:
Частое мочеиспускание, цистит при простатите
Частое мочеиспускание, цистит при простатите и многие другие осложнения нередко беспокоят мужчин при наличии данного заболевания. Когда у мужчины развиваются характерные симптомы, указывающие на проблемы мочеполовой системы, то многих начинает беспокоить вопрос – может ли при простатите быть цистит, может ли цистит быть независимо от воспаления простаты и почему беспокоит учащенное мочеиспускание. Касательно этих вопросов следует быть проинформированным, чтобы не вызывать лишнее беспокойство у себя и близких.
Простатит и цистит – характеристика, как возникают
Если у мужчины возникает дискомфорт во время мочеиспускания, чувствует резь в уретре, а позывы участились, то это могут быть первые признаки простатита или, возможно, даже цистита. Следует знать основные отличия этих двух болезней.
Цистит является следствием воспалительного процесса, который развивается в слизистой оболочке мочевого пузыря. Чаще всего болезнь поражает женскую часть населения, но может быть и у мужчин. Он развивается только благодаря попаданию патогенной микрофлоры в слизистую оболочку (грибки, инфекции, стафилококки, стрептококки, кишечная палочка) и плохому иммунитету (организм не в состоянии справиться с возбудителями, поэтому развивается цистит).
Воспаление мочевого пузыря бывает первичным и вторичным. Первичное заболевание не является осложнением какой-либо другой патологии в организме и развивается самостоятельно, а вторичная патология, наоборот, является осложнением заболевания, которое спровоцировало воспалительный процесс в слизистой оболочке мочевого пузыря. Болезнь опасна тем, что если ее не лечить должным образом, то она переходит в хроническую форму. В запущенных случаях цистит может легко усугубить имеющуюся уже болезнь (простатит, к примеру) или спровоцировать развитие другого опасного заболевания – аденомы простаты.
Хуже всего, когда цистит становится возбудителем не менее других опасных болезней, таких как пиелонефрит (когда возбудитель из мочевого пузыря попадает в почки и возникает их поражение). Не менее опасен и осложненный цистит – интерстициальный, это когда воспалительный процесс затронул уже всю толщину мочевого пузыря. Почему? Потому что вылечить такое осложнение крайне сложно, поэтому изначальная симптоматика игнорироваться не должна, также не следует заниматься самолечением.
Простатит – основная характеристика, отличие от цистита
Простатит – воспаление предстательной железы, не менее опасное заболевание, если его не лечить. Встречается он только у мужчин, ведь у женщин такой орган отсутствует. Воспаление предстательной железы возникает часто, особенно в возрасте от 40 лет. Основные причины возникновения схожи с причинами возникновения воспаления мочевого пузыря – попадание патогенной микрофлоры в предстательную железу, вследствие чего, возникает воспалительный процесс. Нередко простатит провоцируют такие заболевания мочеполовой системы как хламидиоз, микоплазмоз или уреаплазмоз. Попадать возбудители могут из прямой кишки или через незащищенный половой контакт.
Существует инфекционное течение болезни и неинфекционное. Это означает, что болезнь может себя проявлять как в острой форме, так и носить хронический характер. Цистит же, как правило, проявляет себя в большинстве случаев острыми симптомами: резью внизу живота, болью при мочеиспускании и частыми позывами в туалет. Чтобы узнать точно, какая болезнь возникла у мужчины – нужно прийти на обследование к урологу, где будут назначены все необходимые анализы и диагностические процедуры, в ходе которых врачу станут окончательно известны причины болевых ощущений и дискомфорта при мочеиспускании.
Частое мочеиспускание при простатите
При простатите частое мочеиспускание является типичным проявлением болезни, потому что функция мочевыделения, особенно при наличии хронической формы патологии, часто нарушена. Если у здорового человека нормой опорожнения мочевого пузыря является примерно 150-250 мл урины за раз, а количество позывов не превышает десяти, то у больного простатитом позывы практически постоянные, а объем мочи очень скудный. Связанно это с раздражением мочевого пузыря, ведь он находится близко к воспаленной простате.
Существует две основные причины, которые приводят к нарушению мочеиспускания при воспалении предстательной железы:
- Рубцово – склеротические изменения. Они развиваются в области шейки пузыря. Может также развиваться склероз предстательной железы.
- Проблемы с иннервацией в тазовую область, в частности, в мочевой пузырь. Такое явление возникает обычно при хронической форме заболевания.
Существует еще такое понятие при наличии простатита в медицине как – гиперактивный мочевой пузырь. Данное явление возникает из-за высокого давления в органе, но при этом его наполненность может быть незначительной. Такое состояние характеризуется резкими позывами в туалет, которые терпеть затруднительно, а возникают они слишком часто. Также у больных воспалением предстательной железы в некоторых случаях может возникать недержание урины. Связанно это явление с тем, что мышцы пузыря непроизвольно и резко сокращаются, при этом пациент не мочь самостоятельно сдержать выделения.
Редко, но рези и боль при опорожнении пузыря могут сопровождаться выделением крови. Это может быть при осложнении в виде цистита, а может сигнализировать об опасных признаках. Например, гематурия при воспалении предстательной железы может указывать на гнойное расплавление органа или наличие гиперплазии. Нередко кровь может выделяться и после инструментальных исследований пузыря, если был случайно задет мелкий сосуд.
Лечение учащенного мочеиспускания у больных простатитом
Существует 2 метода лечения при таком заболевании – консервативное и оперативное вмешательство. Первый вариант подразумевает применение больным антибиотиков для борьбы с инфекцией и нестероидных противовоспалительных препаратов, чтобы облегчить неприятные симптомы, связанные с болью и дискомфортом. Если курс антибиотикотерапии подобран корректно, то заметное улучшение состояния больного наступает уже через 4-5 дней. В тяжелых случаях, когда уже консервативный метод лечения не помогает, применяется хирургическая практика рассечения шейки пузыря.
Симптомы простатита, которые напоминают цистит, могут доставлять большие неудобства и игнорировать их не следует. Также если возникает воспаление мочевого пузыря у мужчины, следует обязательно выяснить у врача причину его появления и незамедлительно начать консервативную терапию. Своевременное лечение в будущем может избавить от многих проблем.
Автор записи, эксперт:
Лушин Вадим Иванович
Является заведующим урологическим отделением. Специализируется на диагностике и лечении заболеваний почек и мочевого пузыря, в том числе цистита, мочекаменной болезни, простатита, уретрита и пиелонефрита.
Профиль специалиста в G+
Перейти в профиль врача
Калькулезный простатит
Баня и сауна при простатите – можно ли париться
Последствия простатита
Неумывакин Иван Павлович о простатите
Аденома простаты
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для улучшения потенции наши читатели успешно используют M-16. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Доброкачественная гиперплазия
Алопеция
Облысение и потеря волос
Бесплодие
Нарушение репродуктивной функции
Болезни МПС
Распространенные мужские заболевания
- Баланит
- Варикоцеле
- Везикулит
- Гемоспермия
- Герпес
- Гинекомастия
- Гонорея
- Киста яичка
- Молочница
- Орхит
- Проблемы с мочеиспусканием
- Прыщи на половом члене
- Трихомониаз
- Уреаплазмоз
- Уретрит
- Фимоз
- Хламидиоз
- Цистит
- Эпидидимит
Потенция
Мужская сила
- Афродизиаки
- Средства для потенции
- Эрекция
- Эякуляция
Предстательная железа
Мужская простата
- Массаж простаты
- Рак простаты
Простатит
Воспаление простаты
- Лечение
- Медикаменты
Осложнения и последствия простатита
Мастурбация и онанизм при простатите
Зачатие ребенка при простатите – можно ли забеременеть
Источник