Бродильная диспепсия при панкреатите
Бродильная диспепсия – это комплекс симптомов, связанных с недостаточным расщеплением углеводов в тонкой кишке. Непереваренные вещества поступают в толстую кишку и под действием бактерий подвергаются брожению. Патологическое состояние снижает работоспособность, ухудшает качество жизни и, в тяжёлых случаях, приводит к дефициту основных питательных веществ.
Симптомы
При брожении образуются органические кислоты, углекислый газ, водород, которые раздражают слизистую оболочку кишечника, усиливают моторику. Каловые массы притягивают воду в просвет кишки и разжижаются. Патология встречается в любом возрасте. Характерные симптомы появляются после употребления пищи, богатой углеводами.
Кишечные проявления
Симптомы со стороны кишечника возникают при диспепсии любой степени тяжести.
-
 схваткообразные боли в животе, которые уменьшаются после отхождения газов и дефекации;
схваткообразные боли в животе, которые уменьшаются после отхождения газов и дефекации; - водянистый пенистый стул светло-желтого цвета более 2 раз в сутки;
- комочки в кале;
- кислый запах испражнений;
- чувство переполненности, вздутие живота;
- выделение газов практически без запаха.
Внекишечные проявления
При недостаточном переваривании углеводов уменьшается всасывание глюкозы, галактозы, фруктозы. Бродильная диспепсия без лечения приводит к хроническому воспалению в кишечнике с нарушением всех его функций. Развивается дефицит жиров, белков, витаминов, микроэлементов.
Симптомы:
-
 слабость;
слабость; - раздражительность;
- головокружение;
- снижение массы тела у взрослых, недостаточная прибавка веса у младенцев;
- сухость кожи;
- ломкость и изменение формы ногтей;
- выпадение волос.
Причины
Бродильную диспепсию вызывают две группы причин: ферментная недостаточность и нарушение питания.
Ферментная недостаточность
Панкреатическая амилаза в 12-перстной кишке расщепляет сложные углеводы – полисахариды до олиго- и дисахаридов. Под действием ферментов тонкой кишки из них образуются моносахариды, которые затем всасываются в кровь.
Кишечные ферменты обладают субстратной специфичностью, каждый из них преобразует только определённый дисахарид: лактаза расщепляет лактозу (молочный сахар), мальтаза – мальтозу, инвертаза – сахарозу и т. д. Нарушение работы одного фермента приводит к непереносимости конкретного продукта. В России лактазная недостаточность (непереносимость молока) встречается у 15% взрослого населения и у 18% детей до года. На фоне заболеваний кишечника развивается непереносимость нескольких углеводов.
Причины ферментной недостаточности:
-
 наследственность;
наследственность; - патология поджелудочной железы;
- бактериальные и вирусные кишечные инфекции;
- гельминтозы;
- хронический энтерит;
- болезнь Крона;
- пищевая аллергия;
- длительное парентеральное питание.
Нарушение питания
Когда поступление углеводов с пищей превышает возможности ферментных систем организма, часть непереваренных компонентов подвергается брожению. Диспепсия возникает при употреблении большого количества высокоуглеводистой пищи:
-
 цельное молоко;
цельное молоко; - молочные смеси для детского питания;
- кисломолочные продукты;
- свежие овощи и фрукты;
- сдоба;
- сладости;
- грибы;
- картофель;
- квас, пиво;
У пожилых людей активность ферментов снижается, и к бродильной диспепсии может привести даже небольшая погрешность в питании.
Диагностика
Диагностикой бродильной диспепсии и её причин занимаются педиатры, терапевты, гастроэнтерологи.
Клинические и лабораторные методы
-
 Сбор анамнеза, осмотр. Для постановки предварительного диагноза имеют значение типичные жалобы, указание на непереносимость конкретных продуктов, улучшение самочувствия после исключения их из рациона, семейный анамнез, острые и хронические болезни органов пищеварения.
Сбор анамнеза, осмотр. Для постановки предварительного диагноза имеют значение типичные жалобы, указание на непереносимость конкретных продуктов, улучшение самочувствия после исключения их из рациона, семейный анамнез, острые и хронические болезни органов пищеварения. - Копрограмма. При бродильной диспепсии кал имеет кислую реакцию. В результатах анализа выявляют неизменённую клетчатку, зёрна крахмала, молочную кислоту.
- Бактериологическое исследование кала – увеличивается количество йодофильной флоры: дрожжевых грибков, клостридий, кокков.
- Кал на яйца глист – выявляют вегетативные формы и цисты простейших, яйца кишечных паразитов.
- Анализ кала на углеводы – назначают для диагностики непереносимости лактозы у детей, не получающих прикорм.
- Нагрузочная проба с дисахаридами – после приёма молочного сахара или сахарозы определяют уровень глюкозы в крови. Недостаточное повышение показателя указывает на снижение активности лактазы или инвертазы.
Инструментальные методы
- Водородный тест – измеряют концентрацию водорода в выдыхаемом воздухе. Повышение показателя связано с бактериальным брожением в толстой кишке.
-
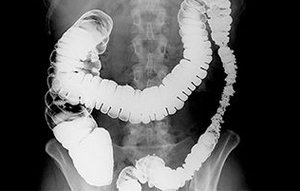 Рентгенограмма с контрастом. Пациенту дают выпить барий с лактозой или сахарозой и делают серию снимков. Ускорение продвижения контраста по кишечнику указывает на ферментную недостаточность.
Рентгенограмма с контрастом. Пациенту дают выпить барий с лактозой или сахарозой и делают серию снимков. Ускорение продвижения контраста по кишечнику указывает на ферментную недостаточность. - Биопсия слизистой оболочки тонкой кишки – определяют содержание энзимов в полученном материале. С помощью исследования выясняют, какого именно фермента не хватает.
- Эндоскопические методы диагностики. При ФГС и колоноскопии выявляют хронические заболевания кишечника, которые могут привести к бродильной диспепсии.
- УЗИ – диагностика причин патологии; уточняют структуру, размеры и патологические изменения органов живота.
Лечение
Цели лечебных мероприятий: уменьшение симптомов и нормализация работы пищеварительного тракта.
Питание
Коррекция рациона – обязательное условие успешной терапии бродильной диспепсии.
Основные принципы
- Диету назначают индивидуально, при недостатке конкретного фермента исключают из рациона углеводы, которые он должен расщеплять.
- При диспепсии на фоне заболевания органов пищеварения рекомендуют диету в соответствии с диагнозом.
- Всем пациентам запрещают продукты, усиливающие газообразование, грубую пищу.
- В тяжёлых случаях на 3-4 дня полностью исключают углеводы, увеличивают в рационе долю белковых продуктов.
- Рекомендуют дробное питание: небольшими порциями до 6 раз в день.
- Способы приготовления блюд: варка в воде или на пару, запекание в духовке.
Список продуктов
| Рекомендовано | Запрещено |
В первые дни лечения:
Через 3-4 дня:
|
|
Детям до года с непереносимостью молочного сахара назначают низколактозные и безлактозные смеси: NAN безлактозный, Нутрилак безлактозный плюс, Нутрилон премиум безлактозный и др.
Медикаменты
-
 Ферментные препараты. При нарушении работы поджелудочной железы назначают лекарства, содержащие панкреатические ферменты: Креон, Мезим форте. Если бродильная диспепсия связана с недостаточностью лактазы, рекомендуют Лактазар.
Ферментные препараты. При нарушении работы поджелудочной железы назначают лекарства, содержащие панкреатические ферменты: Креон, Мезим форте. Если бродильная диспепсия связана с недостаточностью лактазы, рекомендуют Лактазар. - Ветрогонные – группа средств, уменьшающих метеоризм, облегчающих отхождение газов: Эспумизан, Боботик, Плантекс.
- Спазмолитики – снижают тонус гладких мышц кишечника, оказывают обезболивающее действие: Бускопан, Но-шпа, Дюспаталин.
- Энтеросорбенты – связывают и выводят из кишечника токсические продукты и газы, которые образуются при брожении, закрепляют стул: Смекта, Неосмектин, Полисорб, активированный уголь.
- Противодиарейные средства – снижают перистальтику, уменьшают частоту дефекации: Имодиум.
Последствия и прогноз
Результаты лечения зависят от причины патологии и выполнения рекомендаций врача. Если бродильная диспепсия связана с генетическим дефектом дисахаридазы, улучшение состояния возможно только при строгом соблюдении диеты. Если причина патологии – острое заболевание, симптомы исчезнут после выздоровления и восстановления функций кишечника. У детей с лактазной недостаточностью стул нормализуется после введения прикорма.
Профилактика
Первичная профилактика бродильной диспепсии – это предупреждение заболеваний пищеварительного тракта:
-
 правильное сбалансированное питание;
правильное сбалансированное питание; - адекватная физическая нагрузка;
- борьба со стрессом;
- отказ от курения и алкоголя.
Для профилактики обострений патологии соблюдайте диету, принимайте лекарства, назначенные врачом. При ухудшении самочувствия не занимайтесь самолечением, вовремя обращайтесь к терапевту или гастроэнтерологу.
Источник
Сочетается
(патогенетичеси связана) с синдромом
внешнесекреторной недостаточности ПЖ.
Достаточно характерна для ХП, особенно
часто выражена при обострении или
тяжелом течение заболевания. Диспептический
синдром проявляется повышенным
слюноотделением, отрыжкой воздухом или
съеденной пищей, тошнотой, рвотой,
потерей аппетита, отвращение к жирной
пище, вздутием живота. Больные часто
испытывают тошноту. Она бывает постоянной
и мучительной, может быть связана с
приемом или характером пищи. Боясь
тошноты, больные значительно сокращают
прием пищи или даже отказываются от
еды. Наряду с тошнотой у части больных
наблюдается рвота, обычно не приносящая
облегчения.
В фазе обострения
больные жалуются на снижения аппетита.
Значительное снижение аппетита, вплоть
до отвращения к пище, отмечается при
тяжелом течении заболевания.
Клинические и лабораторные симптомы острой фазы воспаления
-Слабость,
снижение аппетита тошнота, лихорадка,
артралгия
—
Увеличение СОЭ, лейкоцитоз со сдвигом
влево, диспротеинемия, положительные
острофазовые тесты, например, С-реактивный
протеин – в крови
ПОДПЕЧЕНОЧНАЯ
ЖЕЛТУХА
Обусловлен отеком
головки поджелудочной железы, увеличением
железы (см в синдромах заболевании
печени).
ПАНКРЕАТИЧЕСКАЯ
ГИПЕРФЕРМЕНТЕМИЯ И ГИПЕРАМИЛАЗУРИЯ
Специфический
лабораторный признак
воспалительно-деструктивногосиндрома.
Вследствие препятствия оттоку
панкреатического сока и усиленной
секреторной деятельности ацинарных
желез происходит разрыв базальной
мембраны ацинарных клеток с выходом в
окружающую ткань ферментов. В крови и
моче повышается уровень диастазы
(амилазы).
4.4.2. Синдром
нарушения внешнесекреторной функции
Развивается
вследствие уменьшения количества
панкреатического сока и недостаточного
содержания в нем ферментов (липазы,
амилазы, трипсина).
Причины
возникновения: острые и хронические
панкреатиты, закупорка или сдавление
протока железы, разрушение железы
опухолью, неврогенное торможение
функции поджелудочной железы (вагусная
дистрофия, отравление атропином),
дуодениты, сопровождающиеся уменьшением
образования секретина, вследствие чего
понижается секреция панкреатического
сока, аллергическое поражние ПЖ. При
нарушении внешней секреции страдает
кишечное пищеварение (пристеночное и
полостное).
Внешнесекреторная
недостаточность представлена клиникой
мальдигестии и мальабсорбции(описание синдромов
кишечной диспепсии в разделе «Семиотика
и синдромология заболеваний кишечника).
Ранним
признаком внешнесекреторной недостаточности
ПЖ является стеаторея,
возникает
при снижении секреции панкреатической
липазы на 10% по сравнению с нормой. При
выраженной стеаторее появляются поносы
до 3-6 раз в сутки. Кал кашицеобразный,
зловонный, с жирным блеском, реже
водянистый.
При
тяжелых формах ХП развиваются синдромы
мальдигестии и мальабсорбции, что
приводит к снижению массы тела, сухости
и нарушению кожи, гиповитаминозам (в
частности, недостатку витаминов А, Д,
Е, К и других), обезвоживанию, электролитным
нарушениям (снижению содержания в крови
натрия, хлоридов, кальция), анемии; в
кале обнаруживаются жир, крахмал,
непереваренные мышечные волокна.
Соседние файлы в предмете Пропедевтика внутренних болезней
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
27.06.2017385.54 Кб56Учебное пособие. Печень.wiz
- #
Источник
В медицинской науке самостоятельные заболевания определяются диагнозами, например, «инфекционный гастроэнтерит». Каждый диагноз как из кирпичиков складывается из определенных синдромов – например, тот же гастроэнтерит собран из синдромов интоксикации, лихорадки, верхней, «желудочной» диспепсии и синдрома диареи. Каждый из синдромов может входить в состав другого заболевания – например, диарея характерна для многих недугов. К синдромам, то есть совокупности определенных симптомов, или признаков – относится и бродильная диспепсия. Что это за состояние?
Брожение – это процесс получения из углеводов спирта и углекислого газа, которые образуются вследствие распада углеводной пищи. Если этот процесс происходит в кишечнике человека, то патологическое состояние именуют бродильной диспепсией. Диспепсия – это совокупность признаков, которые указывают на нарушение работы верхних отделов желудочно-кишечного тракта: желудка, двенадцатиперстной кишки, верхнего отрезка тонкого кишечника.
Следует отметить, что диспепсия связана с процессами, протекающими непосредственно в просвете кишечника. Таким образом, боли в правом подреберье при остром холецистите или опоясывающие боли при остром панкреатите не являются признаками диспепсии, несмотря на то, что эти железы впрыскивают свои пищеварительные соки в кишечник.
Предпосылки
У здорового человека имеются следующие признаки работы кишечника: урчание, отхождение газов и стула. Это нормальный и естественный процесс. Но для того, чтобы развилась бродильная диспепсия, нужно сочетание некоторых факторов:
- Избыточное поступление в кишечник углеводов и легко усваиваемых сахаров (варенья, фруктов, мёда). В отдельных случаях обильное употребление клетчатки может спровоцировать нарушение.
- Хроническая недостаточность собственных ферментов, расщепляющих углеводы (амилазы). Это приводит к избытку нейтральной, нерасщепленной углеводной массы. Эта ферментная недостаточность может быть как врожденной, так и приобретенной.
- Дисбактериоз кишечника в нижележащих отделах (толстом кишечнике).
- Сниженный иммунитет.
Симптомы
Процесс брожения в кишечнике также имеет свои биохимические законы и последствия. Проявления в желудочно-кишечном тракте следующие:
- Отрыжка кислым.
- Вздутие живота и повышенное газообразование (метеоризм).
- Повышенное урчание (перистальтика).
- Дискомфорт или не резко выраженные боли в околопупочной области или верхних отделах (около нижнего края мечевидного отростка грудины).
- Тошнота, реже рвота.
- Расстройства стула: учащение до 2 – 4 раз в сутки, цвет стула – желтый и светло-желтый, содержимое имеет кислый запах и может содержать пузыри, что говорит о газообразовании и брожении. Вследствие недостаточности ферментов, расщепляющих углеводы, в кале можно видеть непереваренные волокна и остатки растительной пищи.
- После еды, особенно с погрешностью в диете, возникает неприятное ощущение тяжести в животе, которое проходит через несколько часов. У здорового человека подобные ощущения возникают при значительном употреблении в пищу «тяжелых» продуктов, например, пельменей, с большим количеством свежего чеснока и лука.

Вторичные симптомы возникают на отдалении от «проблемного места» и являются признаками недостаточного всасывания, отравления организма кислыми продуктами, нарушения естественной микрофлоры в нижележащих отделах и в толстом кишечнике и снижения иммунитета:
- нарушение сна;
- снижение работоспособности; у детей школьного возраста – успеваемости;
- появление частых простудных заболеваний, гнойничковых поражений кожи;
- головные боли, невротизация, похудение.
Лечение
Как и любое функциональное заболевание кишечника, лечение бродильной диспепсии больше зависит не от финансового состояния больного, а от его самодисциплины. Соблюдение следующих принципов поможет избавиться от заболевания:
- Диета. В основе – уменьшение углеводной пищи, сдвиг баланса в сторону белков и жиров, дробное питание, отказ от фаст-фуда, кислых продуктов, газированных напитков и алкоголя. Нельзя употреблять слишком холодную и горячую пищу.
- Прием ферментных препаратов во время еды. Это такие лекарства как «Креон», «Панкреатин», «Фестал», «Энзистал», «Панзинорм», «Мезим – Форте». Эти препараты облегчат переваривание пищи.
- Прокинетики. Эти препараты нормализуют моторно-эвакуаторную функцию в желудке и кишечнике. Показаны «Церукал», «Мотилиум».
- Спазмолитики («Галидор», «Но-шпа», «Дротаверин»). Лечение этими препаратами снижает боль, устраняет дискомфорт и тягостные спазмы.
- Бактериальные препараты, нормализующие микробную флору толстого кишечника и устраняющие признаки дисбактериоза. К таким препаратам относятся «Линекс», «Бификол», «Бактисубтил» и другие препараты. Они содержат живые бактерии, которые благотворно влияют на нормальную кишечную флору и ликвидируют микроорганизмы, вызывающие брожение. Для того чтобы эти препараты оказали максимальное действие, вначале можно принимать препарат, подготавливающий нормальную биохимическую среду, например, «Хилак – Форте».
Как правило, при тщательном соблюдении вышеперечисленных рекомендаций, о том, что такое бродильная диспепсия, удается забыть в течение месяца.
Добавить комментарий
Источник
Первый признак любой болезни пищеварительного органа – диспепсия. Это специфический комплекс симптомов (синдром), который проявляется по-разному, в зависимости от уровня поражения желудочно-кишечного тракта. Чаще всего пациент испытывает тошноту, боль в животе и дискомфорт. У 60% больных, это состояние возникает без какой-либо явной причины, что делает диагностику крайне затруднительной и требует особенных подходов к лечению.
В клинике, выделяют 2 основные группы синдрома. К первой относится функциональная диспепсия, которая является самостоятельной болезнью. Вторая — органическая, сопровождающая какое-либо гастроэнтерологическое заболевание (ротовирусную или бактериальную инфекцию, холецистит, токсическое отравление и т.д.). Их необходимо рассматривать независимо друг от друга, так как они существенно отличаются по симптомам, причинам развития и лечению.
Органическая диспепсия
Благодаря синдрому диспепсии, можно приблизительно определить, какой орган поражен, так как симптомы желудочной и кишечной формы существенно отличаются. Изучив их у больного, можно также предположить причину болезни, что значительно облегчает выбор дополнительных методов диагностики.
Пищеварительный тракт.
Для понимания синдрома диспепсии необходимо представлять ход пищеварительного пути. После прохождения ротовой полости и пищевода, химус (обработанный ферментами комок пищи) попадает в желудок, где на него воздействует хлороводородная кислота. Через 30-60 минут, пища продвигается в 12-перстную кишку, куда открываются поджелудочный и общий желчный протоки. Полностью расщепленная пища всасывается в тонкой кишке. В толстой кишке формируются каловые массы, всасывается вода с микроэлементами. Через конечный отдел (прямую кишку), кал выводится в окружающую среду.
Желудочная диспепсия
Желудок – это орган, где постоянно поддерживается очень высокая кислотность, которую не могут переносить большинство микроорганизмов. Токсины также проходят его транзитом, за счет хорошо защищенной слизистой. Поэтому желудочная диспепсия, как правило, не возникает из-за отравлений и инфекций (ротовирусных, сальмонеллеза, эшерихиоза и т.д.).
Основная причина появления этого неприятного синдрома – разрушение или повреждение слизистой желудка. Такое состояние может наблюдаться при:
- Гастрите. Хеликобактер пилори (Helicobacter pylori) является одной из немногих бактерий, которая способна жить в условиях высокой кислотности. Привести к гастриту могут также агрессивные химические вещества, которые раздражают слизистую желудка (алкоголь, уксусная кислота, энергетические напитки);
- Язвенной болезни;
- Острой/хронической язве;
- Раке желудка или 12-перстной кишки.
Вышеперечисленные болезни могут снижать/повышать кислотность в желудке, так как оказывают действие на клетки, образующие хлороводородную кислоту. Симптомы диспепсии при этом будут разными:
| Форма желудочной диспепсии | При каких болезнях чаще встречается? | Характерные симптомы |
| С повышенной кислотностью |
|
|
| Со сниженной кислотностью |
|
|
Желудочная диспепсия при эндокринных болезнях.
Некоторые гормональные нарушения могут привести к диспепсии, так как косвенно влияют на слизистую желудка:
- Синдром Иценко-Кушинга – уменьшаются защитные свойства слизистой, из-за повышенного содержания гормона Кортизола;
- Синдром Эллисона-Золингера, гипертиреоз – значительно увеличивает выделение хлороводородной кислоты в желудке.
При этих болезнях, обычное лечение не оказывает эффекта. Поэтому важно своевременно определять эти нарушения.
Как правило, при поражении желудка человек страдает хронической диспепсией. Чтобы уточнить причину и определиться с тактикой лечения, следует провести адекватную диагностику.
Диагностика желудочной диспепсии
Лабораторные способы, такие как общие анализы крови (ОАК), мочи (ОАМ) и кала, не имеют высокой диагностической ценности. Как правило, изменений в них не отмечается или они неспецифичны. Возможны следующие отклонения:
- Повышенное количество лейкоцитов (WBC) в ОАК – более 9,1*109/л;
- Положительный анализ кала на «скрытую кровь».
Более информативными являются инструментальные методы. Для диагностики диспепсии следует использовать:
- ФГДС с биопсией – фиброгастродуоденоскопия позволяет оценить состояние внутренней поверхности желудка, наличие язвенных дефектов, опухолей или признаков гастрита, взять небольшие «кусочки» слизистой для исследования под микроскопом и «посева» на микробиологическую среду Хеликобактера;
Как подготовится к ФГДС? В ходе этого исследования, больному вводят через ротовую полость эндоскопический зонд — небольшую резиновую трубку, с камерой и фонариком на конце. За 12 часов до фиброгастродуоденоскопии не следует принимать пищу. Других подготовительных процедур, таких как промывание желудка, обильное питье, соблюдение диеты и т.д., не показано. ФГДС занимает около 10 минут. Это достаточно неприятный способ обследования, поэтому если у больного выражен рвотный рефлекс, ротовую полость сбрызгивают спреем Лидокаина (анестетика).
- pH-метрия – в настоящее время, используется редко, так как процедура достаточно неприятна для больного. С помощью него можно точно определить изменение кислотности в желудке, что является достоверным признаком диспепсии желудочного характера.
Как проводят pH-метрию? Существует 2 версии этого метода: кратковременная (измерение кислотности в течение 2-х часов) и продленная (24-х часовая). Чтобы провести диагностику желудочной диспепсии, через нос больному вводят тонкий зонд, который одним концом достигает желудка, а другой подключает к специальному прибору «pH-метру». Этот аппарат фиксирует каждый час изменения кислотности и записывает на карту памяти. Следует отметить, что пациент не обязательно должен находиться в больнице – он может соблюдать свой обычный режим.
Если доктор подозревает эндокринную природу диспепсии, обследование обязательно дополняется изучением определенных гормонов.
Лечение желудочной диспепсии
Чтобы устранить этот синдром, следует провести терапию основного заболевания. В зависимости от этого будет меняться врачебная тактика. Если причиной диспепсии стали гастрит или язвенная болезнь, рекомендованы следующие лечебные мероприятия:
- Диета, исключающая жирные, соленые и пряные блюда. Также не следует употреблять продукты, обогащенные клетчаткой (ржаной хлеб, фрукты, овощи, соки и т.д.), так как они могут усиливать боль;
- Если доказана роль Хеликобактера, доктор назначает комплексную противомикробную терапию, которая обязательно включает 2 антибиотика;
- Следует нормализовать кислотность для лечения диспепсии. Повышенное выделение хлороводородной кислоты можно устранять «ингибиторами H+-помпы» (Омепразол, Рабепразол, Лансопразол) и антацидными средствами (Гевискон, Альмагель). При пониженной кислотности можно стимулировать кислотообразующие клетки Пентаглюцидом или соком подорожника;
- Возможно назначение лекарств, создающих защитную оболочку для слизистой желудка (Де-Нол, Сукральфат и т.д.).
Обнаружение открытой язвы или опухоли часто является показанием к оперативному вмешательству. Если определена у больного гормональная болезнь, лечение может определить только врач-эндокринолог.
Диспепсия, возникшая из-за НПВС
Из-за широко распространения противовоспалительных негормональных препаратов и их неконтролируемого приема, у больных часто возникают побочные реакции, в виде поражения желудка. НПВС-диспепсия является формой желудочной, которая чаще всего возникает после терапии следующими лекарствами:
- Индометацин;
- Пироксикам;
- Длительного курса Ибупрофена (Некст, Долгит) или Кеторолака.
Как правило, симптомы ограничиваются изжогой, чувством дискомфорта и тянущей боли в верхней части живота. Чтобы избавиться от диспепсии, следует прекратить прием НПВС или использовать более современные препараты (Нимесулид или Найз). Также назначают «ингибиторы H+-помпы» и антациды.
Кишечная диспепсия
Этот синдром редко бывает хроническим. Чаще всего, он возникает остро из-за перенесенной инфекции или отравления. Также причинами диспепсии кишечника могут быть:
- Недостаточность секреции ферментов или желчи (при панкреатите, холелитиазе, гепатите);
- Болезнь Крона – аутоиммунная болезнь, при которой может повреждаться любая часть пищеварительного тракта;
- Повреждение слизистой кишечника химически-активными веществами (токсическая диспепсия);
- Дискинезия кишечника – нарушение сокращения этого органа, из-за чего пища застаивается в полости кишечника. Является частой причиной диспепсии беременных.
В настоящее время, принято выделять две дополнительные формы кишечной диспепсии: гнилостную и бродильную. Каждая из них возникает при нехватке ферментов, первая – при поражении поджелудочной железы (остром/хроническом панкреатите, панкреонекрозе, удалении поджелудочной железы). Вторая – при отсутствии лактазы (вещества, переваривающего молочные продукты). Их следует рассматривать независимо от обычного синдрома.
Простая диспепсия, которая не сопровождается недостаточностью ферментов, может проявляться:
- Приступообразной болью по всей области живота, средней интенсивности;
- Вздутием живота;
- Постоянным «урчанием» кишечника;
- Нарушением стула (чаще всего больных беспокоит понос).
Определить причину классической кишечной диспепсии можно с помощью лабораторных способов. Как правило, для этого достаточно следующих исследований:
| Возможная причина диспепсии | Общий анализ крови (ОАК) | Общий анализ кала | Бактериологический посев кала |
| Кишечные инфекции (сальмонеллез, эшерихиоз и т.д.) |
|
При агрессивно текущей инфекции, возможно появление в кале признаков крови. | Высеивается микроб. Определяется оптимальный антибиотик для его устранения. |
| Отравление (действие токсинов на слизистую) | Повышение уровня лейкоцитов (WBC) в ОАК – более 9,1*109/л. Как правило, незначительно. Возможны различные варианты, в зависимости от токсина. |
| Отрицательный |
| Болезнь Крона |
|
| Отрицательный |
| Дискинезия кишечника | Нормальный анализ крови | Возможно наличие мышечных или соединительнотканных волокон. | Отрицательный |
Инструментальную диагностику не проводят при кишечной диспепсии. Исключение составляют аутоиммунные патологии (болезнь Крона).
Как лечить диспепсию при этих состояниях? В первую очередь, необходимо провести лечение основного заболевания:
- Кишечные инфекции – антибиотики;
- Пищевые токсины – устранение общей интоксикации и применение местные местных детоксикантов (Энтеродез, Полисорб МП);
- Болезнь Крона – назначение гормональной терапии.
При любом из этих состояний не следует употреблять продукты с большим количеством клетчатки. Важно принимать сорбенты (Смекта, Смектин, активированный уголь и т.д.), которые достаточно эффективны для устранения синдрома. Чтобы уменьшить боль, возможно назначение спазмолитиков (Дротаверин, Келлин и т.д.).
Бродильная диспепсия
Это одна из разновидностей кишечной диспепсии, при которой возникает недостаточность фермента «лактазы». Он необходим для переваривания целого ряда продуктов: кисломолочных и мучных изделий, шоколада, большинства колбас и т.д. Наиболее частые причины возникновения бродильной диспепсии:
- Острый/хронический панкреатит;
- Выраженный дисбактериоз (недостаток нормальных бактерий в кишечнике);
- Врожденная недостаточность лактазного фермента;
- Глютеновая болезнь.
Симптомы при этом будут несколько отличаться от обычной кишечной формы. Больные могут жаловаться на:
- Выраженное вздутие всего живота;
- Сильную боль, которая уменьшается/исчезает после отхождения газов;
- Обильный и частый понос (возможно до 10 раз в день). Кал при дефекации с неприятным запахом, имеет светло-желтую окраску, жидкую консистенцию, часто пенится;
- Слышимое «урчание» кишечника, звуки переливания жидкости в животе;
- Головную боль, раздражительность и общую слабость (из-за действия токсических веществ, всасывающихся в кишечнике, на нервную систему).
Основным методом определения бродильной диспепсии остается лабораторный копрологический анализ, то есть исследование каловых масс в лаборатории. В нем определяется кислая реакция кала, повышенное количество непереваренной клетчатки, крахмальных зерен, бродильной микрофлоры кишечника.
Лечение следует начинать диетой с пониженным содержанием углеводной пищи. Разрешается кушать высокобелковые блюда (мясо вареное, мясной бульон, масло, курица на пару), необходимо уменьшить количество хлеба, картофеля, овощей и фруктов, выпечки, каш.
Применяют адсорбирующие вещества (Смекта, Полисорб, Неосмектин), пробиотики (Аципол, Лактофильтрум, Бифиформ, Бификол) и ферментные препараты от диспепсии (Креон, Панкреатин). По мере выздоровления углеводсодержащие продукты постепенно вводят в рацион, но в ограниченных количествах. Меню и разрешенные блюда определяются, в зависимости от причины развития этого синдрома.
Бродильная диспепсия у детей
Именно эта диспепсия у детей встречается чаще, чем другие. У ребенка болезнь, как правило, развивается на фоне излишнего кормления специальными смесями, а также пюре на основе фруктов и овощей. Причиной нередко является врожденная нехватка фермента лактазы.
Чем будет проявляться синдром? Стул ребенка характеризуется учащенностью, цвет зеленоватый, с примесью слизи и комочков белого оттенка. Из-за накопления газов в просвете кишечника малыш капризничает, его мучают боли в животе, постоянно плачет. После отхождения газов ребенок обычно сразу успокаивается и засыпает.
Адекватное лечение может назначить только врач-неонатолог или квалифицированный педиатр. При наличии одного из симптомов, следует немедленно обратиться к этим специалистам.
Гнилостная диспепсия
Еще один вид синдрома, возникающего при нарушении переваривания белков в тонкой кишке. Причинами гнилостной диспепсии могут быть болезни поджелудочной железы, повреждение слизистой кишечника (токсинами или микробами) или язвы 12-перстной кишки.
Симптомы, которые будут наблюдаться у больных, имеют характерные особенности. К ним относятся:
- Кал темно-коричневого цвета с «гнилостным» или кислым запахом;
- Кашицеобразный пенящийся стул. Как правило, во время дефекации, больной чувствует жжение в заднем проходе;
- Отхождение газов со зловонным запахом;
- Могут быть сильные боли по всей поверхности живота, которые ослабевают после дефекации.
Терапия проводиться аналогично бродильной форме. В первую очередь, пациенту рекомендуют диету, исключающую белок (любые сорта мясо и рыбы, кисломолочные изделия, яйца и т.д.). Также следует использовать сорбентов и пробиотиков. Как правило, ферментные препараты не используются в процессе лечения. Необходимость антибиотикотерапии определяет доктор.
Функциональная диспепсия
Это вторая большая группа нарушений пищеварения, которая возникает без какой-либо явной причины. У пациентов с этим синдромом, нарушений со стороны ферментов и органов желудочно-кишечного тракта не обнаруживается, даже при тщательном исследовании.
В настоящее время, причины функциональной диспепсии до конца не ясны. Доктора считают, что наибольшую роль играют психосоциальный фактор (постоянные стрессы, эмоциональная неустойчивость) и наследственность. Провоцировать обострение болезни могут:
- Курение и употребление алкоголя (даже в небольших количествах);
- Некоторые лекарства (Теофиллин, препараты из Наперстянки, НПВП);
- Стресс.
Эта форма диспепсии у взрослых наблюдается значительно чаще, чем у детей. Симптомы болезни могут проявляться по-разному. Различают три основных формы функциональной диспепсии:
- Язвенноподобная – для нее характерны «голодные» боли в верхней части брюшной стенки, которые ослабевают после еды;
- Дискинетическая – больного беспокоит тяжесть в животе, возникающая после еды (особенно жирных блюд). Может сопровождаться тошнотой;
- Смешанная – симптомы могут комбинироваться между язвеннободобной и дискинетической формами.
Следует отметить, что нарушений стула (поноса, изменения цвета/консистенции, зловонного запаха, примесей крови) не бывает при этой болезни. В противном случае, необходимо провести повторное обследование из-за подозрения другой патологии.
Для того чтобы исключить органическую диспепсию, рекомендуется проведение следующей диагностики:
- Общий анализ крови и кала;
- Биохимию крови (АЛТ, АСТ, альфа-амилазу, С-реактивный белок);
- Микробиологическое изучение кала;
ФГДС с биопсией.
Если вышеперечисленные обследования показали норму, а у больного имеются названные симптомы, выставляется диагноз.
Лечение носит общий характер. Пациенту рекомендуют исключить из рациона соленые, пряные и жирные блюда. Питаться небольшими порциями, но часто (от 6-ти раз в сутки). При необходимости, можно назначить дополнительно:
- Антациды (Гевискон, Альмагель);
- Ингибиторами H+-помпы (Омепразол, Рабепразол, Лансопразол);
- Успокаивающие средства (Феназепам, Адаптол, Грандаксин).
Следует отметить, что нужные медикаменты для лечения может подобрать только лечащий доктор.
Наиболее частый синдром нарушенного переваривания это диспепсия. Она проявляется по-разному, в зависимости от характера болезни (органический или функциональный) и пораженного отдела пищеварительного пути. В настоящее время, существуют простые методы обследования, с помощью которых можно поставить диагноз в течение 1-го дня. После чего, назначается терапия и диета, что позволяет быстро вернуть прежнее качество жизни больному.
Источник


