Боли при деструктивном панкреатите
Панкреатит – серьёзное заболевание поджелудочной железы. Развитие боязни носит стремительный характер, что часто, особенно в случае промедления с лечением, чревато серьёзнейшими осложнениями. Острый деструктивный панкреатит или «панкреонекроз» – это осложнение острого панкреатита, возникающее вследствие развития воспалительного процесса в тканях поджелудочной железы, которое приводит к нарушению обменных процессов и отмиранию клеток этого органа.
Деструктивный панкреатит – тяжёлое и опасное заболевание, которое нередко приводит к летальному исходу.
Причины возникновения и развития болезни
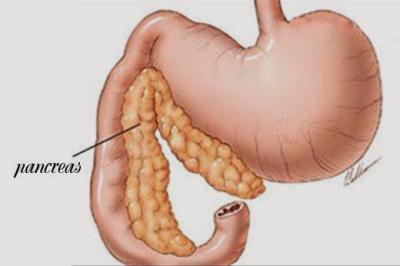
Поджелудочная железа – важный и незаменимый орган, участвующий в пищеварительных процессах. Она производит три основных фермента:
- Липазу – отвечает за переваривание жиров, поступающих с пищей;
- Трипсин – отвечает за переваривание белков;
- Амилазу – отвечает за переработку углеводов.
Кроме того, орган производит гормоны, отвечающие за уровень сахара в крови человека.
Поджелудочная железа
Воспаление тканей поджелудочной железы, сужение либо закупорка панкреатических протоков приводит к тому, что пищеварительные ферменты не подпадают, как положено – в кишечник, а начинают свою пищеварительную активность в поджелудочной железе. В результате этого начинается процесс переваривания собственных тканей. Кроме того, этот «пищеварительный» процесс выходит за пределы самой поджелудочной железы и затрагивает окружающие ткани и органы. Эти же ферменты попадают и в кровоток, в результате чего происходит поражение сердца, печени, почек, головного мозга, лёгких.
Формы и стадии развития
Под воздействием повреждающих факторов происходит отмирание клеток и тканей или, иначе говоря, некроз. По характеру и локализации повреждений железы деструктивный панкреатит бывает:
- Мелкоочаговым;
- Среднеочаговым;
- Крупноочаговым;
- Тотально-субтотальным – поражены все отделы поджелудочной железы (головка, тело, хвост).
Далее, если вовремя не обратиться за помощью, происходит возникновение гнойных образований под действием бактериальных токсинов и развитие абсцесса, как самой железы, так и окружающих тканей, и внутренних органов.
Болезнь характеризуется тяжёлым течением и при неблагоприятных обстоятельствах может наступить смерть пациента. Это может произойти как в первые дни после начала приступа в результате отказа жизненно важных органов и систем организма («ранняя смерть»), либо на третьей-четвёртой неделе («поздняя смерть») – в результате возникновения гнойно-септических осложнений.
Развитие панкреатита
Болезнь имеет три стадии развития.
Первая – ферментативная
На этом этапе начинается некротическое изменение ткани поджелудочной железы. Этот процесс происходит в течение трёх суток и носит название ферментативной фазы заболевания. Панкреатические ферменты выходят из ацинарных клеток и под действием фермента фосфолипазы А происходит разрушение клеточных мембран с последующим проникновением внутрь клеток железы фермента липазы.
Вторая стадия – реактивная
Эта фаза длится со второй по третью неделю с момента начала заболевания. Дальнейшее развитие болезни зависит от реакции организма на очаги некротического поражения. На таком этапе исход зависит от того, происходит ли рассасывание перипанкреатического инфильтрата, либо происходит образование кист и дальнейшее нагноение.
Третья стадия – секвестрационная
Начинается эта фаза с третьей недели с момента возникновения приступа и длится до нескольких месяцев. На этом этапе происходит образование свищей и кист без дальнейших осложнений (стерильный панкреонекроз), либо происходит дальнейшее усугубление ситуации, то есть развивается инфицированная форма панкреонекроза.
Это чрезвычайно опасная ситуация, когда возникают абсцессы, желудочно-кишечные кровотечения, перитонит и сепсис. На этой стадии очень велика вероятность летального исхода.
Секвестрационная стадия панкреатита
Причины возникновения болезни
Возникновение и развитие этой смертельно опасной болезни обусловлено рядом причин, основными из которых являются чрезмерное увлечение крепкими алкогольными напитками и патологии жёлчного пузыря.
- Злоупотребление алкоголем. Это наиболее частая причина возникновения острого панкреатита. Как правило, возникает у людей, имеющих алкогольный стаж 5-15 лет, но не исключены случаи возникновения приступа после единичного случая употребления алкогольных напитков, в особенности в сочетании с жирной жареной пищей.
- Желчнокаменная болезнь. В этом случае панкреатит развивается по причине закупорки жёлчным камнем сфинктера Одди, в результате чего желчь попадает через панкреатические протоки в поджелудочную железу. Либо имеет место закупорка желчным камнем панкреатических протоков и ферменты поджелудочной железы, не имея возможности попасть в кишечник, активируются в самой железе.
Кроме этого, известен и ряд других причин возникновения деструктивного панкреатита.
- Неконтролируемый приём лекарственных средств;
- Инфекционные и вирусные заболевания;
- Врождённые дефекты поджелудочной железы;
- Травмы поджелудочной железы;
- Неудачно проведенные операции и послеоперационные осложнения;
- Наличие паразитов в организме;
- Отравление химическими веществами и укусы ядовитых насекомых.
Симптоматика
Симптомы острого деструктивного панкреатита появляются в скором времени после обильного застолья с большим количеством алкоголя и жирной жареной мясной пищей либо в ночное время.
Возникновение приступа острого панкреатита характеризуется:
- Появлением острой и нестерпимой боли вверху живота. Она может локализоваться в правой части живота – если поражена головка поджелудочной железы, в левой – если хвост, и в центре – если поражение затронуло тело поджелудочной железы. При тотально-субтотальном повреждении боли носят опоясывающий характер. Болевые ощущения не снимаются обезболивающими препаратами.
- Возникновением тошноты и рвоты. Приступы рвоты носят затяжной и мучительный характер. Сначала – это съеденная ранее пища, затем – желчь. После приступа рвоты облегчение не наступает.
- Наличием признаков метеоризма и появлением диареи, что обусловлено недостатком ферментов, которые не попадают в кишечник для обеспечения процессов пищеварения.
В результате интоксикации происходит обезвоживание организма. Пациент ощущает сухость во рту. Далее с развитием болезни может наблюдаться:
- Покраснение лица;
- Повышение температуры;
- Учащение пульса;
- Одышка;
- Появление синюшных пятен на животе и ягодицах в результате повреждения сосудов;
- Пожелтение склер глаз и желтушный цвет лица в результате нарушения оттока жёлчи;
- Возникновение чувства страха;
- Потеря сознания.
Диагностика
Острый деструктивный панкреатит не имеет чёткой клинической картины, его симптомы схожи с симптомами других форм. Вследствие этого необходимо проведение тщательного исследования и диагностики. При подозрении на острый панкреатит больного доставляют в стационар для проведения обследования и оказания экстренной помощи.
Целью диагностики является:
- Определение фазы заболевания и степени поражения организма;
- Своевременное обнаружение осложнений;
- Выявление причин заболевания.
С этой целью проводятся:
- Лабораторные исследования крови и мочи;
- УЗИ – для определения размеров поджелудочной железы, исследования её формы и контуров, выявление наличия жидкости в забрюшинном пространстве;
- Рентгенологическое исследование – выявляет степень вздутия кишечника;
- Диагностическая лапароскопия – для определения наличия кровяных скоплений в полости и кровоизлияний по бокам брюшины;
- Компьютерная томография и магнитно-резонансная томография – помогают выявить участки некроза, определить состояние других внутренних органов.
Лечение
Лечение проводится в условиях стационара и направлено на следующие цели:
- Ликвидация болевых ощущений;
- Снятие спазмов протоков поджелудочной железы и воспаления;
- Обеспечение стабильной работы сердца;
- Снятие последствий интоксикации;
- Профилактика воспалительных процессов.
Хирургическое вмешательство предпринимается в случае отсутствии эффекта от консервативного лечения.
Деструктивный панкреатит – тяжёлое заболевание. Оно характеризуется высоким процентом смертности и инвалидности. Во избежание неприятностей необходимо пересмотреть отношение к алкоголю, а также вовремя проходить обследование на предмет других заболеваний внутренних органов, которые могут спровоцировать приступ острого панкреатита.
Источник
Панкреатит — это серьезная патология поджелудочной железы, которая стремительно развивается и при отсутствии своевременного лечения приводит к опасным последствиям. В МКБ-10 у острого деструктивного панкреатита код К85. При этом заболевании нарушаются обменные процессы в организме, и поджелудочная железа начинает переваривать сама себя. В результате этого процесса происходит некроз клеток органа. В статье подробнее рассмотрим симптомы и причины этой опаснейшей болезни.
Что это такое
Под деструктивным панкреатитом понимают воспаление поджелудочной железы, ее ткани отмирают и уже не восстанавливаются. Орган отекает и в буквальном смысле слова начинает пожирать сам себя. Патология развивается вследствие нарушения обменных процессов. Это приводит к сбоям в работе других систем организма, в первую очередь, желудочно-кишечного тракта.
Острый деструктивный панкреатит начинается с обычного панкреатита. Об этом всегда сигнализируют специфические признаки. Присутствие патологии сильно влияет на работу нервной системы человека, вплоть до наступления комы. Без лечения болезнь быстро прогрессирует и в какой-то момент может привести к необратимым последствиям. Статистика говорит, что 25 % пациентов, страдающих панкреонекрозом (острым деструктивным панкреатитом), умирают.
Стадии
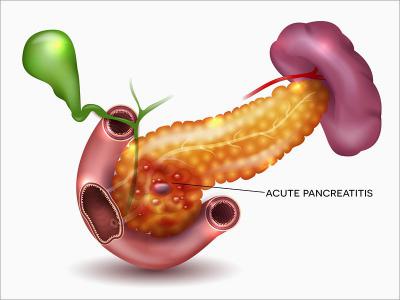
Специалисты выделяют несколько стадий панкреатита:
- Ферментативная: в течении трех дней в тканях железы развиваются некротические изменения. Из клеток выходят панкреатические ферменты, и под влиянием фосфолипазы А разрушаются клеточные мембраны.
- Реактивная: длится со второй по третью неделю с начала заболевания. Дальнейшее течение недуга зависит от реакции организма на отмирание тканей. Исход будет зависеть от того, происходит ли рассасывание инфильтрата или образуются кисты и абсцессы.
- Секвестрационная. Согласно МКБ-10 деструктивный панкреатит имеет шифр К85. Данная стадия начинается с третьей недели от момента развития патологии и продолжается несколько месяцев. В этот период образуются свищи и кисты, внутренние кровотечения, может начаться заражение крови. Это самый опасный период болезни, во время которого возможен летальный исход.
Формы острого деструктивного панкреатита
Заболевание имеет три формы, которые зависят от интенсивности проявления признаков и степени развития:
- Токсемия: в кровоток попадают токсичные вещества, которые имеют бактериальную среду. Эта форма характеризуется тошнотой, рвотой и поносом.
- Абсцесс. Возникает при скоплении в тканях и органах гноя. Абсцесс может образовываться как в самой поджелудочной железе, так и в соседних органах.
- Следующей формой деструктивного панкреатита являются гнойные изменения как в самом органе, так и в забрюшинном пространстве.
Причины

Известно несколько факторов, которые приводят к развитию такого смертельно-опасного заболевания, как панкреонекроз. Главными считаются: злоупотребление алкоголем и болезни желчного пузыря.
- Чрезмерное употребление алкогольных напитков считается самой частой причиной развития патологии. Как правило, болезнь появляется у людей, которые злоупотребляют спиртным от пяти до пятнадцати лет. Однако зафиксированы случаи возникновения панкреатита при единичном приеме алкоголя, зачастую в комплексе с жирной или жареной пищей.
- Желчнокаменная болезнь. Патология развивается из-за закупорки камнем сфинктера Одди, в связи с чем желчь начинает попадать в поджелудочную железу. Еще одной причиной может быть закупорка камнем панкреатических протоков, что приводит к активизированию ферментов в самой железе.
Другие причины
Помимо основных факторов, влияющих на развитие болезни, есть еще несколько причин:
- Вирусные и инфекционные болезни.
- Врожденные патологии поджелудочной железы.
- Травмы этого органа.
- Наличие паразитов в организме.
- Прим большого количества лекарственных препаратов.
- Последствия хирургических операций.
- Укусы ядовитых насекомых.
- Отравления токсичными средствами.
Симптомы
Есть три основных признака, которые свидетельствуют о недомогании и развитии панкреатита:
- вздутие живота и метеоризм;
- сильный болевой синдром;
- тошнота и рвота.
Боль ощущается в левой части тела и спине, может отдаваться в боку или в районе сердца. Боль имеет опоясывающий и ноющий характер, и может затихать, когда человек находится в положении лежа, с подтянутыми к груди ногами. Как только больной встает, неприятные ощущения возвращаются. Интенсивность болевого синдрома индивидуальна: для кого-то боль кажется терпимой, а кто-то изнемогает от нее.
Частая рвота приводит к обезвоживанию организма, при этом может наблюдаться покраснение лица, бледность и потеря сознания.
Также при деструктивном панкреатите наблюдаются: повышенная температура тела, учащение сердечных сокращений и одышка. Могут возникать синие пятна над пупком, на ягодицах и боках, пожелтение глазных яблок и паническое настроение.
Диагностика
Диагностика деструктивного панкреатита осложняется тем, что симптомы заболевания схожи с симптомами других болезней. В результате требуется проводить тщательное обследование. При подозрениях на острую форму патологии больного доставляют в стационар и помимо диагностирования предоставляют неотложную помощь.
Специалисты выявляют стадию панкреатита, степень поражения организма и устанавливают первопричину. Для этого проводят такие исследования:
- сдается анализ крови и мочи;
- при помощи УЗИ выявляется размер поджелудочной железы, ее форма и присутствие жидкости в забрюшинном пространстве;
- степень вздутия кишечного отдела выявляют при помощи рентген исследования;
- для установления присутствия крови в полостях и кровоизлияний сбоку живота проводят лапароскопию;
- при помощи компьютерной томографии и МРТ обнаруживают участки некроза, наблюдают за состоянием других органов.
Лечение
Чаще всего пациент попадает в больницу на стадии токсемии. После проведенных исследований специалист составляет индивидуальное лечение деструктивного панкреатита. Чаще всего болезнь имеет непредсказуемое протекание, поэтому врач должен быть готов к разным вариантам развития патологии.
В условиях стационара проводятся следующие типы лечения:
- снятие болевого синдрома;
- ликвидация спазмов и воспалений протоков поджелудочной железы;
- профилактика воспалительных процессов;
- снятие интоксикации;
- терапия, направленная на улучшение работы сердца.
При отсутствии необходимого эффекта от медикаментозного лечения может быть показано хирургическое вмешательство.
Операция
Хирургическое вмешательство при деструктивном панкреатите помогает восстановить отток панкреатических ферментов и устранить некротический участок железы. Самым успешным считается пункционно-дренирующее лечение.
Операция назначается и в том случае, когда выявляется наличие камней, абсцессов или кист.
Пациенту устанавливается дренаж и производится удаление отмерших участков. Реже требуется резекция. Метод исполнения операции может быть пункционным или лапаротомическим (со вскрытием брюшной полости) и лапароскопическим, при помощи прокола. Такие операции проводятся не раньше пяти дней с начала развития болезни.
Диета
При диагностировании панкреатита в первые сутки назначается полный отказ от пищи, при этом больной должен употреблять большое количество воды. Она должна быть негазированной и чистой, постепенно воду можно заменить на отвар шиповника или морсы.
Через 3-5 дней в меню можно включить супы и каши на воде, а впоследствии расширить меню. Диета предполагает следующие правила:
- отказ от запрещенной еды: жирное, жареное, желтки яиц, соленое, копченое, газированные напитки, грибы, печеное и сладкое, кофе, шоколад.
- питание должно быть дробным — четыре-шесть раз в день, через каждые три часа;
- блюда должны готовиться при помощи тушения, запекания и отваривания.
Диетическое меню при деструктивном панкреатите разрешает употреблять:
- все виды блюд из отварных овощей;
- ягоды и фрукты;
- пюре;
- блюда из круп;
- вегетарианские супы;
- кисломолочные продукты с низким содержанием жира;
- нежирную рыбу;
- кисель, сладкий сок, чай.
Осложнения
Несвоевременное лечение болезни может привести к таким тяжелым последствиям:
- заболевание может перерасти в хроническую форму с ферментативной недостаточностью;
- снижение количества крови;
- шок;
- воспаление брюшины;
- внутренние кровотечения;
- гнойные образования;
- анемия;
- инфицирование крови;
- появление язв;
- закупорка венозных сосудов тромбом;
- разрастание соединительных тканей — фиброз.
Чаще всего встречаются гнойные воспаления, они появляются вместе с отмиранием тканей или через 1-2 недели.
Наиболее часто встречаются гнойные осложнения. Они могут развиваться параллельно с некрозом тканей или через 1-2 недели.
Прогноз
Острый деструктивный панкреатит — это опаснейшее заболевание поджелудочной железы, которое приводит к серьезным последствиям при отсутствии своевременного лечения. В запущенных случаях, без терапии патология приводит к летальному исходу.
К развитию болезни поджелудочной железы приводит неправильный образ жизни:
- перекусы на бегу;
- нездоровая пища;
- курение;
- прием алкогольных напитков;
- игнорирование инфекционных заболеваний в организме.
На исход патологии также влияют следующие факторы:
- степень воздействия ферментов на ткани;
- наличие местных и системных осложнений;
- возраст пациента;
- наличие сопутствующих болезней;
- величина очага некроза;
- своевременность операции.
Самый печальный прогноз наблюдается при таких симптомах:
- пожилой возраст, старше 50 лет;
- повышенное содержание уровня лейкоцитов в крови;
- сахарный диабет;
- высокая концентрация мочевины;
- высокая активность печеночных ферментов;
- обезвоживание.
В тяжелых случаях вероятность смерти повышается до 50 %. Ранняя терапия позволяет снизить риски и улучшить прогноз.
При своевременном обращении к специалисту панкреатит поддается успешному лечению. Для этого необходимо раз в полгода посещать гастроэнтеролога, который сможет вовремя выявить наличие каких-либо нарушений в организме и назначить необходимое лечение.
Источник
 Острый деструктивный панкреатит
Острый деструктивный панкреатитОстрый деструктивный панкреатит представляет собой один из тяжелейших недугов, которые встречаются у человека при расстройствах функционирования поджелудочной.
Панкреатиты представляют собой комплекс недугов, при которых фиксируется появление и развитие острого воспаления в тканях органа, сопровождающееся возникновением деструктивных процессов, связанных с патразрушением структуры и целостности клеток железы. В процессе прогрессирования острого деструктивного панкреатита клеточной мембраны наблюдается заполнение свободного межклеточного пространства ферментами, синтезируемыми клетками поджелудочной, что вызывает самопереваривание тканей.
Общая характеристика и фазы прогрессирования острой деструктивной формы панкреатита
В случае прогрессирования в 15-20% случаев болезнь приобретает деструктивные формы острого панкреатита. При развитии острой формы деструктивного панкреатита смертность составляет до 30% случаев. В случае развития тяжелой формы недуга летальность может достигать 100%.
При остром деструктивном панкреатите максимальная летальность наблюдается в первую, третью и четвертую недели с момента начала развития заболевания в организме. Смерть пациента при остром деструктивном панкреатите на второй неделе прогрессирования недуга фиксируется реже всего. Летальный исход на этой стадии характерен для людей в пожилом возрасте. Неблагоприятный исход на второй неделе течения заболевания может наступить в случае развития недуга у человека с ослабленным организмом.
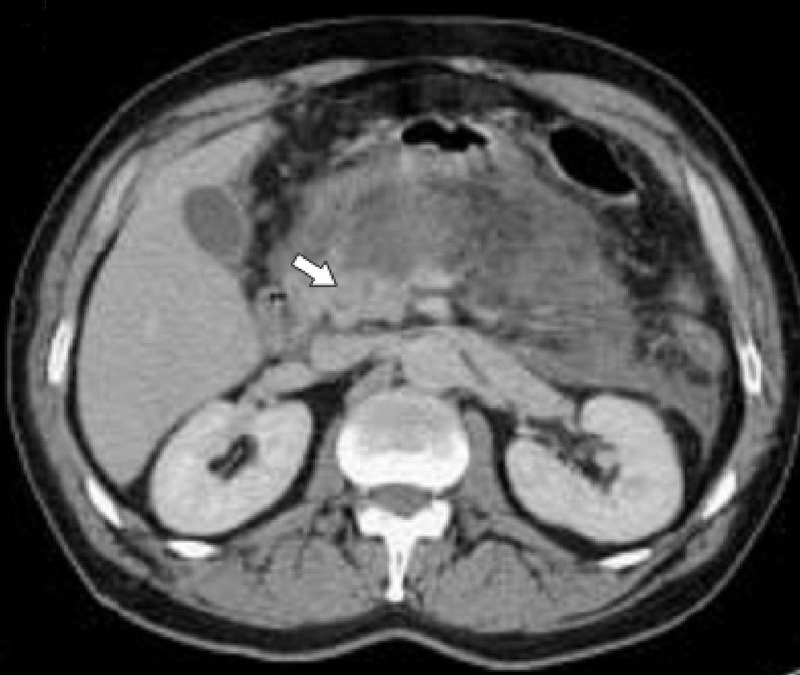 Компьютерная томография деструктивного панкреатита
Компьютерная томография деструктивного панкреатита
При прогрессировании острой формы деструктивного панкреатита выделяются несколько фаз, для которых характерно проявление определенных изменений в тканях поджелудочной и тканях, окружающих орган.
Фазы заболевания:
- Первая фаза острого деструктивного панкреатита носит название ферментативной. Длительность этой фазы составляет до 3 суток с момента начала развития болезни, при этом наблюдается формирование участков некроза тканей поджелудочной. В конце ферментативной фазы наблюдается светлый промежуток, при котором происходит снижение проявлений симптомов болезни и переход ферментативной фазы в реактивную.
- Вторая фаза острой формы деструктивного панкреатита носит название реактивной, как правило, эта фаза недуга регистрируется со второй недели развития нарушения. Реактивная фаза является промежуточной и носит название фазы перипанкреатического инфильтрата.
- Третья фаза острого деструктивного панкреатита носит название стадии секвестрации. Эта фаза развивается с третьей недели течения болезни.
Третья фаза острого деструктивного панкреатита в своем прогрессировании может иметь 3 типа развития событий.
Первое направление характеризуется процессом рассасывания перипанкреатического инфильтрата и наступлением выздоровления пациента, такое течение недуга наблюдается в 35% случаев выявления болезни.
У 1/3 пациентов, заболевших острым деструктивным панкреатитом, наблюдается прогрессирование асептической секвестрации, которая заключается в осуществлении процесса отторжения некротизированного участка от тканей органа, сохранивших свою жизнеспособность. В случае развития недуга в этом направлении происходит формирование парапанкреатической кисты без нагноений.
У 30-35% пациентов наблюдается прогрессирование септической секвестрации, при которой происходит формирование гнойных и септических осложнений. Этот вариант третьей фазы является наиболее опасным для здоровья и жизни человека.
Причины и симптоматика развития острой формы деструктивного панкреатита
В соответствии с данными, полученными в результате научных исследований, которые проведены в последнее время, основными факторами острого деструктивного панкреатита являются:
- алкогольсодержащие напитки;
- недуги, связанные с нарушениями в работе желчевыводящих путей;
- заражение глистами;
- травмы брюшины;
- интоксикации различного генеза.
 При первых подозрениях на панкреатит пациента следует немедленно госпитализировать
При первых подозрениях на панкреатит пациента следует немедленно госпитализировать
При наличии соответствующего опыта любой медик без особых трудностей способен выявить у пациента прогрессирование острого деструктивного панкреатита. Заболевание легко определяется по наличию триады признаков:
- Сильные боли в области эпигастрия.
- Возникновение регулярных рвотных позывов.
- Сильный метеоризм.
Болевые ощущения чаще всего возникают внезапно и имеют высокую интенсивность и силу, очень часто наблюдаются при употреблении жирной пищи или алкоголя при остром деструктивном панкреатите. Болевые ощущения могут сопровождаться шоком, потерей сознания и частыми рвотными позывами. Частая и изнуряющая рвота ведет к прогрессированию обезвоживания.
Помимо указанных признаков у человека наблюдаются симптоматика, характерная для общей интоксикации – это повышение температуры тела, возникновение озноба, тахикардии, одышки и цианоза слизистых оболочек организма больного.
Особенности ощущаемых болей находятся в полной зависимости от формы недуга и причин его возникновения. Основными особенностями проявлениями болей считаются следующие:
- возникновение дискомфортных ощущений;
- впадение пациента в состояние коллапса;
- развитие острых болей в области эпигастрия;
- появление нестерпимых болевых ощущений.
Возникающая в процессе прогрессирования болезни рвота не приносит облегчения пациенту. Кожные покровы лица при этом приобретают красный оттенок, а при впадении человека в коллапс наблюдается побледнение кожного покрова.
Прогрессирующее заболевание приводит к повышению концентрации эластазы, которая провоцирует запуск процесса разрушения сосудов кровеносной системы, что приводит к возникновению кровотечений в органах, входящих в систему пищеварения.
Методики диагностирования острого деструктивного панкреатита у пациента
Важно! Для того чтобы лечение было максимально эффективным, необходимо оперативно и точно поставить диагноз.
При проведении диагностики заболевания особое внимание следует обращать на пациентов, которые имеют функциональные нарушения в работе поджелудочной.
При первых подозрениях на панкреатит пациента следует немедленно госпитализировать.
Внимание! Сложность заболевания заключается в том, что нарушения, возникающие в организме, способны очень быстро спровоцировать развитие коматозного состояния и других опасных для организма состояний.
Для выявления патологических изменений применяется ультразвуковое обследование пациента, которое позволяет выявить:
- наличие отека поджелудочной;
- прогрессирование некротических процессов;
- неравномерность структуры тканей органа.
 УЗИ брюшной полости позволяет выявить изменения в тканях поджелудочной
УЗИ брюшной полости позволяет выявить изменения в тканях поджелудочной
Помимо УЗИ применяются компьютерная томография и цилиакография.
Наиболее информативным методом обследования является лапароскопия. Применение этого метода позволяет провести дифференциацию диагноза, отличить панкреонекроз от холецистита, прободной язвы и некоторых других острых состояний организма, связанных с нарушениями в работе органов брюшной полости.
Современные методы проведения лечения
Чаще всего пациента госпитализируют с недугом, находящимся на стадии токсемии. Первичный диагноз лечащий врач устанавливает по характерным признакам. В дальнейшем диагноз требуется подтвердить или опровергнуть путем проведения инструментальной диагностики и лабораторных анализов.
Так как недуг способен развиваться непредсказуемо, то врач, занимающийся лечением, должен быть готов к развитию заболевания по любому сценарию. Лечебные мероприятия должны быть направлены на инактивирование ферментов, которые продуцируются поджелудочной. В процессе проведения лечебных мероприятий большое внимание следует уделить нормализации оттока секрета поджелудочной и очистке ее от образующихся токсичных соединений. Большое внимание в процессе лечения следует уделить купированию болевых ощущений.
Важно! Для пациента следует обеспечить голодание и полный эмоциональный покой.
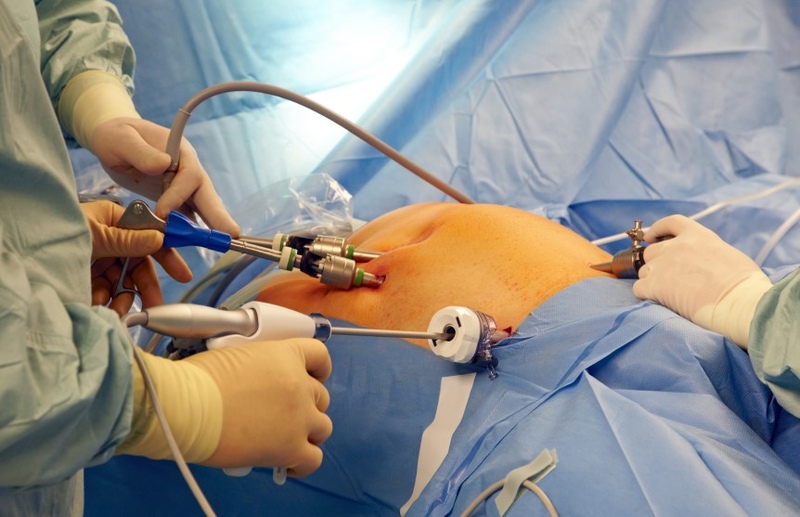 Наиболее информативным методом обследования является лапароскопия
Наиболее информативным методом обследования является лапароскопия
В процессе проведения лечебных процедур осуществляется промывание желудка при помощи холодной воды. Для этой цели используется зонд.
При осуществлении лечения проводится детоксикация. Это состояние достигается путем введения в организм мочегонных препаратов.
При правильном проведении лечебных процедур фаза токсемии завершается выздоровлением больного. В редких случаях она способна перерасти в фазу гнойных осложнений. При таком варианте течения болезни проводится хирургическое вмешательство, которое предполагает удаление пораженных участков органа.
Источник


