Болезни оперированного желудка пептическая язва анастомоза
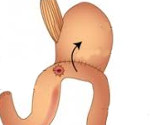
Пептическая язва анастомоза — постгастрорезекционный язвенный дефект в области желудочно-кишечного соустья. Проявляется болью в эпигастрии, околопупочной или правой подреберной области, диспепсией, похудением, астеническим синдромом. Диагностируется с помощью эзофагогастродуоденоскопии, рентгенографии желудка, УЗИ органов брюшной полости, радионуклидного исследования, гистаминового теста, биохимического анализа крови. Для лечения используют антисекреторные, цитопротективные, антацидные, антибактериальные препараты, стимуляторы регенерации. При отсутствии эффекта проводят ререзекцию, ваготомию, удаление желудка или его части, операции на паращитовидных железах.
Общие сведения
Впервые о пептической язве, возникшей у пациента с гастроэнтеростомой, сообщил в 1899 году немецкий хирург Г. Браун. Аналогичный язвенный дефект после гастрорезекции был описан австрийским хирургом Г. Хаберером в 1929 году. По результатам наблюдений, образованием язвы анастомоза осложняется до 5-10% гастроэнтеростомий, 0,5-2% резекций желудка, 0,5-1% антрумэктомий с пересечением блуждающего нерва, 5-15% дренирующих вмешательств с ваготомией. В 90-98% случаях патология диагностируется у больных, прооперированных по поводу язвенной болезни двенадцатиперстной кишки. Особенностью рецидивировавшей пептической язвы является более тяжелое течение с быстрым возникновением опасных для жизни осложнений.
Пептическая язва анастомоза
Причины пептической язвы анастомоза
Дефект слизистой оболочки в области гастроеюнального соустья обычно формируется из-за технических ошибок и сохранения высокого уровня секреции переваривающих компонентов желудочного сока после выполнения хирургического вмешательства. По наблюдениям специалистов в области гастроэнтерологии, причинами образования язвы анастомоза становятся:
- Необоснованно экономная резекция. При удалении менее 2/3 желудка зачастую сохраняется кислотопродуцирующая зона. Ситуация усугубляется отказом от пересечения блуждающего нерва или его ветвей, стимулирующих секрецию пептических факторов.
- Технические ошибки резекции на выключение. При выполнении операции по методу Бильрот II на дуоденальной культе может частично остаться антральная слизистая. Из-за выключения кислого тока указанный участок продуцирует избыток гастрина.
- Высокий тонус блуждающего нерва. Парасимпатическая нервная система стимулирует выделение пептического сока. При вагусной гипертонии или сочетании экономной гастрорезекции с неполной ваготомией сохраняется первопричина пептической язвы.
- Эндокринная патология. Рецидив заболевания отмечается у 75% пациентов с синдромом Золлингера-Эллисона. Повторному образованию язвы также способствует гиперсекреция желудочного сока при гиперпаратиреозе (синдромах Вермера, Сиппла, Шимке).
Патогенез
Основой развития пептической язвы анастомоза является дисбаланс между сохранившимся высоким уровнем производства агрессивных компонентов желудочного секрета, оказывающих повреждающий эффект на слизистую соустья, и снижением активности защитных факторов. Особенности патогенеза заболевания зависят от причин, спровоцировавших рецидив язвенной болезни. При недостаточном иссечении кислотопродуцирующей части желудка соляная кислота и пепсин продуцируются в количестве, практически сопоставимом с дооперационным периодом.
В остальных случаях выявляются условия, способствующие гиперстимуляции париетальных и главных клеток фундальных желудочных желез, — вагусный эффект (при гипертонусе или неполном пересечении блуждающего нерва), гастринемия (при сохранении G-клеток пилорической части, синдроме Золлингера-Эллисона), гиперкальциемия (при гиперпаратиреоидных состояниях). Одновременно в зоне анастомоза в результате послеоперационного нарушения иннервации и кровоснабжения снижается выработка слизи, простагландинов, медленнее восстанавливается эпителий. В результате действие агрессивных факторов недостаточно компенсируется защитными механизмами, в слизистой соустья постепенно формируется язвенный дефект.
Симптомы пептической язвы анастомоза
Заболевание развивается в срок от 6 месяцев до 3 лет после операции. У пациентов появляются интенсивные «голодные» и ночные боли, которые в зависимости от разновидности выполненного анастомоза имеют различную локализацию (околопупочная область, эпигастрий, правое подреберье). Зачастую наблюдается иррадиация болей в левую лопатку, кардиальную область, поясницу. Интенсивность болевых ощущений притупляется после еды, приема атропинсодержащих препаратов, бикарбоната натрия. Возникают диспепсические расстройства: тошнота, рвота, изжога, отрыжка кислым, метеоризм, диарея. При длительном течении пептической язвы боли приобретают постоянный характер, их появление теряет связь с приемом пищи или лекарственных препаратов. Наблюдается нарушение общего состояния пациента, включающее ухудшение аппетита, снижение трудоспособности, потерю веса. Возможна субфебрильная температура тела.
Осложнения
У некоторых больных выявляется пенетрация язвы в соседние органы (поджелудочную железу, брыжейку) с изменением типичного ритма и характера болей. При формировании желудочно-ободочного свища зачастую наблюдается каловая рвота. Частое осложнение пептической язвы — перфорация, сопровождающаяся профузным кровотечением, которое требует немедленной медицинской помощи. Иногда происходит инвагинация тощей кишки в желудок, проявляющаяся кровавой рвотой, сильными болями и возникновением опухолевидного образования в эпигастральной области. При хроническом течении болезни может формироваться сужение анастомоза, приводящее к затруднениям прохождения пищи. В редких случаях диагностируется малигнизация язвы.
Диагностика
Постановка диагноза пептической язвы анастомоза не представляет затруднений при наличии характерной клинической картины и сведений о проведенном оперативном вмешательстве. Диагностика заболевания направлена на определение локализации и размеров дефекта, выявление осложнений и сопутствующих патологий желудочно-кишечного тракта. Наиболее информативными являются:
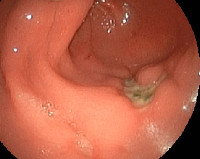
- Эзофагогастродуоденоскопия. Введение гибкого эндоскопа в пищевод и культю желудка позволяет оценить состояние анастомоза, обнаружить язвенный дефект, выявить гиперемию и отечность слизистой. Во время эндоскопии выполняется биопсия пораженного участка для последующего гистологического исследования.
- Рентгенография желудка. Контрастирование пищеварительного тракта при помощи перорального приема сульфата бария помогает обнаружить характерные признаки пептической язвы на рентгенограмме — наличие «ниши», конвергенцию складок слизистой. Метод также применяется для оценки моторной функции желудка.
- УЗИ брюшной полости. В ходе ультразвукового исследования можно изучить структуру органов пищеварительного тракта и гепатобилиарной системы, состоятельность анастомоза. Методику дополняют проведением дуплексного сканирования сосудов для выявления патологии чревного ствола, брюшного отдела аорты.
- Радионуклидное исследование. Внутривенное введение препарата, меченного радиоизотопом, проводится для определения секреторной функции культи желудка. При пептической язве отмечается избыточное накопление изотопа в области анастомоза, что свидетельствует об оставленном участке антрального отдела.
- Гистаминовый тест. Метод дает возможность исследовать базальную и стимулированную секрецию желудочных желез. Исследование имеет высокую информативность для диагностики синдрома Золлингера-Эллисона, при котором отмечается высокая активность базальной секреции, слабый ответ на подкожное введение гистамина.
В клиническом анализе крови наблюдается умеренный лейкоцитоз, незначительное повышение СОЭ, может снижаться количество гемоглобина и эритроцитов, что является признаком кровотечений из пептической язвы. В биохимическом анализе крови определяется гипопротеинемия, повышение содержания гастрина (при болезни Золлингера-Эллисона), увеличение показателей кальция и паратгормона (при гиперпаратиреозе). Для оценки качества проведенной ваготомии производится инсулиновый тест, положительный результат которого указывает на сохранность волокон блуждающего нерва.
Дифференциальная диагностика проводится с другими видами болезней оперированного желудка, злокачественными желудочными неоплазиями, первичной язвой тонкой кишки, несостоятельностью анастомоза, острым аппендицитом, панкреатитом, холециститом. Кроме гастроэнтеролога пациенту необходимы консультации хирурга, онколога, гематолога, эндокринолога.
Лечение пептической язвы анастомоза
В большинстве случаев эффективным оказывается прием препаратов, снижающих секреторную функцию желудка, — ингибиторов М-холинорецепторов, H2-гистаминоблокаторов, ингибиторов протонной помпы в комбинации с цитопротективными, антацидными, регенерирующими средствами. При возможном хеликобактериозе проводится антибактериальная элиминация возбудителя с помощью β-лактамных пенициллинов, макролидов, других антибиотиков. Медикаментозную терапию дополняют коррекцией диеты. Оперативное лечение рекомендовано пациентам с терапевтически резистентной пептической язвой, гастриномой, осложненным течением заболевания. С учетом клинической ситуации выполняют:
- Корригирующие операции. Позволяют устранить механические или функциональные нарушения пищеварения. Создание условий для максимально физиологического переваривания пищи обеспечивается путем ререзекции с созданием нового анастомоза, трансторакальной или поддиафрагмальной стволовой, селективной проксимальной ваготомии, комбинации этих операций.
- Удаление пораженной части или органа. При повторной пептической язве пациентам с болезнью Золлингера-Эллисона показано удаление доброкачественной опухоли желудка (солитарной гастриномы), резекция желудка с ваготомией, тотальная гастрэктомия. Для коррекции гипертиреоза производится субтотальное или тотальное удаление паращитовидных желез.
Прогноз и профилактика
Послеоперационные гастроеюнальные язвы характеризуются рецидивирующим течением с частыми осложнениями. Прогноз относительно неблагоприятный, у ослабленных пациентов с тяжелыми сопутствующими патологиями возрастает риск летального исхода. Профилактика пептических язв заключается в тщательном выборе метода создания анастомоза, проведении резекции не менее двух третей желудка для снижения кислотопродуцирующей функции, соблюдении техники хирургического вмешательства, назначении эффективной консервативной терапии для эрадикации хеликобактерной инфекции перед операцией, лечении сопутствующих заболеваний.
Источник
Этиология
и патогенез. Частота
пострезекционных пептических язв
колеблется от 0,5 до 10%. В подавляющем
числе случаев (90—98%) пептические язвы
соустья развиваются после резекции
желудка, выполненной по поводу язвенной
болезни двенадцатиперстной кишки.
Следует знать, что нормальные цифры
желудочной секреции для здорового
человека являются высокими для больного
с резецированным желудком. Причинами
образования пептических язв могут быть
недостаточное снижение продукции
соляной кислоты вследствие чрезмерно
экономной резекции желудка или неполной
и неадекватной ваготомии, оставления
части слизистой оболочки антрального
отдела над культей двенадцатиперстной
кишки, сужения гастродуоденостомы после
операции ваготомии с пилоропластикой,
а также экстрагастральные факторы,
такие как синдром Золлингера-Эллисона,
гиперпаратиреоз.
Среди
эндокринных симптоматических язв особое
место занимает синдром Золлингера-Эллисона,
в основе которого лежат образующие
гастрин аденомы из Д-клеток поджелудочной
железы и значительно реже других
локализаций (желудок, двенадцатиперстная
кишка, печень, надпочечники, гипофиз,
паращитовидные железы).
При
синдроме Золлингера-Элллисона
морфологическим субстратом в 90% случаев
имеет место опухоль, в 10% – гиперплазия
островкового аппарата. Около 60% опухолей
бывают злокачественными и их метастазы
гормонально активны. Мультицентрический
рост имеют 20% опухолей. В 20-40% случаев
опухоли локализуются вне поджелудочной
железы – в парапанкреатической клетчатке
или в стенке двенадцатиперстной кишки.
В
25% случаев аденомы из Д-клеток поджелудочной
железы сочетаются с аденомами других
желез внутренней секреции (паращитовидных,
гипофиза, надпочечников) это так
называемый полигландулярный эндокринный
аденоматоз, или синдром множественных
эндокринных неоплазий 1-го типа.
Иногда
причиной образования язв служат аденомы
паращитовидных желез.
Повышение
уровня желудочного сока обусловлено
повышенным содержанием в плазме
ионизированного кальция, воздействующего
на париетальные клетки фундальных желез
и опосредованного через увеличение
высвобождения гастрина из G-клеток.
При
синдроме Золлингера-Эллисона
гипергастринемия может быть обусловлена
гиперплазией G-клеток антрального
отдела желудка (это I тип синдрома
Золлингера-Эллисона) или развитием
опухоли из Д-клеток панкреатических
отростков продуцирующих гастрин (II
тип синдрома Золлингера-Эллисона, так
называемая гастринома).
Гипергастринемия
при синдроме Золлингера-Эллисона
вызывает два синергических эффекта:
гиперстимуляцию париетальных клеток,
тем самым увеличивая секрецию соляной
кислоты, и увеличение секретирующих
париетальных клеток.
Локализация
язв при синдроме Золлингера-Эллисона
разнообразна (двенадцатиперстная кишка
– 50-60%; желудок – 16-20%; пищевод и тонкая
кишка 25-30%; множественные язвы 12-15%)
Заболевание
характеризуется наличием язв
желудочно-кишечного тракта, выраженной
гиперсекрецией желудочных желез, болями
в животе и диареей. Характер боли как
при язвенной болезни желудка или
двенадцатиперстной кишки, но более
интенсивные и не уменьшающиеся при
антацидной терапии.
При
синдроме Золлингера-Эллисона очень
высока базальная секреция желудочного
сока как до операции, так и в
послеоперационном периоде. Соотношение
между базальной и стимулированной
гистамином секрецией желудочного сока
равно либо выше 60%. Патогномоничным
является повышение уровня гастрина (15
мг/кг) или секретина (1 клин. ЕД/кг), уровень
содержания гастрина в крови повышается,
при язвенной болезни этот уровень
неизменный.
У
здорового человека в 1 мл плазмы содержится
50-200 пг гастрина (1пг = 10-12
г). У больных синдромом Золлингера-Эллисона
уровень гастрина выше 500 пг/мл.
Диагноз
заболевания устанавливается на основании
клинических проявлений, магнитно-резонансной
томографии, рентгенологических и
эндоскопических данных, желудочной
секреции и уровня гастрина в крови.
Медикаментозное
лечение (фамотидин, омепрозол, октреотид),
как правило, безуспешно.
При
I типе синдрома Золлингера-Эллисона
показана резекция желудка. При втором
типе – удаление аденомы поджелудочной
железы, резекция поджелудочной железы
вместе с аденомой и при невозможности
удаления опухоли – гастрэктомия.
Операция в виде резекции желудка или
ваготомии неэффективна.
Необходимо
отметить, что при синдроме Золлингера-Эллисона
после удаления аденомы поджелудочной
железы может в дальнейшем наступить
рецидив язвы. Это связано с тем, что
аденомы бывают множественными и
оставленными (невыявленными) во время
операции. Эти аденомы стимулируют
выработку гастрина (Е.М. Благитко, 1997).
В такой ситуации показана гастрэктомия.
Клиническая
картина и диагностика.
Пептические язвы появляются в течение
первых 3 лет после хирургического
вмешательства, локализуются они в
области анастомоза на линии шва
(маргинальная язва), в отводящей петле,
в культе желудка, в двенадцатиперстной
кишке, нередко пенетрируя в брыжейку
поперечно-ободочной кишки, в кишку,
поджелудочную железу.
Основным
симптомом пептической язвы является
интенсивная боль, более мучительная,
чем до операции. Вначале боли носят
периодический характер, усиливаясь
после приема грубой острой пищи, затем
светлые промежутки укорачиваются, боли
становятся постоянными, жестокими,
иррадиируют в спину, грудную клетку,
плечо, основное место локалазиции болей
— левое подреберье.
Наблюдается
также изжога, тошнота, рвота, возможны
поносы, у других больных запоры.
Пептические язвы нередко осложняются
кровотечением, перфорацией, пенетрацией
в другие органы. Больные обычно истощены,
так как из-за болей избегают приема
пищи. Диарея может привести к потере
жидкости и электролитов, и прежде всего
калия. При гипокалиемии развиваются
мышечная слабость, парез кишечника,
гипокалиемический алкалоз. Часто видна
пигментация кожи живота от грелки.
Установить
диагноз помогает обнаружение свободной
НСl
в желудочном соке, рентгенологическое
исследование, при котором находят
нишу в области анастомоза или отводящей
петле. Очень информативна эндоскопия
и проведение уреазных тестов.
Лечение.
Если язва неосложненная, а кислотность
невысокая, то целесообразна консервативная
терапия в стационарных условиях с
последующим санаторно-курортным
лечением.
Основной
метод лечения при пептической язве —
оперативный. Выбор операции при
пептической язве зависит прежде всего
от ее причины. Необходимо выбрать
хирургическое вмешательство, максимально
устраняющее все дефекты предыдущей
операции. Применяются следующие
операции:
реконструкция
гастроеюнального анастомоза в
гастродуоденальный с ваготомией;резекция
оставленного антрального отдела желудка
в области культи двенадцатиперстной
кишки;резекция
культи желудка при большой желудочной
культе;традиционная
или торакоскопическая ваготомия;в
случае наличия синдрома Золлингера-Эллисона
показано удаление гастринпродуцирующей
аденомы, а в случае ее не обнаружения
– выполнение гастрэктомии.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Под этим собирательным названием подразумевается группа механических и физиологических расстройств, которые могут встречаться после резекции желудка. В связи с тем что количество резекций, выполняемых ежегодно, весьма велико, лечение больных с патологией оперированного желудка представляет актуальную задачу. Нарушения, возникающие после резекции желудка, можно разделить на три группы: органические заболевания (пептическая язва анастомоза, рак культи желудка), нарушения эвакуации, связанные с механическими причинами (синдром приводящей петли, стриктура гастроэнтероанастомоза или отводящей петли) и функциональные расстройства (демпинг–синдром, нарушения всасывания, функциональный синдром приводящей петли и др.). Мы рассмотрим только заболевания, наиболее часто встречающиеся в практической деятельности врача.
Болезни оперированного желудка – Пептическая язва анастомоза
Пептическая язва анастомоза – наиболее тяжелое заболевание в группе болезней оперированного желудка; наблюдается у 0,5–2,5% больных. Является следствием воздействия сохраняющейся после резекции продуцируемой хлористоводородной кислоты на слизистую оболочку тощей кишки. Причин этого несколько. Во–первых, это ошибки оперативной техники – оставление части антрального отдела, что может случиться при резекции желудка на «выключение», а также чрезмерно экономной резекции (менее 2/3 желудка) без дополнения ее ваготомией. Во–вторых, наличие ульцерогенной аденомы (синдром Эллисона – Золлингера). В третьих, снижение защитных свойств слизистой оболочки тощей кишки к действию желудочного сока. То, что этот фактор нельзя недоучитывать, подтверждается наблюдениями на практике, в которых при сохранившейся секреции хлористоводородной кислоты пептическая язва не возни каст.
Обычно язва располагается в области анастомоза или в отводящей петле, нередко пенетрируя в окружающие органы – брыжейку поперечной ободочной кишки, саму кишку, поджелудочную железу, переднюю брюшную стенку и др.
Пептическая язва анастомоза – симптомы (клиническая картина)
В клинической картине основное место занимают интенсивные боли, нередко весьма жестокие. Чаще они локализуются в левом подреберье, иррадиируя в левую половину грудной клетки и спину. Нередки жалобы на изжогу из–за сопутствующего рефлюкс–эзофагита. Пептические язвы нередко осложняются кровотечением. Больные обычно истощены, так как из–за жестоких болей стараются избегать, приема пищи. Диагностика складывается из обнаружения в желудочном соке свободной хлористоводородной кислоты, часто достигающих значительных цифр, и данных рентгенологического исследования, при котором находят «нишу» в области анастомоза или отводящей петли. Если рентгенологические данные неотчетливы, необходимо прибегнуть к эндоскопии.
Пептическая язва анастомоза – лечение
Если язва поверхностная, неосложненная, а кислотность невысокая, целесообразно провести стационарное консервативное лечение. При каллезных, пенетрирующих язвах показана операция, для правильного выбора которой необходимо исследование обеих фаз желудочной секреции. Характер хирургического лечения зависит от причины возникновения пептической язвы. При синдроме Эллисона – Золлингера необходимо удалить ульцерогенную аденому, которая чаще располагается в поджелудочной железе, но может быть и в других органах. Если поиски опухоли безуспешны, следует выполнить гастрэктомию, поскольку если сохранится хотя бы небольшой участок слизистой оболочки дна желудка, он оказывается способным выработать количество хлористоводородной кислоты, достаточное для того, чтобы вызвать рецидив заболевания.
Если был оставлен участок антрального отдела, его следует удалить. Одновременно, как правило, приходится выполнять и реконструктивную резекцию желудка из–за большой пенетрирующей язвы. В тех случаях, когда пептическая язва является результатом экономной резекции желудка без ваготомии, производят реконструктивную резекцию его по Бнльрот II и ваготомию. Отдаленные результаты таких операций вполне удовлетворительные, ибо если даже развиваются функциональные нарушения, они не кажутся больным слишком обременительными по сравнению с теми страданиями, которые они испытывали при пептической язве.
Болезни оперированного желудка – Синдром приводящей петли
Синдром приводящей петли может быть результатом погрешностей в оперативной технике, а также спаечного процесса, когда эвакуация из приводящей петли затруднена. Гораздо чаще причиной этого страдания бывают нарушения функции двенадцатиперстной кишки. Наиболее часто патология возникает в течение первого года после операции, реже – в отдаленные сроки.
Синдром приводящей петли – симптомы (клиника)
Заболевание проявляется чувством тяжести и болями в эпигастрии, больше справа, рвотой желчью или желчью с пищей. После рвоты, как правило, наступает облегчение. Нередко заболевание сочетается с грыжей пищеводного отверстия диафрагмы, и тогда в клинической картине проявляются такие симптомы, как срыгивание, отрыжка, изжога, загрудинные боли. Различают три степени тяжести синдрома: легкую, которая проявляется чувством тяжести, небольшими болями и периодически рвотой желчью, среднюю, когда симптомы заболевания выражены резче, и тяжелую – при крайней их выраженности (интенсивные боли, регулярная рвота, похудание, слабость). У ряда больных со временем клинические проявления заболевания уменьшаются.
Диагностика проводится на основании характерной клинической картины. Рентгенологическое исследование не имеет решающего значения, так как попадание бария в приводящее колено анастомоза наблюдается после резекции желудка у многих больных, не страдающих синдромом приводящей петли.
Синдром приводящей петли – лечение
Консервативная терапия при синдроме легкой и средней степени тяжести обычно дает хороший эффект. Следует ограничить прием пищи, которая провоцирует синдром (молочные продукты, слад кое). Питаться больной должен небольшими порциями 5–6 раз в день. Хороший эффект дает переливание крови, белковых препаратов, аминокислот, витаминов. Большую пользу может принести санаторно–курортное лечение.
Операция показана при тяжелом синдроме и при синдроме средней тяжести, в случае неэффективности консервативной терапии. Наилучший результат дает реконструкция операции Бильрот II в Бильрот I. Если у больного свободной хлористоводородной кислоты нет, то можно реконструировать анастомоз в У–образный. В случае сочетания синдрома приводящей петли с демпинг–синдромом может быть показана реконструктивная гастродуоденоеюнопластика. Отдаленные результаты хирургического лечения синдрома приводящей петли (когда он наблюдается изолированно) хорошие. Как правило, клиника синдрома исчезает сразу же после операции.
Болезни оперированного желудка – Демпинг–синдром
Демпинг–синдром является наиболее частой патологией оперированного желудка. Несомненно, что причинными факторами в развитии этого синдрома служат удаление важной секретирующей зоны и ликвидация привратникового регулирующего механизма. Чаще демпинг–синдром наблюдается у больных с различного рода психоневрологическими изменениями и выраженными вегетативными расстройствами, у которых общие проявления язвенной болезни доминируют над местными. Отмечено, что после резекции желудка по методу Бильрот I демпинг–синдром развивается реже, чем после операции по Бильрот II; имеет значение ликвидация дуоденального пассажа. Определенная роль в патогенезе демпинг–синдрома принадлежит, по–видимому, декомпенсации отводящей петли анастомоза.
Демпинг–синдром – симптомы (клиника)
Клиника демпинг–синдрома характеризуется приступами слабости, наступающими вслед за приемом пищи, как правило, сладкой или молочной. Больные жалуются также на чувство жара, холодный пот, головокружение, сердцебиение, стеснение в груди, тахикардию. В тяжелых случаях возможен обморок. При легком демпинг–синдроме приступы слабости наблюдаются лишь периодически после приема значительного количества сладостей.
Диагностика демпинг–синдрома основана на клинических проявлениях. Из рентгенологических признаков имеет значение выявляемая ускоренная эвакуация при наличии клиники демпинг–синдрома.
Демпинг–синдром – лечение
Консервативная терапия предусматривает те же мероприятия, что и при синдроме приводящей петли. Следует значительно ограничить прием пищевых продуктов, которые провоцируют появление демпинг–синдрома. Обычно это сладкая и молочная пища. Отмечено, что подобные больные хорошо переносят более грубую пищу: мясо, рыбу, в том числе соленую, овощи, квашеную капусту. Диету следует подбирать индивидуально, потому что нередко больные плохо переносят один два определенных вида пищи. Главное, чтобы питание было регулярным, частым и небольшими порциями. Санаторно–курортное лечение также весьма полезно. Рациональное консервативное лечение у большинства больных дает хороший эффект, в некоторых случаях даже при тяжелом демпинг–синдроме. При безуспешности консервативного лечения показана операция. Если позволяют условия, выполняют реконструкцию операции Бильрот II и Бильрот I. Больным с гистаминрезистентной ахлоргидрией показана реконструктивная гастродуоденоеюнопластика. Эта операция позволяет получить хороший отдаленный результат у 80% больных.
Источник


