Боль нерва при панкреатита
Поджелудочная железа очень болезненно отвечает на начавшийся воспалительный процесс. Подчас боль становится невыносимой, нередко именно боли при панкреатите вынуждают обратиться к врачу. Болезненность панкреатита делает его очень тяжелым заболеванием, нередко приводящим к смерти.
Где болит при панкреатите и куда отдает?
 По-разному болит при остром воспалении и хроническом. Когда воспаление острое, больной ощущает как бы кол в груди, а хронический панкреатит отличается схваткообразными болями, нарастающими и ослабевающими. Лишь у одного из десяти больных панкреатитом болезнь протекает без боли.
По-разному болит при остром воспалении и хроническом. Когда воспаление острое, больной ощущает как бы кол в груди, а хронический панкреатит отличается схваткообразными болями, нарастающими и ослабевающими. Лишь у одного из десяти больных панкреатитом болезнь протекает без боли.
Во многом характер болезненных проявлений зависит от степени болезненных изменений поджелудочной железы, а локализация – от того, что воспалено: головка, тело или хвост железы.
Воспаление, протекающее в головке поджелудочной железы, проявляется болью в солнечном сплетении или в правом боку. При воспалительном процессе в теле и хвосте железы болезненность ощущается в левой подреберной области.
Если поражена вся поджелудочная, боль будет ощущаться как опоясывающая, охватившая верхнюю часть туловища. Острый панкреатит нередко имеет симптоматику стенокардии. У больного жжет за грудиной, болит под левой лопаткой и челюстью с левой стороны. Иррадиация боли под левую лопатку настолько сильна, что схожа с инфарктом миокарда.
Важно! Болевой приступ при хроническом течении болезни может начинаться под ребрами с правой стороны, в области печени, переместится в левый бок, охватить весь живот и все туловище. Живот распирает, ощущается жжение в отдельных местах и по всему животу.
Также хронический панкреатит проявляется болью внизу живота, отдающей в пах, болит спина в области почек. Возможен вариант болевого приступа, когда боль локализуется в районе пупка. Иногда болит в нескольких местах одновременно.
Как болит панкреатит?
Острое воспаление характеризуется болью, возникающей внезапно, лишь изредка появляются предвестники в виде изжоги и диспепсии. Обычно начинает болеть во второй половине дня, еще чаще ночью. Приступ развивается обычно спустя 20 минут после еды, реже через 1-2 часа.
 При остром панкреатите практически всегда начало приступа провоцирует прием пищи, болевые приступы хронического случаются часто при нервном перенапряжении, после физической нагрузки, могут быть вызваны вынужденным пропуском пищи или недостатком в рационе белков.
При остром панкреатите практически всегда начало приступа провоцирует прием пищи, болевые приступы хронического случаются часто при нервном перенапряжении, после физической нагрузки, могут быть вызваны вынужденным пропуском пищи или недостатком в рационе белков.
Хронический панкреатит сопровождают голодные боли, которые несколько стихают после приема пищи. При язвенной болезни после еды голодные боли проходят. Ночные «голодные боли» могут свидетельствовать об онкологии поджелудочной.
Признаки и симптомы болей
Приступ панкреатита похож на проявления болезней гепатобилиарной системы, почек, желудка и двенадцатиперстной кишки. Больного мучает тошнота, рвота, диспепсия. От всех заболеваний пищеварительного тракта больного острый панкреатит отличается внезапностью приступа. Хронический панкреатит отличается болевыми проявлениями часто без тошноты и рвоты – просто болит живот, иногда очень сильно, но рвота и тошнота отсутствуют. Боль при панкреатите чрезвычайно интенсивная, быстро охватывающая все внутренности. Больному бывает тяжело понять, что болит, кажется – болит все.
 При остром панкреатите больной быстро истощается, чувствует себя очень плохо. Неоднократная рвота не приносит облегчения, в рвоте присутствует желчь, жидкость зеленоватого цвета.
При остром панкреатите больной быстро истощается, чувствует себя очень плохо. Неоднократная рвота не приносит облегчения, в рвоте присутствует желчь, жидкость зеленоватого цвета.
В особенно тяжелых случаях больной рвет каловыми массами с желчью и затем кровяными сгустками. Также происходит полная остановка работы кишечника. Врач отметит отсутствие звуков перистальтики.
Для заболевания характерно учащение сердцебиения. Дыхание больного тяжелое, прерывистое с неприятным запахом изо рта.
Нередко панкреатиту сопутствует головная боль, которую вызывает общая интоксикация организма и обезвоживание. При давнем хроническом течении болезни нередко в придачу ко всему болит кишечник. Очень часто приступ панкреатита сопровождает желтуха – окрашивание кожи и склер глаз в желтый цвет. Это происходит в случае закупорки протоков конкрементами, когда нарушается отток желчи.
Так называемая триада Мондора – боль, тяжелая рвота и вздутие живота позволяют почти достоверно утверждать, что у больного приступ острого панкреатита.
Поджелудочная железа находится примерно на ладонь выше пупка под желудком, несколько сзади него. Подкожный жир во время острого приступа на месте проекции поджелудочной железы истощается.
Черты лица заостряются, на коже ягодиц и живота можно различить точечные кровоизлияния диаметром 1-4 мм. Они появляются из-за выброса в кровь ферментов поджелудочной железы.
Для острого панкреатита характерна поза эмбриона, больной мечется в поисках наиболее удобного положения, и инстинктивно подтягивает ноги к груди или становится на четвереньки. Боль при остром панкреатите от такого положения не проходит, а при хроническом – немного облегчается. В положении лежа на спине болит намного сильней.
Сколько длятся?
Обострение хронического панкреатита может сопровождаться чередой болевых приступов разных по интенсивности, усиливающихся после приема пищи, и проходящих за 3-4 часа. Если в это время не соблюдать диету, боли нарастают и приступ продолжается длительное время. В результате больному может потребоваться госпитализация и лечение в стационаре. Игнорирование болезни неминуемо вызовет постоянные боли в животе.
Иногда боли при хроническом панкреатите не зависят от приема пищи, а возникают при физической усталости. В состоянии покоя облегчение наступает достаточно быстро. Положение тела также влияет на проявление болезненных ощущений. В период обострения больному тяжело сидеть, в животе и спине возникает жжение и ощущение вбитого кола.
Боли также различают:
- тянущие;
- ноющие;
- сверлящие;
- колющие;
- острые;
- тупые.
Они могут беспокоить больного неделями.
Длительность приступа острого панкреатита зависит от того, насколько отекла железа или какой объем некротизации. Если помощь оказана своевременно, купирование болевого синдрома происходит достаточно быстро, и приступ удается снять в течение суток. При осложнениях и тяжелом развитии ситуации он может длиться до трех суток.

В медицине панкреатит в зависимости от длительности болевого приступа делится на:
- тип А – боли продолжаются 7-10 дней, периоды обострения сменяются безболевыми паузами;
- тип Б – боли длятся от одного до трех месяцев. Чаще всего поражают при алкогольном панкреатите;
постоянная боль – требующая хирургического вмешательства.
Какие боли не сопутствовали бы панкреатиту, они подлежат немедленному купированию.
Обезболивающие препараты для домашнего применения
Боль при воспалении поджелудочной железы настолько сильна, что человек может потерять сознание и даже умереть от болевого шока. Важно суметь оказать первую медицинскую помощь до приезда скорой помощи. Тем, кто мучится от хронического течения болезни также нелишне знать, чем снять боль при приступе панкреатита.

Внимание! Больному помогают занять удобное положение, обеспечивают доступ свежего воздуха, на живот в области пупка кладут лед. Лед нужен для уменьшения отека больной железы. Как обезболивающие при панкреатите применяют спазмолитики, анальгетики и НПВС.
Спазмолитики
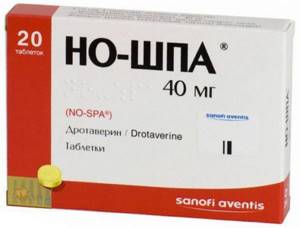
К этой группе препаратов относятся Но-шпа, Баралгин, Бускопан, Папаверин, Платифиллин, Спазмалгон. Они устраняют спазм гладких мышц, восстанавливают нормальный отток соков и тем самым обезболивают.
 Причем для обезболивания при панкреатите нужно делать уколы, таким образом, препарат подействует быстрее, чем если принимать его в таблетках.
Причем для обезболивания при панкреатите нужно делать уколы, таким образом, препарат подействует быстрее, чем если принимать его в таблетках.
При остром панкреатите принять обезболивающее в таблетках невозможно из-за рвоты и нарушения нормальной пищеварительной функции. Необходимо знать, как снять боль правильно.
Уколы делают внутримышечно, медленно вводя лекарство. Препараты комбинируют, чтобы они дополняли и усиливали свои свойства. Вводят совместно Папаверин с Платифиллином или Но-шпу (Дротаверин) с Папаверином. В случае если укол сделать невозможно, можно обезболивающее выпить, разбив ампулу и запив небольшим количеством воды.
Внимание! Лечение в домашних условиях возможно лишь при хроническом течении заболевания.
Анальгетики
Снять боль в домашних условиях помогут также анальгетики. Анальгин и Пенталгин способен обезболить приступ легкой или средней тяжести без особых побочных воздействий.
НПВС
Укол Парацетамола или прием Нимесила снимут воспаление и обезболят. Применение Диклофенака, Ибупрофена, Индометацина эффективно обезболят и снимут воспаление. Самым эффективным средством в своей группе является Кеторолак, снятие воспаления происходит моментально даже в тяжелых случаях.
Важно! Препараты из группы НПВС допустимы в домашних условиях как вынужденная мера обезболивания. НПВС отрицательно влияют на ЖКТ, печень и почки, поэтому дома их нельзя применять бесконтрольно.
 Приступ хронического панкреатита у взрослых в некоторых случаях можно предупредить. Это сделать гораздо легче, чем обезболить после стартовавшего воспаления.
Приступ хронического панкреатита у взрослых в некоторых случаях можно предупредить. Это сделать гораздо легче, чем обезболить после стартовавшего воспаления.
Если планируется застолье, или прием непривычной пищи (при выходе из голода, диеты, поста) одновременно с началом трапезы необходимо принять 2 таблетки но-шпы с ферментным препаратом (Мезим, Фестал, Панзинорм).
Если хроническому панкреатиту не сопутствует желчнокаменная болезнь, следует принять желчегонное средство – Карсил, Аллохол.
Внимание! Эти меры послужат защитой от приступа. Однако не стоит полагаться целиком на лекарства, гораздо эффективней действуют ограничения в количестве еды и ее жирности.
Приступа панкреатита можно также избежать, питаясь регулярно в одно время небольшими порциями. Это лучшая профилактическая мера вкупе с отказом от алкоголя и жареной еды.
Полезное видео
Источник
Болезни поджелудочной железы (панкреонекроз, гнойный панкреатит, рецидивирующий панкреатит, киста поджелудочной железы, атеросклероз сосудов железы, инсулома) нередко сопровождаются различными симптомами поражения нервной системы: головной болью, головокружением, расстройством сознания, психомоторным возбуждением, анизорефлексией, болезненностью нервных стволов, расстройствами чувствительности, вегетативными нарушениями, эпилептиформными припадками и т. п. Выделяют синдромы: неврастенический, острая энцефалопатия, хроническая энцефалопатия и энцефаломиелопатия, гипергликемическая и гипогликемическая комы. В патогенезе неврологических осложнений при панкреатитах ведущую роль играет ферментативная или гормональная дисфункция поджелудочной железы.
Последняя сопровождается выделением большого количества протеолитических ферментов (трипсина, химотрипсина, плазмина, кинина, калликреинал липазы, амилазы) и поступлению их в кровяное русло, недостаточной или избыточной продукцией инсулина. Это ведет к расстройству водно-электролитного баланса, иногда и углеводного обмена (гипо- или гипергликемия), общей интоксикации. В головном мозге и других отделах нервной системы развиваются отек и дисциркуляторные нарушения. Нередко нервно-психические нарушения обусловлены гиперинсулинизмом и гипогликемией. В их основе лежат различные причины (инсулома, гликогенозы, адиссонизм, микседема, болезнь Симмондса и др.). Самые частые из них — опухоль (аденома) поджелудочной железы — инсулома и гнойные панкреатиты. Генез гипергликемии — врожденная или приобретенная (атеросклеротическая) недостаточность островкового аппарата поджелудочной железы с уменьшением продукции инсулина.
Синдром острой энцефалопатии развивается на фоне тяжелого течения панкреатита. Проявляется резким психомоторным возбуждением, менингеальными и проводниковыми симптомами.
Синдромы хронической энцефалопатии и энцефаломиелопатии формируются у больных, длительно страдающих панкреатитом, на фоне ферментной декомпенсации поджелудочной железы. Развиваются нерезко выраженные симптомы: головная боль, парезы черепных нервов, повышение сухожильных рефлексов, пластическая гипертония мышц и другие признаки пирамидной и экстрапирамидной недостаточности, изредка — эпилептические припадки.
Первые клинические симптомы гипогликемической энцефалопатии — снижение нервно-психического тонуса, апатия, вялость, особенно после физической работы и натощак. В дальнейшем появляются пароксизмы, которые проявляются чувством беспокойства, побледнением лица, подъемом АД, потливостью. При дальнейшем снижении уровня сахара начинают выявляться расстройства сознания (возбуждение, спутанность, галлюцинации, затем -сопор, кома), а также менингеальные и очаговые симптомы (ригидность затылка, повышение мышечного тонуса, судороги, парезы и др.). В зависимости от преобладания тех или других симптомов выделяют следующие формы гипогликемической энцефалопатии: делириозную, менингеальную, гемиплегическую, эпилептическую.
Гипергликемическая (диабетическая) кома чаще развивается постепенно — в течение нескольких часов или даже суток. Появляются головная боль, головокружение, жажда, полиурия. Больные становятся вялыми, сонливыми, апатичными, безучастными. Кожа сухая, со следами расчесов. При отсутствии лечения прекоматозное состояние переходит в кому: сознание полностью утрачивается, падает АД, пульс слабый, частый. Запах ацетона изо рта. Зрачки узкие, корнеальные, брюшные и сухожильные рефлексы угасают. Иногда в течение некоторого времени определяются патологические рефлексы.
Если нервно-психические нарушения вызваны воспалительными заболеваниями поджелудочной железы, то при лечении широко применяют антиферменты (контрикал, трасилол, зимофрен, аминокапроновая кислота), гормоны (анаболические стероиды), дезинтоксицирующие и общеукрепляющие препараты (глюкоза, изотонический раствор хлорида натрия, глюкозо-новокаиновая смесь, витамины, хлорид кальция, сульфат магния, желудочная гипотермия. Для купирования гипогликемических нарушений — прием сахара, глюкозы, фруктовых соков, гипергликемических — инсулина и других сахароснижающих препаратов.
В случаях гнойного панкреатита и при панкреонекрозах, осложненных перитонеальными явлениями, а также при опухолях железы — инсуломах необходимо хирургическое вмешательство. Течение и прогноз нервно-психических расстройств определяются тяжестью и исходом заболевания поджелудочной железы. Они более благоприятны при инсуломе, остром отеке и кисте поджелудочной железы, менее-при панкреонекрозе и гнойном панкреатите.
Источник
Основной причиной периодических обострений панкреатита является ферментативная недостаточность поджелудочной железы. Недостаточное количество ацинусов с трудом поставляет нужное количество ферментов в просвет двенадцатиперстной кишки.
В результате возникает неполноценное пищеварение, и всасывание питательных веществ. При хроническом панкреатите страдает вся гепатобилиарная зона: и печень, и желчный пузырь, и особенно — кишечное пищеварение.
В результате развивается мальабсорбция (недостаточное всасывание). В итоге страдает пластический метаболизм, и организм человека недополучает определённое количество углеводов, и особенно белков и жиров, поскольку их переваривание наиболее энергоемкое, и требует участия ферментов, вырабатываемых поджелудочной железой (например, панкреатической липазы).
Но никто из гастроэнтерологов и хирургов не может точно ответить на такой вопрос: является ли панкреатит на нервной почве правильно поставленным диагнозом? И, вообще, может ли вследствие стресса развиться воспаление поджелудочной железы? Известно, что наиболее «стрессосвязанными» заболеваниями являются:
- гипертонический криз;
- острый приступ стенокардии;
- инфаркт миокарда.
Вследствие психологического напряжения, тревоги и стресса у человека может возникнуть инсульт, судорожный припадок, обморок и другие симптомы. Хорошо, но может быть, есть и другая, альтернативная точка зрения на причины острого панкреатита? Да, есть. Это так называемое «психосоматическое направление».
О психосоматике, или почему возникает панкреатит?
Существует ряд болезней, которые являются прямым следствием эмоциональных расстройств пациента. К таким заболеваниям можно отнести панические атаки, бронхиальную астму, артериальную гипертонию, вегетативную дисфункцию, синдром раздражённого кишечника.
Все эти заболевания действительно могут возникнуть при стрессе, и во всех случаях имеет место или очень хорошая диффузная вегетативная иннервация, например, кишечника, или бронхов. Это позволяет запускать механизмы или бронхоспазма, или изменение тонуса мускулатуры кишечной стенки.
Но поджелудочная железа является органом, который очень тесно связан с местными реакциями. Это значит, что острый панкреатит может быть только в том случае, если в просвете двенадцатиперстной кишки есть содержимое. Именно на химический состав этого содержимого, на его температуру и консистенцию и реагируют гладкомышечные элементы протоков поджелудочной железы, и изменяется уровень ее секреции.
Доказательством влияния питания на развитие панкреатита является тот факт, что и у лиц, находящихся на диете, никогда не развивается острый панкреатит, и крайне редко обостряется хроническое воспаление поджелудочной железы. Голодание — это время, когда поджелудочная железа отдыхает, и ей не на что реагировать.
Поэтому даже при остром панкреатите, когда ведущим симптомом является боль, пациенту необходимо воздерживаться от еды и желательно не пить воды. Это мероприятие является лечебным.
Если бы главной причиной возникновения панкреатита был бы стресс, или «нервы», как говорят в народе, то пациенту бы рекомендовали вместо этого, «не нервничать» и не волноваться, как при гипертоническом кризе.
Тогда бы отсутствовала известная статистика, которая явно свидетельствует, что именно перегрузка организма пищей и погрешности в диете вызывают обострение.
Любой врач скорой помощи скажет вам, что в период политической напряженности или во время выборов, наибольшее число госпитализаций — с сердечными заболеваниями.
Значительно увеличивается частота вызовов скорой помощи по поводу острых коронарных приступов после чемпионатов мира по футболу и по хоккею, и врачи выезжают к завзятым болельщикам, особенно немолодым.
Но больше всего приступов панкреатита случается вне всякой связи с «психотравмирующими» факторами, а в связи со значительной нагрузкой на «живот» и на органы пищеварения. Конкретно — после завершения Великого Поста и в новогодние праздники.
Действительная роль «нервов» в развитии панкреатита
Но наша жизнь устроена так, что все болезни действительно происходят «от нервов», как говорит народная пословица. И панкреатит тоже не исключение. И связь между заболеванием и нервной почвой существует, но только не прямая, а косвенная.
И здесь нужно иметь в виду два основополагающих фактора:
- в случае хронического стресса возникает депрессия, которая ведёт к неудовлетворенности.
И часто человеку не остается делать ничего другого, как «заедать» свой стресс. Пациент поглощает огромное количество вредной пищи, поскольку никто не балуется капустной кочерыжкой, но есть много любителей конфет и копченого сала.
Поэтому здесь есть прямая связь между стрессом и погрешностью в диете. Со стрессом нужно бороться другими способами;
- также очень распространенным способом снятия стресса является регулярное употребление алкогольных напитков.
Довольно часто это приобретает характер затяжных запоев (алкоголизм), употребление заводских алкогольных напитков прекращается, люди начинают употреблять суррогаты, это все ведет к острому панкреатиту.
Поэтому, в любом случае, влияние нервной системы на развитие воспаления поджелудочной железы является опосредованным, и протекает через избыточную нагрузку на пищеварительный тракт.
Поэтому вместо того, чтобы «заедать» свой стресс, необходимо правильно питаться, и избегать употребления рафинированной, острой, копченой пищи, солений и маринадов, крепкого алкоголя.
Нельзя нагружать свой организм избытком еды, особенно — после периода длительного воздержания. Гораздо полезнее знать, как профилактировать заболевания, чем знать, как лечить его.
Источник