Блюда при панкреатите в стадии ремиссии
В этот период при хорошем самочувствии снимается существенная часть ограничений и намного шире становится ассортимент разрешенных продуктов и блюд. Тем не менее, нельзя допускать излишней нагрузки на поджелудочную железу, в связи с чем сохраняется дробное питание и запреты на некоторые виды пищи.
Диета без механического щажения, но с сохранением принципов оберегания пищеварительного тракта от температурных и химических раздражителей соблюдается больными хроническим панкреатитом на протяжении всей жизни. Известная диета при хроническом панкреатите по Певзнеру (стол №5) в настоящее время несколько видоизменена: добавлено больше легкоусвояемых животных белков, витаминов, сокращено количество насыщенных жиров. Тем не менее, основные моменты из этой диеты остались в неизмененном виде, и именно их следует строго придерживаться. Во избежание обострений недопустимо испытывать на себе новейшие альтернативные «диетические» рекомендации, в большом количестве появившиеся сейчас на страницах популярных журналов и интернет-сайтах. Безопасность таких диет не доказана, зачастую их составляют люди, не имеющие никакого отношения к медицине.
Основные принципы питания в стадию стойкой ремиссии:
- Термическое и химическое щажение.
- Дробное питание (5-6 раз в сутки).
- Постепенность введения новых продуктов. Если вы не уверены, можно ли вам употреблять какой-то конкретный продукт, обязательно посоветуйтесь с врачом.
- Обогащение рациона белком – до 150 г/сутки, 60% из которого должно приходиться на долю животного белка.
- Ограничение жиров животного происхождения.
- Обязательный самоконтроль пациентов над переносимостью отдельных блюд и продуктов.
- Тщательное пережевывание пищи.
Под термическим щажением подразумевают использование в питании больных блюд только в теплом виде, с температурой от 15 до 60° C. Химическое щажение заключается в исключении из рациона продуктов, раздражающих рецепторы и слизистые оболочки пищеварительного тракта и стимулирующих секрецию поджелудочной железы.
Блюда должны быть отварными, тушеными, запеченными в духовке или микроволновке, приготовленными на пару. Жареное исключается. Сырыми можно есть некоторые фрукты, овощи, ягоды, орехи (небольшими количествами). Разрешаются сахар и соль, но с ограничениями: соль до 10 г в сутки, сахар – до 30 г.
Перечень рекомендуемых продуктов и блюд:
- Овощи: картофель, морковь, кабачки, цветная капуста, свекла, тыква. Используются для приготовления пюре и вегетарианских супов, можно запекать кусочки овощей (картофеля, тыквы) целиком. Морковь допускается в свежем виде, натертая. С осторожностью и не чаще 1-2 раз в неделю можно есть молодые бобовые (фасоль, зеленый горошек), белокочанную капусту, баклажаны. Начиная с маленьких порций, вводятся томаты (добавляют в супы или пюре), огурцы (свежие), петрушка и укроп, но они не должны употребляться ежедневно.
- Фрукты и ягоды: свежие некислые яблоки, бананы, спелые сливы и абрикосы (без кожицы, по 1-2 в день), виноград без косточек. Большинство ягод используется для приготовления компотов, муссов, киселей и желе. К свежим ягодам следует отнестись осторожно, начиная употреблять их по 1-2 штуки и не более пригоршни в день.
- Молочные продукты: творог, кефир или другие кисломолочные продукты обязательно употреблять ежедневно. Молоко – для приготовления блюд. Разрешается есть мягкие неострые и несоленые сыры. Сметана и 10% сливки – для заправки супов по 1 ст.л., сливочное масло – в каши и пюре по 5 г в сутки. Из протертого через сито творога, взбитого с яичным белком и фруктами, можно готовить запеканку.
- Хлеб и мучные изделия: сухари из белого хлеба, подсушенный пшеничный хлеб. Сдобная выпечка из рациона исключается. Макаронные изделия можно использовать в питании 2 раза в неделю.
- Крупы: овсяная, рисовая, гречневая, пшеничная, манная. Пшено и ячневая крупа не рекомендуются.
- Растительное масло: подсолнечное, оливковое для заправки готовых блюд.
- Рыба: нежирная морская и речная, отварная или запеченная куском.
- Птица: курица и индейка без кожицы, куском (отварные, запеченные, тушеные) или в виде фарша.
- Мясо: говядина, телятина, кролик. Желательно использовать изделия из мясного фарша, отваренные или приготовленные на пару (котлеты, тефтели, фрикадельки, суфле). Можно тушеное кусочками мясо (бефстроганов, рагу). Допускается употребление вареной колбасы без шпика и сосисок.
- Яйцо: по 1 куриному яйцу (можно заменить на 2 перепелиных) в виде парового омлета или сваренными всмятку. Яйца также используются для приготовления суфле, запеканок, в мясном фарше.
- Напитки: компоты из свежих фруктов, отвары сухофруктов и шиповника, свежевыжатые некислые фруктово-ягодные соки без сахара, разбавленные водой, чай.
- Разрешается употребление небольших количеств сахара, варенья (сиропа или однородного джема без семечек и кожуры плодов).
Запрещенные продукты:
- копченое, соленое, острое, маринованное;
- жареное;
- консервы и продукты с содержанием консервантов;
- алкоголь, квас и газированные напитки;
- кофе, какао, шоколад;
- кислые фрукты и ягоды и соки из них;
- черный хлеб;
- кондитерские изделия и мороженое;
- мясные и рыбные бульоны.
Поскольку значительная часть больным хроническим панкреатитом достаточно молоды, ведут активный образ жизни и работают, им следует обеспечить себе возможность приемлемого для себя питания на работе. Оптимальными являются горячие обеды в дневное время и легкие перекусы на полдник и во время второго завтрака. Допускать длительных «голодных» промежутков нельзя, поэтому если на вашей работе не предусмотрено обеденных перерывов или не принято есть домашнюю еду, замените ее йогуртом или кефиром, сухариками, яблоком или бананом.
Находясь в гостях, на корпоративной вечеринке или в других местах, где предполагается употребление приготовленной не вами пищи, не стесняйтесь уточнять ее состав. Если это по какой-либо причине невозможно, употребляйте в пищу только фрукты и воду. Не стоит рисковать и есть незнакомые продукты. Помните, что без соблюдения диеты заболевание постоянно прогрессирует, давая частые обострения.
Смотрите также:
- Диета во время ремиссии хронического панкреатита с механическим щажением — более строгая диета;
- Диета № 5п при хроническом панкреатите;
- Пример меню на неделю по диете № 5п при хроническом панкреатите;
- Хронический панкреатит: симптомы и лечение.
Источник
Наряду с регулярным применением лекарственных препаратов, при панкреатите так же показано диетическое питание. Только комплексная мера позволяет снять с поджелудочной нагрузку и отечность, способствует купированию воспаления и восстановлению поврежденных тканей.
При остром приступе болезни рацион питания очень ограничен, вплоть до голодания на протяжении нескольких первых дней. После снятия острых симптомов недуга меню больного постепенно расширяется. Разберем, как должен выглядеть недельный рацион для человека с болезненной ПЖ.
Особенности соблюдения диеты при разных формах панкреатита

Диета является не только обязательным показанием лечения острых приступов заболевания, но и мерой предупреждения рецидивов недуга. Целью такого метода является снятие с органа нагрузки, уменьшение количества выработки желудочного сока и пищеварительных ферментов, а также снижение их активности. Это необходимо для уменьшения отечности железы, купирования воспалительного, инфекционного процессов, создания условий для заживления и регенерации поврежденных тканей.
При остром воспалении диета очень строгая. В первые сутки атаки недуга больному показан голод. Зависимо от тяжести болезни, наличия осложнений голодание может длиться от одного до трех-четырех дней. Такая мера необходима для:
- Приостановления продуцирования желудочного, панкреатического секрета.
- Снижения работоспособности пищеварительных ферментов.
- Предупреждения развития или уменьшения выраженности инфекционных процессов.
При воспалении железы наблюдается отечность, спазмирование органа и его протоков. По этой причине пищеварительные ферменты не могут попасть из поджелудочной в кишечник, активизируются в железе и начинают переваривать ее стенки.
Отмирание поврежденных тканей органа, непереваренные остатки пищи провоцируют осложнение болезни различными инфекциями. Именно поэтому необходимо снизить активность выработки и функционирования панкреатических ферментов, что, в основном, достигается посредством голодовки.
Первые 2-5 дней острого панкреатита показано только употребление жидкостей – до 2,5 литров. После выхода из голодовки при ОП рацион постепенно расширяется согласно диетического стола № 5 П (I). При этом калорийность пищи на протяжении первых десяти дней диеты не должна превышать 800 Ккал. Начиная с десятого дня, при позитивной динамике лечения, калорийность пищи можно увеличить до 1000 Ккал.
При хронической форме заболевания меню больного значительно шире. Оно включает крупы, большинство видов овощей и ягод, мясо и рыбу (не жирных, средне-жирных видов), кисломолочку, несдобное печенье, желе из сладких ягод, мармелад, зефир и даже некоторые виды конфет.
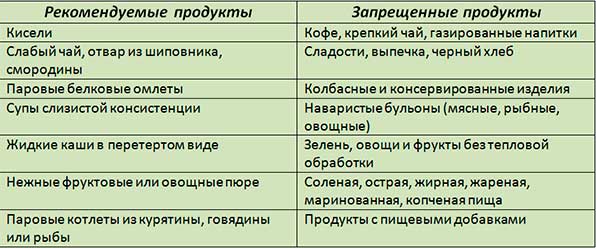
При этом для предупреждения рецидива панкреатита необходимо придерживаться следующих правил питания:
- Употреблять только натуральную, свежую пищу.
- Значительно ограничивать количество сладкого, жирного, и особенно кислого.
- Питание должно быть дробным: 5-6 раз в день небольшими порциями.
- Желательно, чтобы пища была измельченной, перетертой, для ее лучшего усваивания.
- Разрешенный способ готовки: варка, запекание, обработка паром, тушение.
- Не употреблять горячего и холодного – только теплые продукты и блюда.
- На голодный желудок не употреблять фрукты и сладости.
- Не рекомендуется кушать свежий хлеб (лучше второго дня свежести или сухари), сдобную выпечку с кремом.
- Не рекомендуется использовать специи (в небольших количествах можно соль).
- Алкоголь, снеки (чипсы, сухарики, палочки кукурузные и пр.) категорически запрещены.
Здоровое питание и поддерживание водного баланса поможет надолго продлить период ремиссии и сберечь здоровье поджелудочной железы. В этом случае диетическое питание – самое эффективное лекарство.
Примерное меню при обострении воспалительного процесса

В первые дни острого приступа болезни показано голодание. На этот период заболевшему разрешается только пить не газированную минеральную воду со щелочью. Это может быть:
- «Боржоми».
- «Ессентуки 4».
- «Нарзан»
- «Славянская».
Пить воду следует четыре-пять раз в день по 200 мл., при этом питье слегка подогревают (до 27 градусов). Если вода газированная, за полчаса-час до употребления ее следует налить в стакан, чтобы из жидкости вышли все газы.
На третий день питье можно разнообразить слабым шиповниковым отваром. Питье поможет сохранить водный баланс, пополнить запасы организма необходимыми микроэлементами, вывести токсины.
Выход из голодовки
Меню для больных панкреатитом при выходе из голодовки (2, 3 или 4-й день) можно разнообразить следующими продуктами:
- подсушенный белый пшеничный хлеб (не больше 50 грамм в сутки);
- кисель либо морс из черной смородины;
- при этом в день положено пить до 2,5 литров жидкости (минеральная негазированная вода, кисель, морс, отвар из шиповника).
На третий-пятый день рацион можно дополнить:
- отваром слизистой консистенции из риса или овсяной каши;
- пюре из картофеля (жидкое, без масла и молока);
- киселем из черники, черной смородины, клубники, голубики;
- перетертыми кашами на воде из гречки, риса, овсяной крупы.
В последующие два дня разрешается начать пробовать:
- паровой омлет из белков;
- измельченное блендером паровое или отварное мясо курицы, кролика, индейки;
- супы из круп, приготовленные на овощном бульоне или воде;
- пюре из овощей (тыква, морковь, кабачок);
- не крепкий черный либо зеленый чай, чернослив, простоквашу.
Начиная с десятого дня при условии успешного лечения, стихания симптомов болезни, меню можно разнообразить несоленым сливочным маслом, желе, печеными яблоками, отварной рыбой нежирных сортов либо рыбными паровыми котлетами, суфле. Сахар разрешается начинать использовать в очень маленьком количестве. Однако лучше брать его заменители.
Диета при остром панкреатите строгая, поэтому меню абсолютно исключает следующие продукты: жаренные, копченые, очень жирные блюда, грибы, консервы, колбасу, сосиски, сало, яичные желтки, свежий хлеб и сдобную выпечку, пряности, соус, мороженное, алкоголь, газировку, редьку, лук, чеснок, редис, шпинат, горох, фасоль, спаржу, щавель.
Питание после полного купирования приступа
Меню больного при остром панкреатите на неделю должно включать только разрешенные и безопасные для ЖКТ продукты.
1-е сутки:
- Ранняя трапеза: омлет из 2 белков на пару, овсянка, шиповниковый отвар.
- Поздняя трапеза: желе ягод.
- Обеднее время: рисовый суп, подсушенный хлеб, паровые куриные котлеты с кабачковым пюре.
- Полдник: перетертый творог, слабозаваренный чай.
- Вечер: рыбное суфле с гарниром из тушеных овощей, компот из смородины.
- Поздний вечер: сухарик с простоквашей.
2-е сутки:
- Ранняя трапеза: творожный пудинг, чай с сухариком.
- Поздняя трапеза: клубничное суфле, отвар шиповника.
- Обеднее время: вермишелевый суп на бульоне из овощей, сухари, отварная индейка, ягодный мусс.
- Полдник: печеные яблоки, компот.
- Вечер: лапша, рыбная паровая котлета, зеленый чай.
- Поздний вечер: сухарик, чай.
3-и сутки:
- Ранняя трапеза: овощной пудинг.
- Поздняя трапеза: рисовая каша, кусочек курицы.
- Обеднее время: гречневый суп, сухарик, паровые котлеты из кролика, кисель.
- Полдник: тыквенная каша.
- Вечер: овсяная каша, кусок курицы, черный чай.
- Поздний вечер: галеты с кефиром.
4-е сутки:
- Ранняя трапеза: рисовая каша, смородиновый компот.
- Поздняя трапеза: паровой омлет, отвар ромашки.
- Обед: крем-суп из вываренного мяса, сухарик, кусок отварного мяса кролика, чай.
- Полдник: печеное яблоко с творогом, компот.
- Ужин: геркулесовая каша, малиновое суфле, шиповниковый отвар.
- Поздний ужин: сухарик и простокваша.
5-е сутки:
- Ранняя трапеза: каша овсяная, омлет, черный чай.
- Поздняя трапеза: тыквенное пюре, клубничный компот.
- Обеднее время: гречневый суп, сухарик, рыбные паровые котлеты, чай.
- Полдник: творожная запеканка, шиповниковый отвар.
- Вечер: морковное пюре с куриным суфле, печеное потертое яблоко без кожуры и сердцевины, компот.
- Поздний вечер: одно галетное печенье с чаем.
6-е сутки:
- Ранняя трапеза: манная каша, отвар ромашки.
- Поздняя трапеза: паровой омлет, кисель.
- Обеднее время: вермишелевый суп, сухарик, отварная курочка, чай.
- Полдник: ягодное суфле, компот.
- Ужин: овощное пюре, паровая котлета из индейки, кисель.
- Поздний ужин: сухарик с йогуртом.
7-е сутки:
- Ранняя трапеза: морковно-тыквенное пюре, отварной яичный белок, компот.
- Поздняя трапеза: творожное суфле, отвар ромашки.
- Обеднее время: потертый рыбный суп, сухари, паровые куриные котлеты, чай.
- Полдник: печеное яблоко, компот.
- Вечер: гречневая каша с паровой котлетой, отварная натертая свекла, кисель.
- Поздний вечер: сухарик с кефиром.
До перехода болезни в стадию стойкой ремиссии вся еда должна быть перетертой и без специй (не рекомендуется даже соль). Через две недели после приступа, при условии отсутствия симптомов недуга, можно начать пробовать свежие яблоки, очищенные от кожуры и кочана, а также клубнику, банан.
Примерное меню при устойчивой ремиссии панкреатита

Меню диеты при хроническом панкреатите на неделю намного разнообразнее. При переходе болезни на этап устойчивой ремиссии позволяется пробовать: рыбу средней жирности, говядину, сладкие и немного кисловатые свежие фрукты, сахарное, затяжное, творожное печенье, желейные конфеты, зефир, пастилу, мармелад, ягодное желе, твердый сыр, молоко, и другие продукты. С количеством таких продуктов нельзя переусердствовать.
Пример меню при панкреатите на неделю выглядит следующим образом:
День | Ранняя трапеза | Перекус | Обеднее время | Полдник | Вечернее время |
| Пн. | Овсяная каша на молоке низкой жирности, бутерброд с сыром, цикорий | Творожный пудинг, галетное печенье, шиповниковый отвар | Суп картофельный на курином бульоне, сухарик, фрикадельки из курицы на пару | Запеченные яблоки, кисель | Гречневая каша, салат из отварной свеклы с маслом, котлета из говядины |
| Вт. | Молочная каша из риса, кисель или чай | Белковый омлет, отварная индейка, компот | Вермишелевый суп, хлеб пшеничный, запеченный хек, желейные конфеты, зеленый чай | Творожная запеканка, ромашковый отвар | Картофельное пюре, запеченная рыба, салат из моркови с маслом, чай |
| Ср. | Овсяная каша, кисель | Ягодный мусс, затяжное печенье, шиповниковый отвар | Рыбный суп, тыквенный пудинг, сухари, компот | Творожный пудинг | Филе курочки с кабачками, отварная цветная капуста, зеленый чай |
| Чт. | Манная каша, бутерброд с сыром, кисель | Простокваша, сухарик | Рисовый суп с морковкой, мясные биточки, шиповниковый отвар | Овощной пудинг, компот | Тушеная курица с овощами, желе, чай |
| Пт. | Паровой омлет, черный чай | Пудинг из моркови и натертых яблок | Овощной суп-пюре, биточки говяжьи, отвар ромашки с желейной конфетой | Ягодное суфле, галетное печенье | Отварной рис с мясным биточком, чай |
| Сб. | Овсяная каша, цикорий | Омлет, яблочный компот | Гречневый суп, мясной рулет, салат из отварной свеклы, чай | Бутерброд с маслом и твердым сыром, запеченное яблоко, чай | Рыбное суфле, отварная вермишель, чай |
| Вс. | Рисовая каша с отварной индейкой, шиповниковый отвар | Овощное суфле, ягодный кисель | Потертый мясной крем-суп, рыбные кнели, подсушенный хлеб, чай | Творожное печенье, запеченное яблоко, чай | Рыбный рулет, картофельное пюре, шиповниковый отвар |
За 1-2 часа до сна можно выпить стакан кисломолочного продукта (йогурт, кефир, простокваша) с диетическим печеньем.
Заключение
Представленное меню для больных панкреатитом на неделю примерное — его можно менять другими блюдами, разрешенными на стадии стойкой ремиссии.
Между главными приемами пищи также разрешается позволить себе небольшие перекусы фруктами, позволенными сладостями. Полезно выработать привычку кушать приблизительно через одинаковые промежутки времени, выпивать не менее 1-1, 5 литра воды ежедневно и не переедать – после приема пищи должно оставаться легкое чувство голода.
Загрузка…
Источник
Поджелудочная железа, когда воспаляется, то перестает вбрасывать в двенадцатиперстную кишку пищеварительный сок. Без этого секрета еда не расщепляется на простые вещества и не усваивается. Самая частая причина панкреатита – пристрастие к жирной пище, сдобренной алкоголем. Вот почему диета при его лечении – главное лечебное средство.
Правила диеты при панкреатите
У многих людей болезнь быстро становится хронической. Если поставлен диагноз острый панкреатит – диета 5п снижает риск такой перспективы и ограждает от развития диабета. Стол 5а назначается, когда панкреатит осложнен воспалением желчных путей, а стол 1 – заболеваниями желудка. Диета при заболевании поджелудочной железы в хронической форме во время обострений более строга.
Основные правила диеты при панкреатите предписывают больному:
- соблюдать норму жиров – 80 г, углеводов – 350 г;
- отказаться от копченых продуктов и жареных блюд;
- готовить пищу по диетическим рецептам;
- кушать спустя каждые 3 часа;
- употреблять теплые блюда в протертом виде;
- поедать блюда маленькими порциями;
- есть медленно, длительно пережевывая пищу;
- не запивать еду.
Что можно есть при панкреатите
При всех запретах и ограничениях меню может быть очень разнообразным. Что можно кушать при панкреатите? В рацион включают:
- салаты, винегреты, пюре (вареные морковь, свекла, картофель, кабачки, цветная капуста, молодая фасоль);
- сельдерей (в стадии ремиссии);
- овощные супы, борщи;
- мясные блюда из отварной нежирной курятины, говядины, рыбы;
- растительные масла;
- любые нежирные молочные продукты (включая сливки, йогурты), творог, сыры;
- овсяную, гречневую, тыквенную каши на молоке;
- белки куриных яиц;
- компоты (свежие фрукты, ягоды, сухофрукты);
- яблоки некислых сортов, богатые железом;
- слегка черствый хлеб.

Что нельзя есть при панкреатите
Воспаленный орган остро нуждается в передышке, в щадящем режиме работы. Что нельзя есть при панкреатите поджелудочной железы? Полностью запрещены:
- алкоголь;
- жирные, наваристые первые блюда;
- свинина, сало, баранина, гусятина, утятина, субпродукты;
- копчености, колбасы;
- жирные сорта рыбы;
- любые консервы, маринады;
- жареные вторые блюда (в том числе яичница);
- яйца, сваренные вкрутую;
- фастфуд;
- острые соусы, приправы;
- сырой лук, чеснок, редис, редька, болгарский перец;
- бобовые;
- грибы;
- щавель, шпинат;
- бананы, виноград, гранат, инжир, финики, клюква;
- сладкие десерты;
- какао, кофе, газировки;
- свежий хлеб, выпечка, сдоба.
Диета при хроническом панкреатите
Очень важно, чтобы больной организм ежедневно получал около 130 г белков, которые нужны для оптимального обмена веществ. Причем примерно 90 г должны составлять продукты животного происхождения (отварные или приготовленные по рецептам блюд на пару), а растительные – лишь 40 г. Потребление постных продуктов ограждает больного от риска ожирения печени.
Животных жиров в рационе при панкреатите должно быть 80%. Сливочное масло лучше добавлять в готовые блюда. Не стоит забывать о рецептах блюд с послабляющими продуктами (черносливом, курагой). Молоко лучше использовать в супах, кашах, соусах, киселях. Намного полезнее свежий кефир. Питание при панкреатите легкой хронической формы можно разнообразить нежирными сырами, омлетами на пару. Углеводов ежедневно организм не должен получать более 350 г.
Диета при обострении хронического панкреатита должна дать передышку измученной поджелудочной железе. Первые 2 дня тяжелого приступа болезни можно лишь пить теплый настой шиповника, чай, «Боржоми». На третий день больному панкреатитом разрешено давать жидкие супы-пюре, каши на воде, молочные кисели. После исчезновения болей рацион осторожно расширяют, добавляя более плотные, непротертые блюда.

Диета при остром панкреатите
Первые 2 дня болезни тоже показано полное воздержание от пищи – можно только пить воду, чай, настой шиповника (по 4-5 стаканов). Следующие 2 дня питание вводят с помощью капельниц. Затем диета при воспалении поджелудочной железы в острой фазе формируется на основе исключительно низкокалорийных продуктов. Дают их в очень малых количествах, чтобы не навредить.
Диета при остром панкреатите на протяжении второй и последующих недель становится более разнообразной. В меню включают:
- супы, жидкие каши и кисели, соки, зеленый чай;
- нежирную курятину (особенно паровые котлеты) вместо красного мяса, др. белковые продукты;
- богатые антиоксидантами овощи и фрукты.
Сколько длится диета при панкреатите поджелудочной железы
Сроки соблюдения правил диетического питания и для взрослого, и ребенка зависят от разновидности недуга. Лечение болезни в острой форме необходимо проводить только стационарно, а обострение хронической стадии – амбулаторно. Сколько длится диета при панкреатите поджелудочной железы в острой стадии? Курс лечения занимает примерно 2-3 недели. Диету же после выписки следует соблюдать минимум полгода.
Правильное, щадящее отношение к поджелудочной железе предотвращает в будущем обострения недуга и оберегает пациента от появления диабета. Если же воспаление стало хроническим, то человек должен следовать диетическому меню при панкреатите всю жизнь. Даже после перехода недуга в стадию стойкой ремиссии не следует обольщаться в надежде на полное выздоровление.

Примерное меню диеты при панкреатите на неделю
Приемлемы самые разные варианты. Главное – если назначена диета 5п, меню на неделю при панкреатите должно быть разнообразным. Например:
Завтраки:
- свекольный салат, компот;
- творог, настой шиповника;
- омлет на пару, чай с печеньем;
- овсянка, кисель;
- тыквенная каша, узвар;
- сыр с галетами, настой шиповника;
- каша гречневая, чай.
Вторые завтраки:
- рис с изюмом;
- салат из моркови;
- яблоко, запеченное с курагой;
- морковно-тыквенное пюре;
- отварная свекла;
- взбитые белки;
- запеченное яблоко.
Обеды:
- постные супы, борщи;
- рыба с рисом;
- говядина отварная;
- творожная запеканка;
- куриная котлета;
- макароны по-флотски;
- соте.

Полдники:
- фруктовое желе;
- овощной рулет;
- ягодный кисель;
- фруктовый пудинг;
- запеченный картофель;
- бутерброд с сыром и маслом;
- пюре фасолевое.
Ужины:
- яблочное пюре, йогурт;
- рис с изюмом, варенец;
- винегрет, мацони;
- отварная цветная капуста, простокваша;
- кабачковая икра, кефир;
- омлет, ряженка;
- рисовый пудинг, йогурт.
Видео: диета при панкреатите
Внимание! Информация,
представленная в статье, носит ознакомительный характер. Материалы статьи не
призывают к самостоятельному лечению. Только квалифицированный врач может
поставить диагноз и дать рекомендации по лечению, исходя из индивидуальных
особенностей конкретного пациента.
Нашли в тексте ошибку?
Выделите её, нажмите Ctrl + Enter и мы всё исправим!
Источник


