Билиодигестивные анастомозы при панкреатите
Билиодигестивный анастомоз – это созданное хирургическим путём соустье между желчевыводящими путями и отделом желудочно-кишечного тракта. В Юсуповской больнице работают профессора и врачи высшей категории. Они обладают необходимым опытом для наложения билиодигестивного анастомоза. Онкологи применяют самое современное оборудование ведущих мировых производителей для лечения поджелудочной железы, желчного пузыря с его протоками.
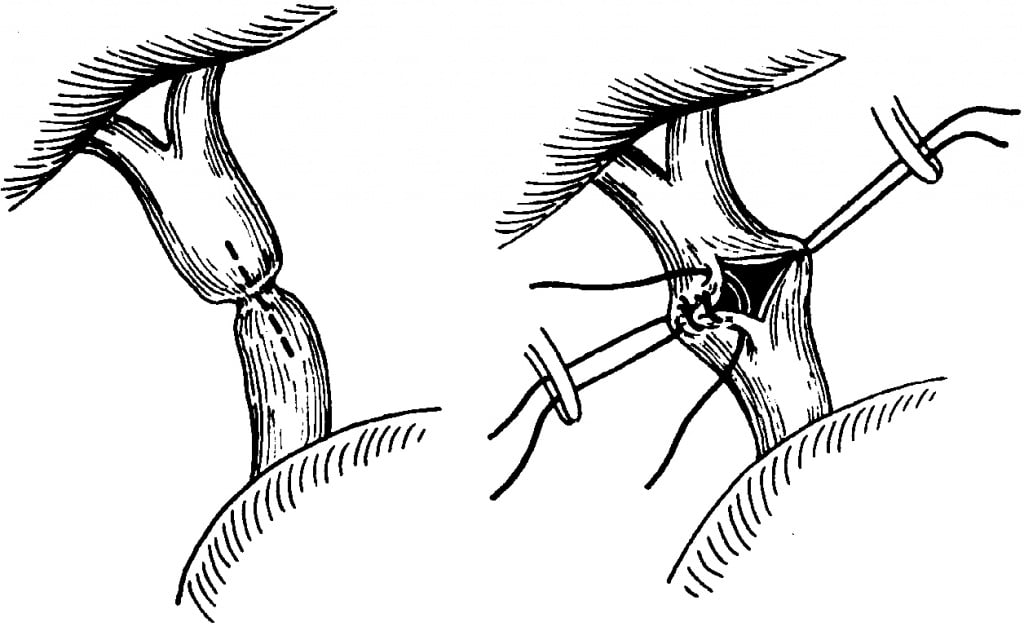
К билиодигестивным анастомозам относятся:
- холедоходуоденоанастомоз (соустье между двенадцатиперстной кишкой и общим желчным протоком);
- гепатикодуоденоанастомоз и гепатикоеюноанастомоз (соустье между общим желчным протоком и двенадцатиперстной или тощей кишкой);
- холецистоеюноанастомоз – соустье между желчным пузырем и тощей кишкой.
В Юсуповской больнице врачи индивидуально подходят к выбору методов лечения пациентов. Все тяжёлые случаи заболеваний обсуждают на заседании экспертного совета. Врачи принимают коллегиальное решение о выборе вида билиодигестивного анастомоза. После операции улучшается качество и увеличивается продолжительность жизни пациента.
Показания и противопоказания для билиодигестивных анастомозов
Билиодигестивный анастомоз создают при наличии следующих показаний:
- рак головки поджелудочной железы;
- опухоль большого дуоденального сосочка и головки поджелудочной железы;
- индуративный панкреатит.
Противопоказаниями для создания билиодигестивных анастомозов является дуоденостаз, узкий желчный проток с ломкими стенками, рубцовые изменения стенки двенадцатиперстной кишки и тяжёлое состояние пациента.
Обследование перед операцией
Перед наложением билиодигестивного анастомоза врачи Юсуповской больницы проводят комплексное обследование пациента. Онкологические больные сдают общий анализ крови, мочи, коагулограмму. Им выполняют инструментальные исследования:
- рентгенографию желчевыводящих путей;
- ультразвуковое эндоскопическое исследование;
- компьютерную томографию;
- эндоскопическую ретроградную холангиографию.
Перед операцией пациентов осматривает анестезиолог. Он определяет степень операционного риска, выбирает вид анестезии, который планируется использовать во время оперативного вмешательства, назначает премедикацию.
Выбор вида билиодигестивного анастомоза
Для отведения желчи непосредственно из протоков онкологи Юсуповской больницы создают холедоходуоденоанастомоз. К этому виду билиодигестивного анастомоза прибегают в случаях закрытия конечного отдела общего желчного протока рубцовыми сужениями, новообразованиями и индуративным панкреатитом, особенно если желчный пузырь удалён или не может быть использованным для внутреннего отведения желчи. Операцию применяют при наличии в желчных протоках множественных замазкообразных масс, мелких камней или песка, которые невозможно полностью удалить, а также с целью декомпрессии желчных путей.
Преимуществами холедоходуоденостомии является:
- более лёгкое течение послеоперационного периода;
- отсутствие истечения желчи наружу;
- возможность предотвратить рецидивы заболевания.
Гепатикодуоденоанастомоз и гепатикоеюноанастомоз накладывают при невозможности использовать для отведения желчи расположенный выше двенадцатиперстной кишки отдел общего желчного протока. Во время операции накладывается соустье между общим печеночным протоком и двенадцатиперстной или тощей кишкой. Во избежание забрасывания кишечного содержимого в желчные пути приводящий и отводящий отделы тощей кишки соединяют межкишечным соустьем.
Профилактика осложнений после создания холедоходуоденоанастомоза
Наиболее часто врачи создают холедоходуоденоанастомоз. Этот вид билиодигестивного анастомоза обладает рядом недостатков:
- не достигается точного сопоставления сшиваемых тканей серозными поверхностями;
- нарушается биологическая герметичность шва;
- высокий риск рубцового сужения анастомоза.
Для профилактики этих осложнений врачи клиники онкологии накладывают холедоходуоденоанастомоз с использованием прецизионного адаптирующего шва. В послеоперационном периоде проводят промывание общего желчного протока и наложенного билиодигестивного анастомоза путём введения 20 мл 10% раствора ксимедона в общий желчный проток через дренаж. Через рот пациенты принимают ксимедон по 0,5 г 4 раза в сутки.
Позвоните по телефону Юсуповской больницы, где онкологи в совершенстве владеют техникой наложения билиодигестивного анастомоза и индивидуально подходят к выбору метода оперативного вмешательства. Медицинский персонал клиники онкологии обеспечивает профессиональный уход за пациентами после операции.
Автор

Список литературы
- МКБ-10 (Международная классификация болезней)
- Юсуповская больница
- Черенков В. Г. Клиническая онкология. — 3-е изд. — М.: Медицинская книга, 2010. — 434 с. — ISBN 978-5-91894-002-0.
- Широкорад В. И., Махсон А. Н., Ядыков О. А. Состояние онкоурологической помощи в Москве // Онкоурология. — 2013. — № 4. — С. 10—13.
- Волосянко М. И. Традиционные и естественные методы предупреждения и лечения рака, Аквариум, 1994
- John Niederhuber, James Armitage, James Doroshow, Michael Kastan, Joel Tepper Abeloff’s Clinical Oncology — 5th Edition, eMEDICAL BOOKS, 2013
Наши специалисты

Заведующий онкологическим отделением, врач-онколог, химиотерапевт, к.м.н.

Хирург-онколог

Врач-онколог

Врач-онколог

Врач-онколог
Цены на лечение при билиодигестивном анастомозе
*Информация на сайте носит исключительно ознакомительный характер. Все материалы и цены, размещенные на сайте, не являются публичной офертой, определяемой положениями ст. 437 ГК РФ. Для получения точной информации обратитесь к сотрудникам клиники или посетите нашу клинику.
Скачать прайс на услуги
Мы работаем круглосуточно
Источник
Показания
для наложения билиодигестивных
анастомозов:
1.
нарушения проходимости терминального
отдела холедоха при доброкачественной
патологии (стенозы и стриктуры холедоха)
2.
опухоли большого дуоденального сосочка,
рак терминального отдела холедоха, рак
головки поджелудочной железы
Виды
билиодигестивных анастомозов:
а.
холедоходуоденоанастомоз
– анастомоз между общим желчным протоком
и 12-перстной кишкой по типу бок в бок с
помощью двухрядного кишечного шва;
просвет общего желчного протока вскрывают
при этом продольно, а 12-перстной кишки
– поперечно.
Ф
 ормирование
ормирование
холедоходуоденоанастомоза по Юрашу.
1.
Обнажают супрадуоденальный отдел общего
желчного протока. Рассекают холедох
продольно на 2,0-2,5 см.
2.
12-перстную кишку рассекают поперечно
так, чтобы линии разреза протока и кишки
совпадали по оси
3.
Не завязывая, накладывают узловые швы,
прошивая насквозь стенки протока и
кишки. После наложения анастомоза все
швы завязывают одновременно с двух
сторон, предупреждая деформацию
анастомоза.
4.
К месту анастомоза подводят дренажи.
Рану брюшной стенки ушивают до дренажей.
Способ
Юраша – наиболее физиологичен, т.к.
поперечный разрез кишки не повреждает
циркулярной мускулатуры, не нарушает
работу перистальтики в зоне анастомоза,
снижается вероятность рефлюкс-холангита.
б .гепатикодуоденоанастомоз
.гепатикодуоденоанастомоз
и гепатикоеюноанастомоз
– накладывают при невозможности
использовать для отведения желчи
супрадуоденальный отдел холедоха;
накладывается соустье между общим
печеночным протоком и 12-перстной кишкой
или тощей кишкой. Во избежание забрасывания
кишечного содержимого в желчные пути
приводящий и отводящий отделы тощей
кишки соединяют межкишечным соустьем.
в.
холецистогастроанастомоз
– накладывают соустье между желудком
и желчным пузырем:
1.
Стенку желудка и желчного пузыря сближают
до соприкосновения, накладывают держалки
на стенки органов и между ними – ряд
узловых серозно-мышечных швов
2.
Вскрывают просвет желудка и желчного
пузыря, предварительно удалив содержимое
из этих органов
3 .
.
Формируют анастомоз (непрерывный
кетгутовый шов на задние губы анастомоза,
этой же нитью непрерывный шов на передние
губы анастомоза, второй ряд узловых
серозно-мышечных швов на передние губы
анастомоза)
г.
холецистоеюноанастомоз
– накладывают соустье между тощей
кишкой и желчным пузырем: чаще всего
производят впередиободочную
холецистоеюностомию с обязательным
наложением межкишечного соустья. При
этой операции длина приводящей петли
кишки должна быть не менее 30 см. Межкишечное
соустье накладывают на расстоянии 10—15
см от анастомоза желчного пузыря с
кишкой
71. Удаление желчного пузыря.
Холецистэктомия
— удаление желчного пузыря.
Виды
холецистэктомии:
а)
традиционная (открытая): 1. от дна 2. от
шейки
б)
лапароскопическая
Открытая
холецистэктомия от шейки (ретроградная).
Показания:
ЖКТ с большим числом мелких камней.
Техника
операции:
1.
Доступ: верхняя срединная лапаротомия
или по Курвуазье-Кохеру
2.
Печень отводим кверху, 12-перстную кишку
смещаем книзу, в результате чего
натягивается печеночно-двенадцатиперстная
связка.
3.
Накладываем зажим на дно желчного
пузыря.
4.
Рассекаем передний листок
печеночно-двенадцатиперстной связки
в зоне треугольника Кало (сверху –
печень, по бокам – печеночный и пузырный
протоки).
5.
Раздвигаем диссектором листки брюшины,
выделяем пузырный проток до места
соединения с печеночным протоком.
6.
Перевязываем пузырный проток, отступя
1 см от печеночного протока, вторую
лигатуру накладываем проксимальнее
первой, отступя 0,5 см.
7.
Выделяем пузырную артерию в треугольнике
Кало. В области треугольника Кало она
отходит от правой печеночной артерии
и проходит в сторону желчного пузыря.
Накладываем две лигатуры на пузырную
артерию и пересекаем ее между ними.
8.
Начинаем субсерозное выделение желчного
пузыря из ложа. Для этого рассекаем
брюшину желчного пузыря, отступя 1 см
от печени, отслаиваем брюшину желчного
пузыря по периметру, накладываем зажим
на пузырный проток для фиксации, отделяем
стенку желчного пузыря от печени (следует
следить за тем, чтобы не вскрыть желчный
пузырь). Пузырь выделяют из ложа и удаляют
от шейки к дну.
9.
После удаления желчного пузыря производят
ревизию ложа на гемостаз. Листки брюшины
ушивают над ложем желчного пузыря
непрерывным или узловым кетгутовым
швом.
10.
К месту культи пузырного протока подводят
дренаж, который вводят через контрапертуру.
Преимущества
холецистэктомии от шейки:
1)
сразу приступают к выделению пузырного
протока и пузырной артерии, обследованию
общего желчного протока на предмет
выявления его закупорки камнями
2)
обеспечивается ревизия печеночных
протоков и пузырной артерии почти в
сухой ране (т.к. выделение пузыря от дна
сопровождается кровотечением из
паренхимы печени в ложе ЖП)
Открытая
холецистэктомия от дна (антероградная).
Показания:
недостаточная опытность хирурга;
отсутствие мелких конкрементов; наличие
воспалительного процесса в
печеночно-двенадцатиперстной связке
1.
Доступ: верхняя срединная лапаротомия
или по Курвуазье-Кохеру
2.
Печень отводим кверху, 12-перстную кишку
смещаем книзу, в результате чего
натягивается печеночно-двенадцатиперстная
связка.
3.
Производим пункцию желчного пузыря,
если последний напряжен. Накладываем
зажим на дно желчного пузыря.
4.
Начинаем выделение желчного пузыря из
ложа. Рассекаем брюшину желчного пузыря,
отступя 1 см от печени, отслаиваем брюшину
желчного пузыря по периметру. Накладываем
зажим на пузырный проток. Отделяем
острым и тупым путем стенку желчного
пузыря от печени. Выделяем пузырь, шейку
желчного пузыря и желчный проток до
места его впадения в печеночный проток,
в результате чего желчный пузырь остается
на ножке из пузырного протоке и пузырной
артерии.
5.
Выделяют пузырную артерию и пересекают
ее между двумя лигатурами. Перевязывают
пузырным проток двумя лигатура, отступя
на 0,5 см от печеночного протока. Пересекают
пузырный проток.
6.
После удаления желчного пузыря производят
ревизию ложа на гемостаз. Листки брюшины
ушивают над ложем желчного пузыря
непрерывным или узловым инвагинирующим
кетгутовым швом.
7.
К месту культи пузырного протока подводят
дренаж, который вводят через контрапертуру.
Преимущества
холецистэктомии от дна:
хирург подходит к воротам пузыря, имея
возможность надежно идентифицировать
его элементы.
Лапароскопическая
холецистэктомия.
Показания:
а.
неосложненный хронический калькулезный
холецистит
б.
острый холецистит
в.
холестероз желчного пузыря
г.
полипоз желчного пузыря
Противопоказания:
а.
рак желчного пузыря
б.
плотный инфильтрат в зоне шейки желчного
пузыря
в.
поздние сроки беременности
г.
общие противопоказания к проведению
операции (типа инфаркта миокарда и т.д.)
Преимущества:
а.
снижает травматичность хирургического
пособия
б.
снижает продолжительность хирургического
вмешательства
в.
обеспечивает большой косметический
эффект
г.
сокращает продолжительность стационарного
и амбулаторного лечения
Ход
операции:
1.
Доступ — 4 троакара: лапароскопический
(по белой линии живота ниже пупка),
инструментальный (как можно ближе к
мечевидному отростку), вспомогательные
(по среднеключичной линии на 4-5 см ниже
края реберной дуги и по передней
подмышечной линии на уровне пупка)
2.
Тракция: приподнять ЖП, обнажить ворота
печени и зону треугольника Кало для
последующей препаровки
3.
Рассечение брюшины (L-образным
электродом по переходной складке на
уровне средней трети медиальной
поверхности желчного пузыря)
4.
Препаровка треугольника Кало
5.
Выделение элементов шейки желчного
пузыря, пересечение артерии, пересечение
пузырного протока
6.
Мобилизация желчного пузыря
7.
Аспирация жидкости и дренирование
брюшной полости
8.
Извлечение желчного пузыря
9.
Окончание операции (швы только в месте
введения главных троакаров)
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
При необходимости хирургического лечения рака поджелудочной железы хирурги постоянно сталкиваются с альтернативой выбора объема операции. Мы проследили судьбу нескольких десятков больных раком поджелудочной железы, которым был наложен обходной билиодигестивный анастомоз и которые перенесли обширную панкреатодуоденальную резекцию. Срок жизни больных обеих групп оказался одинаковым и недолговечным.
При хирургическом лечении рака поджелудочной железы большинство хирургов производят три группы оперативных вмешательств — эксплоративную лапаротомию, наложение билиодигестивного анастомоза и радикальные операции — резекции поджелудочной железы, панкреатодуоденальные резекции и панкреатэктомии.
При раке периампулярной зоны может быть выполнена трансдуоденальная папиллэктомия и экономная панкреатодуоденальная резекция, рациональность производства которой спорна.
Основной критерий выбора объема хирургического лечения рака поджелудочной железы — операционная смертность — зависит не от ее предполагаемого размера и радикальности,а от того, в конечном счете, в какой стадии находится заболевание к моменту операции.
У трети больных невозможно вообще никакое хирургическое лечение рака поджелудочной железы, поскольку имеются метастазы в воротах печени, блокирующие магистральные желчные протоки, а также отдаленные метастазы.
В половине случаев возможно наложение билиодигестивного анастомоза. Показанием к выполнению паллиативных операций является сердечно-сосудистая недостаточность, старческий возраст, длительная желтуха, кахексия, опасение, что больной не перенесет радикальной операции.
Отбор больных на хирургическе лечение рака поджелудочной железы должен быть очень строгим. Предложено несколько видов разгрузочных анастомозов между желчным пузырем и общим желчным протоком, с одной стороны, и желудочно-кишечным трактом — с другой.
Наибольшую проверку временем выдержала операция, заключающаяся в наложении анастомоза между желчным пузырем и петлей тощей кишки. Преимуществом операции является возможность наложить соустье при любом положении желчного пузыря, а также в случаях, когда желудок или двенадцатиперстную кишку использовать для этой цели нельзя. Отрицательная сторона — необходимость наложения межкишечного соустья, что удлиняет операцию.
Длинную (до 50 см) петлю тощей кишки фиксируют к области дна желчного пузыря впередиободочно. После вскрытия пузыря и полости кишки размером 3 — 4 см накладывают непрерывный шов через все слои сначала на задние, а потом на передние губы анастомоза. Затем следует накладывание узловых швов на переднюю стенку анастомоза и формирование межкишечного анастомоза. Применение разного рода «заглушек», прошивание приводящей кишки ручным или механическим швом и других способов предотвращения кишечного рефлюкса в желчный пузырь представляется необязательным. Мы никогда не имели осложнений, связанных с методикой операции в ее классическом виде, и считаем ненужным удлинение времени операции. Наложение анастомоза между желчным пузырем и желудком мы считаем порочным, потому что давление в желудке выше давления в желчном пузыре и в этом случае гарантировано развитие холангита.
Анастомоз пузыря с двенадцатиперстной кишкой также не получил распространения из-за возможности дуоденального рефлюкса и, главное, из-за опухоли, развивающейся в области задней стенки кишки.
При наличии конкрементов, при сморщенном или деформированном желчном пузыре лучше наложить анастомоз между общим желчным протоком и петлей тощей кишки. В некоторых случаях эту операцию комбинируют с наложением гастроэнтероанастомоза.
При запущенных опухолях панкреатодуоденальной зоны с поражением общего желчного протока приходится выполнять высокие билиодигестивные анастомозы, подшивая петлю тощей кишки к воротам печени и выполняя соустье кишки с внутрипеченочными желчными протоками.
Резекцию поджелудочной железы производят при локализации опухоли в области тела и хвоста. В этих случаях речь идет о левосторонней гемипанкреатэктомии вместе с селезенкой. Подобную операцию выполняют при одной или нескольких инсуломах, которые не поддаются вылущиванию, при гиперинсулинизме, когда в поджелудочной железе опухоль не прощупывается (и ее не удается выявить до операции).
Разрез может быть продольным или поперечным, доступ к поджелудочной железе должен быть свободным и широким. После рассечения брюшины у места ее перехода с селезенки на брюшную стенку дистальный конец поджелудочной железы стараются вывихнуть в рану вместе с селезенкой. Далее раздельно перевязывают и пересекают селезеночные артерию и вену, пересекают в нужном месте поджелудочную железу (в пределах здоровых тканей). Мобилизованные органы вместе с клетчаткой удаляют. На культю главного панкреатического протока накладывают лигатуру, культю поджелудочной железы обрабатывают по одному из способов, предложенных в разные годы Е.Л. Березовым, В.В. Виноградовым, А.А. Шалимовым, B.C. Савельевым и В.Ш. Работниковым и другими хирургами.
Поджелудочную железу можно ампутировать в виде клина и на культю ее наложить П-образные шелковые швы. Было предложено наложение двух рядов швов (узловых и погружных, П-образных), погружение ушитой культи в забрюшинное пространство, наложение двойных П-образных швов через сальник и культю железы и др.
Во всех случаях целесообразно подвести к ложу железы эластичный дренаж.
При резекции хвоста железы методика остается принципиально такой же.
Панкреатодуоденальная резекция. Методика и оперативная техника панкреатодуоденальной резекции претерпела за последние годы ряд изменений и модификаций.
Выполнению панкреатодуоденальной резекции должна предшествовать деликатная, но тщательная ревизия органов панкреатодуоденальной зоны, определяющая операбельность больного. Следует осмотреть поджелудочную железу и брыжейку поперечной ободочной кишки, где возможно прорастание опухоли и наличие метастазов. Важное значение имеет установление взаимоотношения опухоли с нижней полой веной, общим желчным протоком, двенадцатиперстной кишкой, брыжеечными сосудами.
В технике операции различают несколько этапов.
Этап первый. Между браншами или с помощью сшивающего аппарата пересекают желудок, удаляя не менее его половины. Обнажают общую печеночную артерию, перевязывают у места отхождения правую желудочную и гастродуоденальную артерию.
Этап второй. Тупым путем смещают книзу клетчатку с печеночно-двенадцатиперстной связки, выделяют и перевязывают общий желчный проток ниже впадения в него пузырного протока.
Этап третий. Отделяя тупо воротную и брыжеечную вены, подводят под тело поджелудочной железы зажим и пересекают ее, отступая на 2 — 3 см от нижней границы опухоли, на уровне перешейка. На оставшуюся часть железы зажим не накладывают, выделяющийся панкреатический сок удаляют отсосом.
Этап четвертый. Отступя на 10 см от трейтцевой связки, пересекают тонкую кишку. Дистальный фрагмент ее перевязывают, проксимальный после перевязки мобилизуют и выводят из-под брыжеечных сосудов. Нижнюю панкреатодуоденальную артерию при этом перевязывают.
Этап пятый. Пересекают крючковидный отросток и его связку и удаляют одним блоком весь препарат, накладывая лигатуры на кровоточащие сосуды.
Этап шестой. После смены белья и обработки операционного поля пересеченную тощую кишку проводят через отверстие в брыже поперечной ободочной кишки и накладывают панкреатокишечный анастомоз так, чтобы культю поджелудочной железы частично инвагинировать в полость кишки. При этом часть поджелудочной железы и часть петли тонкой кишки ушивают так, чтобы диаметр пересеченного главного панкреатического протока совпал с диаметром оставленного отверстия в кишке. Накладывают швы на края обоих отверстий, при этом важно изолированное вшивание протока, что способствует лучшему сращению и функции панкреатокишечного соустья и является профилактикой расхождения швов.
Этап седьмой. Отступя на 20 см от места наложения панкреатокишечного соустья, накладывают холедохоэнтероанастомоз конец в бок так, чтобы культя протока лежала поперек кишки. Боковые края разреза общего желчного протока подшивают несколькими швами к стенке кишки, последнюю вскрывают и накладывают однорядный хо ледохоеюноанастомоз. Культю общего желчного протока инвагинируют в стенку кишки серозно-мышечными швами. Такой анастомоз функционирует хорошо, имитируя работу БСД в стенке двенадцатиперстной кишки.
Этап восьмой. Отступя еще на 40 см от места последнего анастомоза, накладывают соустье между культей желудка и кишкой, используя принцип Финстерера. Культю желудка по малой кривизне ушивают, после наложения анастомоза к ней фиксируют приводящую кишечную петлю для предотвращения рефлюкса желудочного содержимого.
При наличии конкрементов желчный пузырь удаляют, при отсутствии — сохраняют. К месту анастомозов лучше подвести резиновые дренажи, в брюшной полости также оставляют дренаж для подведения антибиотиков.
При начальных формах рака без поражения лимфатических узлов и прорастания опухоли, при раке БСД пересекают не тощую, а двенадцатиперстную кишку и головку поджелудочной железы мобилизуют вместе с общим желчным протоком. Дистальную часть кишки ушивают погружными кисетными швами, в остальном операцию проводят поэтапно, как и при первом варианте.
При тяжелом состоянии больного хирургическое лечение рака поджелудочной железы разделяют на два этапа, выполняя вначале разгрузочный билиодигестивный анастомоз на длинной петле, а через месяц остальную часть операции.
Это может быть гастроеюностомия или пересечение приводящей петли между энтероэнтероанастомозом и холецистоеюноанастомозом с последующим наложением первого анастомоза между культей поджелудочной железы и отводящим концом пересеченной петли и второго анастомоза между культей желудка и приводящим концом кишечной петли. При небольших локальных раках головки или БСД производят трансдуоденальную папиллэктомию либо экономную панкреатодуоденальную резекцию.
Существует методика резекции головки поджелудочной железы без нарушения целости двенадцатиперстной кишки. Во всех случаях речь идет об удалении опухоли и о полном или частичном сохранении двенадцатиперстной кишки.
Панкреатэктомия. Удаление всей поджелудочной железы (панкреатэктомия) применяют при тотальном поражении поджелудочной железы, при аденомах Золлингера — Эллисона, других формах аденоматоза, при условии нераспространения опухолевого процесса на соседние органы.
Зарубежные ученые в последние годы расширили показания к производству тотальных панкреатэктомий при хирургическом леченим рака поджелудочной железы. Мы отрицательно относимся к этой операции, считая, что она инвалидизирует больных, вызывая хроническую панкреатическую недостаточность.
Тело и головку мобилизуют слева направо, при этом пересекают общий желчный проток, тощую кишку, желудок, и весь конгломерат удаляют единым блоком. Пересеченный общий желчный проток вшивают далее в конец тощей кишки и накладывают гастроэнтероанастомоз. При доброкачественных опухолях пересечение двенадцатиперстной кишки производят у брыжеечных сосудов.
Осложнения хирургического лечения рака поджелудочной железы.
Реконструктивные операции в панкреатодуоденальной области нередко дают тяжелые осложнения в послеоперационном периоде. Важнейшими из них являются печеночная недостаточность, перитонит, панкреатит, шок, холемические кровотечения, поддиафрагмальные и межкишечные абсцессы, кишечная непроходимость, желчные свищи, пневмония.
Наиболее грозным осложнением является печеночно-почечная недостаточность. Ее предвестники — вялость, сонливость, безучастность больного, равнодушие к проводимому лечению, к боли, адинамия, отвращение к пище. При этом уменьшается диурез, в моче появляются цилиндры, эритроциты, белок, у больного наблюдаются отрыжка, икота, вздутие живота, сухость во рту. В тяжелых случаях гепатаргии вялость и апатия могут смениться бредом, больные поют, кричат, пытаются встать с постели, их состояние требует участия психиатра.
Чаще всего гепатаргия приводит к смерти. Большое значение имеет перевод больного на гемодиализ, подключение его к аппарату «искусственная печень». Лечение всегда складывается из мероприятий, направленных на борьбу с шоком (капельное вливание кровезаменителей, плазмы, электролитов, цельной крови, введение анальгетиков и наркотиков), борьбу с интоксикацией (та же терапия плюс антибиотики широкого спектра действия), профилактику легочных и сердечно-сосудистых осложнений (кардиотоники, антибиотики, кислород), борьбу с кровотечением и парезом кишечника. Особенностью пареза кишечника подобного рода является его стойкость, вызванная повреждением нервных сплетений. При этом происходит большая потеря белков и электролитов, что требует ежедневного введения хлорида натрия, хлорида калия на глюкозе, назначения стрихнина, паранефральной новокаиновой блокады, белковых жидкостей. Эффективно оставлять в желудке тонкий полихлорвиниловый катетер, позволяющий эвакуировать скапливающуюся жидкость. Вводимую и выделяемую из организма жидкость необходимо тщательно измерять во избежание гипогидратации и выведения воды из внеклеточных пространств, что усугубляет последствия обмена электролитов и водного обмена. Основным симптомом гипогидратации является сильная жажда, при этом отмечается сухость языка с появлением трещин, потеря массы тела, артериальная гипотензия, значительно повышается температура тела, учащается дыхание.
Если жидкость, наоборот, недостаточно выводится из организма, развивается гипергидратация, что сопровождается тошнотой, обильной рвотой, появлением отеков, олигурии.
Коррекция нарушенного обмена электролитов и водного обмена преследует цель нормализации обмена внутрисосудистой жидкости, восстановление общего количества воды, восполнение дефицита электролитов. Контроль за введением жидкости в организм должен отвечать элементарным требованиям: тщательная регистрация лабораторных показателей уровня электролитов, О ЦК, эритроцитов, гемоглобина, белка и др., регистрация точных количеств вводимых жидкостей и препаратов, строгий клинический досмотр за состоянием больного с фиксацией отдельных признаков заболевания.
Для лечения комы необходимо прекратить питание через рот, попытаться очистить кишечник с помощью клизмы, поставить постоянный катетер в желудок для эвакуации жидкости, вводить капельно в течение суток раствор глутаминовой кислоты, чередуя его введение с вливанием 5 % раствора глюкозы или изотонического раствора хлорида натрия.
Грозным симптомом является поражение почек, что сопровождается падением мочеотделения и повышением содержания в крови мочевины и остаточного азота. Постепенно состояние больных ухудшается, развивается кома. Повреждение канальцев почек при почечной недостаточности — процесс обратимый. Для его лечения необходимо ограничение жидкости, подавление инфекции (антибиотики широкого спектра действия), введение гормональных (преднизолон) и иммунодепрессивных (имуран) препаратов, альбумина, компенсация изменений солевого состава и щелочей, борьба с печеночной недостаточностью. Эффективным средством лечения является искусственный гемодиализ, проводимый повторно.
Послеоперационный некротический панкреатит после хирургического лечения рака поджелудочной железы у больных, уже ослабленных заболеванием и тяжелой операцией, протекает крайне неблагополучно и заканчивается смертельным исходом в связи с перитонитом и интоксикацией.
Лечение панкреатических, дуоденальных и высоких тонкокишечных свищей представляет собой отдельную хирургическую проблему. В результате активации панкреатического сока и пареза кишок на 3 — 5 день после операции создаются условия для расхождения швов анастомозов и последующего развития перитонита. Дренирование брюшной полости во время операции позволяет ограничить реактивное воспаление брюшины, но в дальнейшем на месте тампонов остаются стойкие свищи. Панкреатические свищи возникают наиболее часто. Борьба с ними предусматривает снижение панкреатической секреции, введение в полость свища ингибиторов трипсина, антибиотико- терапию, рентгенотерапию, повторное оперативное вмешательство — фистулоеюностомию.
Другие послеоперационные осложнения лечат по общим хирургическим принципам с индивидуальным успехом.
К поздним осложнениям хирургического лечения рака поджелудочной железы принято относить холангит, рубцевание и сужение анастомозов, сахарный диабет, эрозии желудочно-кишечного тракта, боли в животе, послеоперационные грыжи.
Статью подготовил и отредактировал: врач-хирург Пигович И.Б.
Видео:
Полезно:
Источник


